Los sistemas educativos a nivel mundial están en un profundo proceso de cambio hacia la formación de profesionales que respondan a las necesidades de sus poblaciones locales pero con una visión global en un mundo interdependiente, bajo los principios del profesionalismo, de la formación interprofesional y con atributos de liderazgo para que sean agentes del cambio en sus contextos sanitarios.
La reunión, con el lema «Formar para transformar», tuvo como hilo conductor la ética profesional (profesionalismo), pasando por la formación interprofesional, la simulación como uno de los garantes de la seguridad del paciente, las competencias olvidadas como la comunicación o el abordaje del final de la vida, y finalizó con una reflexión sobre los sistemas sanitarios y las necesidades formativas.
Adela Cortina. Filósofa. Catedrática de Ética de la Universidad de Valencia.
Desde la ética, podemos decir que el fin de la medicina es el cuidado de lo vulnerable, respetando la autonomía y actuando con justicia y equidad. Un profesional sanitario es alguien que cree que este servicio a la sociedad merece la pena (vocación) y pone su mejor hacer en esta labor (busca la excelencia) y, aunque conoce los medios (es un técnico), da más importancia a los fines (es un profesional). Sin embargo, la práctica de la medicina está amenazada por la deshumanización, de ahí la importancia de resaltar el «bien interno», el que promueve la excelencia como una competición con uno mismo por la mejora continua. Una excelencia directamente relacionada con la competencia técnica, la capacidad de comunicación, los valores del otro, la capacidad de diálogo, la responsabilidad por las consecuencias de las actuaciones y el sentido de la justicia. Esto se concreta evitando la exclusión cuando somos más vulnerables (enfermedad) y usando los bienes de salud intentando ser eficiente sin perder la equidad. Es pertinente recordar los 4 fines de la sanidad (Informe del Hastings Center de 1996): prevenir la enfermedad, curar lo que pueda ser curado, cuidar cuando no sea posible curar y ayudar a morir en paz. Los profesionales obtienen «bienes externos» (dinero, prestigio, poder), pero más que prestigio se necesita reconocimiento para mantener nuestra autoestima y, por tanto, el motor del bien interno, utilizando además el poder del profesional para trabajar por la excelencia, teniendo en cuenta la vulnerabilidad de la persona enferma. Cuando los bienes internos se sustituyen por los externos, comienza la corrupción. Se necesitan no solo buenos técnicos, también buenos profesionales con vocación (bien interno). Por ello, la selección de estudiantes por sus altas calificaciones (conocimiento) no es suficiente para ser médico o enfermero/a. Hay que introducir otros criterios, como los relacionados con el trato con las personas o el compromiso social, por ejemplo. Los seres humanos tienen dignidad, no precio, no tienen equivalente para intercambiar, son valiosos por sí mismos, por lo que el respeto a la autonomía, materializado en el consentimiento informado, hay que entenderlo como un diálogo para una decisión conjunta y no como mero trámite administrativo.
Respecto a la ética de la actividad educativa, esta se relaciona con los bienes internos: transmitir conocimientos, educar en las virtudes, formar y educar siempre con una clave en la autonomía, generar las excelencias que permitan alcanzar las metas establecidas y comprometerse con las excelencias de la profesión, y sobre todo, educar para la cooperación y el trabajo en equipo, no para la competitividad, o para ser el primero. Finalmente, hay que destacar la compasión, (padecer con), algo que va más allá de la empatía, que implica un compromiso con el otro, tanto en el sufrimiento como en la alegría.
Mesa 1. La Formación Especializada en transformación¿Hacia dónde va la Educación en Ciencias de la Salud?Jesús Morán-Barrios. Jefe de Estudios. Especialista en Nefrología. Hospital Universitario Cruces. Barakaldo.
Disponemos de un buen marco legal en la Formación Especializada en España, sin embargo, tenemos importantes incongruencias. El escaso reconocimiento de la labor de nuestros docentes en el sistema sanitario, que sigue teniendo mucho de voluntariado, es algo que no es aislado en cuanto al valor que la sociedad española y nuestro sistema político da a la educación: «en la Universidad se premia la tarea investigadora y no se valora la práctica docente, con lo cual colaboran a menospreciarla» (J.A. Marina, filósofo y pedagogo, Toledo 1939). El sistema de selección para acceder a la formación se limita a una valoración cognitiva, lo que está en las antípodas de lo que es valorar a un posible profesional de la medicina que va tener seres humanos en sus manos. Es preciso introducir aspectos relacionados con el compromiso social (vocación), por ejemplo. De igual manera, los criterios de acceso al sistema laboral público tampoco ayudan a la profesionalización e innovación en la docencia. Tras un largo proceso formativo en centros sanitarios el mérito final para ser contratado por un sistema público es estar inscrito en una fría lista de contratación donde el único mérito es «estar en ella» y ser contratado sin valorar explícitamente ningún área fundamental para la práctica de la medicina como la comunicación con el paciente, el trabajo en equipo, el respeto a los valores de la profesión, la capacidad de gestión de recursos finitos, etc., algo incomprensible en países de nuestro entorno, donde los propios pacientes participan en la selección de profesionales. A ello hay que unir que nuestro país no ha definido el perfil profesional que precisa nuestra sociedad (otros como Canadá, EE. UU. o el Reino Unido hace años que lo hicieron).
Pero por fortuna, dentro de ese marco legal hay un lienzo en blanco que los tutores y jefes de estudio pueden y deben pintar aplicando las innovaciones educativas que consideren necesarias, para ofrecer a nuestros ciudadanos un profesional competente en todos sus aspectos abordando en la formación, no solo las dimensiones cognitivas y técnicas, también las de comunicación, de valores, reflexivas, afectivas y emocionales, el trabajo en equipo, etc. Decía Albert Jovell (Barcelona 1962-2013): «Me preocupa el hecho de que la medicina actual valora más al médico que investiga y publica en revistas científicas que aquel que proporciona el mejor trato humano y la mejor competencia técnica a sus pacientes». Por ello es imprescindible unir la excelencia técnica con la excelencia ética. Lo que Ziegelstein llama «Personómica», una atención y educación centrada en la persona enferma. Los pacientes también pueden y deben participar en el proceso educativo (evaluación, selección y contratación de futuros profesionales, e incluso en la gobernanza de los centros académicos y sanitarios).
Es clave romper los silos que separan las profesiones sanitarias, tanto en la organización de los centros sanitarios como en la educación (educación interprofesional). Las reformas curriculares deben ir dirigidas a mejorar los sistemas de salud y de obsoletos métodos educativos instructivos o informativos pasar a métodos transformativos para formar líderes como agentes del cambio en sus entornos sociosanitarios, teniendo en cuenta la formación para abordar los problemas de salud relacionados con la globalización (interculturalidad, medicina del inmigrante, enfermedades emergentes, etc.) (Frenk J, 2010).
Se hace imprescindible analizar los sistemas sanitarios y los problemas de salud para establecer y consensuar claramente las competencias que necesitan los profesionales, definir qué perfil profesional precisa nuestra sociedad y recuperar el valor de la educación como la clave del progreso y la participación democrática en una sociedad. Debemos preguntarnos dónde ponemos la mirada formativa, si solo en lo científico-técnico, o también en qué aprendizajes precisa adquirir el residente desde lo ético y emocional a lo relacional para poder establecer una adecuada relación terapéutica con la persona enferma, su contexto familiar y social.
La necesidad de la educación interprofesionalSagrario Gómez Cantarino. Diplomada en Enfermería, matrona. Profesora de la Universidad de Castilla-La Mancha. Toledo.
La existencia de un cambio de paradigma en la formación de profesionales en Ciencias de la Salud, conlleva de manera implícita la relación y coordinación tanto de los Ministerio de Sanidad y Política Social, de las Asociaciones de Profesionales, así como de la universidad en pro de una formación interprofesional desde la formación de grado, continuando la misma en la Formación Continuada como en los posgrados y en la especialidad. Actualmente, las relaciones que se dan dentro de la formación obligan a una práctica asistencial con un mayor entendimiento entre los profesionales implicados y a mejores relaciones de equipo. Es necesaria una formación reglada dentro de la multiprofesionalidad, por tanto, es preciso trabajar de manera colaborativa, ya que la finalidad de todos los profesionales sanitarios y sociosanitarios es el bienestar del paciente, cliente, familia, comunidad en pro de aumentar la calidad asistencial. La colaboración interprofesional de médicos, enfermeras/os y de otros profesionales sanitarios y sociosanitarios, aportando cada uno sus propias competencias e ideas, conduce a compartir ideales y propósitos comunes que en conjunto proporcionen una mayor responsabilidad común y una mejor calidad asistencial. Todo ello con un fin: contribuir a preservar la salud.
La multiprofesionalidad conduce a una mejora en la atención que se realiza de manera especializada hacia el paciente, familia y comunidad, disminuyendo así el coste sanitario cuando hay buena organización, cooperación y coordinación entre los responsables de la formación de futuros profesionales especialistas. Destacamos factores muy importantes como la confianza, el respeto y la comunicación entre los profesionales sanitarios y sociosanitarios. Estos aspectos se pueden promocionar desde sesiones interprofesionales, por ejemplo. Se deben trabajar aquellos valores y principios éticos que fundamentan verdaderas actitudes profesionales y correctas relaciones interprofesionales que permiten trabajar conjuntamente. Todas estas cualidades y actitudes se han cuidar y estimular, ya que permitirán aprender y perfeccionar las competencias. La finalidad de la interprofesionalidad va dirigida al paciente, la familia y la comunidad, ayudando a mejorar la calidad asistencial. La investigación en equipos multiprofesionales (o interdisciplinarios) es otro factor importante a tener en cuenta, ya que nos permite desarrollar el pensamiento científico y creativo, creciendo en conocimiento de manera constante dentro de cada colectivo profesional. Nuestra profesión dentro de las Ciencias de la Salud crea un compromiso especial: cuidar la vida de cualquier persona.
La Formación Especializada en España, ¿cuál es el siguiente paso?Juan Antonio López Blanco. Subdirector general de Ordenación Profesional. Ministerio de Sanidad, Servicios Sociales e Igualdad. Madrid.
La Ley 44/2003, de 21 de noviembre, de ordenación de las profesiones sanitarias, contempla los diplomas de acreditación y los diplomas de acreditación avanzada como instrumento para certificar el nivel de formación alcanzado por un profesional en un área funcional específica de una determinada profesión o especialidad. Se relaciona con estancias formativas, docencia, tutorías, ponencias, tesis y/o proyectos de investigación. Los certificados de acreditación y acreditación avanzada, cuya norma de desarrollo se ha aprobado recientemente (Real Decreto [RD] 639/2015), tendrán validez en toda España y avalarán oficialmente la formación o la experiencia adquirida por un profesional sanitario en áreas que no estén reconocidas como especialidad o como área de capacitación específica. El Ministerio de Sanidad está trabajando en el diploma de acreditación específico para el tutor. El objetivo es que estos certificados sirvan como eje para trabajar en una estrategia con las comunidades autónomas sobre la formación de los tutores. El diploma de acreditación para los docentes MIR no pretende ser una traba para los tutores ni que se quede solo en una mera certificación de las actividades que ya realizan los tutores, sino una oportunidad para mejorar sus capacidades, reforzando la formación en nuevas metodologías docentes. El sistema apoyará que los tutores tengan las competencias que el sistema necesita. Algunas de las competencias del tutor en las que se trabajará comprenderían habilidades y conocimientos de las metodologías docentes y de investigación, además del profesionalismo y la comunicación. En cualquier caso, este decreto aún está en fase de borrador y su aprobación quedaría pendiente de la próxima legislatura.
Mesa 2. Invertir en simulación es invertir en seguridad¿Por qué hay que invertir en simulación? La simulación y la seguridad del pacienteEnric Macarulla. Jefe de Docencia e Investigación, Especialista en Cirugía General, Hospital de Igualada. Director del centro de simulación 4D Health. Igualada. Barcelona.
Isabel González Anglada. Jefe de Estudios. Especialista en Medicina Interna. Hospital Universitario Fundación Alcorcón. Madrid.
Trabajar en escenarios simulados antes de actuar sobre el paciente real es más que un entrenamiento, es una cultura en la que la seguridad del paciente es el centro de la formación. La simulación clínica es un método de aprendizaje en la acción de elevado impacto docente cuyo objetivo principal es la adquisición de competencias entrenando en un ambiente seguro lo más parecido al contexto real. Durante la simulación de alta fidelidad se presentan casos clínicos similares a los reales y se busca poner de manifiesto y mejorar los conocimientos, habilidades y actitudes de los alumnos para resolver los problemas clínicos con mayor eficiencia y reflexionando sobre la acción. Se utiliza en múltiples profesiones sanitarias tanto en el grado, como en la formación de residentes y de especialistas, así como en la reacreditación. Las actividades de simulación pueden incluir equipos multiprofesionales y son útiles en el desarrollo de competencias de liderazgo, trabajo en equipo, comunicación, uso de recursos, manejo de la información, seguridad del paciente y profesionalismo. Tiene como ventajas el impacto en el desempeño profesional, el alto grado de retención de lo aprendido, que es transferible al entorno clínico y que mejora el cuidado del paciente y disminuye las complicaciones. Como desventajas, están su coste y el número pequeño de alumnos.
En la formación de especialistas la simulación clínica se puede incluir dentro de las actividades de formación transversal, siendo un excelente formato para el aprendizaje de seguridad del paciente. Los objetivos de aprendizaje son tanto clínicos como no clínicos y son modificables en exigencia según el perfil del residente. Los escenarios clínicos pueden abarcar situaciones de diferente gravedad, poco o muy frecuentes, de todas las especialidades y todos los contextos: consulta, hospitalización, quirófano, urgencias, etc. También puede ser utilizado para el seguimiento de la adquisición de competencias de los residentes y para su evaluación formativa.
Hoy en día no tiene sentido que los centros sanitarios modernos cuyo lema es el paciente y su seguridad no se doten de auténticos departamentos de simulación, no solo de «salas de habilidades técnicas».
Mesa 3. Formación en competencias olvidadasLa comunicación clínica y la excelencia profesional. Por qué, qué, cómo y cuándo enseñar comunicación en MedicinaRoger Ruiz Moral. Médico de Familia. Director de la Unidad de Educación Médica y Comunicación Clínica. Universidad Francisco de Vitoria. Madrid.
La atención clínica centrada en el paciente requiere una comunicación excelente. Para ello se precisa una formación específica, desde el grado e integrada en la práctica clínica. La comunicación se considera, junto al conocimiento, la exploración física y la resolución de problemas, una de las competencias horizontales de la medicina y no solo porque es la herramienta más usada por el clínico a lo largo de su carrera (entre 300/400.000 entrevistas), sino porque es en el contexto de la comunicación donde aplicamos el resto de las competencias. Esto justifica por sí solo su enseñanza, sin embargo, además, la evidencia científica acumulada en estos últimos años demuestra que los médicos sin formación específica tienen problemas a la hora de comunicar con sus pacientes y familias, y por otra parte, se ha comprobado que intervenciones para mejorar la comunicación asistencial tienen una repercusión positiva en diferentes resultados relevantes de la asistencia.
Sin embargo, a pesar de su importancia, todavía hay muchos que consideran la comunicación como algo que depende del carácter y de la experiencia pasiva, algo que no puede adquirirse mediante la formación. Aunque es cierto que la comunicación es parte del arte de la medicina, lo es en la misma medida que el resto de las competencias y como estas no se aprenden con la experiencia. Se ha observado que estudiantes y residentes en su último año y sin formación en comunicación tenían similares competencias comunicativas para la conversación social, pero carecían de habilidades para detectar las preocupaciones de los pacientes, para estructurar la conversación o para hacerles participar en las decisiones sin forzarles. Estas habilidades no se aprendieron tras más de 10 años de trabajo clínico y enseñanza específica. Actualmente, disponemos también de abundante evidencia sobre el efecto positivo de una enseñanza adecuada de la comunicación. Se ha comprobado que la misma puede beneficiar tanto a estudiantes como a residentes, médicos jóvenes y mayores (en el contexto de la formación médica continuada) y por igual a especialistas y generalistas. Como cualquier otra habilidad clínica, el aprendizaje de la comunicación requiere práctica y feedback. Sin embargo, a diferencia de estas habilidades clínicas, las comunicativas requieren atención a las reacciones emocionales de los médicos además de a los aspectos cognitivos.
En este momento existe ya una serie de documentos que definen las buenas prácticas en materia de relación médico-paciente y que, a su vez, son útiles en la planificación y el desarrollo de los programas formativos y de evaluación que en esta materia puedan plantearse. En los últimos años “además” se han publicado en Canadá, Reino Unido, Alemania y Europa iniciativas en este sentido, de contenido y alcance diferente, pero todas orientadas a la clarificación de los contenidos comunicativos a enseñar. Casi todas ellas han sido realizadas por consenso entre expertos en el tema. En la misma línea se ha desarrollado una propuesta de contenidos curriculares nucleares de comunicación para los estudios de medicina en el ámbito español, portugués e iberoamericano (LAPS_CCC) (Garcia de Leonardo, 2015).
El LAPS_CCC se ha desarrollado mediante una metodología de consenso tipo Delphi que implicó a un total de 46 expertos procedentes de 8 países de Iberoamérica, España y Portugal. El proceso incluyó también una previa y extensa recopilación y revisión de documentos (marcos conceptuales, propuestas curriculares, guías docentes, programas formativos, recomendaciones de instituciones educativas y evidencias sobre comunicación clínica y su enseñanza) y una discusión entre los participantes para un marco de referencia sobre la relación asistencial centrada en la persona que fuese realista para la práctica clínica y para su enseñanza en nuestro contexto. Esta propuesta identificó y resaltó una serie de dimensiones o áreas competenciales consideradas de importancia en el contexto de la relación asistencial que sirvió para la agrupación de los diferentes resultados de aprendizaje sometidos a consenso. Finalmente, la propuesta LAPS_CCC incluye 136 resultados de aprendizaje que se incluyen en los siguientes dominios: Comunicación con el paciente; Comunicación con la familia del paciente; Comunicación intrapersonal (autopercepción); Comunicación inter-intra profesional; Comunicación por diferentes canales y Comunicación en situaciones específicas.
Abordaje del final de la vidaAlberto Meléndez. Médico de Familia. Director del programa de Cuidados Paliativos de la Comarca Araba, Vitoria.
En medicina, muchos se encargan del nacimiento, pero pocos de la muerte y este es el campo de una nueva especialidad, la medicina paliativa. Su objeto es aliviar el sufrimiento innecesario que acompaña habitualmente a la muerte en nuestro sistema sanitario. «El factor más importante que fundamenta la demanda de formación en Cuidados Paliativos es la existencia de una gran población de pacientes, en creciente expansión, que mueren con sufrimiento no aliviado». Esa frase que aparece en el Oxford Textbook of Palliative Medicine refleja una necesidad creciente en la sociedad occidental. Necesidad avalada en nuestro entorno por un estudio publicado por Osakidetza en diciembre del 2010. En dicho estudio, profesionales y familiares de enfermos ponen de manifiesto las graves carencias formativas de muchos de los profesionales que atienden a enfermos con enfermedades avanzadas. Y detrás de esa falta de formación lo que aparece es un sufrimiento evitable que se suma al ya presente. En pocas ocasiones se pude correlacionar de forma tan clara el déficit formativo con el sufrimiento. Probablemente una concepción biologista del proceso de enfermar ha sido clave en el progresivo alejamiento del profesional con el final de la vida. Sin embargo, en nuestra experiencia, cuando de nuevo el profesional es acercado a él (cursos, rotaciones...) descubre valores que le reconectan de nuevo con aquello que le hizo en su momento optar por ser médico o enfermera...
¿Cómo formar en este campo? Desde nuestra experiencia con residentes de MFyC que realizan estancias formativas desde hace unos 3 años podemos dar algunas recomendaciones:
- –
Al inicio de la experiencia formativa aconsejamos definir bien cuáles son los objetivos del alumno así como exponerle cuáles son los nuestros.
- –
La formación a pie de cama provoca experiencias formativas mucho más intensas que las del aula. En general, el paciente y sus cuidadores aceptan de buen grado esa pequeña «invasión» del domicilio si se hace con respeto, avisando previamente y teniendo claro cuál es el objetivo de todo ello.
- –
Dotar al «rotante» de un espacio propio donde tenga su ordenador, sus apuntes o pueda dejar sus libros, le hace partícipe del equipo desde que llega al mismo.
- –
Entender que hay distintas formas de aprender (p. ej., conocer los estilos de aprendizaje propuestos por Kolbe) nos ayudan a optimizar la formación.
- –
Evaluar y pedir al alumno que evalúe su experiencia.
Ayudar en la formación de profesionales sobre la atención a pacientes en fase final de la vida contribuirá sin duda a que esta competencia deje de ser (si lo ha sido algún día) olvidada. Porque de lo contrario contribuiremos a aumentar un sufrimiento del que, en este caso, sí seremos responsables.
Conferencia de clausura. Transformación de los sistemas sanitarios y necesidades formativasJosé Manuel Freire. Especialista en Neumología. Profesor y Jefe del Departamento de Salud Internacional de la Escuela Nacional de Sanidad del Instituto de Salud Carlos III. Madrid.
Decía Donald M. Berwick (The Moral Test, 2011) que la elección es dura: o recortar o mejorar, y solo nosotros, los profesionales que dan el cuidado podemos mejorar la atención. Son muchos los retos actuales: sostenibilidad, contención de costes, pacientes más activos e informados, profesionalismo y gobierno clínico, salud pública y promoción de la salud, gobernanza y buen gobierno, cronicidad, vejez, fin de la vida, potencial de los sistemas de información (tecnologías de la información y comunicación [TIC]), coordinación e integración de servicios, nuevas formas organizativas, calidad y efectividad, eficiencia y productividad, equidad y justicia social.
La atención a la salud se ha convertido en un derecho social y la provisión de servicios sanitarios se enfrenta a 2 visiones contrapuestas, la neoliberal y la solidaria y democrática. Esta diatriba ya la estamos viviendo en España. Las características de un buen sistema de salud se centran en los siguientes principios: universal y equitativo, seguro, efectivo, centrado en el paciente, a tiempo y eficiente. Resumido en la triple meta: mejor salud para la población, mejores cuidados individuales y un coste per cápita más justo, donde la calidad, la eficiencia y la equidad de los sistemas sanitarios públicos integrados, como el español, están estrechamente relacionadas con la eficiencia, la calidad y la rendición de cuentas democrática de su respectivo sector público. ¿Cómo es posible que en las instituciones sanitarias de España no existan órganos colegiados de gobierno (Consejos) ante los que rinden cuentas los gestores y que estos dependan de la discrecionalidad del político de turno o que no exista todavía una regulación del profesional?
Un buen sistema público integrado separa y diferencia entre el sistema sanitario público y la administración pública general. Los Servicios de Salud se organizan más como empresas públicas que como departamentos de la administración general y existe una autonomía de gobierno y gestión para los Servicios de Salud y sus unidades operativas (Hospital, Área, etc.). Por ejemplo, cada hospital contrataría y emplearía a su propio personal. La gestión es profesional, no partidaria, con una administración pública políticamente neutral, estable y profesionalizada; los gestores profesionales son seleccionados por su capacidad, responden ante los Consejos de gobierno y no tienen carácter alguno de nombramiento político y existe una cultura política democrática, con normas y códigos de conducta que obligan a un alto nivel de transparencia y de rendición de cuentas, a una exigencia democrática de justificación, a una explicación y debate de las decisiones políticas, las cuales van precedidas de informes (libros blancos) sometidos a un conocimiento y discusión pública de ciudadanos y expertos.
Las profesiones sanitarias en España están poco vertebradas, existe una competencia entre sindicatos y una cultura laboral de confrontación en el sector público, frente a otros entornos como Suecia o el Reino Unido, donde las profesiones sanitarias están vertebradas (existe un «contrato social» y sindicatos unitarios, con cultura laboral cooperativa). Uno de los grandes retos de nuestro sistema sanitario es la gestión de recursos humanos, que actualmente se parece más al funcionariado del siglo xix que a una visión moderna de lo que es un profesional y su importancia en el sistema, en la misma línea de otros países. Las ofertas públicas de empleo (OPEs) son un ejemplo de este sin sentido de gestión de profesionales cualificados. ¿Cómo es posible perpetuar interinidades que cuando el profesional domina el puesto de trabajo o ya se ha hecho con sus pacientes, y estos con él, es eliminado de su puesto de trabajo por un concurso de traslados, por ejemplo? Esto no es mirar por el paciente. Respetar a los pacientes no es poner interinos con una alta tasa de recambio. No se puede sustituir a personas muy expertas por otras solo porque estas tienen más antigüedad o más puntos de un baremo no modernizado.
Hoy es crucial potenciar los principios del profesionalismo médico: el conjunto de valores, conductas y relaciones en las que se basa la confianza que la población deposita en los médicos/profesionales, aspecto capital para una buena praxis médica, donde la calidad es una de las claves más importantes para la solución a los problemas de los servicios. Es muy importante preguntarse qué tipo de profesional queremos y cómo lo formamos (ya lo han hecho otros países como Reino Unido, EE. UU., Canadá). ¿Formamos médicos para aprobar el examen MIR? En este sentido, es vital transmitir a nuestros estudiantes y residentes que trabajar en lo público es velar y contribuir por la calidad, denunciar lo que no funciona e implicarse en el gobierno de la institución (p. ej., participación en comisiones). La regulación de los profesionales es un tema clave. En los tiempos actuales no parece tener mucho sentido el sistema colegial por provincias cuando los profesionales se agrupan por especialidades en todo el mundo. Un ejemplo de regulación es el Reino Unido con el General Medical Council. Son de interés en España las propuestas de recertificación.
No hay soluciones fáciles para los grandes temas que el sistema de salud tiene por delante. La inexistencia de memoria histórica es grave por la influencia de la política en la gobernanza. Es muy importante separar la política de la gestión. Un estado de bienestar de calidad y sostenible requiere una ciudadanía activa, comprometida con sus servicios públicos. Ello es condición necesaria para que la sanidad tenga mayor prioridad en la agenda política que posibilite las reformas necesarias, cuando son necesarias, e implica información y participación real, como paciente y como ciudadano.
En conclusión, el sistema no cambiará si no cambian los profesionales, los políticos y la sociedad y si el sistema no cambia no será sostenible. Solo pueden transformarlo/mejorarlo las personas que trabajan en él, es decir nosotros, y muy especialmente desde la formación. Hay que impulsar una cultura de excelencia clínica, de los valores del profesionalismo médico y del buen gobierno clínico. Pero para que haya políticos que cambien las cosas se necesitan profesionales que empujen, como es el caso de los formadores.
TalleresCondiciones para la gestión de la troncalidadAna Sáez. Jefe de Estudios. Especialista en Anestesiología y Reanimación. Complejo Hospitalario de Navarra. Pamplona.
Eduardo Fernández. Jefe de Estudios. Especialista en Alergología. Hospital Universitario Álava. Vitoria.
Con la publicación, el pasado 6 de agosto del 2014, del RD 639 se inicia una etapa en la que entre otras innovaciones se presenta la formación sanitaria especializada a través del sistema de troncalidad. Las conclusiones del taller se basan en los resultados de un análisis DAFO con los asistentes. 1) Debilidades. El RD 183/2008 está aplicado en solo 6 CC. AA. Falta una profesionalización de los tutores, están desmotivados, y además, hay resistencia al cambio del modelo formativo (los plazos de aplicación son una incertidumbre). En Atención Primaria hay pocos tutores y es preciso disponer de tutores troncales formados específicamente. 2) Amenazas. Escaso número de servicios acreditados de medicina nuclear (p. ej., tronco de imagen y cuellos de botella en el modelo, Radiología, Ginecología/Obstetricia). 3) Fortalezas. Con la troncalidad se fomenta la cultura de una formación básica y el desarrollo del RD 183/2008. 4) Oportunidades. Mejoría del programa oficial de la especialidad y de la formación de especialistas; una organización integrada y multidisciplinar, profesionalización docente, formación específica de tutores troncales y su acreditación y un cambio organizativo y compromiso institucional e inicio de la formación basada en competencias.
Principios de la evaluación basada en competenciasMarcelo Calabozo. Tutor de Reumatología. Hospital Universitario Cruces. Barakaldo.
Alejandro Carrasco. Tutor de Neurocirugía. Hospital Universitario Cruces, Barakaldo.
La evaluación es un proceso que genera información, a través de una valoración mediante parámetros de referencia, para emitir juicios y tomar decisiones. Estas decisiones pueden ser mejorar el producto no finalizado o aceptar/rechazar el producto finalizado. En la formación de residentes interesa centrarse en la evaluación del desempeño o competencia de acción profesional. Se evalúan conductas y resultados observables en la resolución de tareas o actividades concretas. Las preguntas que debemos responder antes de comenzar a evaluar, y que no siempre es fácil responderlas, son:
- 1.
¿Para qué evaluar? (propósito). Para el aprendizaje (formativa) o del aprendizaje (sumativa). En el primer caso, la evaluación es el motor y guía del aprendizaje. En el segundo, se rinden cuentas y se certifica haber alcanzado un nivel. La finalidad debe estar explicitada al inicio y ser conocida por evaluadores y evaluados.
- 2.
¿Qué evaluar? (objeto). Se debe evaluar el conjunto de competencias, lo que puede hacerse mediante la observación del desempeño de las tareas habituales de la profesión y el resultado de las mismas. Esto incluye conocimientos y habilidades (la enfermedad) y actitudes y valores (el enfermo/la persona). No siempre es posible aprender y evaluar haciendo, por ejemplo en el caso de la resucitación cardiopulmonar, en la que se precisa primero una evaluación in vitro mediante simulación.
- 3.
¿Cómo evaluar? (método). La evaluación debe ser válida (mide lo que se pretende), precisa (reproducible, por el mismo observador o por otro, con un resultado similar), viable (en nuestro entorno de trabajo), transparente (conocida desde el principio por todos los implicados), aceptada (por evaluador y evaluado), con impacto educativo (su resultado lleva a cambios, es decir, mejoras en el aprendizaje y el desempeño), continuada (es un proceso que se inicia como evaluación diagnóstica, sigue como formativa y finaliza como sumativa), con retroalimentación (para evaluado y evaluador), estandarizada (y probada en una prueba piloto antes de generalizarla) y con resultados documentados y accesibles. Los métodos más habituales son los de observación directa, entrevistas, registros de actividad, memorias, etc.
- 4.
Al profundizar en la anterior pregunta, se desprenden otras fundamentales, cuándo, dónde y quién (autoevaluación, evaluación por tutor, por otros residentes, por otros estamentos profesionales, por pacientes o familiares). Responder con precisión al «quién» es crucial, ya que es preciso una formación y compromiso de los posibles evaluadores.
- 5.
¿Con qué evaluar? (recursos). Materiales, humanos, de tiempo, de formación y de organización. Este aspecto condiciona claramente la viabilidad del proceso de evaluación.
Los tutores ven realizar tareas al residente con frecuencia, pero las observan con ojos enseñados, con las gafas de las competencias. Para ello, en nuestro hospital se ha definido previamente el perfil competencial deseado en el residente y después las tareas a observar y las competencias a evaluar en ellas. Todo ello ayudado por un formulario de escala que presenta los dominios competenciales de nuestro modelo «Competencias-Cruces 2008» y un descriptor del nivel adecuado en cada uno de ellos. Este formulario, probado, comprendido y aceptado por todos los implicados, es la base de la evaluación en rotaciones, entrevistas tutor-residente, memoria del residente e informe anual del tutor. Así mismo, es el fundamento de la evaluación de unas pocas tareas clave escogidas en cada servicio para su observación directa, para la autoevaluación y la evaluación multifuente.
Liderazgo tutor residentePilar Feijoo. Pedagoga. Directora IBAI-Pedagogía y formación. Güeñes. Bizkaia.
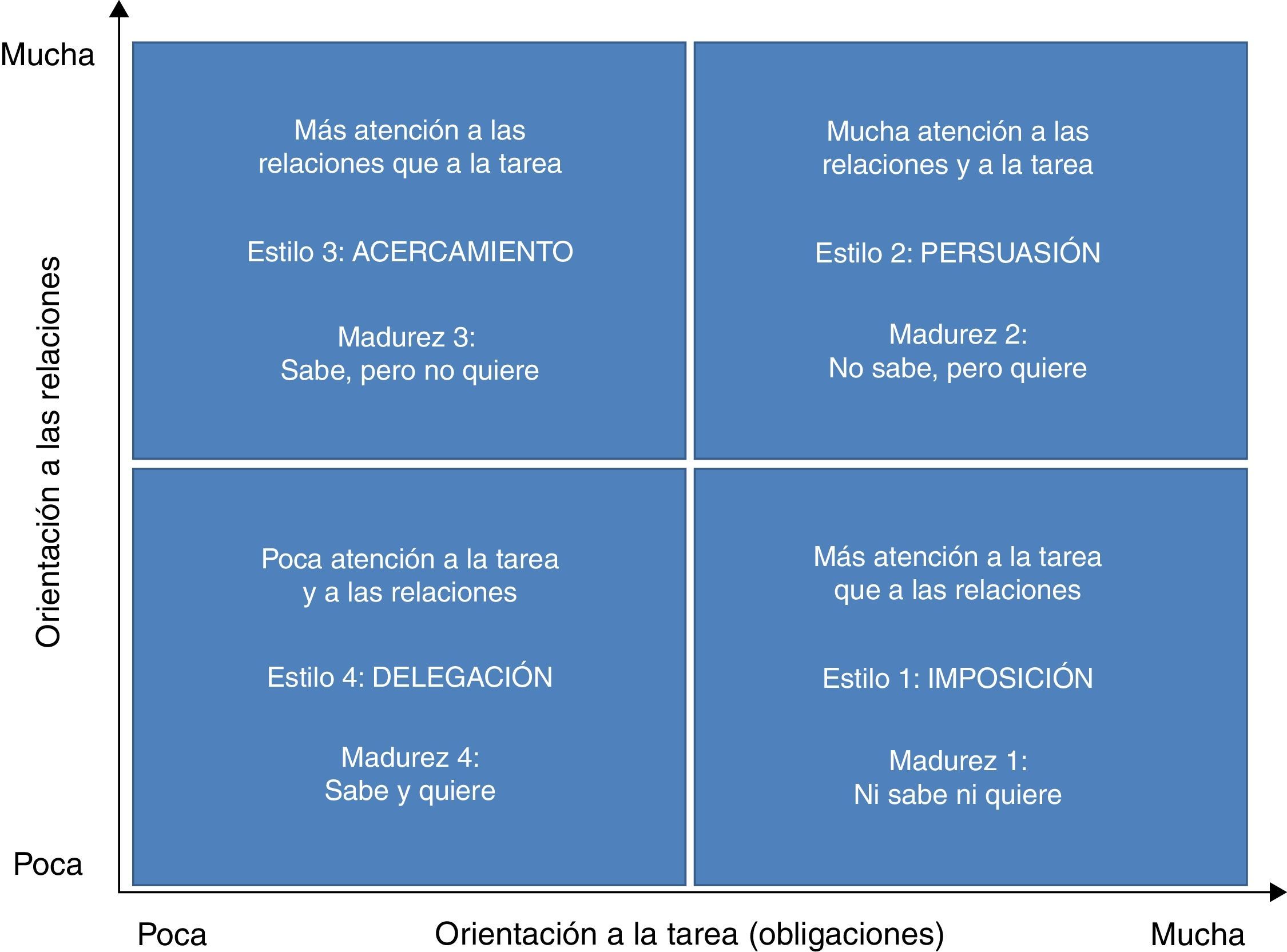
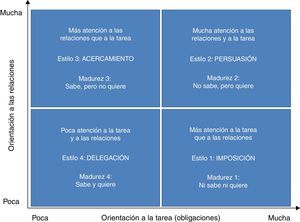
En todas las relaciones existen fases que hay que cuidar (inicio, organización de la tarea, resolución de conflictos, eficiencia y final) y cada una requiere acciones específicas por parte del tutor o tutora. Hay que estar abierto y perceptivo hacia la otra persona y actuar de forma flexible, con disposición a parar, revisar y, de ser necesario, rectificar. La relación establecida en este caso es asimétrica, quien tiene poder formal en la relación (en nuestro caso, el tutor o tutora) debe asumir el liderazgo. El modelo de liderazgo situacional, desarrollado por Paul Hersey y Ken Blanchard hacia 1970 (fig. 1), aplicado al liderazgo pedagógico consiste en ofrecer 4 tipos de respuestas en las relaciones: imposición (poca orientación a la relación y mucha a las obligaciones), persuasión (mucha orientación a la relación y a las obligaciones), apoyo (mucha orientación a la relación y poca a las obligaciones), delegación (poca orientación a la relación y a las obligaciones). Así mismo, el modelo relaciona estas 4 funciones o estilos de liderazgo con 4 niveles de madurez para autodirigirse por parte de la otra persona (en nuestro caso, el o la residente): ni motivación ni competencia para aprender (madurez tipo 1), motivación sin competencia para aprender (madurez tipo 2), competencia sin motivación para aprender (madurez tipo 3), competencia y motivación para aprender (madurez tipo 4). Las 4 habilidades básicas del liderazgo situacional son: imposición, formación en asertividad; persuasión, formación en coaching; apoyo, formación en counselling (relación de ayuda), y delegación, formación en constelaciones organizacionales. La comprensión del modelo permite analizar una multitud de situaciones propias de la relación tutor/residente y establecer pautas de mejora.
¿Cómo desarrollar la entrevista tutor-residente?Ibone Ordorica. Tutora de matronas. Hospital Universitario de Basurto. Bilbao.
Nuria Torres. Tutora de matronas. Hospital Universitario Donostia. San Sebastián
La entrevista relacionada con la docencia en Ciencias de Salud se podría definir como parte del desarrollo del residente en el que a través de conversaciones, se obtiene información sobre su evolución y sobre la interpretación que él hace de la misma. El objetivo máximo es recopilar información sobre la evolución del residente y establecer un feedback que garantice una consecución óptima de los objetivos planteados. El feedback es una información objetiva sobre las actuaciones y sus consecuencias. Su finalidad es doble, por un lado mejorar (residente) y por otro reconocer el trabajo bien hecho (tutor). Estas entrevistas se realizarán en momentos adecuados, normalmente en la mitad de un área o bloque formativo, para valorar los avances y los déficits, y posibilitar la incorporación al proceso de medidas de mejora. La planificación de este tipo de entrevista supone, por un lado, tener conocimientos claros de cómo se lleva a cabo y, por otro, disponer de herramientas que permitan la adaptación de la misma a la realidad de cada residente para identificar sus fortalezas y sus áreas de mejora.
¿Qué significa formar en competencias?Jesús Morán-Barrios. Jefe de Estudios. Especialista en Nefrología. Hospital Universitario Cruces. Barakaldo.
Lo primero que hay que entender es que sin definir qué tipo de profesional y para qué sociedad, no es posible abordar la formación por competencias. Ello exige un análisis a nivel macro, meso y micro de cómo afectan a la práctica de la medicina las diferentes transiciones sociales (demográfica, epidemiológica, científico-tecnológica, económica, opinión pública, las nuevas organizaciones sanitarias, el entorno internacional, la ética y valores, etc.). Es decir, un análisis de los sistemas de salud y las necesidades de los ciudadanos. Hay que tener en cuenta lo que la sociedad demanda de los profesionales: una formación amplia que abarque aspectos humanos, científicos y tecnológicos; un conocimiento y utilización del método científico, unido a la gestión de la complejidad y de la incertidumbre; el manejo correcto del lenguaje científico, informático y tecnológico que facilite tanto el aprendizaje autónomo como, el aprendizaje a lo largo de la vida, y una experiencia en el campo de las relaciones interpersonales para trabajar en equipo y para participar de forma responsable y democrática en las instituciones y en la sociedad. Los cambios sociales exigen no solo nuevos perfiles profesionales, también modificar el papel de docentes y discentes, y de los métodos de aprendizaje y evaluación. Es preciso poner la mirada en una formación más allá de lo científico-técnico, en aspectos como la comunicación para evitar distorsiones entre el profesional y el paciente, en el abordaje de las complejidades tanto médicas como sociales de las enfermedades crónicas y las discapacidades, en la promoción de la salud y la prevención de las enfermedades y en recuperar las humanidades médicas.
La formación basada en competencias implica algo más que sumar conocimientos, habilidades, destrezas y actitudes a la resolución de una tarea. Se trata de un modo de saber actuar de manera pertinente en situaciones y contextos en los que las personas se enfrentan a problemas con un claro criterio de calidad, para lo cual se articulan y movilizan recursos internos (conocimientos, habilidades, experiencias, etc., de contexto y de redes de datos, de personas), siendo conscientes de dar razón de sus decisiones y actuaciones, y de responsabilizarse de los efectos e impacto de los mismos, bajo criterios de equidad y justicia social. Por tanto, el formador ha de tener en cuenta los aspectos del contexto y las consecuencias de las decisiones adoptadas para resolver una tarea. No se trata de adquirir competencias para resolver problemas técnicos, por lo que es importante trabajar los valores de la profesión que son los que modulan la expresión de los conocimientos y habilidades, fomentando el desarrollo de conductas que garanticen el profesionalismo médico y el respeto a los sistemas de salud.
El Hospital Universitario Cruces ha adoptado en su proyecto «Competencias-Cruces 2008», un perfil basado en 7 dominios competenciales (Profesionalismo, Comunicación, Cuidados del paciente, Conocimientos, Práctica en el contexto del sistema de salud, Aprendizaje y mejora continua, y Manejo de la información). Formar en competencias es tener en cuenta y trabajar sobre la práctica diaria todos estos aspectos, dando a todos la misma importancia. Tarea, reflexión, aprendizaje, resultados y evaluación forman un todo inseparable. En cada tarea que realizamos se proyectan comportamientos de cada uno de esos dominios y no existen competencias transversales (valores, ética o comunicación), todas son principales, ya que todas son necesarias para resolver las tareas o situaciones de nuestro trabajo. Y si reflexionamos, las 2 primeras, el profesionalismo y la comunicación son las más importantes, ya que sin ellas el resto no funcionan adecuadamente. Es decir, no hay excelencia técnica sin excelencia ética, siendo preciso ver más allá de un órgano lesionado, este pertenece a una persona y esta a una familia y/o comunidad.
Presentación del Estudio sobre la Formación Sanitaria Especializada en España-AREDA 2015Fernández Pardo, Jacinto; Morán Barrios, Jesús; Pérez Iglesias, Fernando; Botella Martínez, Carmen; Segura Marín, Federico; Tutosaus Gómez, Juan David, en nombre de los investigadores participantes en el Estudio sobre la Formación Sanitaria Especializada en España-AREDA 2015.
Introducción y objetivos. Analizar la situación y perspectivas de futuro de la Formación Sanitaria Especializada (FSE) en España.
Material y método. Estudio observacional descriptivo a partir del análisis de 195 ítems correspondientes de una encuesta de ámbito estatal, dirigida a jefes de estudios, tutores de residentes y otras figuras docentes.
Resultados preliminares. Contestaron 733 personas, 378 hombres (51,6%) y 355 mujeres (48,4%), pertenecientes a las 17 CC. AA., más Ceuta y Melilla. Son médicos, el 88,1%, enfermeros el 5,6%, farmacéuticos el 3,1%, psicólogos el 1,6% y el 1,5% restante tienen otras titulaciones. La mayoría son tutores (525, 71,7%) y jefes de estudios (120, 16,4%) y el tiempo medio de ejercicio en su cargo docente es de 7,6 ± 6,5 años. Pertenecen a 53 especialidades diferentes, siendo las más representadas Medicina Familiar y Comunitaria (23,7%), Medicina Interna (10,2%) y Pediatría (6%). El 90% ha accedido por el sistema de residencia y la media de años como especialista es de 17,9 ± 8,5. Ejercen su actividad en un hospital el 69,8%, en un centro de salud el 24,3% y en otros dispositivos el 5,9% restante.
Afirman tener poca o ninguna facilidad para formarse el 56,6% de los encuestados y solamente existe algún tipo de programa o itinerario formativo para docentes en el 49,2% de los centros o unidades. A pesar de ello, afirman haber realizado, en los últimos 5 años, actividades de formación continuada sobre motivación el 79,5%, aspectos éticos de la profesión el 69,3%, conocimiento y aprendizaje de métodos educativos el 62,2%, gestión de la calidad el 60%, metodología de investigación el 53,2%, aspectos relacionados con el programa formativo el 52,8% y técnicas de comunicación el 51,7%. Reconocen que la Administración les ha ofertado la realización de esas actividades de formación un 42% de los docentes y que su hospital o centro les ha facilitado la realización de las mismas un 49,8%. Las 5 áreas que consideran más prioritarias para completar su formación como docentes son: metodología docente y evaluativa para el 82,1%, educación basada en competencias para el 62,6%, diseño de un itinerario formativo tipo y de un plan individual para el 54,3%, metodología de investigación para el 48% y TIC para el 45,7%.
Como instrumentos o métodos de evaluación utilizan la observación directa el 67,7%, supuestos o casos clínicos el 39,4%, observación estructurada el 30%, maniquís o simuladores el 22,2%, exámenes orales u escritos el 19,5%, auditoría de los registros de residente el 15,4%, grabaciones el 9% y evaluación 360° el 8,9%. Por otra parte, un 53,2% cree que el libro del residente es un instrumento poco o nada adecuado para evaluar su aprendizaje. Un 76,1% reconoce que en su centro o unidad se sigue utilizando mayoritariamente la antigua ficha de evaluación de rotaciones, aún a pesar de que 80,4% cree que refleja mal o muy mal el aprendizaje del residente, y un 72% cree que las calificaciones de destacado o excelente no se otorgan con la objetividad adecuada.
Solo el 43,5% realmente conoce el plan de gestión de la calidad docente de su centro o unidad. Se cumple casi siempre o siempre la supervisión de presencia física de los residentes de primer año durante las rotaciones en el 91% y durante las guardias o actividad continuada en el 83,8%, y el visado por escrito de las altas y demás documentos en el 81,7% de los centros o unidades. Mientras que, en los últimos 4 años, la presión asistencial ha aumentado para el 78% de los encuestados, y el 82% de ellos considera que esto puede perjudicar la formación del residente, su tiempo de dedicación a la docencia se ha incrementado en el 34,8% de los casos, se ha mantenido igual para el 39,3% y únicamente se ha visto reducido para el 26% restante.
En cuanto a la troncalidad, un 40,2% de los encuestados piensa que puede ser potencialmente beneficiosa para el sistema de FSE, un 42,3% piensa que puede ser perjudicial y el 17,5 restante considera que no va a ser ni perjudicial ni beneficiosa. Un 60,4% está parcial o totalmente en desacuerdo con la distribución de las especialidades en los 5 troncos previstos y un 25,1% no está conforme con la ubicación de su propia especialidad como troncal o no troncal. En cuanto al momento y el criterio para la elección de la especialidad en el sistema troncal, solo el 19,6% piensa que debería ser como dice el RD (al finalizar el periodo troncal y con la nota del MIR). El 72,6% cree conveniente la realización de una prueba objetiva al final del periodo común troncal y el 76,1% también lo cree conveniente al final del periodo específico. El 80,6% cree insuficiente el plazo de 12 meses para que las CC. AA. adapten sus estructuras docentes a los nuevos programas y solo el 27,4% cree que será fácil encontrar tutores para el periodo troncal.
Los resultados globales están disponibles en la web de AREDA (www.areda.info) y su análisis más extenso y pormenorizado será objeto de diversas comunicaciones y publicaciones sobre los diferentes aspectos concretos del estudio.