Evaluar preferencias de profesionales sanitarios acerca de la prescripción electrónica (PE) sobre las condiciones de trabajo, riesgo de errores de medicación y utilidad de ventajas aportadas por este sistema.
Material y métodosEstudio transversal mediante entrevista a una muestra de usuarios de PE en un hospital terciario. El cuestionario se estructuró en 3 categorías para valorar: su repercusión en la carga de trabajo, en el riesgo de errores de medicación y sus ventajas teóricas, inconvenientes y sugerencias.
ResultadosParticiparon 76 profesionales (58 médicos, 9 farmacéuticos y 9 DUE). Sobre su repercusión en la rutina lo mejor valorado fue la reducción de la carga de trabajo y el tiempo empleado (bueno o muy bueno para el 85,5%; IC 95%: 75,5-92,5). Opinaron que la reducción de errores se debía principalmente a soportes de ayuda predefinidos. Las ventajas mejor valoradas fueron: legibilidad y alertas (las consideraron positivamente un 98,7% [IC 95%: 92,9-99,9] y 97,4% [IC 95%:90,81-99,68]). Estimaron como principales inconvenientes los tecnológicos: excesiva dependencia, falta de equipos y fallos informáticos, así como la falta de continuidad farmacoterapéutica entre las distintas unidades de hospitalización durante el ingreso. La necesidad de unificación entre aplicaciones informáticas del hospital fue la sugerencia de mejora más repetida.
ConclusiónLos profesionales sanitarios manifestaron un alto grado de satisfacción sobre la PE, a la que consideraron eficaz y segura. Como principal inconveniente destacaron la dependencia de la tecnología y falta de infraestructura. También opinaron que sería deseable una mayor integración entre las distintas aplicaciones informáticas.
to evaluate health personnel perceptions about medical order entry systems concerning the effect on workflow, medication errors risk and assessment of its potential advantages.
Material and methodsA cross-section opinion interview was conducted in a tertiary care hospital. Questionnaire consisted of three sections: perception of its effect on workflow, influence on medication error risk and assessment of potential advantages. We also asked them to assess drawbacks and provide suggestions about this prescription system.
Results76 health professionals were interviewed (58 physicians, 9 pharmacists and 9 nurses). They were satisfied mainly due to decrease the workload (85.5%; IC 95%: 75.58-92.55). They thought that the main characteristics that contribute to reduce medication errors are clinical decision supports related to predefined aspects which the program provided by default. Among potential benefits of medical order entry systems, legibility and warnings triggered by the program (98.7%; IC 95%: 92.90-99.97 and 97,4%; IC 95%: 90.81-99.68 respectively) were the most valuable. High technology dependence, IT failures and lack of infrastructure and medication therapy discontinuities at times of transition between different hospitals’ units were the main drawbacks considered. The most repeated suggestion was related to the improvement of links between other health informatics applications used in the hospital.
Conclusionhealth personnel were highly satisfied with the CPOE system, which is considered to be effective and safe. Technology dependence and IT failures were the main disadvantages reported. According to them, a greater coordination and unification of all software applications available in the hospital would be desirable.
El uso de los medicamentos, además del riesgo intrínseco que tiene de producir reacciones adversas cuando estos se utilizan de forma apropiada, provoca asimismo numerosos efectos negativos causados por fallos o errores que se desencadenan durante el complejo proceso farmacoterapéutico en cualquiera de sus fases, desde la prescripción hasta la administración. Se estima que entre un 2 y un 7% de los pacientes ingresados sufren eventos adversos a medicamentos1, y que en un 28% se deben a errores de medicación que, por definición, son prevenibles2.
Además, se sabe que la mayoría de ellos ocurren en la fase de prescripción y se deben sobre todo a la falta de información relativa al paciente y a los fármacos3. Actualmente, las principales instituciones sanitarias internacionales recomiendan la implantación de nuevas tecnologías en el proceso farmacoterapéutico entre sus estrategias para mejorar la seguridad de los pacientes, y consideran la prescripción electrónica (PE) como una herramienta fundamental para evitar errores4–7. Este sistema permite mejorar la comunicación, disponer de información sobre los fármacos en el momento de la prescripción, evitar fallos de interpretación del tratamiento y facilitar la toma de decisiones clínicas mediante soportes de ayuda a la prescripción: pautas, tratamientos protocolizados, ajustes de dosis, interacciones, alergias etc.8,9. Así mismo, se sabe que logran reducir costes y que el proceso es más eficiente10.
Sin embargo, este nuevo método de prescripción de tratamientos no está exento de riesgos. Factores negativos como posibles fallos del sistema, pérdida de datos registrados, desconocimiento del programa o falta de infraestructura generan desconfianza en los profesionales sanitarios. En este sentido, esta tecnología puede introducir nuevos errores de medicación o facilitar otros ya existentes con la prescripción manual que pueden causar daño a los pacientes11–15.
Este método de prescripción farmacoterapéutica está muy extendido en los hospitales de nuestro entorno, pero desconocemos la opinión de los profesionales sanitarios. Sin embargo, a pesar de que este tipo de mediciones debería realizarse de manera sistemática cuando se implanta una nueva tecnología en el medio hospitalario, hay pocos estudios en los que se evalúe su utilidad, el grado de satisfacción, y que además incluyan sugerencias de mejora, ventajas e inconvenientes. El conocimiento de estas preferencias es fundamental para aportar información adicional, ya que ayuda a identificar puntos débiles del sistema o la necesidad de modificaciones.
Por todo ello, se llevó a cabo el siguiente estudio cuyo objetivo principal fue evaluar las preferencias de los profesionales sanitarios sobre los distintos atributos de la PE, aspectos positivos y negativos, así como sugerencias de mejora, en cuanto a las condiciones de trabajo, el riesgo de errores de medicación y la utilidad de las ventajas ofrecidas por este sistema.
Material y métodosSe diseñó un estudio observacional y transversal en un hospital terciario que dispone de un total de 1.350 camas. De ellas 750 disponen del sistema de PE y corresponden a pacientes hospitalizados asignados a las especialidades médicas de Oncología, Medicina Interna, Neumología, Neurología, Cardiología, Digestivo, Hematología, Cuidados Paliativos, Geriatría y quirúrgicas de Cirugía General, Maxilofacial, Otorrinolaringología, Urología, Cirugía Vascular, Neurocirugía, Ginecología, Cirugía Cardiaca, Cirugía Torácica y Traumatología. Mediante este sistema se registran diariamente en el hospital alrededor de 5.500 a 6.000 medicamentos.
El corte transversal se llevó a cabo el primer martes de junio de 2012. Utilizando el registro de personas con autorización para prescribir mediante PE disponible en Farmacia se identificaron todos los médicos usuarios del programa ese día en el turno de mañana; también se entrevistó a un DUE adscrito a cada unidad de hospitalización y a los farmacéuticos encargados de la validación de los tratamientos de las especialidades mencionadas. El número de profesionales sanitarios a entrevistar se estableció de manera proporcional al número de usuarios del programa en el hospital (76% médicos, 12% farmacéuticos clínicos y 12% DUE).
El desarrollo del cuestionario para evaluar las preferencias sobre los diferentes atributos del sistema de prescripción electrónica se efectuó bajo una metodología basada en la revisión y análisis de la bibliografía publicada sobre este tema16–18. Posteriormente se realizó una selección consensuada de los aspectos a valorar entre los farmacéuticos clínicos encargados de revisar las prescripciones electrónicas de tratamientos a través del programa de prescripción electrónica FarmaTools Dominium® versión 2.5. Madrid, España. Se trata de un programa disponible comercialmente que incluye soportes de decisión clínica (dosis máxima, alertas sobre alergias a medicamentos, interacciones farmacológicas, ajustes de dosis en determinadas situaciones clínicas, etc.). Este programa actualmente no dispone de conexión con la historia clínica electrónica del paciente.
Para conocer el grado de satisfacción el cuestionario se estructuró en 3 categorías con el fin de analizar distintos aspectos de la PE. En primer lugar preferencias en relación con su repercusión en la carga de trabajo, donde se valoraron cuestiones relacionadas con el funcionamiento del sistema informático, repercusión en la carga de trabajo, accesibilidad, información aportada por el programa sobre fármacos y pacientes, continuidad del tratamiento farmacológico a lo largo del ingreso o repercusión en la comunicación entre profesionales sanitarios.
En una segunda parte se pidió opinión sobre cómo consideraban que este sistema afecta a la seguridad del paciente, los puntos débiles que percibían como fuentes de errores de medicación o en qué medida consideraban que los soportes de ayuda (protocolos, pautas predefinidas, alertas o consideraciones sobre ajustes en determinadas situaciones clínicas) contribuyen a reducir fallos en cuanto a pautas, vías y horas de administración predefinidas, protocolos consensuados de tratamiento, programación de inicio y fin de tratamientos, registro de alergias, aclaramiento de creatinina, selección de fármacos o de pacientes, discrepancias entre el tratamiento prescrito y la hoja de administración de tratamientos utilizada por enfermería.
En un tercer apartado se les pidió valoración de las ventajas teóricas de la PE como legibilidad, trazabilidad de los tratamientos, registro de datos, información aportada sobre los fármacos y los pacientes, comunicación con otros profesionales sanitarios, datos aportados por el programa para facilitar la adecuada prescripción de tratamientos, protocolos estandarizados de tratamiento, alertas sobre alergias, interacciones o duplicidades o información sobre características de los fármacos en cuanto a ajustes de dosis, incompatibilidades o condiciones especiales de administración.
El entrevistado puntuó sobre una escala Likert modificada, con 4 opciones de respuesta, cada uno de los escenarios. Las opciones a escoger eran: malo, regular, bueno o muy bueno. Se evitó la inclusión de una opción neutra intermedia al no ser un estudio anónimo y al ser los encuestados profesionales de la misma organización, cuyas respuestas podrían decantarse en exceso hacia la opción menos comprometida, en cuyo caso no se lograría obtener información fiable sobre si la herramienta implantada resulta o no más ventajosa que la situación anterior.
Los participantes también puntuaron en aquellos aspectos comparables con el método de prescripción manual si les parecía mejor, peor o indiferente. Finalmente, en un cuestionario abierto, fueron preguntados sobre cuáles constituían según ellos las principales ventajas, inconvenientes y sugerencias de mejora.
En relación con el análisis estadístico, para estimar la proporción de satisfacción con un intervalo de confianza del 95%, admitiendo un error de ±7,5% y asumiendo el caso del tamaño muestral más extremo (50%), se calculó que se necesitarían al menos 70 casos para una población de aproximadamente 400 usuarios en un año. El cálculo del tamaño muestral se realizó utilizando el programa nQuery Advisor® versión 5.0. Boston, MA, USA. Se estimaron las proporciones mediante intervalos de confianza del 95% para la proporción observada.
Previamente a su puesta en marcha, este estudio recibió el visto bueno del Comité Ético de Investigación Clínica del hospital, y cada entrevistado dio su consentimiento informado para participar en el estudio.
ResultadosUn total de 76 profesionales sanitarios fueron entrevistados, la mayoría de ellos médicos (76,3%). Por especialidades el 68,4% de los encuestados pertenecían a especialidades médicas y el resto a quirúrgicas. La distribución por sexo fue similar (55,3% mujeres y 44,7% hombres).
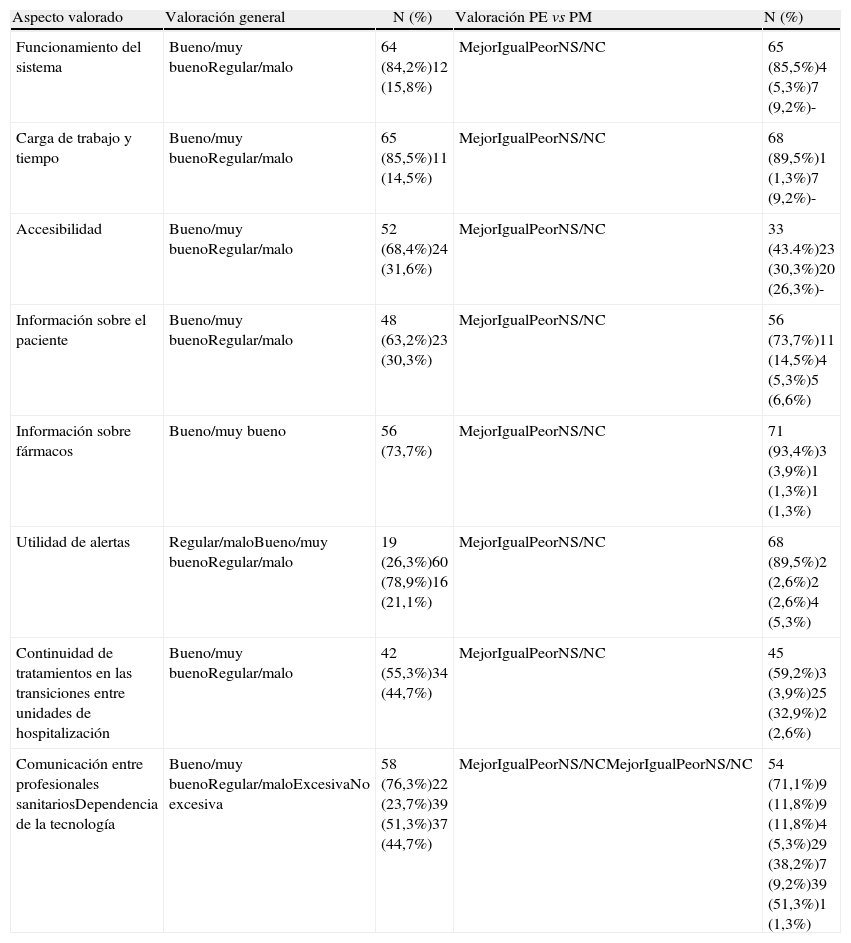
En la primera parte de la encuesta, relativa a la opinión que tienen los profesionales sanitarios sobre la repercusión de este sistema en el trabajo diario, el aspecto mejor valorado fue la reducción de la carga de trabajo y del tiempo empleado en la prescripción de tratamientos, un 85,5% (IC 95%: 75,5-92,5) de los encuestados lo consideraron bueno o muy bueno. Mientras que los peor valorados fueron la excesiva dependencia de la tecnología y la falta de continuidad de los tratamientos prescritos cuando un paciente pasa por distintas unidades de hospitalización a lo largo del ingreso (tabla 1).
Valoración de la repercusión en la carga de trabajo de la prescripción electrónica
| Aspecto valorado | Valoración general | N (%) | Valoración PE vs PM | N (%) |
| Funcionamiento del sistema | Bueno/muy buenoRegular/malo | 64 (84,2%)12 (15,8%) | MejorIgualPeorNS/NC | 65 (85,5%)4 (5,3%)7 (9,2%)- |
| Carga de trabajo y tiempo | Bueno/muy buenoRegular/malo | 65 (85,5%)11 (14,5%) | MejorIgualPeorNS/NC | 68 (89,5%)1 (1,3%)7 (9,2%)- |
| Accesibilidad | Bueno/muy buenoRegular/malo | 52 (68,4%)24 (31,6%) | MejorIgualPeorNS/NC | 33 (43.4%)23 (30,3%)20 (26,3%)- |
| Información sobre el paciente | Bueno/muy buenoRegular/malo | 48 (63,2%)23 (30,3%) | MejorIgualPeorNS/NC | 56 (73,7%)11 (14,5%)4 (5,3%)5 (6,6%) |
| Información sobre fármacos | Bueno/muy bueno | 56 (73,7%) | MejorIgualPeorNS/NC | 71 (93,4%)3 (3,9%)1 (1,3%)1 (1,3%) |
| Utilidad de alertas | Regular/maloBueno/muy buenoRegular/malo | 19 (26,3%)60 (78,9%)16 (21,1%) | MejorIgualPeorNS/NC | 68 (89,5%)2 (2,6%)2 (2,6%)4 (5,3%) |
| Continuidad de tratamientos en las transiciones entre unidades de hospitalización | Bueno/muy buenoRegular/malo | 42 (55,3%)34 (44,7%) | MejorIgualPeorNS/NC | 45 (59,2%)3 (3,9%)25 (32,9%)2 (2,6%) |
| Comunicación entre profesionales sanitariosDependencia de la tecnología | Bueno/muy buenoRegular/maloExcesivaNo excesiva | 58 (76,3%)22 (23,7%)39 (51,3%)37 (44,7%) | MejorIgualPeorNS/NCMejorIgualPeorNS/NC | 54 (71,1%)9 (11,8%)9 (11,8%)4 (5,3%)29 (38,2%)7 (9,2%)39 (51,3%)1 (1,3%) |
PE: prescripción electrónica; PM: prescripción manual.
Según los participantes, las mayores ventajas respecto a la prescripción manual eran la menor carga de trabajo y de tiempo (89,5% de los entrevistados; IC 95%: 80,3-95,3) y la información aportada por el programa sobre los fármacos (93,4%; IC 95%: 85,3-97,8). La mayor desventaja respecto al sistema manual fue la dependencia de la tecnología (51,3%; IC 95%: 39,5-62,9).
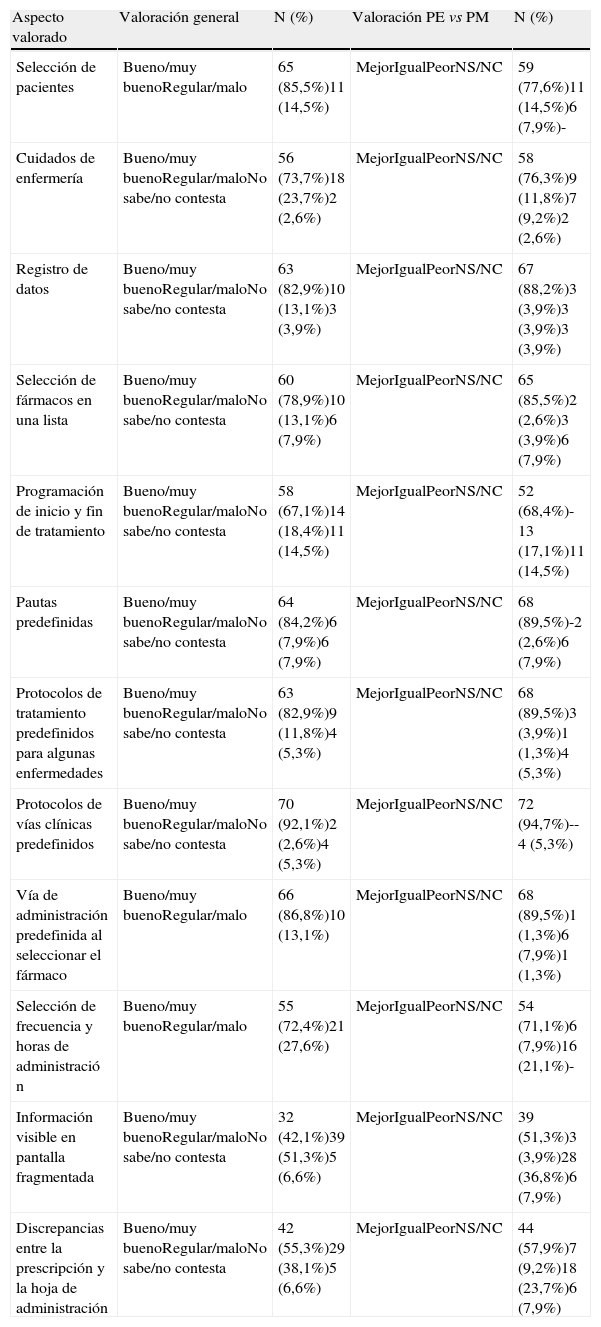
La segunda parte del cuestionario estaba orientada a valorar los puntos fuertes y débiles de la PE sobre la seguridad del paciente. Así, los encuestados consideraron que los aspectos del sistema que contribuían en mayor medida a reducir los errores de medicación eran las partes de la prescripción predefinidas y que el programa introduce por defecto, como son: textos asociados al tratamiento farmacológico correspondientes a guías clínicas vigentes en el hospital (92,1%; IC95%:83,6-97,0), vía de administración asociada al fármaco seleccionado (86,8%; IC 95%:77,1-93,5) o pautas habituales (84,2%; IC 95%:74,0-91,5) (tabla 2).
Percepción del efecto de la prescripción electrónica en la reducción de los errores de medicación
| Aspecto valorado | Valoración general | N (%) | Valoración PE vs PM | N (%) |
| Selección de pacientes | Bueno/muy buenoRegular/malo | 65 (85,5%)11 (14,5%) | MejorIgualPeorNS/NC | 59 (77,6%)11 (14,5%)6 (7,9%)- |
| Cuidados de enfermería | Bueno/muy buenoRegular/maloNo sabe/no contesta | 56 (73,7%)18 (23,7%)2 (2,6%) | MejorIgualPeorNS/NC | 58 (76,3%)9 (11,8%)7 (9,2%)2 (2,6%) |
| Registro de datos | Bueno/muy buenoRegular/maloNo sabe/no contesta | 63 (82,9%)10 (13,1%)3 (3,9%) | MejorIgualPeorNS/NC | 67 (88,2%)3 (3,9%)3 (3,9%)3 (3,9%) |
| Selección de fármacos en una lista | Bueno/muy buenoRegular/maloNo sabe/no contesta | 60 (78,9%)10 (13,1%)6 (7,9%) | MejorIgualPeorNS/NC | 65 (85,5%)2 (2,6%)3 (3,9%)6 (7,9%) |
| Programación de inicio y fin de tratamiento | Bueno/muy buenoRegular/maloNo sabe/no contesta | 58 (67,1%)14 (18,4%)11 (14,5%) | MejorIgualPeorNS/NC | 52 (68,4%)-13 (17,1%)11 (14,5%) |
| Pautas predefinidas | Bueno/muy buenoRegular/maloNo sabe/no contesta | 64 (84,2%)6 (7,9%)6 (7,9%) | MejorIgualPeorNS/NC | 68 (89,5%)-2 (2,6%)6 (7,9%) |
| Protocolos de tratamiento predefinidos para algunas enfermedades | Bueno/muy buenoRegular/maloNo sabe/no contesta | 63 (82,9%)9 (11,8%)4 (5,3%) | MejorIgualPeorNS/NC | 68 (89,5%)3 (3,9%)1 (1,3%)4 (5,3%) |
| Protocolos de vías clínicas predefinidos | Bueno/muy buenoRegular/maloNo sabe/no contesta | 70 (92,1%)2 (2,6%)4 (5,3%) | MejorIgualPeorNS/NC | 72 (94,7%)--4 (5,3%) |
| Vía de administración predefinida al seleccionar el fármaco | Bueno/muy buenoRegular/malo | 66 (86,8%)10 (13,1%) | MejorIgualPeorNS/NC | 68 (89,5%)1 (1,3%)6 (7,9%)1 (1,3%) |
| Selección de frecuencia y horas de administració n | Bueno/muy buenoRegular/malo | 55 (72,4%)21 (27,6%) | MejorIgualPeorNS/NC | 54 (71,1%)6 (7,9%)16 (21,1%)- |
| Información visible en pantalla fragmentada | Bueno/muy buenoRegular/maloNo sabe/no contesta | 32 (42,1%)39 (51,3%)5 (6,6%) | MejorIgualPeorNS/NC | 39 (51,3%)3 (3,9%)28 (36,8%)6 (7,9%) |
| Discrepancias entre la prescripción y la hoja de administración | Bueno/muy buenoRegular/maloNo sabe/no contesta | 42 (55,3%)29 (38,1%)5 (6,6%) | MejorIgualPeorNS/NC | 44 (57,9%)7 (9,2%)18 (23,7%)6 (7,9%) |
PE: prescripción electrónica; PM: prescripción manual.
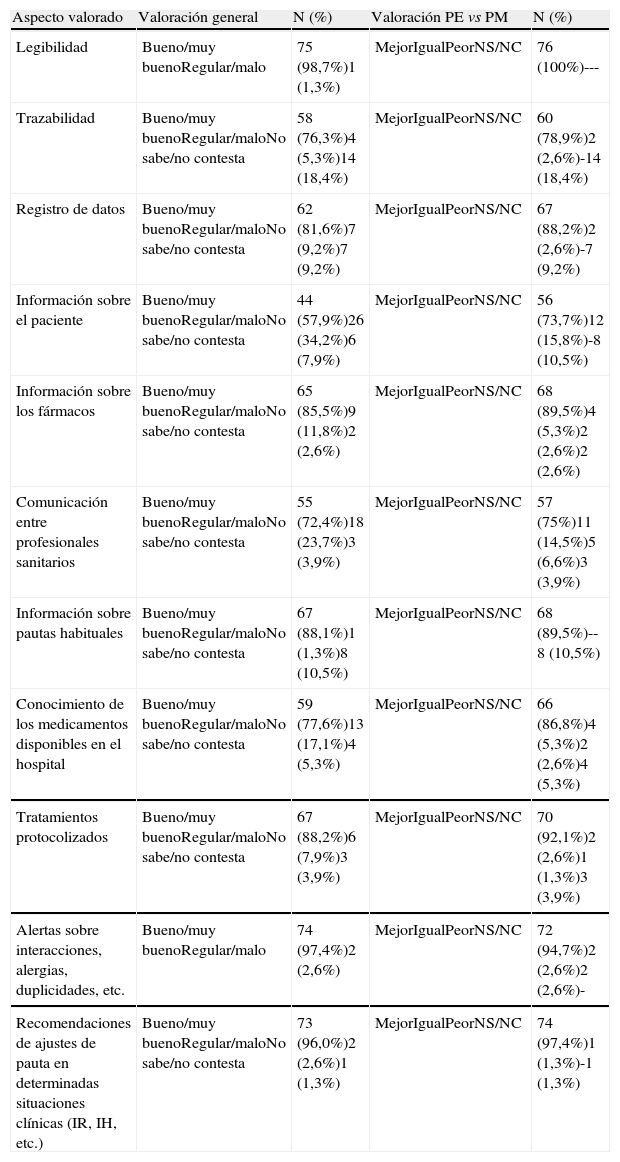
En la tercera parte del cuestionario se les pedía opinión sobre las ventajas inherentes a la PE. Las mayores ventajas según los encuestados fueron la legibilidad (98,7%; IC 95%: 92,9-99,9), las alertas sobre alergias, interacciones o duplicidades (97,4%; IC 95%: 90,8-99,6), mientras que la información que el programa aporta sobre el paciente y la comunicación entre profesionales fueron las peor valoradas (solo el 57,9%; IC 95%:46,0-69,1 y el 72,4%; IC 95%: 60,9-82,0, respectivamente, las consideraron positivas). Estos resultados se muestran la tabla 3.
Valoración de las ventajas teóricas de la prescripción electrónica
| Aspecto valorado | Valoración general | N (%) | Valoración PE vs PM | N (%) |
| Legibilidad | Bueno/muy buenoRegular/malo | 75 (98,7%)1 (1,3%) | MejorIgualPeorNS/NC | 76 (100%)--- |
| Trazabilidad | Bueno/muy buenoRegular/maloNo sabe/no contesta | 58 (76,3%)4 (5,3%)14 (18,4%) | MejorIgualPeorNS/NC | 60 (78,9%)2 (2,6%)-14 (18,4%) |
| Registro de datos | Bueno/muy buenoRegular/maloNo sabe/no contesta | 62 (81,6%)7 (9,2%)7 (9,2%) | MejorIgualPeorNS/NC | 67 (88,2%)2 (2,6%)-7 (9,2%) |
| Información sobre el paciente | Bueno/muy buenoRegular/maloNo sabe/no contesta | 44 (57,9%)26 (34,2%)6 (7,9%) | MejorIgualPeorNS/NC | 56 (73,7%)12 (15,8%)-8 (10,5%) |
| Información sobre los fármacos | Bueno/muy buenoRegular/maloNo sabe/no contesta | 65 (85,5%)9 (11,8%)2 (2,6%) | MejorIgualPeorNS/NC | 68 (89,5%)4 (5,3%)2 (2,6%)2 (2,6%) |
| Comunicación entre profesionales sanitarios | Bueno/muy buenoRegular/maloNo sabe/no contesta | 55 (72,4%)18 (23,7%)3 (3,9%) | MejorIgualPeorNS/NC | 57 (75%)11 (14,5%)5 (6,6%)3 (3,9%) |
| Información sobre pautas habituales | Bueno/muy buenoRegular/maloNo sabe/no contesta | 67 (88,1%)1 (1,3%)8 (10,5%) | MejorIgualPeorNS/NC | 68 (89,5%)--8 (10,5%) |
| Conocimiento de los medicamentos disponibles en el hospital | Bueno/muy buenoRegular/maloNo sabe/no contesta | 59 (77,6%)13 (17,1%)4 (5,3%) | MejorIgualPeorNS/NC | 66 (86,8%)4 (5,3%)2 (2,6%)4 (5,3%) |
| Tratamientos protocolizados | Bueno/muy buenoRegular/maloNo sabe/no contesta | 67 (88,2%)6 (7,9%)3 (3,9%) | MejorIgualPeorNS/NC | 70 (92,1%)2 (2,6%)1 (1,3%)3 (3,9%) |
| Alertas sobre interacciones, alergias, duplicidades, etc. | Bueno/muy buenoRegular/malo | 74 (97,4%)2 (2,6%) | MejorIgualPeorNS/NC | 72 (94,7%)2 (2,6%)2 (2,6%)- |
| Recomendaciones de ajustes de pauta en determinadas situaciones clínicas (IR, IH, etc.) | Bueno/muy buenoRegular/maloNo sabe/no contesta | 73 (96,0%)2 (2,6%)1 (1,3%) | MejorIgualPeorNS/NC | 74 (97,4%)1 (1,3%)-1 (1,3%) |
IH: insuficiencia hepática; IR: insuficiencia renal; PE: prescripción electrónica; PM: prescripción manual.
Al igual que en los apartados anteriores, se solicitó a los participantes que valoraran el nuevo método de prescripción respecto al manual clásico. Los entrevistados opinaron que las características de la PE que han supuesto mayor utilidad eran la legibilidad (100%; IC 95%: 92,9-99,9), las alertas (94,7%; IC 95%: 87,0-98,5) y la prescripción de fármacos en protocolos de tratamiento (92,1%; IC 95%: 78,7-94,4) (tabla 3).
La última parte del cuestionario constaba de 2 preguntas abiertas sobre los mayores inconvenientes y sugerencias de mejora del sistema. Los encuestados estimaron que los principales inconvenientes tienen que ver con la tecnología, en cuanto a la excesiva dependencia, la falta de equipos o fallos del sistema informático (35,5%), seguido de la lentitud del sistema y el tiempo empleado, sobre todo al prescribir el tratamiento del primer día (14,5%). En menor medida fueron considerados inconvenientes la falta de enlaces con otras aplicaciones informáticas del hospital, el aprendizaje del programa, las horas de administración reflejadas en la hoja de enfermería erróneas o el olvido de pautas de tratamiento y el exceso de confianza en el sistema (3,9% cada uno de ellos).
En relación con las sugerencias aportadas, la propuesta más repetida (19,2% de los entrevistados) fue que se establecieran más enlaces con otras aplicaciones informáticas del hospital. También demandaron, entre otros, más formación continuada (8,2%), mayor velocidad del sistema (5,5%) o facilitar la búsqueda de fármacos disponibles en el hospital —además de por nombre en una lista alfabética de nombres comerciales o de principios activos— también por grupo terapéutico (5,5%).
DiscusiónEste estudio muestra que la percepción que tienen los profesionales sanitarios usuarios de la PE es en general muy favorable, responde a las expectativas que se tenían y es considerada mejor que el sistema de prescripción manual. En este sentido, la mayoría de los trabajos publicados coinciden con nuestros resultados19–21. Sin embargo, Rahimi et al.22, observaron que la mayoría de los médicos y enfermeras entrevistados en su estudio no consideraban que el sistema electrónico fuera mejor, probablemente debido a que compararon la prescripción manual con un programa de prescripción electrónica que no incluía soportes de ayuda.
Del mismo modo que en otras publicaciones de este tipo20, los profesionales sanitarios encuestados consideraron que una de las mayores ventajas de la PE es el ahorro de tiempo empleado en la prescripción de fármacos, y consecuentemente en la carga de trabajo diario. También valoraron como ventaja importante la información que aporta sobre los fármacos, en cuanto a condiciones de uso, pautas habituales, necesidad de ajustes de pautas en insuficiencia renal o hepática, posibles interacciones, etc.21. No obstante, entre las opiniones recabadas, encontramos que algunos médicos pensaban que tantas ayudas incorporadas de manera predefinida a la larga pueden provocar una pérdida de conocimiento respecto a los fármacos como el olvido de pautas de los mismos, ya sugerido previamente en otras encuestas23, incluso podrían inducir nuevos errores ya que el clínico no cuestiona la pauta propuesta por el programa de PE24.
Por el contrario, y al igual que en otros estudios, la excesiva dependencia de la tecnología y la discontinuidad de los tratamientos en las transiciones entre distintas unidades de hospitalización fueron los aspectos peor valorados19,20,25.
Nuestro trabajo coincide con lo descrito en otros19,20,25–27 en que, en opinión de los participantes, el nuevo sistema aporta como ventaja fundamental la reducción de errores de medicación en la fase de prescripción. Así, consideraron que los aspectos que más contribuyen a reducirlos son el uso de protocolos de tratamiento y vías clínicas predefinidas. Además, según los entrevistados, la estandarización de los tratamientos hace que todo el proceso farmacoterapéutico sea más eficiente, ya que el personal de enfermería se familiariza con este tipo de tratamientos y necesita contactar con el médico prescriptor con menos frecuencia28. De acuerdo con algunos de los encuestados, se detecta un efecto consistente en falta de comunicación entre profesionales sanitarios debido a este hecho.
Los participantes en nuestro trabajo también consideraron que las dosis habituales predefinidas reducen en gran medida las posibilidades de error relacionadas con la dosis. Otros autores19 obtuvieron respuestas similares. El hecho de que este soporte de ayuda haya sido tan bien valorado por los usuarios era esperable si tenemos en cuenta que los errores de medicación relacionados con la dosis son los más prevalentes29.
Al pedir valoración de las ventajas teóricas de la PE obtuvimos opiniones similares a las ya aportadas previamente por otros autores, en los que la legibilidad y los soportes de ayuda a la prescripción y las alertas fueron destacadas como ventajas más importantes de esta herramienta20,30, si bien es sabido que el exceso de alertas puede ser contraproducente en muchos casos31. Inesperadamente la mejora de comunicación entre profesionales, considerada potencialmente como una de las mayores ventajas de la PE, no lo es tanto en opinión de los entrevistados. Dykstra et al.32 observaron que a través de este sistema la comunicación en ocasiones es ilusoria, ya que se entiende que el hecho de que quede escrito hace que se piense que el destinatario lo va a leer.
Finalmente, los entrevistados percibieron como principal inconveniente la falta de infraestructura y la dependencia excesiva de la tecnología, además del tiempo empleado, coincidiendo con la opinión de profesionales sanitarios de otros centros18. Sin embargo, al solicitarles sugerencias de mejora la más propuesta no estuvo relacionada con el funcionamiento o la disponibilidad de medios técnicos, ya que fueron los enlaces con otras aplicaciones informáticas y la formación continuada, manifestando cierto grado de resignación ante inconvenientes de esta tecnología y que podrían ser modificables.
Este trabajo tiene ciertas limitaciones. En primer lugar, el cuestionario no está validado formalmente. En segundo lugar está basado en la experiencia de los profesionales sanitarios respecto a un programa concreto de PE y se llevó a cabo en un único centro. En tercer lugar el error muestral es mucho mayor de lo habitual en este tipo de estudios.
No obstante, como punto fuerte del mismo podría ser considerado el hecho de que, a diferencia de otros trabajos disponibles en que se envía la encuesta y se recoge la opinión de los profesionales que la cumplimentaron voluntariamente, en el nuestro se entrevistó directamente a los participantes en su lugar de trabajo.
Como conclusión podemos afirmar que los profesionales sanitarios manifestaron un alto grado de satisfacción sobre la PE, a la que consideraron eficiente y segura. Consideraron que su principal inconveniente es la dependencia de la tecnología y la falta de infraestructura, y opinaron que sería deseable una mayor integración entre las distintas aplicaciones informáticas del hospital.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.