Describir la implementación de un programa de notificación de incidentes mediante un formulario electrónico en el Complejo Hospitalario de Toledo (CHT) y analizar los resultados iniciales.
Material y métodoEl CHT es un hopital público que cuenta con 750 camas, 59 de ellas de cuidados críticos, una unidad de cirugía mayor ambulatoria y tres centros de especialidades. El icono para acceder al formulario electrónico de notificación de efectos adversos (FENEA) se encuentra en la pantalla inicial de la intranet, accessible a todos los profesionales. La notificación es voluntaria y anónima. La implementación fue simultánea a la de una web interna sobre seguridad clínica y a la impartición de formación específica sobre el tema.
ResultadosDurante los primeros 12 meses (diciembre de 2006 a diciembre de 2007) se recibieron 62 notificaciones a través del FENEA. El personal de enfermería fue el que más notificó (74,5%). El servicio desde donde se notificó con mayor frecuencia fue geriatría (43,1% del total). La mayoría de los incidentes fueron clasificados por los propios notificadores como “sin lesión” (64,7%) y como “evitables” el 92,2%. El 56,9% estuvo relacionado con los cuidados en la atención. A partir de algunas notificaciones la unidad de calidad y el servicio de farmacia realizaron y difundieron tres documentos de recomendaciones.
ConclusionesLa mayoría de las notificaciones fueron incidentes relacionados con los cuidados y fueron realizadas por enfermeras. La implementación de un FENEA puede ser una herramienta complementaria a otras para promocionar una cultura de seguridad clínica y definir el perfil de riesgos de una organización sanitaria.
To describe the introduction of an incident monitoring system by electronic reporting in the Complejo Hospitalario de Toledo (CHT) and to analyse the initial results.
Materials and methodCHT is a public hospital with 750 beds, 59 for critical patients, an ambulatory surgery unit and three outpatient clinics. Access to the electronic reporting system is on the main screen of the hospital intranet. The reporting system is voluntary and confidential. It was introduced at the same time as setting up website on clinical safety and the provision of specific training on the subject.
ResultsA total of 62 reports were received on the electronic system over a period of 12 months (December 2006 to December 2007), of which 74.5% were reported by nursing staff. The service from where it was reported most often was Geriatrics (43.1%). Most of the incidents were classified by the notifiers themselves as “no injury” (64.7%) and as “avoidable” 92.2%. A total of 56.9% were related to care. Some reports led to the issuing of three documents of recommendations by the Quality Unit and the Pharmacy Department.
ConclusionsMost of the notifications were incidents related to care and were reported by nurses. The reporting system can complement other tools in promoting a clinical safety culture and defining the risk profile of a health organisation.
La incidencia de eventos adversos ligados a la hospitalización en España, según el estudio ENEAS 2005, es del 8,4% (intervalo de confianza [IC] del 95%, 7,7%-9,1%)1. En la actualidad, tanto en nuestro país como en nuestro entorno, hay un creciente interés por la seguridad de los pacientes y todas las administraciones diseñan e implementan estrategias para identificar, analizar, prevenir y reducir los sucesos adversos2,3.
Los sistemas de notificación de incidentes funcionan en países como Australia o Estados Unidos desde finales de los años noventa, copiando iniciativas de otros sectores, como el de la aviación. Al principio fueron implantados en Estados Unidos como una herramienta orientada a detectar errores y prevenir litigios. Posteriormente, se implementaron en otros países (Canadá, Francia, Dinamarca, Gran Bretaña)4,5.
Actualmente, hay sistemas en organizaciones tanto públicas como privadas. Pueden abarcar áreas de gran amplitud (errores de medicación, incidentes en vacunación, salud pública, notificación de eventos centinela en redes de hospitales, etc.) o pueden ser más locales (incidentes críticos en anestesia, en centros de transfusiones, unidades de críticos, etc.). El objetivo principal de la mayoría de ellos es aportar ejemplos de la realidad clínica del día a día; a partir del análisis de éstos, se han elaborado importantes recomendaciones para la prevención de eventos6-10.
En todos los casos los sistemas de notificación en el ámbito de la sanidad tienen importantes limitaciones, y a la ausencia de estudios y publicaciones se suma una todavía escasa evidencia científica sobre el impacto real de estos sistemas en la seguridad de los pacientes11,12.
En las estrategias propuestas por diferentes organismos, tanto nacionales como internacionales, se propone la implementación de estos sistemas como un instrumento más para el mejor conocimiento de la seguridad en organizaciones sanitarias, para ayudar a definir los perfiles de riesgo y como instrumento complementario a otros para crear una progresiva cultura de seguridad. Por ejemplo, la Comisión Europea, en la Declaración de Luxemburgo sobre seguridad de los pacientes, recomienda la valoración de beneficios derivados del establecimiento de sistemas de notificación de incidentes y eventos adversos, así como la creación de una cultura de aprendizaje y mejora continua a través de éstos13.
La Agencia Nacional para la Seguridad del Paciente (NPSA) del NHS británico, que cuenta con un sistema de notificación vía web desde 2004, también recomendó en su documento "La seguridad del paciente en siete pasos" el establecimiento de este tipo de sistemas14. La Agencia de Calidad del Sistema Nacional de Salud, a través de su Plan de Calidad para el SNS 2006, recomienda esta línea de acción como facilitadora de la mejora continua de la calidad15.
Exponemos la implementación de un formulario electrónico para la notificación de eventos adversos (FENEA) en el Complejo Hospitalario de Toledo (CHT), cuyo objetivo principal es la mejora de la seguridad del paciente a partir del análisis continuo de las notificaciones.
Los objetivos del programa de notificación fueron cinco:
- 1.
Promocionar una cultura más proactiva en materia de seguridad.
- 2.
Proponer y priorizar medidas, recomendaciones o posibles alertas para prevenir o minimizar sucesos adversos evitables. Éstas serían a su vez la respuesta o feedback a los notificadores.
- 3.
Contar con una herramienta más, complementaria a otros estudios (cohortes retrospectivas, análisis de reclamaciones, análisis de indicadores de seguridad y de calidad de la hospitalización a partir del CMBD) para definir nuestro perfil de riesgos.
- 4.
Aportar ideas para actualizar y revisar las estrategias de seguridad del centro, dentro de su Plan de Calidad.
- 5.
Poder aportar datos de utilidad ante la actual escasez de evidencia científica.
Se registraron los incidentes notificados en el Complejo Hospitalario de Toledo durante el primer año desde la puesta en marcha del formulario electrónico.
ÁmbitoEl CHT es un hospital docente público, perteneciente al SESCAM (Servicio de Salud de Castilla-La Mancha). Centro de referencia del área, atiende a población tanto rural como urbana. Está formado por dos hospitales, una unidad de cirugía mayor ambulatoria y tres centros de especialidades. Consta de 750 camas, 59 de ellas de cuidados críticos, y durante 2007 registró 28.154 altas.
El centro cuenta con una intranet accesible a todos los profesionales. No es necesaria una clave de usuario y contraseña para el acceso a la pantalla principal desde terminales del CHT; sin embargo, éstas sí son necesarias para acceder a áreas con información clínica, administrativa, historia clínica, archivos de radiodiagnóstico y área de laboratorios.
Estructura y estrategia de implementaciónEl sistema es voluntario y anónimo y se puso en funcionamiento a finales de diciembre de 2006. El icono para acceder se encuentra en la pantalla inicial de la intranet. Fue diseñado por profesionales de la Unidad de Calidad, del Servicio de Informática y del Comité de Seguridad Clínica.
En él se pueden notificar sucesos relacionados con la asistencia, y no con el curso clínico de la enfermedad, que han causado o podrían haber causado lesión, intervención, tratamiento o alargamiento de la estancia; tiene como base para su análisis y categorización la taxonomía del proyecto IDEA (Estudio de la Incidencia de Efectos Adversos en la asistencia hospitalaria)16.
Consta de una única pantalla. Ninguno de los campos es vinculante ni obligatorio. La información solicitada es muy concreta. Si el notificador rellena todos los campos, necesitará aproximadamente 2 min para hacerlo. Los datos se almacenan en una base de datos de acceso restringido. El anonimato está asegurado, y ni siquiera queda registrada la IP del terminal desde el que se envía la notificación. No se solicitan datos administrativos de identificación del caso, únicamente la edad y el sexo del paciente.
Hay una pantalla de introducción al formulario, previa a la diseñada para el registro de datos, en la que se recuerda brevemente al profesional los objetivos del programa de notificación.
Los campos están divididos en las siguientes áreas:
- 1.
Edad y sexo, área/unidad/servicio del caso.
- 2.
Momento del evento.
- 3.
Breve descripción del incidente/evento y efectos.
- 4.
Profesional que notifica el suceso.
- 5.
¿Tuvo alguna consecuencia para el paciente?
- 6.
Localización.
- 7.
Fase del proceso asistencial en la que se produjo el suceso.
- 8.
¿Considera que se podría haber evitado el suceso?
- 9.
¿Sugiere alguna recomendación para evitar este evento en el futuro?
La descripción de variables posibles para cada área está especificada en la tabla 1.
Descripción de los campos que componen el formulario electrónico
| Campos | Variable |
| Características del caso | Edad |
| Sexo | |
| Unidad/servicio/área | |
| Momento de evento | Fecha evento: día/mes/año |
| Hora aproximada: h/min | |
| Día de la semana: desplegable | |
| Breve descripción del incidente/evento | Texto libre |
| Profesional que notifica el suceso | Facultativo |
| Enfermería | |
| Otros | |
| ¿Tuvo alguna consecuencia para el paciente? | Sin lesión |
| Con lesión. Si se pincha esta variable aparece desplegable con las siguientes opciones: | |
| Precisó tratamiento/intervención | |
| Precisó ingreso o prolongación de la estancia | |
| Lesión permanente | |
| Muerte del paciente | |
| Desconocido. | |
| Localización | Atención primaria |
| Transporte sanitario | |
| Urgencias | |
| Consultas externas | |
| Hospital de día | |
| Hopitalización adulto | |
| Área pediátrica | |
| Área ginecología y obstetricia | |
| Área cuidados intensivos | |
| Quirófano | |
| Reanimación | |
| Otra | |
| Fase del proceso asistencial en la que se produjo el suceso | Pruebas diagnósticas/terapéuticas |
| Intervención quirúrgica | |
| Anestesia/postanestesia | |
| Embarazo/parto/puerperio | |
| Med icación/vacun as | |
| Cuidados enfermería (vías, sondas, upp) | |
| Instrumentación/infraestructura/equipos | |
| Documentación/información/consentimiento informado/confidencialidad | |
| Otros | |
| ¿Considera que se podría haber evitado el suceso? | Dicotómica: sí/no |
| ¿Sugiere alguna recomendación para evitar este evento en el futuro? | Texto libre |
La puesta en marcha del formulario, así como la de una web específica de seguridad clínica, fue anunciada en la intranet. Dicha web contiene alertas sanitarias, recomendaciones, noticias, enlaces con organizaciones de gestión del riesgo y sociedades científicas, documentos básicos y procedimientos y algoritmos de seguridad clínica del centro.
Además, la Unidad de Calidad envió una carta de presentación del formulario a todos los supervisores y facultativos con correo electrónico, explicando los objetivos del programa y la voluntariedad y anonimato de éste.
Recogida de datosSe analizaron todos los registros de la base de datos, excluyendo los no legibles, repetidos o sin suficientes datos, notificados a través del FENEA desde el 19-12-2006 hasta el 3112-2007. Los resultados fueron analizados por dos profesionales de la Unidad de Calidad y uno del Comité de Seguridad Clínica.
Análisis estadísticoLos registros de la base de datos fueron exportados al programa SPSS 12.0 para el análisis estadístico. Se realizó el estudio descriptivo de cada una de las variables recogidas. Las variables cualitativas se describen mediante frecuencias absolutas y relativas. Respecto a la edad, se describe media, mediana, moda y desviación típica.
ResultadosDurante el período de estudio se han recibido 62 notificaciones; de ellas 51 fueron notificaciones válidas.
De estas 51, el 58,8% fueron incidentes sucedidos en pacientes varones y el 42,2% en mujeres. La media ± desviación estándar de edad es de 69,19 ± 19,62 años, la mediana y la moda son 76 años, y el intervalo 20-92.
El mayor porcentaje de notificación de incidentes se dio en geriatría (43,1%), seguido del área de cardiología y cirugía cardíaca (19,6%) y en tercer lugar los servicios de medicina interna (7,8%) y urgencias (7,8%).
En la mayoría de los casos se hizo una descripción en el texto libre, si bien no todas sirvieron para analizar o categorizar el suceso. En 4 casos no se realizó descripción del caso.
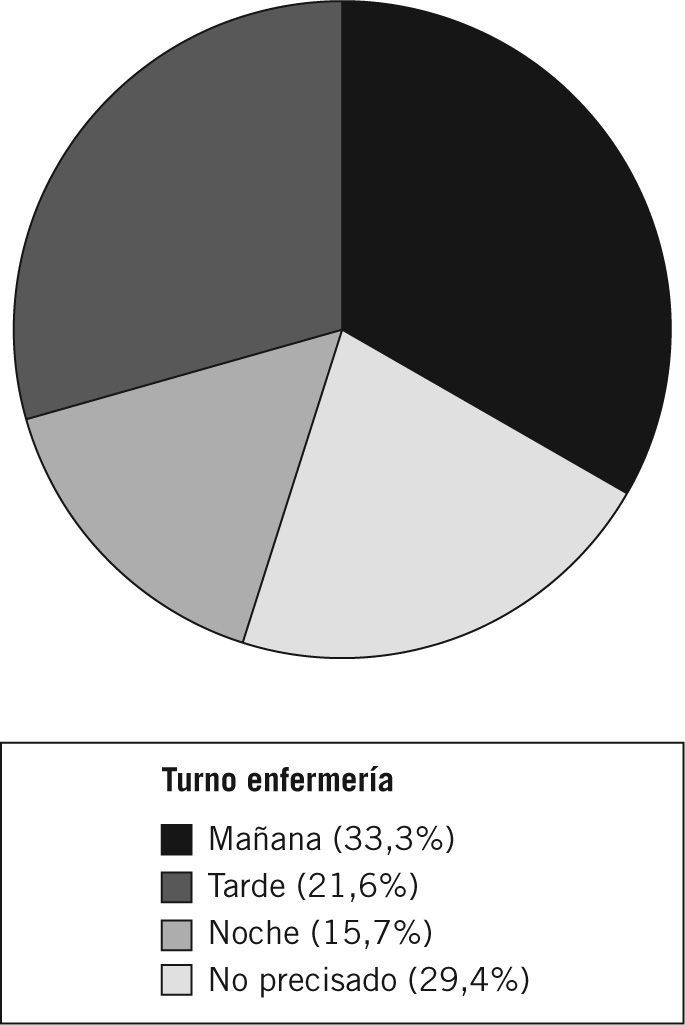
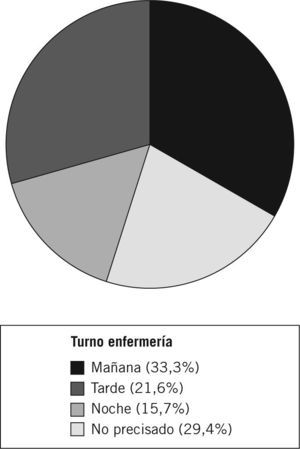
Los resultados del análisis del momento en que el notificador detectó el evento, según los turnos de enfermería, se exponen en la figura 1.
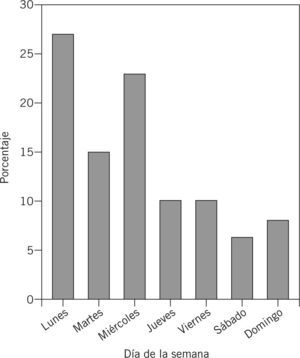
Respecto al día de la semana en que se produjo el evento (no siempre el día en que se produce la notificación), los lunes y miércoles son los de mayor frecuencia, un 27,5% y un 23,5% respectivamente (fig. 2).
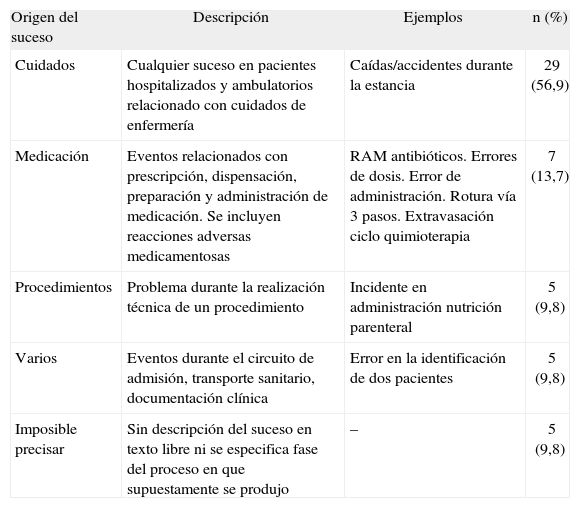
Se analizó uno a uno cada incidente y, con los datos disponibles en el texto libre "breve descripción del suceso" y "fase del proceso asistencial", se los agrupó según el proceso de la asistencia con el que se relaciona de forma más evidente (origen del suceso). En 5 casos no se dieron datos o eran imprecisos o no válidos por lo que no se pudo categorizar el suceso (tabla 2).
Descripción de los incidentes notificados
| Origen del suceso | Descripción | Ejemplos | n (%) |
| Cuidados | Cualquier suceso en pacientes hospitalizados y ambulatorios relacionado con cuidados de enfermería | Caídas/accidentes durante la estancia | 29 (56,9) |
| Medicación | Eventos relacionados con prescripción, dispensación, preparación y administración de medicación. Se incluyen reacciones adversas medicamentosas | RAM antibióticos. Errores de dosis. Error de administración. Rotura vía 3 pasos. Extravasación ciclo quimioterapia | 7 (13,7) |
| Procedimientos | Problema durante la realización técnica de un procedimiento | Incidente en administración nutrición parenteral | 5 (9,8) |
| Varios | Eventos durante el circuito de admisión, transporte sanitario, documentación clínica | Error en la identificación de dos pacientes | 5 (9,8) |
| Imposible precisar | Sin descripción del suceso en texto libre ni se especifica fase del proceso en que supuestamente se produjo | – | 5 (9,8) |
Los profesionales de enfermería fueron los que mayoritariamente notificaron (74,5%). El 23,5% fueron facultativos y un 2% no precisó este dato.
En el apartado "consecuencias del evento", los notificadores realizaron la siguiente valoración: sin lesión (64,7%), con lesión (31,4%) y desconocido (3,9%).
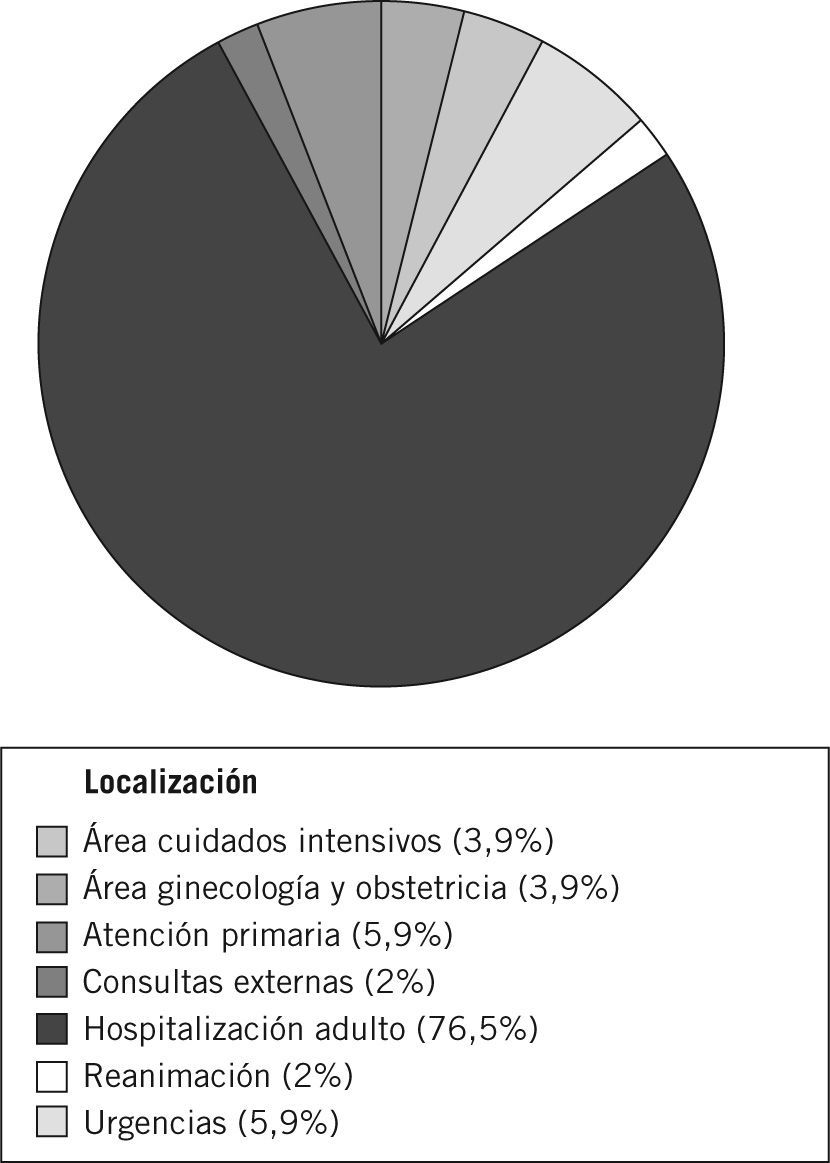
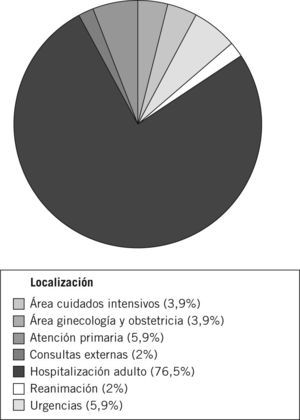
La distribución de frecuencias, según el área en la que se localizaba el paciente, se muestra en la figura 3.
Finalmente, hay que resaltar que el 92,2% de los eventos fueron considerados como "evitables" por el profesional que los notificó.
En 30 de los casos el profesional realizó una "recomendación" en el texto libre habilitado para ello. Las aportaciones fueron muy variopintas. Algunas eran más bien quejas del profesional hacia el hospital o los compañeros y organización de las tareas. No obstante, la mayoría fueron aportaciones con recomendaciones técnicas más concretas: "cambio de la vía de tres pasos por otras de mayor calidad", "revisar las medidas de seguridad en la identificación del paciente", "protocolizar la realización de pruebas invasivas radiológicas en los pacientes anticoagulados", "la administración de los medicamentos debe ser vigilada por el personal de enfermería durante el ingreso hospitalario", "incorporar asas junto a inodoro y lavabo" y "utilización de baliza en la puerta del aseo que indique suelo mojado".
A partir de algunas de estas sugerencias la Unidad de Calidad y el Servicio de Farmacia han realizado y difundido recomendaciones. Concretamente, se han realizado: "Recomendaciones para la prevención de errores de identificación en el paciente ambulatorio", "Recomendaciones para la prevención de errores de medicación", "Protocolo de prescripción y administración de hemoderivados" y, además, se ha cambiado el etiquetado de los envases de nutrición parenteral.
No obstante, todavía nos queda mucho trabajo, ya que algunas sugerencias no han podido ser materializadas en acciones concretas.
En la figura 4 se muestra una imagen de la página principal de la intranet del centro, en la que está señalado con una flecha en la parte superior izquierda el icono de acceso al formulario. A la derecha, se señalan también con flechas los accesos a las recomendaciones realizadas según algunas notificaciones.
Por último, hay que mencionar que, además de estas actuaciones relacionadas con el programa de notificación, simultáneamente se han abierto otras líneas para promocionar una cultura más proactiva en materia de seguridad: dos cursos específicos sobre el tema, una sesión general hospitalaria sobre estrategias de mejora donde se expusieron los resultados preliminares del FENEA, difusión en la intranet del hospital de indicadores de seguridad y de calidad de la hospitalización extraídos del conjunto mínimo básico de datos (CMBD) y realización de encuestas sobre clima de seguridad clínica en dos servicios.
DiscusiónLa infranotificación es la principal limitación de la mayoría de los sistemas de registro y notificación de incidentes en sanidad, especialmente de sucesos que han causado lesión, por lo que la mayoría de las notificaciones son incidentes. Sin embargo, un incidente es indistinguible de un efecto adverso, excepto por el resultado, por lo tanto su estudio nos da información igualmente válida para los objetivos de mejora en seguridad clínica. Aunque presentamos resultados de un año, lo que parece claro es que un sistema de notificación serviría como una herramienta más para conocer las características de los eventos adversos de mayor frecuencia, pero no como herramienta única para definir el perfil de riesgos de una organización17-23.
La puesta en marcha del FENEA fue algo novedoso para los profesionales, con reticencias y dudas comprensibles acerca de su utilidad. Para el área de enfermería, probablemente las reticencias han sido menores, ya que desde las comisiones de enfermería se venía realizando un programa de notificación de caídas de pacientes hospitalizados en papel que se enviaba por correo interno a la Unidad de Calidad donde, junto con la comisión de caídas, se analizaban las posibles mejoras en prevención, orientadas especialmente a los pacientes geriátricos del Hospital Virgen del Valle. Aunque todavía siguen llegando notificaciones en papel, algunos de los profesionales de enfermería en los últimos meses han comenzado a utilizar el formulario para notificar las caídas que antes se notificaban en papel. Aunque el formulario está abierto a todos los profesionales, hasta la fecha todas las notificaciones han sido realizadas por personal sanitario.
Además, la implementación del FENEA contó con una ventaja: la informatización del complejo y el uso de formularios electrónicos para realizar diversas peticiones en el área de gestión, laboratorios y radiodiagnóstico. La disponibilidad de la intranet nos permite anunciar alertas sanitarias, nuevas guías o recomendaciones y difundir indicadores relacionados con la seguridad del paciente.
Para poder comparar nuestros resultados con los de otros trabajos tendremos que esperar, porque no hemos encontrado en la literatura resultados en hospitales españoles que tengan un formulario abierto a todos los profesionales y para notificar cualquier tipo de incidente. Contamos con estudios como el de la Fundación Hospital Alcorcón. En éste, el formulario es únicamente para notificar incidentes críticos en anestesia. Tras 6 años de funcionamiento, recibió 513 notificaciones. Las cifras respecto a la categorización de EA, fueron "sin lesión" (81,8%) y "evitabilidad" (78,9%)22.
En Italia, en un formulario común a 44 unidades quirúrgicas de una misma región, para notificar también incidentes en anestesia, se notificaron 173 eventos en 5 meses; de ellos, el 85% fueron incidentes24.
Otro trabajo, del Barnes-Jewish Hospital de Estados Unidos, muestra resultados, también tras 12 meses de implementación de un FENEA (año 2003), pero únicamente para una reanimación cardiotorácica. Recibió 163 notificaciones. Presentan cifras similares a las nuestras respecto a un mayor porcentaje de eventos sin lesión y respecto a personal notificador (enfermeras en un 69%)25.
Otro trabajo, también de hospitales estadounidenses, con una muestra de pacientes muy amplia (32.280 altas), aunque por las características no sería comparable al nuestro (estudia 3.981 notificaciones), muestra una tasa de evitabilidad del 59%. Además, expone que el 90% de los casos fueron notificados por enfermeras26.
En el Hospital Universitario de Osaka, de 1.076 camas, tras 3 años de implementación de un formulario, muy similar al nuestro, han recibido 6.041. Los autores acompañaron la implementación del formulario de una intensa campaña de promoción de la cultura de seguridad y del programa de notificación27.
Con el tiempo contaremos con más datos y más experiencias. Aunque nuestros resultados son preliminares y la tasa de notificación ha sido evidentemente baja, este hecho es algo con lo que contábamos, ya que nuestros objetivos iniciales fueron y siguen siendo encontrar áreas de mejora y promocionar progresivamente una cultura de calidad y seguridad en el centro.
Las principales conclusiones que extraemos de nuestro trabajo son tres. La primera es que la mayoría de las notificaciones fueron incidentes relacionados con los cuidados y los profesionales que más notificaron fueron los de enfermería. Una segunda conclusión es que la infranotificación es evidente y el período de estudio, breve; creemos que la implementación de un FENEA puede ser una herramienta complementaria a otras para promocionar una cultura de seguridad clínica y definir el perfil de riesgos de una organización sanitaria. La tercera y última es que contamos con datos del primer año únicamente, por lo que no es posible medir el impacto de las iniciativas implementadas, no obstante, gracias al FENEA se han realizado y difundido recomendaciones basadas en la literatura sobre problemas concretos del centro, notificados por los propios profesionales.
AgradecimientosA Rosa M. Checa Zaragoza, del Servicio de Informática del Complejo Hospitalario de Toledo por su colaboración y a todos los miembros del Comité de Seguridad Clínica.