Desarrollar recomendaciones basadas en la mejor evidencia y experiencia sobre el manejo del dolor en pacientes con artrosis de rodilla o cadera e indicación de artroplastia.
MétodosLas recomendaciones se emitieron siguiendo la metodología de grupos nominales. Se seleccionó un grupo director de expertos (5 traumatólogos y un anestesiólogo) que definieron el alcance, usuarios, apartados del documento, posibles recomendaciones, revisiones sistemáticas y se asignaron tareas. Se realizaron 3 revisiones sistemáticas sobre: la eficacia y seguridad de la analgesia prequirúrgica en relación al dolor posquirúrgico; la eficacia y seguridad de la analgesia preventiva, y sobre los factores prequirúrgicos que influyen en el dolor posquirúrgico. Los expertos redactaron los apartados y generaron las recomendaciones correspondientes. El nivel de evidencia y grado de recomendación se clasificaron según el modelo del Center for Evidence Based Medicine de Oxford y el grado de acuerdo por técnica Delphi (2 rondas). El Delphi se amplió a 39 traumatólogos y anestesiólogos. El documento completo circuló entre el grupo director para su última revisión.
ResultadosSe generaron 21 recomendaciones. Incluye el manejo farmacológico específico, la evaluación y monitorización de estos pacientes que están en tratamiento, y el tratamiento preventivo del dolor posquirúrgico. Existió consenso mayor del 70% en 19 de ellas.
ConclusionesEn el paciente pendiente de artroplastia de cadera o rodilla se debe hacer una correcta evaluación, seguimiento y manejo farmacológico y no farmacológico de los factores que predicen un mal resultado de la intervención, en particular del dolor prequirúrgico. Estas actuaciones pueden mejorar el dolor posquirúrgico y el resultado de la artroplastia.
To develop recommendations, based on best evidence and experience, on pain management in patients undertaking total knee or hip replacement.
MethodsNominal group methodology was followed. A group of experts was selected (5 orthopedics, 1 anesthesiologist), who defined the scope, users, topics, preliminary recommendations, and 3 systematic reviews: efficacy and safety of pre-surgical analgesia regarding to post-surgical pain, efficacy and safety of pre-emptive analgesia and pre-operative factors of post-operative pain. The level of evidence and grade of recommendation was established using the Oxford Centre for Evidence Based Medicine, and the level of agreement with the Delphi technique (2 rounds). The Delphi was extended to 39 orthopedics and anesthesiologists. The whole document was reviewed by all the experts.
ResultsA total of 21 recommendations were produced. They include specific pharmacological treatment, as well as the evaluation and monitoring of patients on this treatment, and post-operative pre-emptive treatment. Agreement above 70% was reached in 19 recommendations.
ConclusionsIn patients undergoing total knee or hip replacement, a proper evaluation, follow-up, pharmacological and non-pharmacological treatment of predictors of poor surgical outcomes should be performed, especially those related to pre-operative pain. This can improve post-operative pain and surgery outcomes.
La artroplastia total de rodilla (ATR) o de cadera (ATC) son procedimientos quirúrgicos frecuentes que son efectivos para mejorar el dolor y la limitación funcional en los pacientes con artrosis que se someten a las mismas1,2. Su popularización en la segunda mitad del siglo pasado los ha llevado a ser considerados uno de los avances quirúrgicos más relevantes del sigloxx3. En España se han convertido en uno de los procedimientos de cirugía ortopédica más realizados y demandados por los pacientes4.
Esta popularización del procedimiento ha llevado a la aparición de un grupo significativo de pacientes, dependientes de la sanidad pública, que deben esperar a ser intervenidos durante semanas, meses o incluso años. En el territorio español había, a 31 de diciembre de 2012, más de 30.000 pacientes en lista de espera para ser intervenidos de una ATC o ATR. Estos pacientes probablemente presentan niveles de dolor y limitación funcional altos, en consonancia con su artrosis evolucionada.
Aunque tanto la ATC como la ATR se consideran procedimientos exitosos, no todos los pacientes sometidos a esta técnica quirúrgica obtienen resultados satisfactorios5, y hasta un 30% de los pacientes sometidos a estos procedimientos no refieren mejorías importantes en su calidad de vida un año tras la cirugía6. Múltiples estudios sugieren que los pacientes que presentan niveles altos de dolor antes de la cirugía tienen peores resultados y están más insatisfechos con la cirugía tras la intervención.
El objetivo del presente documento es el de elaborar un consenso siguiendo la metodología Delphi que establezca recomendaciones sobre la evaluación, la monitorización y el tratamiento del dolor en este grupo de pacientes con artrosis a los que ya se les ha indicado una ATC o ATR y están en espera de ser intervenidos.
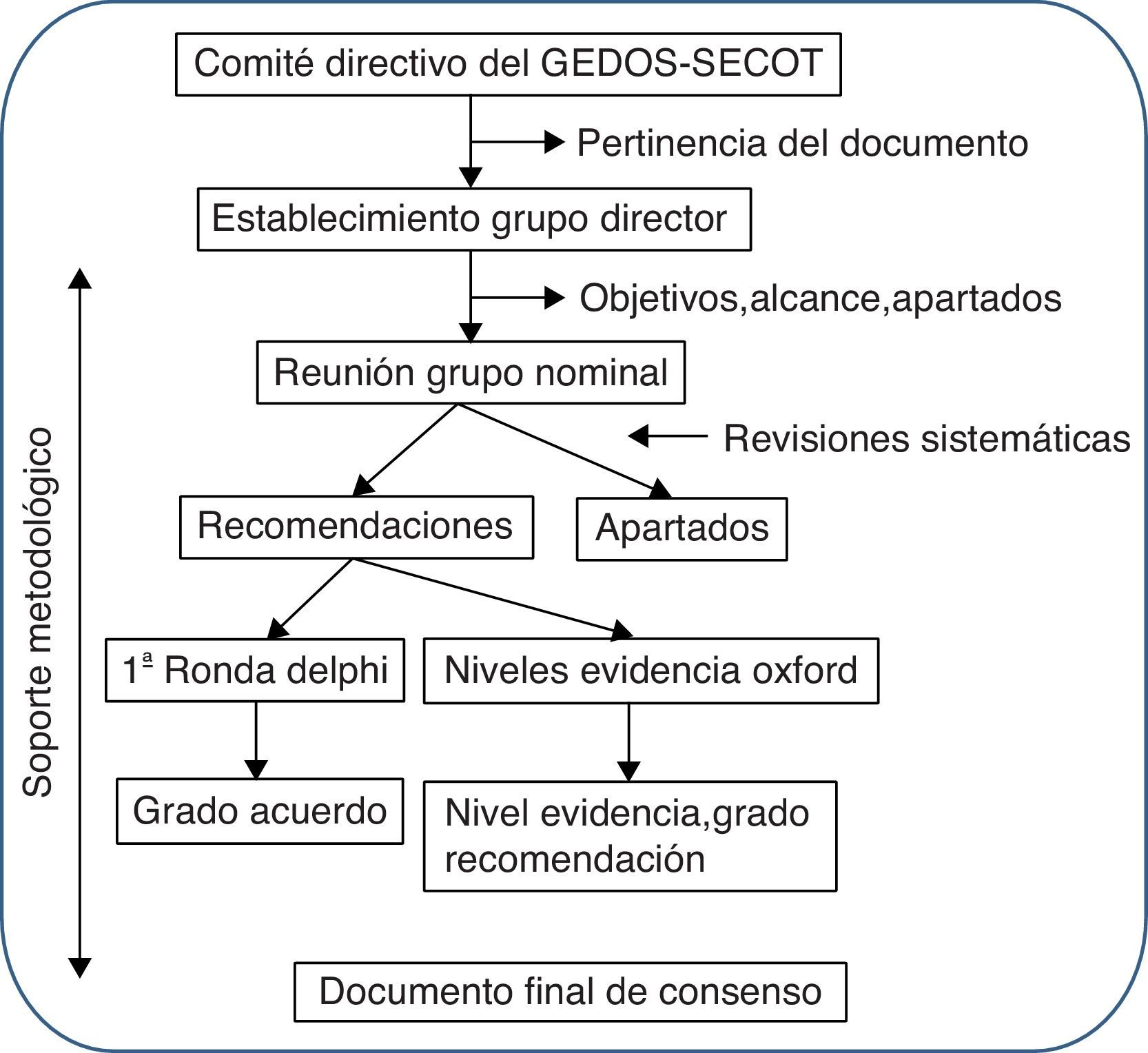
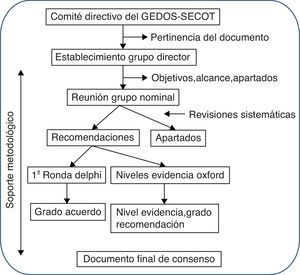
MetodologíaPara la elaboración del consenso se siguió la metodología Delphi. Este sistema se basa en presentar a un panel de expertos una serie de cuestiones preparadas por un grupo director de forma independiente y anónima y, mediante la circulación repetitiva de las respuestas de este grupo, ajustar estas cuestiones y establecer puntos de consenso (fig. 1). Toda la elaboración del documento se realizó por distribución de tareas y comentarios a las partes, con la ayuda de 3 revisiones sistemáticas de la literatura.
Fase 1: diseño del consensoLa iniciativa de realizar el consenso partió del comité directivo del grupo de estudio del dolor musculoesquelético de la sociedad española de cirugía ortopédica y traumatología (GEDOS-SECOT). En primer lugar se estableció un grupo director de 6 individuos (los 6 primeros autores de este artículo) con experiencia reconocida en el campo del manejo del dolor musculoesquelético y la ATR y ATC, y se contó con un metodólogo con experiencia en consensos Delphi y revisiones sistemáticas.
En una primera reunión de grupo nominal, se decidió la población, el alcance, los objetivos y los apartados del consenso. Se acordó también realizar revisiones sistemáticas sobre 3 aspectos específicos del manejo del dolor prequirúrgico. De la misma manera, se decidió esperar a los resultados de las revisiones sistemáticas para la asignación a cada panelista uno o varios apartados del consenso para su redacción.
Fase 2: revisiones sistemáticasSe realizaron 3 revisiones sistemáticas, una sobre el manejo del dolor prequirúrgico, otra sobre la analgesia preventiva y una tercera sobre los factores predictores prequirúrgicos de dolor posquirúrgico. En todas ellas se usó el mismo protocolo de revisión: se seleccionaron estudios que incluyesen pacientes con indicación de artroplastia de cadera y/o rodilla, adultos. Además, estos estudios debían analizar (según la revisión) la eficacia y la seguridad del tratamiento farmacológico prequirúrgico, preventivo y los factores predictores o determinantes prequirúrgicos de dolor posquirúrgico. Finalmente, solo se incluyeron estudios con los siguientes diseños: metaanálisis, revisiones sistemáticas, ensayos clínicos o estudios observacionales. En todas las revisiones se cribaron las siguientes bases de datos bibliográficas: Medline (desde su inicio hasta mayo 2013), Embase (desde su inicio hasta mayo 2013) y Cochrane Library (desde su inicio hasta mayo 2013). Se utilizaron términos Mesh y términos en texto libre. Para cada revisión, 2 revisores analizaron de forma independiente los artículos resultantes de la estrategia de búsqueda en las diferentes bases de datos bibliográficas, así como el análisis en detalle de los artículos incluidos. Para evaluar la calidad metodológica de los estudios incluidos se utilizó la escala de calidad de Oxford. Se crearon tablas de evidencia en las que se describieron las principales características de los estudios incluidos. Los resultados de estas revisiones sistemáticas estuvieron disponibles para el grupo director y se usaron para establecer los niveles de evidencia de las recomendaciones relevantes.
Fase 3: elaboración del cuestionario del consensoSe hizo una asignación de los distintos apartados del consenso a cada miembro del grupo. Una vez completada una primera redacción de recomendaciones, los apartados y recomendaciones se unificaron y editaron para estilo. Tras ello se hizo circular el documento completo entre el grupo director y se hicieron distintas correcciones y comentarios, y tras varias iteraciones de este proceso se llegó a un documento final.
Fase 4: encuesta DelphiSe estableció un grupo de expertos de 39 traumatólogos y anestesiólogos que incluía al grupo director y otros que no habían participado en la elaboración del documento según sugerencia de los distintos miembros del grupo director (ver Anexo 1). A estos se les envió, por vía online y de forma anónima, el cuestionario con las recomendaciones completas e instrucciones para que votasen sobre su grado de acuerdo con cada una de las recomendaciones del documento del consenso. El grado de acuerdo se expresaba mediante votación en una escala Likert de 1 (totalmente en desacuerdo) a 10 (totalmente de acuerdo). Se entiende que existe acuerdo si se vota 7 o más de 7. Los resultados agregados del Delphi se mostraron a todos los panelistas (Delphi modificado). Las recomendaciones con grado de acuerdo (GA) inferior al 70% fueron reevaluadas y, si procedía, reeditadas y votadas en una segunda ronda.
Fase 5: documento de consenso finalCon toda esta información se redactó el documento definitivo. Para cada una de las recomendaciones, y con asistencia de la metodóloga, se les asignó un nivel de evidencia (NE) y un grado de recomendación (GR) según las recomendaciones para medicina basada en la evidencia del Center for Evidence Based Medicine de Oxford7.
ResultadosEl grupo director redactó 21 recomendaciones que incluían una frase resumen (ver tabla 1) y un párrafo explicativo donde se justificaba y referenciaba lo expuesto. Casi la mitad de las mismas hacían referencia al manejo del dolor, incluyendo medidas farmacológicas y no farmacológicas, 5 se referían a la evaluación del dolor, 4 a la monitorización del tratamiento y 2 se centraban en analgesia preventiva para el periodo postoperatorio inmediato en estos pacientes.
Recomendaciones y principales resultados alcanzados en el Delphi incluyendo el nivel de evidencia, grado de recomendación y grado de acuerdoa
| Recomendación y texto explicativo | Respuestas | Mediana | Puntuaciones (0-3 gris claro; 4-6 gris oscuro; ≥ 7 negro) | NE | GR | GA |
|---|---|---|---|---|---|---|
| R1. Una vez indicada la artroplastia se recomienda instaurar un tratamiento conservador adecuado para los síntomas y signos del paciente | 29 | 10 | 5 | D | 100% | |
| R2. Se recomienda, a la hora de instaurar ese tratamiento, evaluar el historial de tratamientos que ha recibido para su patología de rodilla o cadera | 29 | 10 | 5 | D | 96% | |
| R3. Se recomienda a los pacientes pendientes de cirugía que controlen su peso y mantengan el nivel más alto posible de actividad física que les permitan sus síntomas. En particular los pacientes con obesidad deben intentar perder peso | 29 | 10 | 2A | B | 100% | |
| R4. Se recomienda el uso de antiinflamatorios no esteroideos (AINE) tópicos u orales para el tratamiento del dolor en pacientes pendientes de cirugía | 28 | 9 | 1A | A | 82% | |
| R5. No se puede recomendar ni desaconsejar el uso de paracetamol o tramadol en estos pacientes | 29 | 8 | 1A | A | 57% | |
| R6. Se desaconseja el uso de glucosamina, condroitín sulfato, ácido hialurónico o antiepilépticos en estos pacientes | 28 | 8,5 | 1B | A | 82% | |
| R7. Se recomienda el uso de infiltraciones intraarticulares de corticoides en pacientes con artrosis de rodilla | 28 | 8 | 1A | A | 70% | |
| R8. En pacientes con niveles de dolor elevados se recomienda el uso de opiáceos mayores | 28 | 8 | 3A | C | 88% | |
| R9. Una vez indicada la artroplastia se recomienda evaluar la presencia de factores que afectan el resultado de la misma | 28 | 9,5 | 2A | B | 96% | |
| R10. Se recomienda que en pacientes pendientes de cirugía con dolor intenso o pérdida de función importante se instauren tratamientos destinados a controlar la progresión de los síntomas de la artrosis y controlarlos | 28 | 9 | 5 | D | 96% | |
| R11. Se recomienda que a los pacientes pendientes de cirugía que presentan depresión o pensamientos catastrofistas se les facilite asistencia psicológica/psiquiátrica para tratar estos problemas | 27 | 9 | 1A | A | 88% | |
| R12. Se recomienda la utilización de escalas subjetivas de gradación del dolor para evaluar el dolor prequirúrgico | 28 | 10 | 5 | D | 96% | |
| R13. Se recomienda el empleo de escalas de evaluación de calidad de vida en la evaluación pre y posquirúrgica de estos pacientes | 28 | 9 | 5 | D | 93% | |
| R14. Se recomienda la utilización de escalas específicas de evaluación de cadera y de rodilla, en el contexto de la evaluación global pre y postoperatoria de pacientes con artrosis de cadera y de rodilla | 28 | 9,5 | 5 | D | 96% | |
| R15. Se recomienda que los pacientes con síntomas depresivos, ansiosos o ideas irracionales sobre su enfermedad sean evaluados con cuestionarios específicos | 28 | 9 | 5 | D | 77% | |
| R16. Se recomienda realizar una valoración de la respuesta al tratamiento analgésico administrado a los pacientes con artrosis de cadera o rodilla en espera de intervención quirúrgica | 28 | 8,5 | 2A | B | 88% | |
| R17. Se recomienda que en esta evaluación se valore la eficacia, la adherencia al tratamiento y la aparición de efectos adversos | 28 | 9 | 5 | D | 96% | |
| R18. Se recomienda que esta evaluación se realice entre 3 y 4 semanas. Este plazo debe de acortarse en pacientes con alto riesgo de efectos adversos o si se prescriben opiáceos mayores | 28 | 8 | 5 | D | 93% | |
| R19. Se recomienda que en la evaluación de estos aspectos se haga participar de forma activa al médico de atención primaria | 28 | 10 | 5 | D | 96% | |
| R20. No se puede recomendar ni desaconsejar la analgesia preventiva en los pacientes cuando vayan a ser intervenidos | 28 | 7,5 | 2A | B | 59% | |
| R21. Si se realiza analgesia preventiva se recomienda utilizar inhibidores selectivos de la ciclooxigenasa-2 (Cox-2) u opiáceos | 28 | 9 | 2A | B | 88% |
AINE: antiinflamatorios no esteroideos; COX-2: inhibidores selectivos de la ciclooxigenasa-2; DS: desviación estándar; GA: grado de acuerdo; GR: grado de recomendación; NE: nivel de evidencia; R: recomendación. Puntuaciones: número de votos de los expertos en cada intervalo de puntuación.
Las recomendaciones se enviaron a un total de 34 traumatólogos y 5 anestesiólogos para que evaluaran su grado de acuerdo. Votaron un total de 29 (tasa de respuesta del 74%). Los resultados principales del Delphi se muestran en la tabla 1, incluidos con su nivel de evidencia (NE), grado de recomendación (GR) y grado de acuerdo (GA) de las recomendaciones. En base al criterio establecido, en 19 recomendaciones se alcanzó un nivel de acuerdo suficiente. Hubo 2 en que no se alcanzó (recomendaciones 5 y 20). En ellas se sopesó la posibilidad de reeditaras y hacer una segunda ronda, pero teniendo en cuenta que la idea que transmitían era muy clara, y esperándose la misma dispersión en las respuestas aun reeditadas, finalmente se decidió no hacer una segunda ronda.
El texto final de las recomendaciones es el siguiente:
Los pacientes a los que se refieren estas recomendaciones son un grupo muy específico de pacientes con patología de cadera y rodilla. La mayor parte de ellos presentan un grado avanzado de artrosis que les produce sintomatología dolorosa y pérdida de función importantes. Además, habitualmente ya han probado distintos tratamientos que han fracasado por una u otra razón. Tienen, en fin, un perfil de sintomatología significativa asociada a fracaso del tratamiento conservador que ha llevado al traumatólogo a indicar una artroplastia. Este perfil hace que no sean buenos candidatos a aplicar, de manera directa, las recomendaciones de distintas guías clínicas para el tratamiento de la artrosis en estas articulaciones.
Recomendación 1. Una vez indicada la artroplastia se recomienda instaurar un tratamiento conservador adecuado para los síntomas y signos del paciente (NE 5; GR D; GA 100%).
Este tratamiento se debe mantener durante el tiempo que se demore la intervención, que en ocasiones puede prolongarse. El objetivo de este tratamiento es doble: por un lado, mejorar la calidad de vida del paciente, disminuyendo su sufrimiento hasta la cirugía y, por otro, ponerle en la mejor situación posible para mantener las expectativas que las artroplastias generan.
Recomendación 2. Se recomienda, a la hora de instaurar ese tratamiento, evaluar el historial de tratamientos que ha recibido para su patología de rodilla o cadera (NE 5; GR D; GA 96%).
Un análisis meticuloso de estos tratamientos previos es esencial para ajustar el nuevo tratamiento. Se debe analizar, y tener en cuenta, por qué fracasaron los tratamientos previos: falta de eficacia, efectos adversos o cumplimiento terapéutico insuficiente.
Recomendación 3. Se recomienda a los pacientes pendientes de cirugía que controlen su peso y mantengan el nivel más alto posible de actividad física que les permitan sus síntomas. En particular aquellos pacientes con obesidad deben de intentar perder peso (NE 2a; GR B; GA 100%).
Aumentar la actividad física y disminuir el peso son terapias efectivas para el control del dolor y la pérdida de función en pacientes con artrosis8-10. Tanto el nivel de dolor11-16 como el grado de limitación funcional17,18 se correlacionan inversamente con el resultado final de la artroplastia. Aunque la obesidad no tiene un efecto deletéreo específico en el resultado funcional final de la artroplastia de rodilla o cadera, sí está relacionada con una mayor tasa de complicaciones locales y sistémicas postoperatorias19. En pacientes con afectación articular de predominio medial no debe recomendarse el uso de ortesis de rodilla o plantillas específicas8.
Recomendación 4. Se recomienda el uso de antiinflamatorios no esteroideos (AINE) tópicos u orales para el tratamiento del dolor en pacientes pendientes de cirugía (NE 1a; GR A; GA 82%).
Los antiinflamatorios no esteroideos por vía oral han demostrado eficacia probada en el manejo de los síntomas de la artrosis. Los inhibidores selectivos de la ciclooxigenasa-2 (Cox-2) tienen un perfil de seguridad gastrointestinal superior al de los AINE tradicionales con un perfil de seguridad cardiovascular similar al de ibuprofeno y diclofenaco20; además, su nulo efecto en la agregación plaquetaria permite usarlos hasta el día de la intervención21. Su administración debe ajustarse a la regla general de «el menor tiempo posible a la menor dosis posible». Los AINE tópicos tienen un perfil de eficacia comparable al de los AINE orales con menos efectos adversos sistémicos22, pero son eficaces por tiempo limitado23.
Recomendación 5. No se puede recomendar ni desaconsejar el uso de paracetamol o tramadol en estos pacientes (NE 1a; GR A; GA 57%).
El paracetamol se ha considerado la piedra angular del inicio del tratamiento de la artrosis hasta hace poco. Sin embargo, las nuevas recomendaciones sobre dosificación, que limitan las dosis máximas a 3g diarios, y la escasa evidencia de calidad de su eficacia en artrosis8,24, en particular en artrosis de cadera23, asociada al hecho de que estos pacientes habitualmente presentan sintomatología intensa, hacen que su papel en estos pacientes sea limitado. El tramadol tiene una eficacia demostrada en el tratamiento del dolor en la artrosis8 pero su perfil eficacia/efectos adversos en estos pacientes es desfavorable25 y las mejoras en los niveles de dolor no se relacionan con mejoras en la capacidad funcional26.
Recomendación 6. Se desaconseja el uso de glucosamina, condroitín sulfato, ácido hialurónico o antiepilépticos en estos pacientes (NE 1b; GR A; GA 82%).
La eficacia de glucosamina, condroitín sulfato y ácido hialurónico en pacientes con artrosis ha sido tema de discusión constante en el último decenio8,23,27; sin embargo, las guías clínicas y las revisiones sistemáticas más recientes sugieren que su papel es limitado, en particular en este grupo de pacientes que presentan artrosis avanzada y sintomatología importante. Aunque el uso de antiepilépticos (pregabalina y gabapentina) en el tratamiento de la artrosis avanzada se ha propuesto en relación con un componente neuropático/sensibilización central en pacientes con artrosis avanzada de rodilla28, no existe evidencia que apoye su uso hoy.
Recomendación 7. Se recomienda el uso de infiltraciones intraarticulares de corticoides en pacientes con artrosis de rodilla (NE 1a; GR A; GA 70%).
Aunque su papel en el tratamiento de la artrosis de rodilla está en discusión8,23, esta terapia puede tener un papel para el control sintomático en el grupo de pacientes en espera de cirugía con síntomas significativos que no responden a AINE, dado que producen alivio rápido y eficaz aunque este tenga una duración limitada.
Recomendación 8. En pacientes con niveles de dolor elevados se recomienda el uso de opiáceos mayores (NE 3a; GR C; GA 88%).
El papel de los opiáceos en el dolor crónico no oncológico está muy discutido en general29,30 y en la artrosis en particular8,23,27, debido a su difícil balance entre eficacia y efectos adversos. En este grupo específico de pacientes, cuando presentan niveles de dolor intenso y no responden a otras terapias conservadoras, el hecho de que se plantee el tratamiento de forma limitada en el tiempo (limitada por una posible mejoría de los síntomas o por la intervención propiamente dicha) hace que el uso de opiáceos mayores tenga un mayor papel.
Recomendación 9. Una vez indicada la artroplastia, se recomienda evaluar la presencia de factores que afectan el resultado de la misma (NE 2a; GR B; GA 96%).
Identificar los factores que afectan el resultado de la artroplastia es esencial por 2 razones. Primero, en pacientes con factores predictores de mal resultado que son modificables antes de la cirugía, como el sedentarismo, el nivel de dolor11-16 o de limitación funcional17,18 elevados o la presencia de sensibilización central/componente neuropático, depresión31-34 o pensamientos catastrofistas34,35, se debe hacer un esfuerzo activo para modificarlos (ver las 2 siguientes recomendaciones específicas). Segundo, los pacientes con factores predictores de mal resultado que no son modificables antes de la cirugía, como la edad avanzada, las mujeres, el bajo nivel socioeconómico, la presencia de lumbalgia asociada, deben ser informados adecuadamente de este particular a la hora de dar su consentimiento informado para la cirugía.
Recomendación 10. Se recomienda que en pacientes pendientes de cirugía con dolor intenso o pérdida de función importante se instauren tratamientos destinados a controlar la progresión de los síntomas de la artrosis (NE 5; GR D; GA 96%).
Este grupo de pacientes tiene un riesgo aumentado de presentar un resultado insatisfactorio de la artroplastia y existen alternativas terapéuticas seguras y eficaces para el control de los síntomas que pueden tener un efecto positivo en el resultado de la cirugía. Los pacientes que presentan más dolor preoperatorio11-16 o mayor limitación funcional17,18 obtienen peores resultados tras la cirugía. El tratamiento elegido, de ser efectivo, debería prolongarse hasta la intervención.
Recomendación 11. Se recomienda que a los pacientes pendientes de cirugía que presentan depresión o pensamientos catastrofistas se les facilite asistencia psicológica/psiquiátrica para tratar estos problemas (NE 1a; GR A; GA 88%).
Los pacientes con depresión31-34 o pensamientos catastrofistas34,35 han demostrado obtener peores resultados de la artroplastia con mayor tasa de fracaso de la cirugía. Existen terapias disponibles que son efectivas para modificar el catastrofismo y curar la depresión. Estas terapias deben ser indicadas, prescritas y evaluadas por un especialista en salud mental. El uso juicioso de estas intervenciones puede tener un efecto positivo claro en el resultado de la artroplastia36.
Recomendación 12. Se recomienda la utilización de escalas subjetivas de gradación del dolor para evaluar el dolor prequirúrgico (NE 5; GR D; GA 96%).
En ellas el propio paciente informa de la intensidad de su dolor, y su empleo es de utilidad para la evaluación inicial del paciente y de los resultados obtenidos con las diferentes intervenciones. La escala analógica visual (VAS) es la más utilizada37.
Recomendación 13. Se recomienda el empleo de escalas de evaluación de calidad de vida en la evaluación pre y posquirúrgica de estos pacientes (NE 5; GR D; GA 93%).
Estas escalas evalúan no solo el dolor sino también otras dimensiones de la experiencia dolorosa, como aspectos emocionales, afectivos, cognitivos y sociales. Existen múltiples escalas, aunque el cuestionario 36-Item Short Form Health Survey (SF-36), o su versión más corta, el SF-12, están validadas en castellano y son de uso común en la literatura. Hay también escalas más específicas que evalúan la calidad de vida de pacientes con artrosis de cadera y de rodilla (The osteoarthritis knee and hip quality of life questionnaire, OAKHQOL38).
Recomendación 14. Se recomienda la utilización de escalas específicas de evaluación de cadera y de rodilla, en el contexto de la evaluación global pre y postoperatoria de pacientes con artrosis de cadera y de rodilla (NE 5; GR D; GA 96%).
El Western Ontario and McMaster University Osteoarthritis Index (WOMAC) tiene 24 ítems, que evalúan 3 dimensiones: dolor, rigidez articular y función física39. Es una de las escalas autoadministradas más utilizadas para medir el dolor y la función en extremidades inferiores. Su empleo precisa un mínimo entrenamiento y consume solo 5 a 10min de tiempo. Está validada y traducida al español40. Además incluye una escala VAS para dolor y una escala tipo Likert de 5 grados de respuesta para dolor. Hay además otras escalas utilizadas en rodilla (Knee Society Score [KSS]41 y Escala de Oxford de rodilla42) y en cadera (Escala de Harris [HHS]43, la de Merle d’Aubigné/Postel44 y la de Oxford de cadera45).
Recomendación 15. Se recomienda que aquellos pacientes con síntomas depresivos, ansiosos o ideas irracionales sobre su enfermedad sean evaluados con cuestionarios específicos (NE 5; GR D; GA 77%).
Existen datos consistentes sobre la existencia de predictores psicológicos de un pobre resultado posquirúrgico31-35. La presencia de depresión, trastornos de ansiedad generalizada y pensamientos catastrofistas se asocian a peores resultados, en particular en artroplastia de rodilla31-35,46. La Pain Catastrophizing Scale (PCS)47 y el Hospital Anxiety and Depression Scale (HADS)48 se han usado en pacientes con artrosis y artroplastias de cadera y rodilla49,50.
Recomendación 16. Se recomienda realizar una valoración de la respuesta al tratamiento analgésico administrado a los pacientes con artrosis de cadera o rodilla en espera de intervención quirúrgica (NE 2a; GR B; GA 88%).
Dado que existen múltiples alternativas terapéuticas disponibles con distintos perfiles de eficacia/seguridad8,23,27, no siempre la primera elección del médico es adecuada para un paciente específico. Se debe hacer una evaluación de la respuesta al tratamiento para ajustar la terapia de manera precisa y asegurar un buen control del dolor y de la pérdida de función, lo que puede tener un efecto positivo en el resultado de la artroplastia11-18.
Recomendación 17. Se recomienda que en esta evaluación se valore la eficacia, la adherencia al tratamiento y la aparición de efectos adversos (NE 5; GR D; GA 96%).
La evaluación de la eficacia es esencial, ya que es el punto clave a la hora de intentar mejorar el resultado funcional de la artroplastia y mejorar la calidad de vida del paciente hasta la cirugía11-18. La evaluación de la adherencia terapéutica es esencial, dado que en la artrosis esta es baja51 y está relacionada directamente con la eficacia clínica de una terapia52. La detección de los posibles efectos adversos es clave para salvaguardar la seguridad del paciente53.
Recomendación 18. Se recomienda que esta evaluación se realice entre 3 y 4 semanas. Este plazo debe acortarse en pacientes con alto riesgo de efectos adversos o si se prescriben opiáceos mayores (NE 5; GR D; GA 93%).
La respuesta a la mayor parte de las intervenciones farmacológicas disponibles suele estabilizarse entre la segunda y la cuarta semana, así que ese es el momento adecuado para hacer una valoración de la eficacia. Igualmente los efectos adversos cardiovasculares de algunas terapias se manifiestan en las primeras 3 semanas. En aquellos pacientes en los que los efectos secundarios sean la mayor preocupación (principalmente pacientes con factores de riesgo conocidos para presentarlos o aquellos en los que se prescribe opiáceos mayores, ya que los efectos secundarios son más frecuentes), una evaluación más rigurosa y precoz puede ser más efectiva.
Recomendación 19. Se recomienda que en la evaluación de estos aspectos se haga participar de forma activa al médico de atención primaria (NE 5; GR D; GA 96%).
El médico de familia es el pilar fundamental del sistema sanitario español. Su accesibilidad por parte del paciente, así como el conocimiento de su historia médica y su habilidad en el manejo tanto de los síntomas relacionados con la enfermedad como en la identificación de los efectos adversos producidos por los medicamentos prescritos, le hacen el candidato ideal para hacer esta evaluación. Si hay dudas, complicaciones o eventos imprevistos es recomendable que se comparta la información y la toma de decisiones con el traumatólogo de referencia del paciente.
Tratamiento preventivo del dolor posquirúrgicoSe define la analgesia preventiva como la administrada horas o días antes de una intervención quirúrgica con el objeto de reducir el dolor perioperatorio.
Recomendación 20. No se puede recomendar ni desaconsejar la analgesia preventiva en los pacientes cuando vayan a ser intervenidos (NE 2a; GR B; GA 59%).
El uso de analgésicos inmediatamente antes de la intervención para disminuir el dolor postoperatorio y los requerimientos analgésicos postoperatorios tiene un fundamento fisiopatológico claro; sin embargo, su eficacia clínica real es muy controvertida54-56. Aunque distintos estudios han demostrado eficacia para disminuir los requerimientos analgésicos postoperatorios, no se ha demostrado que disminuyan consistentemente los niveles de dolor percibidos por los pacientes.
Recomendación 21. Si se realiza analgesia preventiva se recomienda utilizar inhibidores selectivos de la ciclooxigenasa-2 (Cox-2) u opiáceos (NE 2a; GR B; GA 88%).
Los AINE en general se han demostrado eficaces en ahorrar los requerimientos analgésicos postoperatorios, pero los Cox-2 tienen un perfil de eficacia más consistente y ofrecen la ventaja de no alterar la agregación plaquetaria. Los opiáceos también son eficaces. La pregabalina puede ser efectiva en el control del componente neuropático del dolor postoperatorio pero no es eficaz en el control del dolor nociceptivo. Otros fármacos que pueden tener un papel son los corticoides, la ketamina y el sulfato de magnesio.
DiscusiónEl manejo del paciente que está en espera de una artroplastia de cadera o rodilla presenta algunas características particulares. Este documento ha establecido unas recomendaciones básicas sobre las que hay un consenso claro. Todas se centran en el hecho de que el momento en que se indica la cirugía es clave para evaluar al paciente en profundidad. Se debe establecer la presencia de factores que tengan efecto en el resultado de la artroplastia y actuar sobre ellos. Se debe recomendar a los pacientes mantenerse activos y perder peso si lo requieren, así como buscar ayuda si presentan problemas psiquiátricos o catastrofismo. Un factor clave en el pronóstico de la intervención es el nivel de dolor y limitación funcional preoperatorios, por lo que los traumatólogos deben hacer una evaluación del dolor, de la función y de la calidad de vida de sus pacientes y monitorizar, coordinados con ayuda de los médicos de atención primaria, el efecto que el tratamiento tiene sobre estos parámetros. A la hora de tratar el dolor los antiinflamatorios no esteroideos (y en particular los selectivos para la ciclooxigenasa-2 por su seguridad gastrointestinal), los opiáceos mayores (en dolor intenso y con un control más estrecho) y las infiltraciones intraarticulares de corticoides tienen un papel claro.
Para llegar a este consenso se utilizó la metodología Delphi, una estrategia estructurada de comunicación desarrollada inicialmente como un método de precisión sistemático e interactivo que se basa en un panel de expertos57. Esta metodología plantea algunas limitaciones intrínsecas: por un lado el nivel de calidad de la evidencia expuesta es de grado 5, recomendaciones de expertos. En este caso esa limitación se ha procurado controlar en lo posible apoyándose en 3 revisiones sistemáticas y en las revisiones sistemáticas más recientes de la literatura8,23, lo que ha permitido presentar muchas de las recomendaciones con mayores niveles de evidencia: 5 de las recomendaciones tienen grado1, cuatro grado2 y una grado3, dejando solo 11 con grado5. Además, es propio de la sistemática Delphi intentar conseguir «recomendaciones de expertos» allí donde otra evidencia de mayor calidad no es posible. Por otro lado, un consenso Delphi es tan débil o robusto como sea el grupo director y el grupo de expertos, y estos fueron seleccionados entre miembros reconocidos de la SECOT y del GEDOS con interés y experiencia específica en el manejo del dolor, a los que se agregó un grupo pequeño de anestesiólogos con reconocido interés en el manejo de dolor musculoesquelético. Pese a estas limitaciones, esta metodología ha sido escogida por distintas asociaciones científicas como una herramienta adecuada para establecer recomendaciones terapéuticas58-60 y establecer líneas de opinión sobre temas clínicos controvertidos61. Dentro del grupo de expertos seleccionado, un 74% hizo una valoración de las recomendaciones presentadas por el grupo director, lo que está en línea con lo ocurrido en otros consensos60.
En 19 de las 21 recomendaciones se llegó a un grado de acuerdo de al menos un 70%, límite universalmente reconocido para este tipo de metodología62. Las 2 recomendaciones sobre las que no se llegó a un acuerdo eran expresiones de la falta de consenso dentro del grupo director a la luz de la evidencia disponible, por lo que, individualmente, expresar acuerdo en un desacuerdo es difícil, algo que viene reflejado por la dispersión de las respuestas recogidas en ambos casos (tabla 1). A la vista de esos resultados, se consideró que modificar el enunciado de estas 2 recomendaciones no permitiría llegar a un grado de acuerdo, por lo que no se hizo una segunda ronda.
Factores predictores de mal resultado de la intervenciónExistió un consenso uniforme en la necesidad de identificar los factores que pueden afectar el resultado de la intervención y son susceptibles de intervención: el sobrepeso, la presencia de enfermedad mental o de catastrofismo, y particularmente la presencia de dolor intenso y limitación funcional. Los expertos consultados consideraron adecuado evaluar la presencia de estos factores y hubo consenso en la necesidad de intervenir sobre ellos. Las recomendaciones referidas a la identificación de los factores predictores están basadas en evidencia de calidad (grado 1 y 2), por lo que los expertos se alinean con la evidencia disponible. En lo que se refiere al manejo de estas, hay evidencia disponible de calidad para la pérdida de peso, la actuación sobre la enfermedad mental y sobre el catastrofismo (grado2). En lo que se refiere a intervenir sobre el dolor y la pérdida de función para mejorar el resultado de la intervención, hubo consenso entre el grupo director y el resto de expertos (grado5) en recomendarlo pese a la limitada evidencia de calidad que lo soporte. Esto está justificado por el hecho bien demostrado del impacto negativo importante que el dolor y la limitación funcional preoperatoria tienen en el resultado de la artroplastia y en que este es un factor sobre el que es relativamente fácil actuar con eficacia.
Evaluación del dolor y seguimiento del pacienteHubo consenso claro en que es imprescindible evaluar la presencia de los factores predictores de mal resultado citados, identificar su magnitud con las herramientas adecuadas y monitorizar el efecto que sobre ellos tienen la intervenciones que se proponen. Hay acuerdo entre los expertos consultados en que en esta evaluación de la eficacia, seguridad y adherencia a los tratamientos el médico de atención primaria tiene un papel claro. Esta parte del consenso además refleja fundamentalmente la opinión del grupo director (evidencia grado5), que ha sido refrendada por el grupo mayor de expertos.
Tratamiento farmacológico del dolor y la limitación funcionalLos niveles de consenso sobre cuáles son los fármacos más adecuados para tratar el dolor y la limitación funcional en los pacientes con artrosis de cadera y rodilla pendientes de cirugía fueron generalmente elevados. Hubo más de un 80% de consenso sobre la utilidad de los AINE y los opiáceos mayores en estos pacientes y en que el uso de condroprotectores, ácido hialurónico o antiepilépticos no parece adecuado en este grupo específico. El uso de infiltraciones intraarticulares de corticoides tuvo un grado de acuerdo del 70%, con 4 expertos expresando su desacuerdo (≤3), aunque la recomendación se basó en las establecidas recientemente por distintas guías clínicas internacionales8,63. La ausencia de consenso en lo relativo al uso de paracetamol o tramadol en estos pacientes refleja claramente las dudas reales sobre el papel que estos fármacos tiene en el manejo de los pacientes con artrosis pendientes de cirugía. En general, todas estas recomendaciones se sustentan sobre estudios de alta calidad (grado1), ampliamente disponibles y bien conocidos por los expertos, por lo que el grado de acuerdo general no es inesperado.
Analgesia preventivaNi el grupo director ni el grupo de expertos llegó a un acuerdo claro sobre el papel que tiene la analgesia preventiva en la cirugía de artroplastia de cadera y rodilla. Aunque existe un cuerpo creciente de evidencia disponible que sugiere que algunos protocolos de analgesia preventiva son eficaces en este grupo de pacientes, su efecto sobre los niveles de dolor postoperatorio o sobre los requerimientos analgésicos postoperatorios no es tan consistente como para hacer una recomendación contundente. Sin embargo, hubo consenso claro en que los opiáceos y los inhibidores selectivos de la ciclooxigenasa-2 eran los fármacos más adecuados si se decidía plantear un protocolo de analgesia preventiva. En este apartado de analgesia preventiva el grupo director y el grupo de expertos también se alinean con la evidencia disponible (grado2a).
La indicación en un paciente con artrosis de cadera o rodilla de una artroplastia supone el final del manejo conservador del proceso degenerativo de la articulación. Sin embargo, el paciente presentará dolor y limitación funcional hasta la intervención y, de forma más frecuente de lo que querríamos aceptar, los resultados esperables de la artroplastia no son tan buenos6,64. En este momento, el cirujano debe plantearse qué puede hacer por su paciente para mejorar el resultado de la artroplastia y disminuir el dolor tras la cirugía. Identificar y modificar los factores que afectan al resultado de la artroplastia y tratar de manera adecuada el dolor de su paciente antes de la intervención es esencial.
Nivel de evidenciaNivel de evidencia V.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesEl Dr. Ruiz-Iban ha recibido honorarios de MSD (consultor) en este estudio. Y honorarios (consultor) de las siguientes compañías: Biomet, Bristol-Myers Squibb; Grunenthal, MSD; por actividades docentes de las siguientes compañías: Astelas, Biomet, Bristol-Myers Squibb; Grunenthal, MSD, Pfizer, Smith and Nephew y Zambon; financiación para proyectos de investigación de: Biomet, Grunenthal y MSD. El Dr. Oteo ha recibido honorarios de MSD (consultor) para la realización de dicho estudio. La Dra. Loza ha recibido honorarios de MSD (metodóloga) para este estudio. Y ha recibido financiación para proyectos de investigación de: Pfizer, TiGenix, Novartis, Roche, Abbvie y MSD. El Dr.López Millán ha recibido honorarios de MSD (consultor) para este estudio. Y ha recibido honorarios como consultor de: Baxter, Ferrer Pharma; por actividades docentes de: Astelas, MSD, Pfizer, Baxter, Ferrer Pharma, Jonhson and Jonhson, Lilly, Mundipharma; y financiación para proyectos de investigación de: Medtronic. El Dr. Díaz Heredia ha recibido honorarios de MSD (consultor) para este estudio. Y ha recibido honorarios por actividades docentes de: Biomet, Grunenthal, MSD, Pfizer, Smith and Nephew; financiación para proyectos de investigación de: Biomet, Grunenthal y MSD. El Dr. Maculé ha recibido honorarios de MSD (consultor) en este estudio. Y ha recibido honorarios como consultor de: Biomet, MSD; por actividades docentes de: Biomet, MSD, y Smith and Nephew; financiación para proyectos de investigación de: Smith and Nephew. El Dr. Torner ha recibido honorarios de MSD (consultor) en este estudio. Y ha recibido honorarios por actividades docentes de: Puy Synthes, Smith-Nephew, Waldemar-Link El Dr. Gil Garay ha recibido honorarios de MSD (consultor) en este estudio.Y ha recibido honorarios como consultor de: Stryker y Sanofi; por actividades docentes de: BMS, Pfizer, Bayer, Lilly, Boehringer Ingelheim; financiación para proyectos de investigación de: Smith and Nephew, Biomet.
José Luis Martínez de los Mozos, Gonzalo Gómez del Álamo, Pablo García Portabella, Laura Ameneiro Romero, Francisco Chana Rodríguez, Rodrigo García Crespo, Carlos Juandó, Antonio Darder, Carlos Revenga, Juan Pedro Rodríguez Álvarez, Natalia Ruiz Mico, Adolfo Galán Novella, Pedro Carpintero Benítez, Clara Hernández Cera, Antonio Montero Matamala, Antonio Jover, Blas González, Eva Patiño Rodríguez, Miguel Marín Paredes, Manuel García Alonso, Pablo Puertas, Jesús Palencia Ercilla, Carlos Molano Bernardino, Ricardo Cuellar, José Antonio Guerrero, Jorge Díaz Heredia, Fausto González Lizán, Sergi Sastre, Santos Moros, Joaquín Fores, José Manuel García Pequeruz, Alejandro López Pardo, Francisco Lozano Moreno, Óscar Romanillos Arrollo, Vicente León Muñoz.
Se agradece al Dr. Alejandro Tejedor, coordinador del grupo de dolor musculoesquelético de la SEMFYC, su asistencia al grupo director en la redacción de la recomendación relativa al papel de los médicos de atención primaria.