la redacción de historias clínicas (HC) es una competencia básica en la formación del médico. Es el fundamento para construir hipótesis diagnósticas y garantizar una atención adecuada, segura y efectiva. Además, la HC tiene implicaciones legales, epidemiológicas y de calidad asistencial. Con este estudio pretendimos conocer la concordancia entre la información recogida del paciente en la consulta y la registrada en la HC por alumnos de Medicina.
Métodosestudio observacional descriptivo transversal sobre una consulta con pacientes simulados y la HC redactada posteriormente. Participaron 112 alumnos de 5.° año de Medicina. Los evaluadores comprobaron en las HC 59 ítems de anamnesis, anamnesis por órganos y aparatos, exploración física y juicio clínico, contrastándolos con las videograbaciones de las consultas y clasificando la concordancia entre ambas.
Resultadosla población final fueron 109 alumnos (97,3%). El área competencial con mayor concordancia fue juicio clínico (94,1%). Todos los ítems superaron el 65% de concordancia. Más del 20% de los alumnos no habían registrado en sus HC algunos ítems, aunque los habían recogido en la consulta. Anamnesis por órganos y aparatos fue el área competencial con más ítems omitidos o incorrectos. El único ítem que ningún alumno olvidó recoger y registrar fue «antecedentes personales de dislipidemia». Exploración física fue el área donde más alumnos registraron hallazgos en la HC sin haberlos realizado en la entrevista.
Conclusiónel estudio demuestra la alta concordancia de la HC con la información recogida en la consulta y descubre aspectos que nos permitirán mejorar la formación en semiología médica de los alumnos.
Writing medical histories (MH) is a basic competence in the physician's training. It is the cornerstone for constructing diagnostic hypotheses and guaranteeing adequate, safe and effective care. In addition, MH has legal, epidemiological and quality of care implications. The aim of this study was to determine the concordance between the information collected from the patient in the consultation room and that recorded in the MH by medical students.
MethodsThis is a cross-sectional descriptive observational study on a consultation with simulated patients and the subsequently written MH. A total of 112 5th-year medical students participated. The evaluators checked 59 items of anamnesis, anamnesis by organs and apparatus, physical examination and clinical judgment in the MH, contrasting them with the video recordings of the consultations, and classifying the concordance between both.
ResultsFinal population was 109 students (97.3%). The competency area with the highest concordance was clinical judgment (94.1%). All items exceeded 65% agreement. More than 20% of the students had not recorded some items in their MH, although they had collected them in the consultation. Anamnesis by organs and apparatus was the competency area with the most omitted or incorrect items. The only item that no student forgot to collect and record was “personal history of dyslipidemia”. Physical examination was the area where most students recorded findings in the MH without having made them in the interview.
ConclusionThe study demonstrates high concordance in the MH with the information collected in the consultation and shows aspects that will allow us to improve the medical semiology training of students.
Una competencia básica del médico es la realización de la historia clínica (HC). Es la primera herramienta conocida en la historia sobre el proceso de atención médica, y las primeras como tal aparecen con Hipócrates hace casi 2.500 años1. Es también una de las primeras habilidades que se aprenden al inicio de los estudios de Medicina por ser insustituible en el proceso de atención médica.
La redacción de la HC es un requisito legal y un derecho del paciente2 y debe reflejar los datos que, según el criterio médico, son relevantes y permiten su adecuada asistencia, además de poder satisfacer otras finalidades a posteriori (investigación, epidemiología, resolución de conflictos legales, calidad de la asistencia, etc.). Pero, además, el proceso de razonamiento clínico por el que se construye una hipótesis diagnóstica depende en gran medida del proceso de elaboración y construcción de la HC: anamnesis, exploración física, análisis de hipótesis diagnósticas para la solicitud de pruebas complementarias y posterior síntesis de la información para elaborar juicios clínicos3. Todo ello se procesa y selecciona para la redacción de la HC4–7. Una HC meticulosa reduce la incertidumbre en el proceso diagnóstico y la toma de decisiones8–10. En algunos ámbitos, como los profesionales que trabajan en urgencias, saber realizar una anamnesis y exploración física orientadas y efectivas les posibilitará un correcto diagnóstico y manejo del problema en un tiempo óptimo para la seguridad del paciente. En no pocas ocasiones se producen retrasos diagnósticos, errores o déficits de comunicación con el paciente o su familia, o pruebas complementarias innecesarias, cuando no por yatrogenia, por errores u omisiones durante el proceso de elaboración de la HC11.
En la formación de un médico, los alumnos de Medicina se capacitan para elaborar historias clínicas en distintos contextos asistenciales (plantas de hospitalización, servicios de urgencias, atención primaria) donde entrenan la anamnesis y la exploración física para, posteriormente, redactar coherentemente la HC o el informe de asistencia sanitaria correspondiente a cada caso y ámbito asistencial12. De una correcta adquisición de esta competencia dependerá que, en su ejercicio profesional posterior, se prevengan pérdidas de información relevante y posibles consecuencias negativas para los pacientes13.
Aunque esta es una competencia que los alumnos trabajan desde el inicio de los cursos clínicos, con mucha frecuencia no tienen oportunidad de practicarla en suficientes ocasiones en las prácticas de los centros sanitarios, por lo que las facultades de Medicina utilizan la simulación clínica para lograr la adquisición de esta y otras competencias del grado.
El objetivo de este trabajo es determinar el grado de concordancia entre la información recogida por alumnos de Medicina en la entrevista clínica y los registrados posteriormente en la HC redactada, para corroborar la fidelidad del registro de información del paciente y detectar la existencia de discordancias por exceso (información no recogida del paciente, pero que el alumno registra en la historia) o por defecto (información recogida del paciente que no está registrada en su HC) y valorar la calidad de las historias clínicas.
MetodologíaSe trata de un estudio observacional descriptivo transversal. La población de estudio fueron los alumnos del 5.° curso de Medicina de la Universidad Francisco de Vitoria que participaron en un escenario de simulación clínica con pacientes simulados y redactaron seguidamente la HC del caso.
Se incluyeron todos los alumnos matriculados en la asignatura de la que dependían los escenarios de simulación clínica (n=112). Se excluyeron aquellos alumnos ausentes el día de realización del escenario o los que no firmaron el consentimiento para la participación en el estudio.
Tres profesores con experiencia en simulación clínica crearon el caso clínico y determinaron los componentes esenciales a evaluar (ítems). Asimismo, fueron los evaluadores de las entrevistas y correctores de las historias clínicas. El escenario de simulación consistía en una primera consulta por dolor abdominal compatible con una colecistitis aguda, al que los alumnos tenían que entrevistar y realizar la exploración física.
Dos pacientes simulados, con experiencia previa en simulación clínica, fueron entrenados en el guion preestablecido del caso clínico, los matices emocionales y comunicacionales, y las especificaciones sobre la evaluación de los ítems de exploración física que les correspondían (con una rúbrica de realizado – no realizado), ya que las videograbaciones son menos fiables para recoger dicha evaluación. Para evitar el efecto copia entre los alumnos que acudían posteriormente, a los pacientes se les entrenó en cambiar detalles menores del guion que no afectaban a la coherencia del caso (antecedentes personales o familiares no relevantes, alergias alimentarias, etc.).
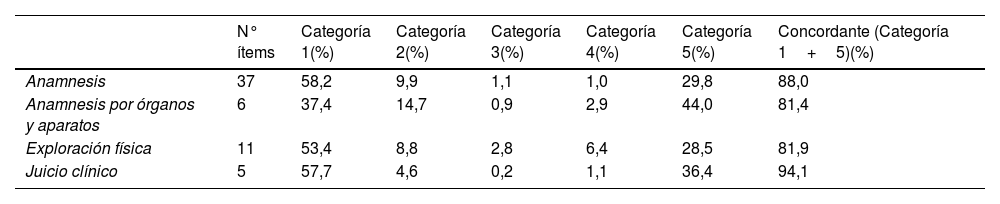
En el guion del caso se definieron por los evaluadores 59 ítems distribuidos por áreas de competencias (tabla 1): 37 ítems de anamnesis (AN), 6 de anamnesis por órganos y aparatos (OyA), 11 de exploración física (EF) y 5 de juicio clínico (JC). En la tabla 2 se muestran los ítems recogidos.
Concordancia entre la entrevista y la historia clínica según las categorías de los ítems de la historia clínica
| N° ítems | Categoría 1(%) | Categoría 2(%) | Categoría 3(%) | Categoría 4(%) | Categoría 5(%) | Concordante (Categoría 1+5)(%) | |
|---|---|---|---|---|---|---|---|
| Anamnesis | 37 | 58,2 | 9,9 | 1,1 | 1,0 | 29,8 | 88,0 |
| Anamnesis por órganos y aparatos | 6 | 37,4 | 14,7 | 0,9 | 2,9 | 44,0 | 81,4 |
| Exploración física | 11 | 53,4 | 8,8 | 2,8 | 6,4 | 28,5 | 81,9 |
| Juicio clínico | 5 | 57,7 | 4,6 | 0,2 | 1,1 | 36,4 | 94,1 |
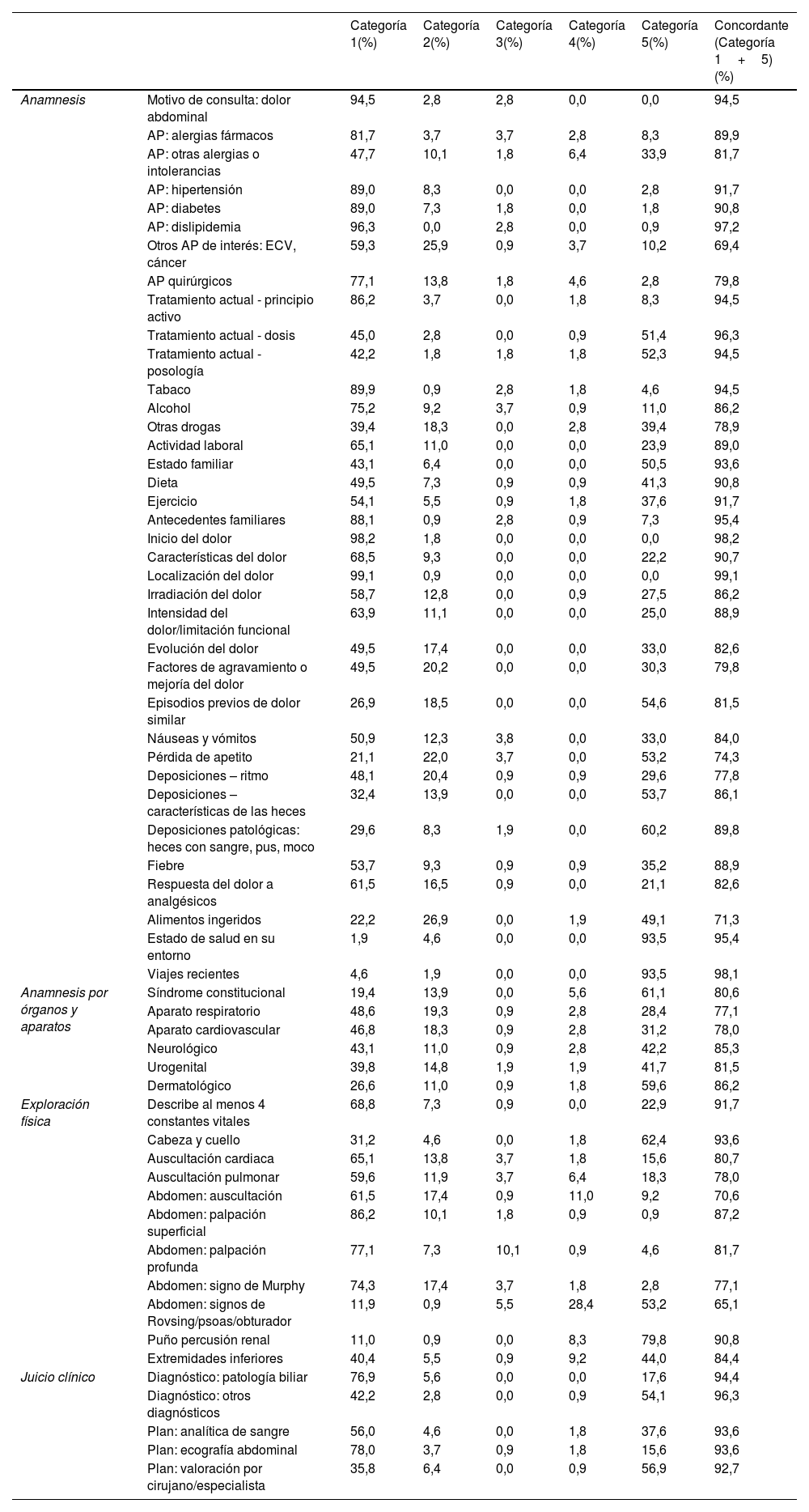
Distribución de frecuencias de la concordancia de los ítems entre la entrevista y la historia clínica
| Categoría 1(%) | Categoría 2(%) | Categoría 3(%) | Categoría 4(%) | Categoría 5(%) | Concordante (Categoría 1+5)(%) | ||
|---|---|---|---|---|---|---|---|
| Anamnesis | Motivo de consulta: dolor abdominal | 94,5 | 2,8 | 2,8 | 0,0 | 0,0 | 94,5 |
| AP: alergias fármacos | 81,7 | 3,7 | 3,7 | 2,8 | 8,3 | 89,9 | |
| AP: otras alergias o intolerancias | 47,7 | 10,1 | 1,8 | 6,4 | 33,9 | 81,7 | |
| AP: hipertensión | 89,0 | 8,3 | 0,0 | 0,0 | 2,8 | 91,7 | |
| AP: diabetes | 89,0 | 7,3 | 1,8 | 0,0 | 1,8 | 90,8 | |
| AP: dislipidemia | 96,3 | 0,0 | 2,8 | 0,0 | 0,9 | 97,2 | |
| Otros AP de interés: ECV, cáncer | 59,3 | 25,9 | 0,9 | 3,7 | 10,2 | 69,4 | |
| AP quirúrgicos | 77,1 | 13,8 | 1,8 | 4,6 | 2,8 | 79,8 | |
| Tratamiento actual - principio activo | 86,2 | 3,7 | 0,0 | 1,8 | 8,3 | 94,5 | |
| Tratamiento actual - dosis | 45,0 | 2,8 | 0,0 | 0,9 | 51,4 | 96,3 | |
| Tratamiento actual - posología | 42,2 | 1,8 | 1,8 | 1,8 | 52,3 | 94,5 | |
| Tabaco | 89,9 | 0,9 | 2,8 | 1,8 | 4,6 | 94,5 | |
| Alcohol | 75,2 | 9,2 | 3,7 | 0,9 | 11,0 | 86,2 | |
| Otras drogas | 39,4 | 18,3 | 0,0 | 2,8 | 39,4 | 78,9 | |
| Actividad laboral | 65,1 | 11,0 | 0,0 | 0,0 | 23,9 | 89,0 | |
| Estado familiar | 43,1 | 6,4 | 0,0 | 0,0 | 50,5 | 93,6 | |
| Dieta | 49,5 | 7,3 | 0,9 | 0,9 | 41,3 | 90,8 | |
| Ejercicio | 54,1 | 5,5 | 0,9 | 1,8 | 37,6 | 91,7 | |
| Antecedentes familiares | 88,1 | 0,9 | 2,8 | 0,9 | 7,3 | 95,4 | |
| Inicio del dolor | 98,2 | 1,8 | 0,0 | 0,0 | 0,0 | 98,2 | |
| Características del dolor | 68,5 | 9,3 | 0,0 | 0,0 | 22,2 | 90,7 | |
| Localización del dolor | 99,1 | 0,9 | 0,0 | 0,0 | 0,0 | 99,1 | |
| Irradiación del dolor | 58,7 | 12,8 | 0,0 | 0,9 | 27,5 | 86,2 | |
| Intensidad del dolor/limitación funcional | 63,9 | 11,1 | 0,0 | 0,0 | 25,0 | 88,9 | |
| Evolución del dolor | 49,5 | 17,4 | 0,0 | 0,0 | 33,0 | 82,6 | |
| Factores de agravamiento o mejoría del dolor | 49,5 | 20,2 | 0,0 | 0,0 | 30,3 | 79,8 | |
| Episodios previos de dolor similar | 26,9 | 18,5 | 0,0 | 0,0 | 54,6 | 81,5 | |
| Náuseas y vómitos | 50,9 | 12,3 | 3,8 | 0,0 | 33,0 | 84,0 | |
| Pérdida de apetito | 21,1 | 22,0 | 3,7 | 0,0 | 53,2 | 74,3 | |
| Deposiciones – ritmo | 48,1 | 20,4 | 0,9 | 0,9 | 29,6 | 77,8 | |
| Deposiciones – características de las heces | 32,4 | 13,9 | 0,0 | 0,0 | 53,7 | 86,1 | |
| Deposiciones patológicas: heces con sangre, pus, moco | 29,6 | 8,3 | 1,9 | 0,0 | 60,2 | 89,8 | |
| Fiebre | 53,7 | 9,3 | 0,9 | 0,9 | 35,2 | 88,9 | |
| Respuesta del dolor a analgésicos | 61,5 | 16,5 | 0,9 | 0,0 | 21,1 | 82,6 | |
| Alimentos ingeridos | 22,2 | 26,9 | 0,0 | 1,9 | 49,1 | 71,3 | |
| Estado de salud en su entorno | 1,9 | 4,6 | 0,0 | 0,0 | 93,5 | 95,4 | |
| Viajes recientes | 4,6 | 1,9 | 0,0 | 0,0 | 93,5 | 98,1 | |
| Anamnesis por órganos y aparatos | Síndrome constitucional | 19,4 | 13,9 | 0,0 | 5,6 | 61,1 | 80,6 |
| Aparato respiratorio | 48,6 | 19,3 | 0,9 | 2,8 | 28,4 | 77,1 | |
| Aparato cardiovascular | 46,8 | 18,3 | 0,9 | 2,8 | 31,2 | 78,0 | |
| Neurológico | 43,1 | 11,0 | 0,9 | 2,8 | 42,2 | 85,3 | |
| Urogenital | 39,8 | 14,8 | 1,9 | 1,9 | 41,7 | 81,5 | |
| Dermatológico | 26,6 | 11,0 | 0,9 | 1,8 | 59,6 | 86,2 | |
| Exploración física | Describe al menos 4 constantes vitales | 68,8 | 7,3 | 0,9 | 0,0 | 22,9 | 91,7 |
| Cabeza y cuello | 31,2 | 4,6 | 0,0 | 1,8 | 62,4 | 93,6 | |
| Auscultación cardiaca | 65,1 | 13,8 | 3,7 | 1,8 | 15,6 | 80,7 | |
| Auscultación pulmonar | 59,6 | 11,9 | 3,7 | 6,4 | 18,3 | 78,0 | |
| Abdomen: auscultación | 61,5 | 17,4 | 0,9 | 11,0 | 9,2 | 70,6 | |
| Abdomen: palpación superficial | 86,2 | 10,1 | 1,8 | 0,9 | 0,9 | 87,2 | |
| Abdomen: palpación profunda | 77,1 | 7,3 | 10,1 | 0,9 | 4,6 | 81,7 | |
| Abdomen: signo de Murphy | 74,3 | 17,4 | 3,7 | 1,8 | 2,8 | 77,1 | |
| Abdomen: signos de Rovsing/psoas/obturador | 11,9 | 0,9 | 5,5 | 28,4 | 53,2 | 65,1 | |
| Puño percusión renal | 11,0 | 0,9 | 0,0 | 8,3 | 79,8 | 90,8 | |
| Extremidades inferiores | 40,4 | 5,5 | 0,9 | 9,2 | 44,0 | 84,4 | |
| Juicio clínico | Diagnóstico: patología biliar | 76,9 | 5,6 | 0,0 | 0,0 | 17,6 | 94,4 |
| Diagnóstico: otros diagnósticos | 42,2 | 2,8 | 0,0 | 0,9 | 54,1 | 96,3 | |
| Plan: analítica de sangre | 56,0 | 4,6 | 0,0 | 1,8 | 37,6 | 93,6 | |
| Plan: ecografía abdominal | 78,0 | 3,7 | 0,9 | 1,8 | 15,6 | 93,6 | |
| Plan: valoración por cirujano/especialista | 35,8 | 6,4 | 0,0 | 0,9 | 56,9 | 92,7 |
AP: Antecedentes personales; ECV: Enfermedad cardiovascular
Para cada uno de los ítems los evaluadores utilizaron la siguiente rúbrica de evaluación:
▪Categoría 1: el ítem se recoge en la entrevista y está registrado en la HC.
▪Categoría 2: el ítem se recoge en la entrevista, pero no está registrado en la HC.
▪Categoría 3: el ítem se recoge en la entrevista y está registrado incorrectamente en la HC.
▪Categoría 4: el ítem no se recoge en la entrevista, pero sí está registrado en la HC.
▪Categoría 5: el ítem no se recoge en la entrevista ni se registra en la HC.
Además, se añadieron 2 ítems de calidad de la HC para valorar el orden global de los apartados de la HC (adecuado o correcto; inadecuado o incorrecto) y si los distintos aspectos de la historia estaban recogidos en su apartado correspondiente (sí; no).
Para comprobar la concordancia entre los evaluadores se realizó un pilotaje con 15 videograbaciones y sus respectivas historias clínicas y se consensuaron y corrigieron diferencias evaluativas.
Los alumnos realizaron el escenario en el Centro de Simulación Clínica Avanzada del campus de la Universidad Francisco de Vitoria entre el 9 y el 16 de septiembre de 2021. Recibieron instrucciones previas sobre las funciones a desarrollar en la entrevista: realizar la HC al paciente en una consulta de atención primaria, informarle de su posible diagnóstico y los procedimientos diagnósticos o tratamientos que, en su caso, debiera seguir. El tiempo de consulta fue de 8 minutos. Entre alumnos se establecieron 2 minutos de descanso para el paciente simulado durante los cuales evaluaba los ítems de exploración física.
Las consultas fueron videograbadas. Los alumnos fueron informados y firmaron el consentimiento de uso de las grabaciones y registros con fines de investigación.
Inmediatamente después de la entrevista, los alumnos redactaron a mano la HC durante 12 minutos en una plantilla facilitada por la universidad. La plantilla no tenía predefinidos los apartados de la HC, para que los alumnos la redactaran en texto libre.
Las historias clínicas entregadas se cotejaron con las videograbaciones y se corrigieron por los evaluadores, que registraron los resultados en una hoja Excel.
Los resultados se describieron para cada ítem y área competencial mediante frecuencias absolutas y relativas y según la proporción de alumnos con un resultado concordante entre la entrevista y la redacción de la HC (categorías 1 y 5) o no concordante (categorías 2, 3 y 4). También se realizó el análisis haciendo una distribución por resultado correcto (categoría 1) o resultado incorrecto (categorías 2, 3, 4 o 5).
Para el análisis estadístico se empleó el software R v 4.1.
En el tratamiento de los datos se respetaron los principios de confidencialidad según la Ley Orgánica de Protección de Datos 3/2018 y las normas de Buena Práctica Clínica. El estudio contó con la aprobación del Comité Ético de la Universidad Francisco de Vitoria.
ResultadosLa población final del estudio fue de 109 alumnos (97,3%). Tres alumnos no acudieron a la prueba por diferentes motivos.
Se evaluaron las 4 áreas de competencias (AN, OyA, EF y JC) con sus ítems. El área competencial donde mayor concordancia se encontró (categorías 1 + 5) fue JC, con un 94,1% de sus ítems concordantes. Todos los ítems tuvieron un porcentaje de concordancia en al menos un 65% de los alumnos y 25 ítems fueron registrados u omitidos concordantemente por al menos un 90% de los alumnos. El área competencial con mayor porcentaje de ítems valorados como categoría 1 (resultado correcto: el alumno recoge el ítem y lo refleja en la historia) fueron AN (58% de los ítems) y JC (57,6%). Es destacable que OyA fue el área competencial con más ítems que ni se recogieron en la entrevista ni se registraron en la HC (categoría 5), y con menor porcentaje de resultado correcto (solo el 37,3% de los ítems).
Para evaluar los resultados por áreas competenciales, se realizó el análisis pormenorizado por ítems de cada área competencial (tabla 2). Los resultados muestran que la mayor concordancia (categorías 1 + 5) fue en algunos ítems de AN, entre ellos: «localización del dolor», «inicio del dolor», «viajes recientes», «antecedentes personales de dislipidemia» y «tratamiento actual-dosis». El ítem con mayor concordancia de OyA fue «dermatología», con un 86,2%; en EF fue «cabeza y cuello», con un 93,6% de concordancia y, finalmente, dentro de JC, el de «diagnóstico: otros diagnósticos», con un 96,3% de concordancia. Por el contrario, es llamativo que los signos exploratorios abdominales (ítem «abdomen: signos de Rovsing/psoas/obturador») y la anamnesis sobre otras enfermedades importantes (ítem «otros AP de interés: ECV, cáncer») no fueran concordantes en hasta casi un 35% de los alumnos.
Solo 4 ítems de categoría 1 fueron registrados por más de un 90% de los alumnos y pertenecían a AN: «localización del dolor», «inicio del dolor», «antecedentes personales de dislipidemia» y «motivo de consulta: dolor abdominal». También en AN se encontraron los 2 únicos ítems de categoría 5 que superaron el 90% de alumnos que no los habían preguntado y, coherentemente, no los habían registrado: «viajes recientes» y «estado de salud en su entorno».
Más de un 20% de los alumnos no habían registrado en sus historias clínicas algunos ítems a pesar de haberlos recogido en la entrevista (categoría 2), todos ellos en la AN: «alimentos ingeridos», «otros antecedentes personales de interés», «pérdida de apetito», «deposiciones - ritmo» y «factores de agravamiento o mejoría del dolor». Además, otros 22 ítems de todas las áreas competenciales tampoco fueron registrados por entre un 10 y un 19,3% de los alumnos. El único ítem que ningún alumno olvidó registrar tras recogerlo en la entrevista fue de AN, «antecedentes personales de dislipidemia», aunque en un 3% de los alumnos estaba mal registrado.
Dentro de la categoría 3 (se recoge en la entrevista clínica, pero está mal registrado en la historia) destacan 2 ítems de EF: «abdomen: palpación profunda» y «abdomen: signos de Rovsing/psoas/obturador», con un 10,1 y un 5,5% respectivamente de alumnos, pero otros 32 ítems de todas las competencias (54% del total de ítems) aparecían mal registrados por algún porcentaje de alumnos.
Finalmente, en la categoría 4 (no recogidos en la entrevista clínica pero registrados en la historia) los ítems más repetidos en esta categoría eran de EF: «abdomen: signos de Rovsing/psoas/obturador», «abdomen: auscultación», «extremidades inferiores» y «puño percusión renal», con valores entre el 28,4% del primero y el 8,3% del último. Igualmente, otros 32 ítems de todas las áreas de competencia (54% del total de ítems también) aparecieron registrados en la HC en algún porcentaje de alumnos aunque no habían sido recogidos en la entrevista.
Los resultados sobre algunos ítems, por su importancia, son reseñables. El «motivo de consulta» estaba omitido en la historia clínica en casi un 3% de los alumnos y otro 3% lo registró incorrectamente. Las «alergias a fármacos» estaban incorrectamente registradas o se omitieron por un 10% de los alumnos. Casi un 54% de los alumnos no preguntó por «deposiciones – características de las heces», más del 60% tampoco por «deposiciones patológicas: heces con sangre, pus, moco» y más de un 25% registraron mal u omitieron el «signo de Murphy», todos ellos relevantes en el cuadro clínico al que se enfrentaban. Además, casi un 90% de los alumnos no realizó la «puño percusión renal».
El 82,6% de los alumnos mantuvieron el orden global de los apartados de la HC y el 92,7% recogieron los distintos aspectos de la historia en su apartado correspondiente.
DiscusiónLa HC es un documento esencial en la práctica de la medicina ya que recopila información detallada sobre la salud del paciente que a su vez proporciona al médico herramientas para la deliberación diagnóstica y su manejo y tratamiento14, permite la continuidad de la atención entre distintos profesionales o momentos, sirve de comunicación entre profesionales de la salud y garantiza una trazabilidad de los procedimientos con el paciente a efectos ético-legales15.
El Real Decreto que establece el conjunto de datos mínimos que deben tener los informes clínicos en el Sistema Nacional de Salud establece que en los informes de urgencias deben figurar obligatoriamente, entre otros, los antecedentes de enfermedades previas, alergias, medicación previa, situación funcional y antecedentes sociales y profesionales. En la exploración física se exige al menos las constantes vitales (tensión arterial, frecuencias cardiaca y respiratoria, temperatura, saturación de O2 y glucemia capilar). Además de estos, en los informes de atención primaria se añaden los hábitos tóxicos, vacunaciones y enfermedades familiares hereditarias16. Todos estos requisitos fueron concordantes entre el 80 y el 98% de los alumnos.
En la Orden Ministerial que establece los requisitos de los planes de estudio conducentes a la obtención del título de Medicina figuran como competencias obligatorias: la obtención de la información del paciente, la realización del examen físico, la elaboración de una historia clínica que «contenga toda la información relevante» y su redacción «de forma comprensible a terceros»17. Deben existir, por tanto, en los planes de estudio de Medicina acciones formativas y evaluativas que garanticen la adquisición de dichas competencias y nos informen para implementar las mejoras necesarias. Para ello, la simulación clínica y el uso de pacientes simulados han demostrado su utilidad18–20.
Existen en la literatura estudios e iniciativas para mejorar la calidad de las HC en los estudiantes de Medicina. En el nuestro nos hemos centrado en establecer la concordancia entre lo recogido durante la entrevista con el paciente y lo registrado posteriormente en la HC, analizando en qué partes de la HC e ítems ocurren los errores u omisiones.
Como era previsible, un elevado porcentaje de lo acontecido en la consulta tiene un registro concordante en la HC, especialmente en JC y AN. La elevada omisión de OyA en la entrevista y la HC confirma la experiencia de los 3 profesores evaluadores del estudio en el programa de simulación clínica transversal que realizamos de 3.° al 6.° curso, y donde se objetivó que muchos alumnos de 5.° omiten o minimizan el apartado de OyA, probablemente por una pérdida de interés en la información brindada por el paciente y un exceso de autoconfianza en el manejo diagnóstico de los casos y la cumplimentación de la HC. Una experiencia similar obtuvieron Bishop et al. en su estudio, donde los peores resultados los obtuvieron los alumnos del curso clínico intermedio21.
Es llamativo también que hasta un 20% de ítems recogidos en consulta no fueron transcritos a la HC o que un buen número de ítems no recogidos figuraran en la HC posterior. Un estudio demostró que los principales procesos mentales de razonamiento clínico al realizar la HC, tanto en los estudiantes como en los médicos con distintos años de ejercicio profesional, son la indagación guiada por las interpretaciones del clínico y la indagación rutinaria mediante un formato estándar3. Independientemente de un posible olvido de transcripción, este último proceso podría justificar que los alumnos realicen una anamnesis y una EF estándar y, en el momento de redactar la HC, decidan no registrar algunos datos por considerarlos de menor interés en el caso o, por el contrario, rellenar información no recogida en la entrevista, para adaptarse al formato estándar de HC y por sentirse en un contexto evaluativo.
Algunos autores han propuesto estrategias para mejorar la realización de la HC y la calidad de la información registrada. Entre ellas se encuentran: la enseñanza por alumnos de cursos superiores o recién egresados, el uso de role-play y pacientes simulados, el análisis de videograbaciones, incorporar la evaluación sumativa y las condiciones de examen a la realización de HC, recibir feedback estructurado y que los alumnos sean entrevistados como pacientes simulados12,22.
Una de las limitaciones de nuestro estudio es que se ha realizado sobre un solo caso clinico de enfermedad biliar aguda. Aunque la estructura de la HC y de los ítems evaluados en este estudio permiten recoger información de cualquier enfermedad, no podemos descartar que algunos ítems omitidos o mal registrados fueran debidos a una menor competencia de los alumnos en el manejo de la enfermedad del caso. Serían necesarias evaluaciones adicionales sobre otros casos clínicos para corroborar los resultados. Por otra parte, el estudio se realizó con alumnos de 5.° curso, sin comparación con 4.° y 6.°, lo que hubiera permitido obtener una visión longitudinal de las competencias evaluadas en distintos momentos del grado.
Los resultados también han podido verse afectados por la preparación remota de esta promoción de alumnos, que fue la más directamente afectada por la pandemia COVID-19 en sus años iniciales de práctica clínica.
Este estudio nos ha permitido conocer los déficits de los alumnos en la recogida y registro de información en la HC, lo que nos permitirá implantar cambios en las metodologías con las que los alumnos aprenden semiología médica para mejorar la calidad de su formación y prevenir futuras consecuencias y perjuicios en los pacientes. La simulación clínica se confirma como una herramienta útil para la enseñanza de la semiología médica, la evaluación de los aprendizajes de los alumnos y la comprobación de resultados del curriculum docente.
Responsabilidades éticasEl protocolo del estudio fue aprobado por el Comité de Ética de la Investigación de la Universidad Francisco de Vitoria con fecha 21 de diciembre de 2022.
Los datos recogidos para el estudio no contienen datos personales, tan solo el resultado del análisis de grabaciones y registros de alumnos, después de que todos los participantes fueran informados y firmaran el consentimiento.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.