Numerosas complicaciones posquirúrgicas tras la implantación de una artroplastia total de cadera han sido descritas a lo largo de los años, diferenciándose entre las precoces o postoperatorias inmediatas y las tardías. Presentamos 2 casos de síndrome compartimental glúteo como complicación de la implantación de prótesis total híbrida (vástago cementado y cótilo impactado atornillado) en 2 pacientes de 60 y 68 años respectivamente, en los cuales se diagnosticó y trató el proceso a las 24-48h de la cirugía. En ambos casos se trataba de prótesis primarias y ninguno de ellos presentaba antecedentes patológicos de interés, siendo estos casos poco frecuentes y, en consecuencia, con escasas publicaciones en la literatura médica.
Many postoperative complications have been described after a total hip arthroplasty, with early and acute, as well as late, complications being reported. Two cases of compartment syndrome of the buttock are described following a hybrid total hip arthroplasty (cemented stem and press-fit and screwed acetabulum) performed on 2 patients of 60 and 68 years old, both diagnosed and treated 24-48 hours after the surgery. Both cases had a primary prosthesis with no previous significant pathological findings. This condition is still rare, and few cases have been described at the medical literature.
Entre noviembre y diciembre de 2000 se intervinieron a 2 pacientes varones de 60 y 68 años respectivamente, de artroplastia total de cadera bajo anestesia raquídea. Los pacientes 1 y 2 no presentaban ningún antecedente patológico de interés, ni seguían tratamiento médico, ambos con normopeso (paciente 1: peso 76kg, y talla de 174cm; paciente 2: peso 65kg, y talla de 169cm). En ambos casos se trataba de caderas artrósicas derechas, y se implantaron prótesis totales híbridas siendo el vástago cementado y el cotilo impactado y atornillado con 2 tornillos en íleon. Las vías de acceso fueron la posterolateral de Moore separando los rotadores externos, y luxando la cabeza femoral por vía posterior. Durante la intervención los pacientes se mantuvieron hemodinámicamente estables, sin cambios bruscos de las constantes vitales, siendo el sangrado considerado normal y habitual en estas intervenciones (paciente 1: 70cc; paciente 2:80 cc). No se objetivaron pérdidas sanguíneas significativas intraoperatorias ni postoperatorias, y no fue necesario trasfundir a ninguno de los 2 pacientes, hecho importante para descartar la rara probabilidad intraoperatoria de lesión de la arteria circunfleja femoral. Se colocó un drenaje subfascial en ambos casos, y se remitieron los pacientes a la sala de control postoperatorio. Durante el postoperatorio inmediato se mantuvieron con constantes estables. Los drenajes fueron poco productivos (350 y 380cc) retirándose en las primeras 24h y los pacientes siguieron un postoperatorio en la planta de hospitalización, sin incidencias ni complicaciones inmediatas, permaneciendo encamados las 12h primeras, permitiéndose la deambulación asistida con muletas y carga parcial durante las 12h siguientes. La profilaxis antitrombótica se realizó con heparina de bajo peso molecular (dalteparina sódica: 3.500UI/24h/vía subcutánea), iniciada a las 6h de la intervención quirúrgica. La analgesia postoperatoria consistió en paracetamol 1g/8h/vía intravenosa, alternando con metamizol 2g/8h/vía intravenosa, dejando al cloruro mórfico como tratamiento de rescate.
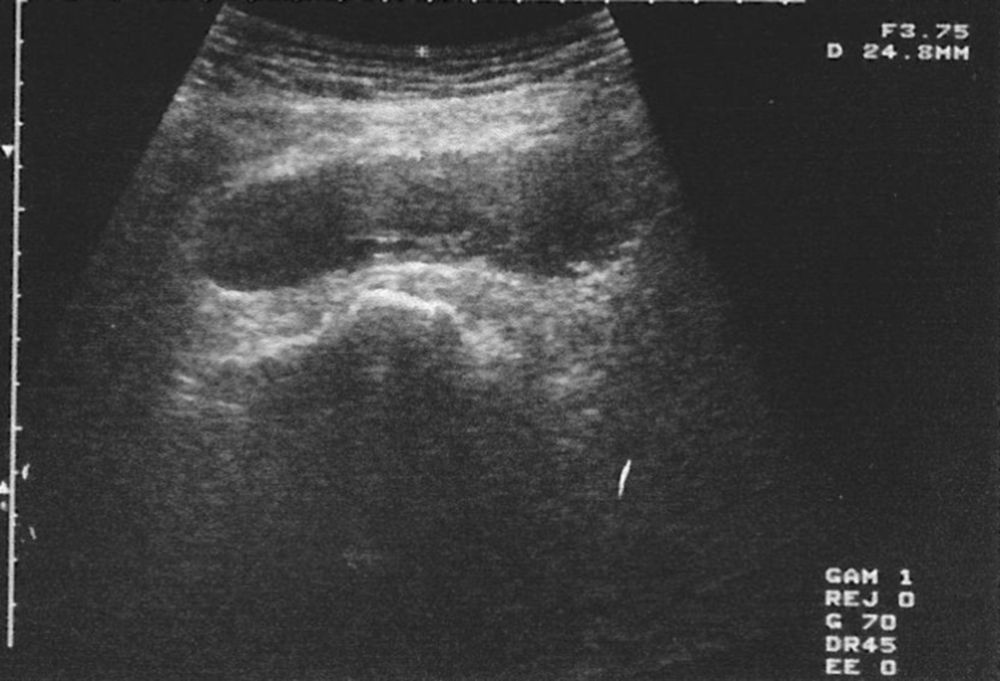
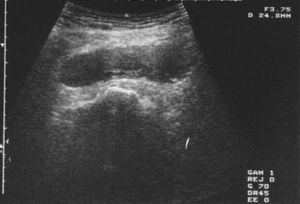
Las radiografías postoperatorias mostraron una correcta implantación y colocación de los implantes protésicos, así como de la posición de los tornillos, sin protrusión de los mismos. Durante el segundo día del postoperatorio (aproximadamente a las 36h), los pacientes aquejaron de dolor intenso y tumefacción en la zona de la herida quirúrgica, así como en la cara externa del muslo, con parestesias en extremidades ipsilaterales a la cadera intervenida. Un paciente presentó incapacidad para la flexión dorsal del pié, al cual se le practicó un electromiograma (EMG) urgente que evidenció una neuropatía por compresión del nervio ciático. En ambos casos y ante el diagnóstico de presunción de hematoma masivo se realizaron ecografías que orientaron los casos (fig. 1). Clínicamente, ninguno de los 2 pacientes presentó síndrome febril, y las constantes fueron normales en el momento de su estudio.
Dado que el dolor aumentó de forma brusca al cabo de 3h, de manera pareja a la clínica de neuropatía periférica se orientó el diagnóstico de síndrome compartimental por hematoma a tensión de los compartimentos glúteos y se procedió a la revisión quirúrgica.
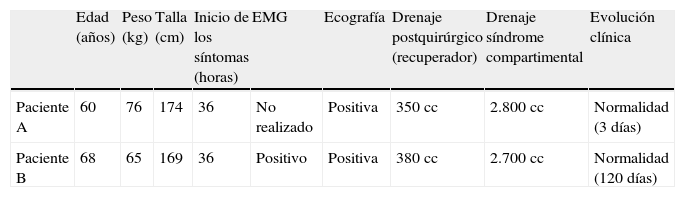
ResultadosEn ambos casos se realizaron fasciotomías y se drenaron hematomas de 2,8 y 2,7 l cada uno respectivamente, sin evidenciar sangrado activo de ningún vaso relevante (tabla 1). El contenido se calculó por peso, restando el peso de las gasas.
Evolución de los dos casos
| Edad (años) | Peso (kg) | Talla (cm) | Inicio de los síntomas (horas) | EMG | Ecografía | Drenaje postquirúrgico (recuperador) | Drenaje síndrome compartimental | Evolución clínica | |
| Paciente A | 60 | 76 | 174 | 36 | No realizado | Positiva | 350cc | 2.800cc | Normalidad (3 días) |
| Paciente B | 68 | 65 | 169 | 36 | Positivo | Positiva | 380cc | 2.700cc | Normalidad (120 días) |
Siguieron un control postoperatorio correcto mejorando espectacularmente la clínica álgica y neurológica en las primeras horas tras el desbloqueo anestésico raquídeo. Únicamente a uno de los pacientes le persistieron las parestesias hasta la undécima semana posquirúrgica, si bien de forma decreciente clínica y electromiográficamente y con restitución «ad integrum».
No empleamos ningún manómetro para la medir la presión compartimental en ninguno de los 2 pacientes debido a la controversia que existe sobre su utilidad, la falta de disponibilidad del mismo, así como para no retrasar el drenaje quirúrgico terapéutico.
Estos pacientes han estado valorados clínica y radiológicamente cada año, y ambos presentan una valoración de la escala de Merlé d’Aubigné de 6/6/6 a los 12 años con una correcta adaptación del implante a nivel radiológico, sin signos de osteólisis ni aflojamiento.
DiscusiónLos síndromes compartimentales implican un aumento de la presión intersticial en un compartimento osteofascial causado por un aumento del contenido (hematomas, sangrado, incremento de la permeabilidad capilar) y disminución del continente (vendajes apretados o compresión externa localizada)6,7 que produce un aumento de la presión tisular que condiciona un compromiso en la microcirculación provocando isquemia, principalmente en músculos y nervios.
Dentro de ellos, el síndrome compartimental glúteo es una entidad poco frecuente, encontrándose pocas referencias bibliográficas y en la mayoría se describen casos aislados. Se ha descrito asociado a multitud de enfermedades, de entre ellas destacan las traumáticas (en fracturas femorales1 y en su tratamiento con enclavado intramedular, fracturas pélvicas y contusión de partes blandas1,2), en lesiones espontáneas o postraumáticas de la arteria glútea superior3 o la arteria circunfleja femoral medial1, en pacientes con alteración de la consciencia con inmovilización prolongada3–5, abuso de drogas vía intramuscular4,5 y rabdomiólisis6 inducida por ejercicio3 entre otras. Si bien las causas generales de sangrado son bien conocidas (alcoholismo, tratamiento con anticoagulantes, hepatopatía, etc.), no se han reflejado como causas directas de síndrome compartimental glúteo. Incluso hay descrito casos de aparición en la región glútea contralateral6, debidas principalmente a la obesidad, tiempo quirúrgico prolongado y a la posición en decúbito lateral durante la intervención quirúrgica, así como al mal posicionamiento del soporte glúteo posterior6. Así y todo, nuestros pacientes no presentaban ningún antecedente patológico de interés.
Existen diversas vías de acceso para la implantación de una artroplastia total de cadera, siendo las más comunes la posterolateral, anterior y la anterolateral. En estos casos empleamos la posterolateral, habitual en nuestro servicio. Si bien esta vía puede presentar más índice de lesión yatrogénica del nervio ciático, no existen referencias bibliográficas sobre que aumente el sangrado respeto a las otras vías de acceso. No existen en la actualidad trabajos relacionados que enumeren como factores de riesgo la vía de acceso, el tiempo de cirugía o el tipo de anestesia, quizá por la extrema rareza de los mismos.
La región glútea es amplia y está formada por 3 compartimentos3,7, el del glúteo mayor, el del glúteo medio/menor, y el compartimento de la fascia lata, todos ellos con límites osteofasciales no distensibles. Para la producción de un síndrome compartimental en esta región necesariamente se precisa de un cúmulo masivo de edema o de sangre para su producción.
El diagnóstico no es sencillo, e implica un elevado grado de sospecha clínica basada en la historia clínica, y a un examen físico detallado. El síntoma más común es un dolor intenso en reposo3, y desproporcionado a la enfermedad de base8, resistente a los analgésicos1,3, que empeora al estiramiento pasivo de la extremidad, con hinchazón y equimosis1,6,8 en la región (aunque hay casos descritos con apariencia normal de la piel5). Asimismo pueden parecer alteraciones neurológicas que se pueden manifestar como parestesias e incluso parálisis del nervio ciático3,6,8. Es importante resaltar que procedimientos anestesiológicos como bloqueos nerviosos, anestesia epidural continua o anestesias regionales pueden dificultar la evaluación clínica5,6,8. Los datos de laboratorio7 más comunes en esta enfermedad son la anemia por pérdida hemática, la acidosis metabólica con hiperpotasemia y el incremento en el recuento de las creatin-cinasa (debido a la necrosis muscular producida por la isquemia) con mioglobinuria6.
En los pacientes politraumatizados, inconscientes o cuando existen dudas en el diagnóstico por la clínica, se recomiendan ayudas en el diagnóstico como la arteriografía, la ecografía Doppler, la tomografía computarizada (TC) y la resonancia magnética (RM), pero una de las más conocidas y bien aceptada es la medición de presiones dentro del compartimento. Existen controversia3,4 sobre cuál es el umbral para determinar el diagnóstico, pero en general se aceptan 2 criterios: la presión compartimental absoluta (si es mayor de 30mmHg se recomienda descompresión), y la presión diferencial (si la presión arterial diastólica menos la presión compartimental es menor de 30mmHg), aunque se han descrito síndromes compartimentales glúteos con presiones normales. El uso de la EMG puede ser útil para la evaluación del posterior seguimiento de la lesión del nervio ciático.
Sin embargo, creemos que ante la sospecha clínica de este cuadro, la realización de estas pruebas complementarias no debe ser causa de demora de su tratamiento mediante el drenaje y la descompresión quirúrgica mediante fasciotomías, a fin de evitar lesiones musculares y neurológicas irreversibles. La rápida intervención es de vital importancia para la supervivencia y viabilidad de los tejidos. Whitheside et al. describieron que el músculo podía sobrevivir unas 4h ante una isquemia temporal antes de producirse lesión histológica, y que las neuronas solo 33min.
Se han descrito 2 vías de acceso en la región glútea para realizar las descompresiones8. La vía de Henry (en forma de símbolo de interrogación empezando en espina ilíaca posterosuperior y descendiendo hasta región trocantérica) y la vía de Janzing (acceso curvado posterior parecido a la vía de acceso posterior de la cadera), si bien nosotros utilizamos la misma vía quirúrgica de la cirugía primaria. Si existe parálisis del nervio ciático, se debe de exponer el nervio y descomprimirlo8. Es importante resaltar que incluso tras la fasciotomía la viabilidad de los tejidos marginales no se resuelve de inmediato, sobre todo si existe hipotensión.
Al realizar las fasciotomías de manera precoz se evitan las complicaciones como la mioglobinuria que puede acabar en fracaso renal agudo, la sepsis, las contracturas isquémicas, las amputaciones e incluso la muerte.
ConclusionesEl síndrome compartimental glúteo es una entidad que se presenta con poca frecuencia, pero que todo cirujano ortopédico tiene que tener presente y saberlo tratar de forma precoz, ya que puede condicionar graves complicaciones e incluso la muerte del paciente. Una técnica quirúrgica esmerada en cuanto a disección y hemostasia se refiere, así como un estudio preoperatorio de la coagulación nos parecen imprescindibles para evitar al máximo esta rara complicación posquirúrgica en una artroplastia total de cadera.
Nivel de evidenciaNivel de evidencia iv.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.