La necesidad de gestión activa de los riesgos sanitarios proviene de la creciente demanda de calidad por los usuarios de servicios médicos1 y de los resultados de los estudios realizados en el campo de los eventos adversos evitables, que demuestran la importancia social y económica del problema2. Además, se observa un cambio radical en el proceso de actuación sobre el paciente que tiene cada vez más un enfoque interdisciplinario debido a los procesos de superespecialización de los profesionales3. Este cambio exige de los involucrados en el sistema sanitario nuevos modelos de organización, protocolos de comunicación, sistemas de retroalimentación, criterios de calidad y nueva cultura corporativa. En el Plan de Calidad del Ministerio de Sanidad y Consumo de 2007, se incluyen estrategias y objetivos principales en cuanto a la gestión de la seguridad del paciente, tanto en el macrosistema (sistema sanitario) como en el microsistema: los hospitales y las unidades clínicas que componen el macrosistema4.
En este artículo describimos el diseño de un sistema de gestión clínica del riesgo en una unidad hospitalaria. El objetivo del proyecto fue crear un sistema de notificación y manejo del error, intentando hacerlo evidente y palpable, sin ánimo punitivo, anónimo y dirigido a evitar y corregir la repetición sistemática de errores. El sistema aprovecha los avances tecnológicos utilizando herramientas de eficacia demostrada y estando abierto a la integración de otras estrategias con el mismo enfoque.
Material y métodosEl Son Llàtzer es un hospital de 400 camas, con 331 camas activas, un total de 10.522 intervenciones quirúrgicas y 2.329 partos –el 16% de éstos, cesáreas– durante 2006. Comparando con períodos anteriores, el crecimiento de los indicadores es paulatino y constante.
Dentro del proceso asistencial quirúrgico del Hospital Son Llàtzer, la Unidad de Anestesiología, Reanimación y Tratamiento del Dolor (UARTD) es responsable de la preparación del paciente para el procedimiento anestésico, la realización del acto anestésico fuera o dentro del bloque quirúrgico y el seguimiento postoperatorio inmediato. Tras el alta del bloque quirúrgico, la unidad de anestesia ofrece tratamiento del dolor postoperatorio y cuidados en relación con enfermedades de los principales aparatos y sistemas del paciente. La clínica del dolor se ocupa del tratamiento integral del dolor crónico. Está en desarrollo el proyecto del servicio de reanimación para los pacientes posquirúrgicos en estado crítico, que en la actualidad se lleva a cabo en la unidad de recuperación postanestésica (URPA) colaborando íntimamente en la eficiencia de la UCI general.
El hospital mantiene una red informática con múltiples estaciones de trabajo informáticas y con libre acceso para los profesionales. La historia clínica del paciente y toda la información adicional necesaria se recogen de manera informatizada, utilizando programas específicos que cumplen los criterios de protección de datos. La comunicación interna entre los profesionales se mantiene a través de la red local del hospital con diferentes niveles de acceso y protección de datos. El personal está formado en trabajar en un entorno del tipo “hospital sin papel”, en colaboración con el grupo de apoyo informático localizado dentro del hospital.
El proyecto fue desarrollado en tres fases. Durante la primera, se hizo el estudio de la situación basal del sistema de gestión de la seguridad del paciente en la UARTD del Hospital Son Llàtzer de Palma de Mallorca (Islas Baleares). Empezó en mayo del 2006 y tuvo dos “peldaños”. El primero fue descriptivo. En él se recogió y ordenó la información disponible para entender cómo está organizada la gestión del riesgo en la UARTD. En el segundo se midió de manera objetiva el nivel de la cultura de seguridad previo a la introducción del sistema alternativo propuesto.
Nosotros elegimos como herramienta la Encuesta sobre Seguridad de Paciente, elaborada por la Agency for Healthcare Research and Quality (AHRQ) de Estados Unidos5. Esta herramienta no ha demostrado ser superior en cuanto a la medición de los principales criterios de seguridad que otras de este tipo6,7, pero su distribución y la posibilidad de comparación con resultados de otros hospitales en Estados Unidos8 la convierten en cómoda y útil para el objetivo que nos proponíamos.
La segunda fase del proyecto contenía el diseño del sistema de notificación y gestión de los incidentes críticos y los eventos adversos con las siguientes exigencias: que fuera anónimo; que fuera no punitivo; que fuera simple, de fácil acceso y altamente automatizado; que permitiera el análisis de los errores; que permitiera el seguimiento; que permitiera la integración con otros sistemas de este tipo; que ofreciera criterios de autoevaluación, y que se adhiriera a la política de protección de datos.
El estudio de los sistemas de microgestión existentes en España mostró que en la Unidad de Anestesiología y Reanimación del Hospital de Alcorcón existía un sistema con muchas de las características buscadas9. Aprovechando el momento de su revisión y renovación, nosotros empezamos un trabajo en común, asesorados por su Grupo del Incidente Crítico. El objetivo fue: rediseño de la base de datos y ajuste de la visión, el sistema, la terminología, el manejo y la protección de datos a las necesidades de cada una de las unidades. El resultado final fue la creación de dos bases de datos totalmente integrables, que soportan sistemas de gestión de la seguridad del paciente muy parecidos, en dos hospitales diferentes dentro del sistema sanitario español.
La tercera fase del proyecto incluye tres puntos cardinales: la integración, la formación y la apertura. En primer lugar se sitúa la integración de los datos en los siguientes niveles:
– Integración horizontal: a) con otros sistemas de comunicación de complicaciones, efectos adversos, reclamaciones, opiniones del paciente, etc., productos del funcionamiento de diferentes protocolos y vías clínicas dentro de los proyectos asistenciales de anestesia que se van adhiriendo al proyecto, con motivación positiva de la Dirección del Área de Anestesia; b) con los sistemas de comunicación de incidencias de diferentes servicios asociados, y c) con los sistemas de recogida de opinión de los pacientes.
– Integración vertical con los sistemas de calidad en losámbitos hospitalario, local y nacional.
En segundo lugar, el proyecto incluye la formación interna y externa, basada en experiencia propia y comparativa, enfocada hacia los puntos de máxima debilidad local en la cultura de seguridad.
En tercer lugar está la apertura del sistema de gestión del riesgo a las unidades que no quieren mantener o no pueden permitirse su propio sistema de gestión, a las que se ofrece la calidad del análisis externo.
ResultadosPrimera fase. Descripción basal del sistema de seguridadPara conseguir sus objetivos y optimizar su actuación dentro del concepto de seguridad del paciente, la UARTD tiene desarrollados múltiples protocolos de actuación, algunos de los cuales integran vías clínicas que interactúan con otros servicios o con la unidad de gestión del paciente (admisión). Todos ellos se archivan en carpetas y se visualizan en formato de documento con diagramas de flujo en biblioteca virtual de acceso restringido a los especialistas de anestesiología. Existen criterios de retroalimentación específicos con diferente grado de sensibilidad para ciertas vías clínicas, como la consulta preoperatoria, el tratamiento del dolor postoperatorio, la anestesia fuera de quirófano, el tratamiento de la anemia perioperatoria y el manejo integral del paciente con diabetes mellitus. Muchos de los protocolos no tienen un sistema propio de retroalimentación y sólo dos mantienen su propio sistema de análisis estructurado. La enfermería tiene desarrollado un sistema propio de visualización de los protocolos con acceso restringido.
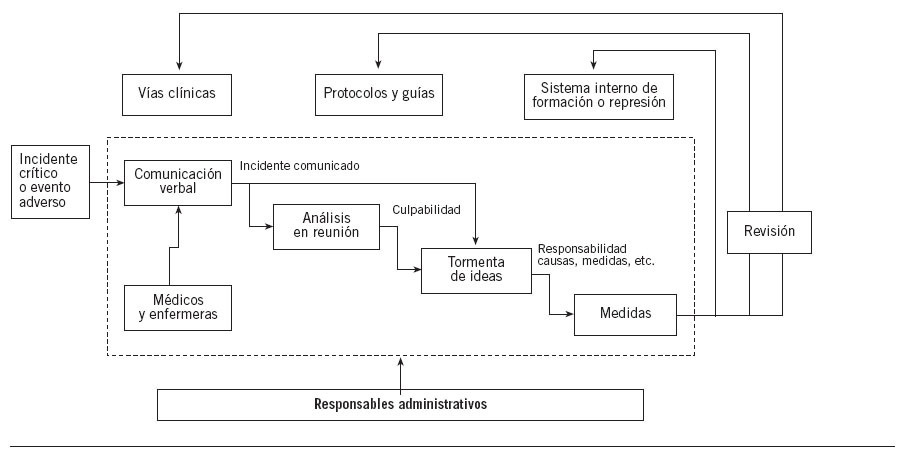
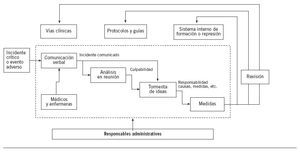
El sistema de comunicación del incidente crítico observado durante la primera fase se resume en la figura 1. Que entrara o no en el sistema dependía de la comunicación verbal de los médicos y las enfermeras, tras la cual, dependiendo de la gravedad percibida, se originaba el análisis tipo tormenta de ideas inmediato o en reunión especial. En caso de encontrar puntos de mejora, se tomaban medidas supervisadas por los responsables del servicio, principalmente encaminadas a “mejora de la formación” o aviso-reprensión para los responsables del error. Los casos de mayor gravedad podían motivar la revisión o la creación de protocolos o vías clínicas con las mismas características que las de los existentes. Los únicos encargados del mantenimiento de este sistema eran los responsables del servicio. No se analizaban criterios de eficacia.
Figura 1. Proceso basal de manejo de los incidentes en la Unidad de Anestesiología, Reanimación y Tratamiento del Dolor del Hospital Son Llàtzer.
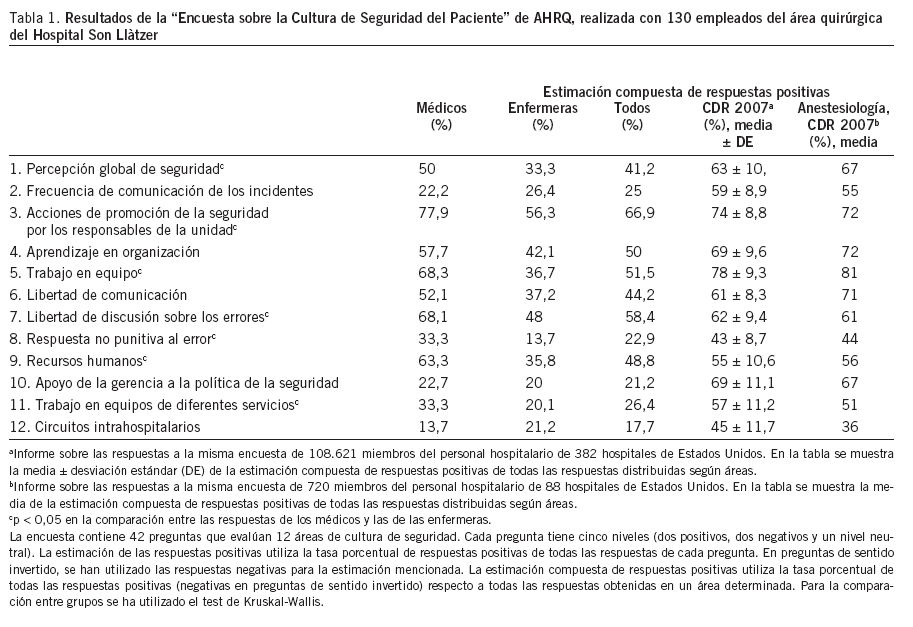
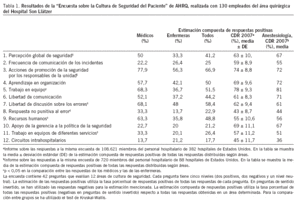
Primera fase. Estudio del nivel de la cultura de seguridad basalLa encuesta fue distribuida en dos llamadas entre 27 anestesiólogos especialistas y 103 enfermeras de quirófano y de la URPA. La tasa de respuesta fue del 24,6%, dado que sólo el 10,6% de las enfermeras contestaron a la encuesta, contra el 80,8% de los médicos. Las respuestas fueron descritas según las indicaciones de la AHRQ y se compararon de manera interna (médicos y enfermeras) y externa utilizando los datos que ofrece la AHRQ en su página web(tabla 1).
Tabla 1. Resultados de la “Encuesta sobre la Cultura de Seguridad del Paciente” de AHRQ, realizada con 130 empleados del área quirúrgica del Hospital Son Llàtzer
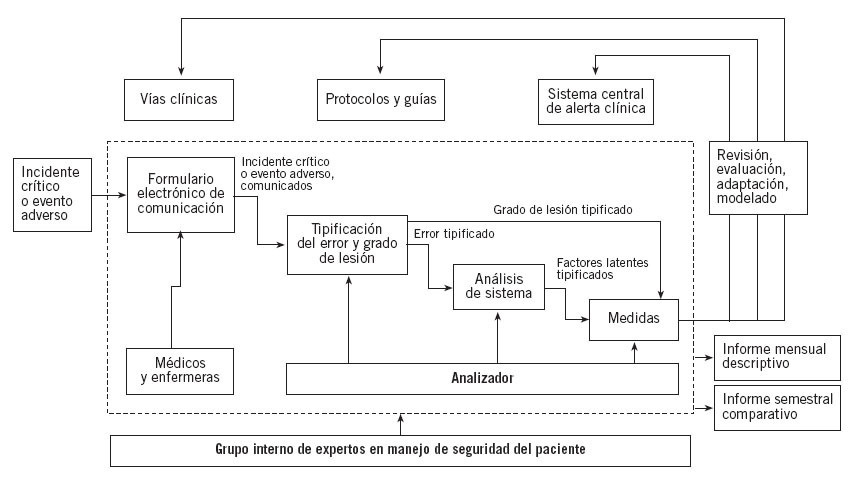
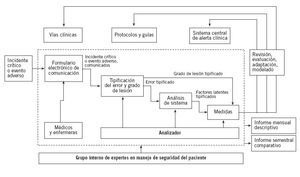
Segunda fase. Diseño del sistema alternativo de gestión del riesgoEl sistema diseñado en el Hospital Son Llàtzer se resume en la figura 2. La entrada de la información del incidente observado se realiza mediante un formulario en la web,situa-do en el subapartado de anestesiología dentro de la red local del hospital (intranet). El acceso está restringido, con usuario y contraseña comunes para todos los participantes en el sistema. En el formulario de comunicación, a pesar de que hay algunos campos demográficos para el paciente y el comunicante, los únicos campos que es obligatorio rellenar son la descripción de la incidencia, la determinación de su gravedad y si hubo alguna actuación que disminuyera el daño. Existe un subapartado de información voluntaria que utilizando hipervínculos de ayuda permite al comunicante describir los factores latentes que han permitido que la incidencia ocurra.
Figura 2. Proceso basal de manejo de los incidentes en la Unidad de Anestesiología, Reanimación y Tratamiento del Dolor del Hospital Son Llàtzer.
En el siguiente nivel, la existencia de la comunicación de un incidente activa el proceso de análisis personificado por un analizador del grupo de manejo del riesgo creado en la UARTD y compuesto por cinco médicos y dos enfermeros. La base de datos del análisis es diferente, con usuario y contraseña personal para cada analizador.
El análisis inicial determina si se trata de incidente crítico o evento adverso, confirma o no la presencia de error activo (por distracción, equivocación, trasgresión o sabotaje) y lo tipifica según un sistema que incluye seis apartados con listas de variables. Los apartados de tipificación son: error de organización, infraestructura, equipamiento, medicación, clínicos y otros.
Una vez tipificado el error, el analizador responsable busca los factores latentes en el paciente, el individuo, la tarea, el equipo, el lugar y la organización, tomando en consideración los factores latentes del formulario de comunicación o no. Según los factores latentes descritos, en el siguiente paso el analizador propone las medidas correspondientes de una lista de medidas posibles.
Una vez finalizado cada análisis, éste se presenta en la reunión semanal del grupo de gestión de riesgo, donde se puede reajustar cada variable y se confirma o no la necesidad de tomar medidas, así como el tipo y el responsable de llevar a cabo tales medidas. A cada medida se le da un grado de seguimiento, y de esta manera el análisis queda abierto hasta la finalización de la última medida propuesta. Según sus características informativas (alertas, presentaciones, etc.), formativas (sesiones clínicas, entrenamiento especializado, etc.) y operativas (revisión de protocolos, vías clínicas, etc.), las medidas se pueden encargar a individuos o grupos fuera del grupo de análisis, debido a su grado de competencia. Los responsables del servicio pueden proponer medidas directas como, por ejemplo, en los casos de compra de equipamiento.
El sistema genera tres tipos de informes: el informe mensual descriptivo destinado a los participantes en el sistema de comunicación que tiene principalmente objetivos informativos y formativos; un informe semestral comparativo, con los indicadores de calidad del sistema, y los informes de situación, que estudian a fondo sólo parte del sistema, como por ejemplo en los casos de gran impacto.
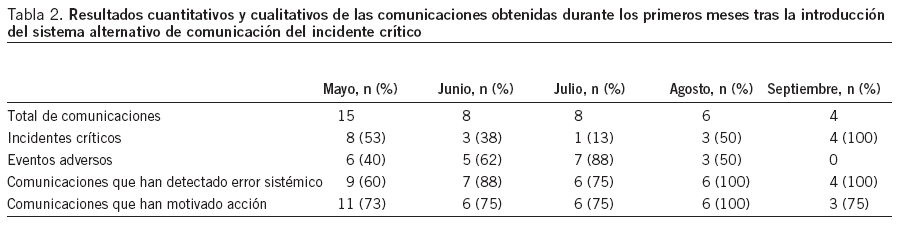
La segunda fase del proyecto se puso en funcionamiento el 27 de abril de 2007, tras presentación apoyada por la Dirección Asistencial y de Enfermería del Hospital Son Llàtzer. La tabla 2 contiene los resultados cuantitativos y cualitativos de las comunicaciones obtenidas durante los primeros meses tras la introducción del sistema alternativo de comunicación del incidente crítico.
Tabla 2. Resultados cuantitativos y cualitativos de las comunicaciones obtenidas durante los primeros meses tras la introducción del sistema alternativo de comunicación del incidente crítico
Tercera faseLa tercera fase del proyecto tuvo su inicio con el desarrollo de la base de datos de gestión de riesgo en conjunto con el equipo de la Unidad de Anestesia y Reanimación del Hospital de Alcorcón. Dado que el sistema de gestión conjunta y la base de evaluación todavía están en construcción, hasta la fecha no podemos presentar resultados de este nivel.
DiscusiónEl Plan de Calidad de 2006 ha enfatizado por qué es necesario crear un ambiente de seguridad para los pacientes dentro del sistema sanitario español.
En nuestro sistema de gestión clínica, hemos presentado un ejemplo práctico de cómo alcanzar dichos objetivos en una unidad o un servicio hospitalarios.
Nosotros averiguamos que la UARTD del Hospital Son Llàtzer dispone de suficientes personal, equipamiento y organización para empezar procesos de optimización e incremento de la calidad en cada uno de estos puntos. Sin embargo, en cuanto a la gestión del riesgo estábamos ante un sistema no estructurado, no confidencial, potencialmente punitivo, sin criterios de eficacia y altamente inestable por su dependencia de la predisposición personal tanto de los participantes como de los responsables. Estas características no permitían medir su impacto en la seguridad del paciente ni utilizar este sistema como formador de cultura de seguridad para el personal.
Las conclusiones subjetivas del grupo de trabajo se confirmaron por los resultados de la encuesta realizada. Las conclusiones, aunque sesgadas por la baja tasa de participación de las enfermeras en este acto voluntario y anónimo, completaron las observaciones objetivas previas de necesidad de promoción de la cultura de seguridad en todas sus áreas utilizando un sistema no punitivo y que permita medir e informar a los participantes sobre la eficacia de las medidas. Los primeros resultados obtenidos con el nuevo sistema hablan en favor de su capacidad de encontrar fallos sistémicos e imponer medidas objetivas y palpables.
La creación de cadenas de retroalimentación dentro de los sistemas administrativos o tecnológicos permite disminuir la entropía del sistema y aumenta su capacidad de respuesta a los cambios del entorno. Los datos que generan estas cadenas permiten el estudio de la eficacia y la eficiencia del sistema como parte de su evaluación global.
Al observar el comportamiento de un sistema –como son una unidad o un servicio hospitalarios–, podemos ver que su cadena de retroalimentación general se inicia con las incidencias inesperadas causadas por fallos en los elementos o la estructura del sistema. La posibilidad de estudiar el comportamiento del sistema en situación de relativa crisis permite encontrar los puntos débiles en su organización y evitar su repetición o prevenir su aparición. Por lo tanto, crear un sistema de notificación y estudio de los fallos en el ámbito del microsistema permite dar un paso adelante en la optimización de su funcionamiento.
Nosotros estamos convencidos de que, a diferencia de la gestión de la seguridad en el macrosistema sanitario, en un área, una unidad o un servicio dicha gestión debe adaptarse a las necesidades y las características locales. Esta necesidad proviene de las grandes diferencias que existen tanto entre las unidades de un hospital como entre unidades parecidas en hospitales diferentes. Por otro lado, la simple recogida de información tiene poca importancia en cuanto a la calidad de la atención prestada, debido a las bajas especificidad y sensibilidad de los sistemas de notificación de incidentes10,11. Todo esto habla de la necesidad de desarrollar un programa completo de manejo activo del error dentro de cada unidad o servicio asistencial que desde su inicio tenga puntos de apertura a otros programas de este tipo.
En último lugar, tenemos que tener en cuenta la discusión sobre la asesoría externa y el liderazgo en el ámbito de la unidad12. Dado que la anestesiología y la reanimación son sistemas de alta precisión con múltiples interacciones con otros sistemas médicos y administrativos, es necesario desarrollar y mantener cadenas de retroalimentación con aumentada sensibilidad para los incidentes críticos, con el fin de disminuir las posibilidades de eventos graves. También se necesita alta velocidad en la respuesta y la dinámica en la gestión. Todas estas características se adaptan mejor a sistemas autogestionados, sin excluir la posibilidad de asesoría externa para la puesta en marcha, en caso de mal funcionamiento o problemas con la integración de los datos. Nuestra experiencia con la asesoría externa efectuada por el Grupo del Incidente Crítico del Hospital de Alcorcón fue muy beneficiosa para el diseño inicial del sistema de notificación de incidentes. Por otro lado, esta asesoría inicial ha convertido a los dos grupos en aliados en el ámbito de la integración de los datos, donde cada uno puede aprender de los errores del otro y aportar a la mejora común.
AgradecimientosLos autores agradecen al Dr. Juan Ignacio Gómez Arnau, Director de Área de Anestesiología, Reanimación y Críticos, y a los Dres. Antonio Bartolomé, Daniel Arnal, José Antonio Santa Úrsula, Gonzalo Puebla y José María Marzal, miembros del Grupo del Incidente Crítico de la Unidad de Anestesiología y Reanimación del Hospital de Alcorcón, su inestimable aportación en el diseño de la base de datos de notificación y análisis del incidente crítico presentada en el artículo.
Correspondencia: Dr. I. Grigorov Tzenkov. Ctra. de Manacor, Km 4. 07198 Palma de Mallorca. Islas Baleares. España. Correo electrónico: igrigoro@hsll.es
Manuscrito recibido el 31-7-2007 y aceptado el 5-6-2008