Conocer la opinión que tienen los profesionales de una unidad de cuidados intensivos sobre el proceso de limitación del esfuerzo terapéutico (LET) con el fin de mejorar los aspectos básicos que influyen en la calidad asistencial.
Material y métodosEstudio descriptivo prospectivo, llevado a cabo en la Unidad de Cuidados Intensivos de un hospital universitario público de tercer nivel. Cuestionario confeccionado con cuestiones de perfil sociodemográfico y cuestiones para conocer la valoración ética, así como el conocimiento y la información que de la LET tenía el personal encuestado. Análisis descriptivo de la muestra. Estadística comparativa utilizando el test estadístico de chi-cuadrado.
ResultadosDe una muestra de conveniencia de 70 profesionales se obtuvieron 65 encuestas válidas. El 98% de ellos se mostró a favor de la LET. Hasta en un 28% de las respuestas se consideró la LET como algún tipo de eutanasia (activa o pasiva). Un 77% tenían la creencia de que no era lo mismo no iniciar un nuevo tratamiento que retirar un tratamiento ya instaurado. Para el 52% de los encuestados, el factor que más peso debiera tener a la hora de considerar una LET sería el pronóstico de la enfermedad actual, y para el 46%, la calidad de vida futura del paciente. El coste económico del tratamiento a aplicar no fue considerado en ningún caso.
ConclusionesLa LET es una práctica aprobada por los profesionales de nuestra Unidad de Cuidados Intensivos de forma mayoritaria. No obstante, un porcentaje no desdeñable lo entiende como alguna forma de eutanasia.
To determine the opinion held by professionals in an intensive care unit on the limitation of therapeutic effort process at the end-of-life (LTE). To collect this information, and then use it to improve the basic aspects that the LTE have on the quality of care by intensive care unit staff.
Material and methodsA prospective descriptive study was carried out in the Intensive Care Unit of a third level public university hospital. A questionnaire was prepared that included questions on their demographic profile and others to provide an ethical valuation profile, as well as to find out the knowledge and information that the professional had on the LTE. Descriptive study of the sample and comparative statistics were performed using the chi-squared statistical test.
ResultsA total of 65 valid questionnaires were obtained from a convenience sample of 70 professionals. Almost all of them (98%) were in favour of the limitation of therapeutic effort. The LTE was considered as some kind of euthanasia (active or passive) in up to 28% of the replies, valuations by professional categories is shown in. More than three-quarters (77%) had the belief that not to start treatment was not the same as withdrawing an already established treatment. Just over half (52%) of the respondents believe the value that should have more weight when considering LET would be the prognosis of the current illness of the patient, and 46% the future quality of life of the patient. The economic cost of treatment to be applied was not considered in any case.
ConclusionsThe LTE is approved by the majority of professionals in our Intensive Care Unit. Although a non-negligible percentage understood it as a form of euthanasia.
En el proceso de decisión de llevar a cabo una limitación del esfuerzo terapéutico (LET) se enfrentan, por una parte, la necesidad de asegurar que se han proporcionado al paciente todas las medidas terapéuticas útiles disponibles, y por otra, la de no caer en el «ensañamiento terapéutico», prolongando inútilmente situaciones de sufrimiento tanto para el paciente como para su familia1,2.
Las decisiones en Medicina Intensiva se diferencian de otras decisiones médicas por su urgencia, su contextualidad y la incertidumbre pronóstica existente en muchos casos. Es por estos motivos, entre otros, que plantear la LET a un enfermo o su familia no es tarea fácil para los profesionales3.
Sin embargo, siendo ciertas las aseveraciones anteriores, existen puntos de mejora en el proceso, donde su conocimiento y análisis podrían redundar en una mejora en la calidad asistencial de un proceso como la LET. En este contexto, la privación de información a los familiares, la falta de consenso del equipo asistencial o la consulta externa al Comité de Ética en casos controvertidos son problemas a discutir4.
Por estas razones, consideramos básico el conocimiento y la opinión que del proceso de LET tienen los profesionales de la unidad de cuidados intensivos (UCI). El presente estudio tiene como objetivo conocer la opinión que tienen los profesionales de una UCI sobre el proceso de LET con el fin de mejorar los aspectos básicos que influyen en la calidad asistencial.
Material y métodosEstudio descriptivo prospectivo llevado a cabo en una UCI en el Hospital Universitario Marqués de Valdecilla de Santander durante los meses de octubre a diciembre de 2014. El hospital es un centro público de tercer nivel con 900 camas, que atiende a una población de referencia de 600.000 habitantes aproximadamente.
La UCI es una unidad multidisciplinar formada por una UCI General-Polivalente (12 boxes), una Unidad de Politraumatizados-Neurointensivismo (12 boxes), una UCI Materno-Infantil (6 boxes) y una Unidad de Cuidados Intermedios con un Servicio Extendido de Cuidados Intensivos.
La muestra de conveniencia la formaron 70 profesionales de diferentes categorías, que durante el periodo de estudio se encontraban trabajando en alguna de las áreas de la unidad.
El cuestionario confeccionado se dividió en ítems sociodemográficos (sexo, rango de edad, categoría profesional, rango de años de actividad laboral, hijos a cargo, personas dependientes a cargo) y cuestiones para conocer la valoración ética, así como el conocimiento y la información que de la LET tenía el personal encuestado.
Dicho cuestionario se distribuyó entre los diferentes profesionales que voluntariamente aceptaron participar. Las encuestas fueron contestadas de forma anónima.
Análisis estadísticoSe realizo¿ un estudio descriptivo de la muestra. Las variables recogidas se expresaron mediante frecuencia y porcentaje. En la estadística comparativa se utilizó el test estadístico de chi-cuadrado. Se consideró significación estadística valores de p<0,05.
ResultadosDe la muestra de conveniencia de 70 profesionales se obtuvieron 65 encuestas válidas.
Las respuestas correspondieron a 31 profesionales (47,6%) que pertenecían a personal de la UCI General-Polivalente, 15 (23%) de la UCI Politraumatizados-Neurointensivismo, 15 (23%) de la UCI Materno-Infantil y 4 del Servicio Extendido de Cuidados Intensivos. El 81,5% eran mujeres. El rango de edad prevalente (38,4%) fue el de 45-55 años, y el 30,7% de la muestra correspondió a un rango de edad inferior a los 35 años. En el 38,4% de las ocasiones la experiencia profesional en UCI fue superior a los 20 años. El 61,5% de los encuestados tenían hijos y el 10,7% personas dependientes a su cargo.
Respecto a la profesión, un 42% (27) fueron médicos (20% [13] MIR; 22% [14] médicos adjuntos), un 40% (26) enfermeros y un 17% (11) auxiliares de enfermería.
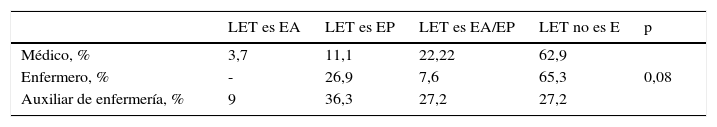
El 98% de la muestra se mostró a favor de la LET. Hasta en un 28% de las respuestas se consideraba la LET como un tipo de eutanasia (activa o pasiva). Las valoraciones según categorías profesionales se muestran en la tabla 1. Un 77% tenían la creencia de que no era lo mismo no iniciar un nuevo tratamiento que retirar un tratamiento ya instaurado.
Valoraciones por tipo de profesional en relación con el significado de la limitación del esfuerzo terapéutico
| LET es EA | LET es EP | LET es EA/EP | LET no es E | p | |
|---|---|---|---|---|---|
| Médico, % | 3,7 | 11,1 | 22,22 | 62,9 | |
| Enfermero, % | - | 26,9 | 7,6 | 65,3 | 0,08 |
| Auxiliar de enfermería, % | 9 | 36,3 | 27,2 | 27,2 |
LET: limitación del esfuerzo terapéutico; E: eutanasia; EA: eutanasia activa; EP: eutanasia pasiva.
El 35% de los encuestados no consideró la decisión de no ingreso en UCI como una forma de LET, el 17% no consideraba la decisión de no iniciar medidas de reanimación cardiopulmonar como una forma de LET. El 11% no consideraba la decisión de retirar medidas invasivas condicionadas a la evolución de la enfermedad como una forma de LET, y el 17% no consideraba la decisión de no instaurar medidas invasivas una forma de LET. El 35% no consideraba la decisión de mantener medidas iniciadas y la no instauración de nuevas terapias invasivas una forma de LET. El 29% no consideraba la decisión de retirar todas las medidas, salvo las básicas y la ventilación mecánica (VM), una forma de LET, y el 11% no consideraba la decisión de retirar todas las medidas incluida la VM (gradual o bruscamente) una forma de LET.
A la hora de valorar quién debe tomar la decisión de aplicar la LET, la mayoría de los encuestados (52%) creían que debería ser tomada en consenso por un equipo multidisciplinar (las valoraciones por categoría profesional se muestran en la tabla 2). La familia debería tomar parte en la decisión para el 94% de los encuestados.
Valoraciones por tipo de profesional en relación con quién debería tomar las decisiones de limitación del esfuerzo terapéutico
| Médico responsable | Consenso de médicos | Equipo multidisciplinar | Cta. CEA | Familia | p | |
|---|---|---|---|---|---|---|
| Médico, % | 14,8 | 40,7 | 37 | - | 7,4 | |
| Enfermero, % | 7,6 | 11,5 | 65 | - | 15,3 | 0,09 |
| Auxiliar de enfermería, % | 18,1 | 9 | 36,3 | - | 36,3 |
Cta. CEA: consulta al Comité de Ética Asistencial.
El valor que más peso debiera tener a la hora de considerar una LET sería el pronóstico de la enfermedad actual del enfermo para el 52% de los encuestados, y la calidad de vida futura del enfermo para un 46%. El coste económico del tratamiento a aplicar no fue considerado en ningún caso.
El 56% de los profesionales consideraría oportuno tomar una decisión de LET en un enfermo en el que la progresión de su enfermedad es consecuencia de un incumplimiento terapéutico voluntario por parte del paciente. Se muestran las valoraciones según categoría profesional en la tabla 3.
Valoraciones por tipo de profesional en relación con la toma de decisión de limitación del esfuerzo terapéuticoa
| A favor de la LET | En contra de la LET | p | |
|---|---|---|---|
| Médico, % | 44,4 | 55,5 | |
| Enfermero, % | 34,6 | 65,3 | 0,30 |
| Auxiliar de enfermería, % | 18,1 | 81,8 |
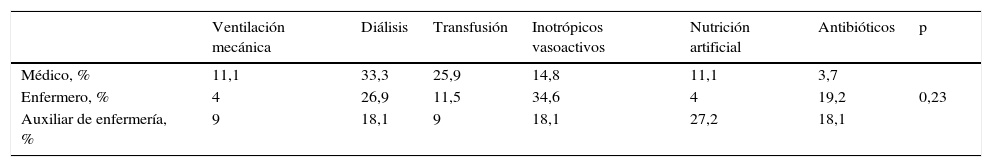
La VM fue la medida más valorada como soporte a retirar en último lugar en una situación de LET (78%). La valoración de la medida a retirar en primer lugar, categorizada por tipo de profesional, se muestra en la tabla 4.
Valoración de la medida de soporte a retirar en primer lugar en una situación de limitación del esfuerzo terapéutico, según categorías profesionales
| Ventilación mecánica | Diálisis | Transfusión | Inotrópicos vasoactivos | Nutrición artificial | Antibióticos | p | |
|---|---|---|---|---|---|---|---|
| Médico, % | 11,1 | 33,3 | 25,9 | 14,8 | 11,1 | 3,7 | |
| Enfermero, % | 4 | 26,9 | 11,5 | 34,6 | 4 | 19,2 | 0,23 |
| Auxiliar de enfermería, % | 9 | 18,1 | 9 | 18,1 | 27,2 | 18,1 |
El 49% de los encuestados desconocía la existencia de un protocolo de LET en el Servicio de Medicina Intensiva.
Solo una persona de las 65 encuestadas disponía de documento de voluntades anticipadas. El 34% de los encuestados, pese a no tenerlo redactado, pensaba hacerlo en el futuro.
DiscusiónA la hora de comenzar la discusión respecto a la opinión y la información que los profesionales de una UCI tienen de la LET es importante, en primer lugar, valorar que esta va a depender de múltiples factores, tales como la situación psicoemocional en la que encuentre el profesional en ese momento, las experiencias previas con la muerte (pacientes o familiares), los conocimientos sobre el entendimiento de nuestra sociedad en el morir o la destreza que se tenga en el afrontamiento de experiencias límites, como es el final de la vida5.
Es importante destacar cómo la LET es una práctica aprobada mayoritariamente por los profesionales de nuestra UCI, aunque destaca que uno de cada 4 (28%) aproximadamente la entiende como alguna forma de eutanasia. Pensamos que es recomendable, o básico, para los profesionales saber diferenciar eutanasia de LET, puesto que conociendo a qué se refiere cada situación podremos reconocerla y tomar correctamente decisiones que puedan beneficiar a nuestros pacientes en esos momentos de gran incertidumbre6.
Entenderemos por eutanasia cuando exista una petición expresa y reiterada del paciente o de sus tutores legales a realizar una actuación cuyo objeto sea causar la muerte a un ser humano para evitarle sufrimientos7.
En la LET es la enfermedad la que produce la muerte del enfermo y no la actuación de un profesional. Por lo tanto, entenderemos por LET la retirada o la falta de inicio de medidas terapéuticas debido a la imposibilidad de recuperación funcional del paciente con una calidad de vida mínima8.
Por otro lado, se debe destacar el hecho de que un 77% de los profesionales tenían la creencia de que no era lo mismo no iniciar un tratamiento nuevo que retirar un tratamiento ya instaurado. En este sentido, desde el punto de vista ético, la decisión de retirar el soporte vital no es diferente de la decisión de no iniciarlo9–11. Como explican Cabré et al.3, una vez que el paciente ha ingresado en una UCI, las decisiones de no iniciar soporte vital o retirarlo son complejas y difíciles para todos los integrantes del equipo sanitario. Estas decisiones son interpretadas, por muchos profesionales, como un fracaso profesional, y tienen un gran impacto emocional, ya que normalmente se siguen de la muerte del paciente. Por lo tanto, es lógico que a los profesionales les resulte más dificultoso interrumpir que no iniciar12,13.
Otro punto de especial interés reside en los criterios para la toma de decisiones de LET. Aunque la mayoría (94%) de los profesionales encuestados consideran a la familia un pilar importante, también es cierto que, en muchas ocasiones, los propios valores del médico intensivista son los que marcan las decisiones de la LET. Esto resulta incorrecto al menos desde el punto de vista ético y de la calidad de la asistencia. En estudios publicados por otros autores se valora que el factor fundamental para la toma de decisiones debería ser la calidad de vida previa y la futura predecible del enfermo5,8. Del mismo modo, resulta evidente que los médicos infravaloran la calidad de vida de los pacientes, mientras que los pacientes suelen ser más optimistas y tienen una mayor tolerancia a las limitaciones14. Nuevamente tomando como referencia las reflexiones de Cabré et al., coincidimos en que la forma de evitar lo anteriormente descrito radica en que los enfermos y sus representantes estén bien informados del pronóstico de su enfermedad y de las posibilidades terapéuticas, para que así¿ puedan decidir qué tipo de vida estarían dispuestos a aceptar y con qué riesgos3.
Igualmente, los profesionales de una UCI no podemos olvidar 2 conceptos básicos de esta línea argumental: por un lado, las familias saben mejor lo que desearía el paciente, y por otro, se encuentran con esta responsabilidad de forma brusca15. Por ello la LET no puede ser «ocultista». De hecho, es un dato demostrado que una información incorrecta es la causa de gran parte de los conflictos generados en las relaciones clínicas16.
Sin embargo, un punto que sin duda endurece el debate son los datos que evidencian que las decisiones tomadas por familiares y médicos, en ocasiones, no se corresponden con la elección que habría tomado el propio paciente2.
Finalmente, a pesar de ser profesionales en contacto permanente con la muerte, con una amplia percepción del riesgo de ensañamiento terapéutico, únicamente una persona de las encuestadas reconocía tener documento de voluntades anticipadas o similar. Consideramos que este hecho refleja un aspecto de nuestra sociedad donde las voluntades anticipadas o testamentos vitales no son hasta la fecha una práctica habitual, al contrario que en otras sociedades, como la estadounidense, donde se ha pasado del paternalismo a la autonomía17.
La revisión bibliográfica del tema muestra la existencia de barreras culturales, religiosas o legales que dificultan el manejo y la uniformidad en la forma de afrontar la toma de decisiones y la percepción de la limitación del esfuerzo terapéutico18.
A modo de ejemplo, el trabajo de Moritz et al. describe la opinión de diferentes profesionales, en el ámbito de los cuidados intensivos, de 3 países diferentes de América del Sur18 (Argentina, Uruguay y Brasil) en lo referente a la LET. En su análisis encuentran que los factores que más influencia tienen en esta toma de decisiones son el pronóstico de la enfermedad, las comorbilidades del enfermo y la futilidad terapéutica. Sin embargo, identifican una diferencia significativa entre países: los profesionales argentinos tienden a aplicar con más frecuencia la LET. Del mismo modo, la reanimación cardiorrespiratoria, la administración de fármacos vasoactivos, los métodos de diálisis y la nutrición parenteral fueron las terapias que antes se rehusaban o retiraban mayoritariamente en una decisión de LET, con pequeñas diferencias entre los 3 países. Sin embargo, la retirada de la VM fue significativamente más valorada en Argentina, seguida de Uruguay. Por último, la analgesia y la sedación fueron la terapia menos retirada del tratamiento en los 3 países18.
Por otro lado, un estudio multicéntrico observacional llevado a cabo a comienzos del siglo xxi en 6 UCI españolas reflejó cómo la propuesta de retirar el soporte vital fue iniciado por los médicos en el 92,9% de las ocasiones y por la familia en los casos restantes. La familia del paciente no participó en la decisión de retirar el tratamiento de soporte de vida en el 28,3% de los casos. Solo el 9% de los pacientes había expresado su deseo de rechazar el tratamiento para prolongar la vida antes de su ingreso en la UCI19.
Un reciente estudio multicéntrico a nivel europeo que intentaba explorar el conocimiento acerca de los cuidados al final de la vida llegó a la conclusión de que la expansión global de dichos cuidados contribuye a una variedad de interpretaciones de su significado que complica la tarea de definirse en este campo para los profesionales20.
Finalmente, aunque son pocos los estudios publicados que abordan el tema de los conocimientos del personal implicado en la LET, se han publicado trabajos como el de Restrepo et al. en el que, al igual que en nuestro estudio, encuestaban sobre los conocimientos, las actitudes y las prácticas que frente a la LET tenían los profesionales. El 50% de los encuestados eran auxiliares de enfermería y el 25% médicos. Solo el 14,6% conocía el significado de LET y el 62% de los médicos admitieron tener dificultad para tomar estas decisiones. Únicamente al 43% de los encuestados les enseñaron conceptos de LET durante su formación21.
En una encuesta realizada en Buenos Aires en el año 1994, que incluyó 172 médicos no especialistas en cuidados paliativos, el 95% refirió haber tenido contacto con enfermos terminales y el 50% manifestó no haber tenido formación previa sobre decisiones médicas en el final de la vida. Casi un 50% admitió que estaban involucrados en el alivio de síntomas y en la eutanasia pasiva22.
Las principales limitaciones de nuestro análisis radican en el ámbito geográfico específico en que se realiza: una única población de profesionales que trabajan en un entorno común; motivo que puede invalidar la validación externa de nuestros datos. Otro aspecto que podría afectar a la validez interna del estudio y podría comportar un sesgo de selección ha sido la utilización de encuestas en papel (no en formatos electrónicos ni telefónicas), autoadministradas a médicos y enfermeros. Por último, el tipo de cuestionario y el tamaño muestral dificultan el poder obtener conclusiones con mayor potencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.