Los errores en la identificación del paciente representan uno de los problemas con mayor índice de factor de riesgo en provocar un evento adverso en el paciente.
ObjetivoDetectar y analizar las causas de los errores de identificación de paciente y sus muestras biológicas en las solicitudes analíticas (EIPMB) procedentes de Urgencias e implantar estrategias de mejora.
Material y métodosDiseño del proceso y protocolo a seguir por todos los profesionales implicados en el proceso de petición y realización de pruebas analíticas. Evaluación y seguimiento de indicadores de EIPMB antes y después de la implantación de dichas medidas de mejora (años 2010 a 2014).
ResultadosDurante el período del estudio se detectan un total de 316 EIPMB en un total de 483.254 solicitudes del Servicio de Urgencias que representan una media de 6,80/10.000. El error de identificación de paciente fue el más frecuente en todos los semestres, con una diferencia significativa con p<0,0001.
ConclusionesLas estrategias de mejora aplicadas demostraron ser eficaces en la detección de los EIPMB, así como en su prevención. No obstante, se debe seguir trabajando en esta estrategia, fomentando la cultura de seguridad de todos los profesionales implicados e intentando alcanzar el objetivo de que el 100% de las solicitudes analíticas, así como las muestras, estén identificadas correctamente.
Patient identification errors and biological samples are one of the problems with the highest risk factor in causing an adverse event in the patient.
ObjectiveTo detect and analyse the causes of patient identification errors in analytical requests (PIEAR) from emergency departments, and to develop improvement strategies.
Material and methodsA process and protocol was designed, to be followed by all professionals involved in the requesting and performing of laboratory tests. Evaluation and monitoring indicators of PIEAR were determined, before and after the implementation of these improvement measures (years 2010-2014).
ResultsA total of 316 PIEAR were detected in a total of 483,254 emergency service requests during the study period, representing a mean of 6.80/10,000 requests. Patient identification failure was the most frequent in all the 6-monthly periods assessed, with a significant difference (P<.0001).
ConclusionsThe improvement strategies applied showed to be effective in detecting PIEAR, as well as the prevention of such errors. However, we must continue working with this strategy, promoting a culture of safety for all the professionals involved, and trying to achieve the goal that 100% of the analytical and samples are properly identified.
Una práctica clínica segura es aquella que se realiza con la mayor evidencia existente y orientada a prevenir, minimizar e incluso eliminar los efectos adversos que se pudieran originar1,2.
La asistencia sanitaria depende en gran medida del laboratorio. Se estima que de un 60 a un 70% de las decisiones médicas que se toman en el hospital diariamente van a estar basadas en sus resultados1,3.
Un error del proceso analítico se define como un «incidente que ocurre desde que se solicita la analítica hasta que se informan los resultados y el médico toma decisiones en base a los mismos». Es destacable que de estos errores, casi el 80% acontecen en la fase preanalítica (fase que abarca desde que se solicita la analítica hasta que se procesa la muestra). Uno de los principales y más peligrosos es el error de identificación del paciente y sus muestras biológicas (EIPMB). Dichos errores suponen un área de gran relevancia en la seguridad del paciente, con una elevada probabilidad de provocar un evento adverso ante el riesgo de su incorrecta interpretación por parte del médico a partir de unos resultados que no se corresponden con los del paciente, siendo en muchos casos dichos resultados esenciales para el diagnóstico, seguimiento o terapéutica de este2–5.
En la fase preanalítica la minimización de los errores de identificación del paciente es uno de los retos al que nos enfrentamos en el laboratorio y representan un riesgo valorable para la seguridad del paciente. Uno de los estudios más relevantes fue un ensayo multicéntrico realizado por el Colegio de Patólogos Americano con participación de 120 instituciones. Se observó que uno de cada 18 errores de identificación dieron lugar a un evento adverso6. En todos los estudios se refleja que existe un impacto de los errores de laboratorio sobre el paciente, poniendo de manifiesto que de un 25 a un 30% de dichos errores pueden tener algunos efectos sobre el cuidado del paciente y de un 6 a un 10% se traducen en eventos adversos o riesgo de estos6–10.
Un estudio realizado en el Hospital Universitario de Padua reveló que el 8% del total de los errores que ocurren en el laboratorio tienen el potencial de causar daño grave al paciente. Los errores se dividieron en las siguientes fases: a) fase preanalítica 68,2%; b) fase analítica 13,3%, y c) fase postanalítica 18,5%.
La mayoría de los errores de laboratorio (74%) no afecta los resultados de los pacientes; sin embargo, en 37 pacientes (19%), los errores de laboratorio estuvieron asociados con la petición de más estudios, resultando en un aumento injustificado de los costes, y en 12 pacientes (6,4%), los errores de laboratorio estuvieron asociados con una decisión médica inapropiada o modificación de la terapia y eventos adversos2–4.
En España, el Estudio Nacional sobre los Efectos Adversos ligados a la Hospitalización –ENEAS–11 observó cómo los incidentes relacionados con el diagnóstico o pruebas diagnósticas fueron detectados en un 2,75% (error en la identificación del paciente, error en el etiquetado de las muestras), teniendo como consecuencias más relevantes el error o retraso en el diagnóstico clínico. Lo más importante es que estos incidentes pudieron evitarse en un 84,2% de los casos.
El Estudio de Incidentes y Eventos Adversos en Medicina Intensiva –SYREC– puso de manifiesto que dentro de los errores del proceso analítico destaca la identificación incorrecta de pacientes o muestras en un 22,06%12.
Según Lippi et al., las principales razones para errores en identificación de pacientes son: médicos solicitando test en pacientes equivocados, entrada de datos de paciente de forma incompleta o inadecuada en el sistema informático de laboratorio, obtención de muestras en paciente equivocado y muestras sin identificar9,13,14.
De lo anteriormente expuesto se deduce que las consecuencias de los EIPMB sobre el proceso asistencial son principalmente errores o retrasos diagnósticos, error en el tratamiento o seguimiento de un paciente, incremento de la estancia media y un incremento de costes.
Se podría resumir diciendo que los errores de identificación del paciente en el laboratorio clínico suponen un error grave con repercusión directa e inmediata sobre el paciente y con un posible riesgo de originar un evento adverso1,2,5,6.
En el laboratorio clínico, la mejor estrategia de mejora es considerar el proceso de identificación del paciente y sus muestras biológicas de una manera integral, entendiendo y desarrollando protocolos y procedimientos orientados a optimizar la seguridad del paciente en todas y cada una de las fases (preanalítica, analítica y postanalítica)1,5,7–9.
Por ello es de vital importancia contar con una estrategia eficaz a seguir por todos los profesionales implicados en el proceso, que defina los procedimientos, así como los criterios de obligado cumplimento para conseguir una identificación inequívoca de todos los pacientes.
Los objetivos principales fueron: estimar la incidencia de EIPMB en las solicitudes analíticas procedentes del Servicio de Urgencias del Hospital Clínico San Carlos de Madrid; analizar las causas que originaban dichos errores y describir en qué fase del proceso asistencial se habían producido; detectar los puntos críticos del proceso; diseñar las estrategias de mejora; y evaluar la eficacia de la implantación de dichas estrategias.
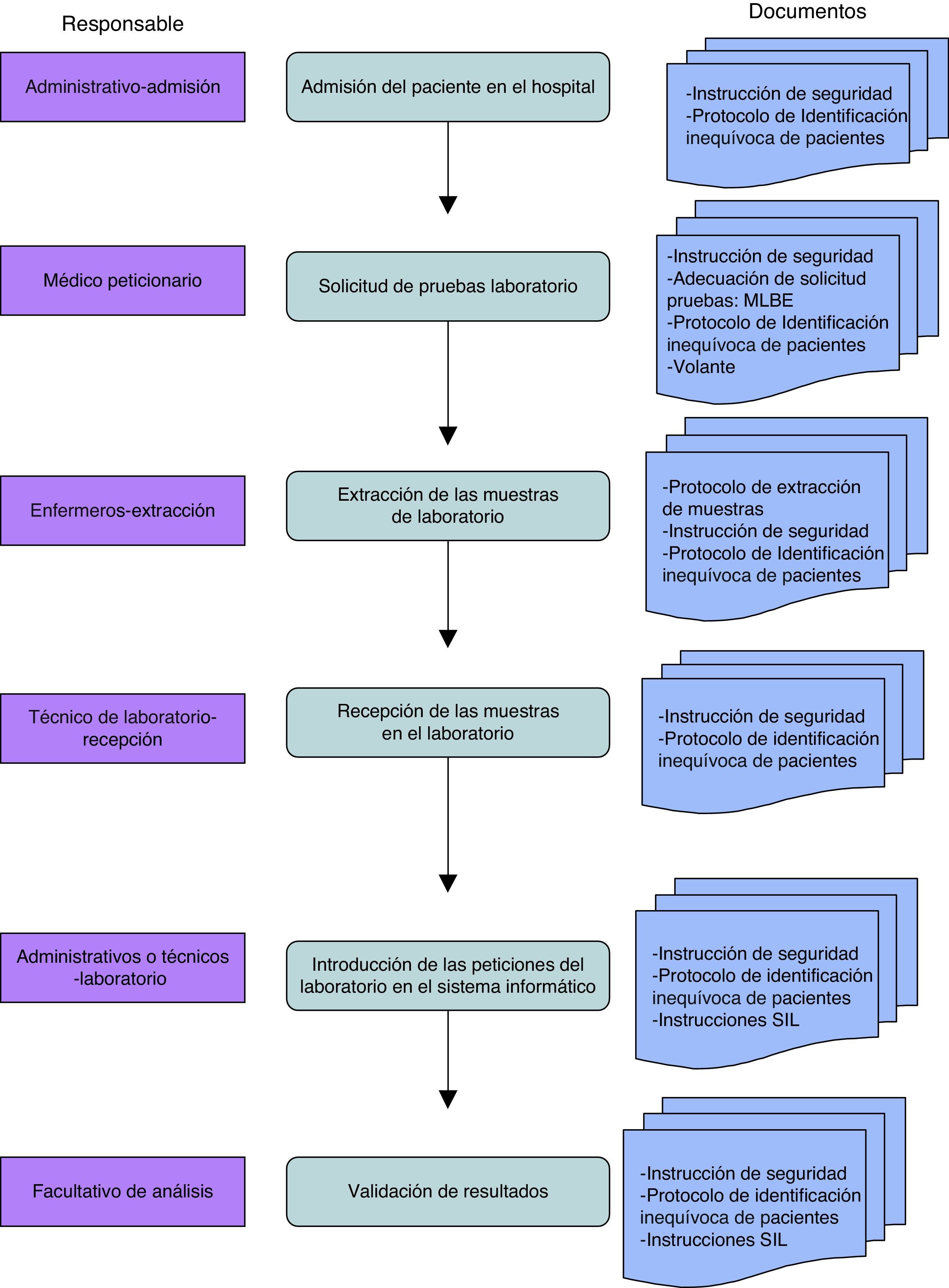
Material y métodosEl estudio se llevó a cabo en la Unidad de Gestión Clínica de Análisis Clínicos del Hospital Clínico San Carlos, de Madrid. Se trata de un laboratorio integrado 24h que presta su actividad a los diferentes servicios del hospital. Se trata de un estudio cuasiexperimental de intervención directa con un período de seguimiento de 4 años, desde julio de 2010 a junio de 2014. La muestra del estudio fue seleccionada de los pacientes atendidos en el Servicio de Urgencias a los cuales se les han solicitado pruebas analíticas durante dicho período. Los criterios de inclusión en el estudio fueron todas las solicitudes analíticas con obtención de muestras sanguíneas procedentes del Servicio de Urgencias.
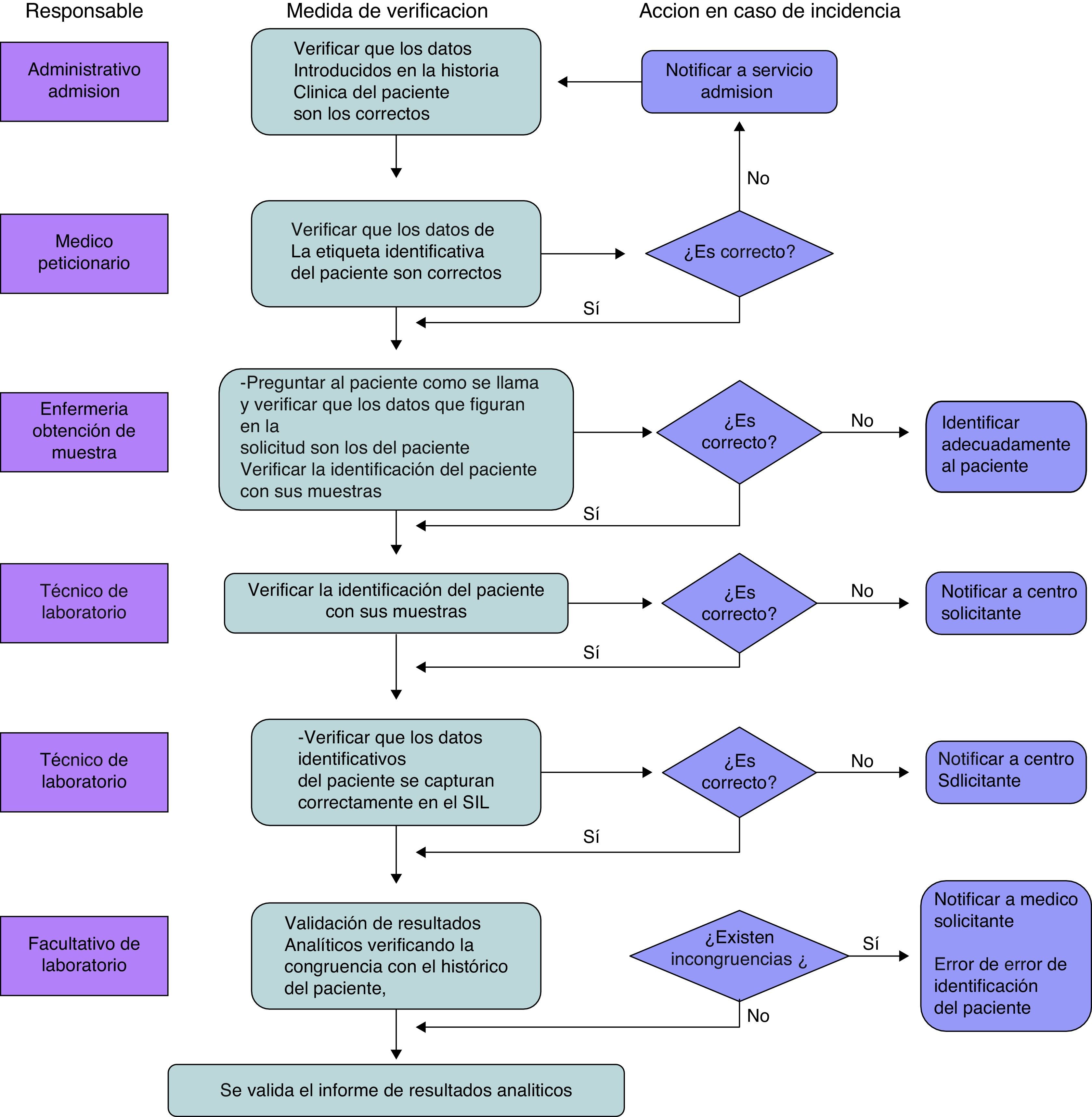
La identificación inequívoca de paciente en dichas solicitudes se realizaba mediante una etiqueta de código de barras en la que se encuentra integrada toda la información de los datos inequívocos del paciente. Algunas solicitudes presentaban deficiencias en la cumplimentación de esta identificación inequívoca del paciente, provocando una identificación incompleta o incluso errónea del mismo. Ante esta situación se planteó, en primer lugar, definir los tipos de EIPMB que se detectaban para, posteriormente, poderlos medir y analizar.
- a.
Historia clínica errónea: solicitudes analíticas en las que los datos de la historia clínica y los datos que figuran del paciente son incompletos o presentan incongruencias, haciendo imposible procesar dicha solicitud analítica.
- b.
Sin historia clínica: solicitudes en las que el paciente no viene identificado con una identificación inequívoca como es, en nuestro caso, el número de historia clínica, no pudiendo validar los resultados analíticos.
- c.
Error de identificación: en el momento de la validación de los resultados analíticos se detecta que dichos resultados presentan una discrepancia importante con el histórico del paciente, evidenciando un error en la identificación de este.
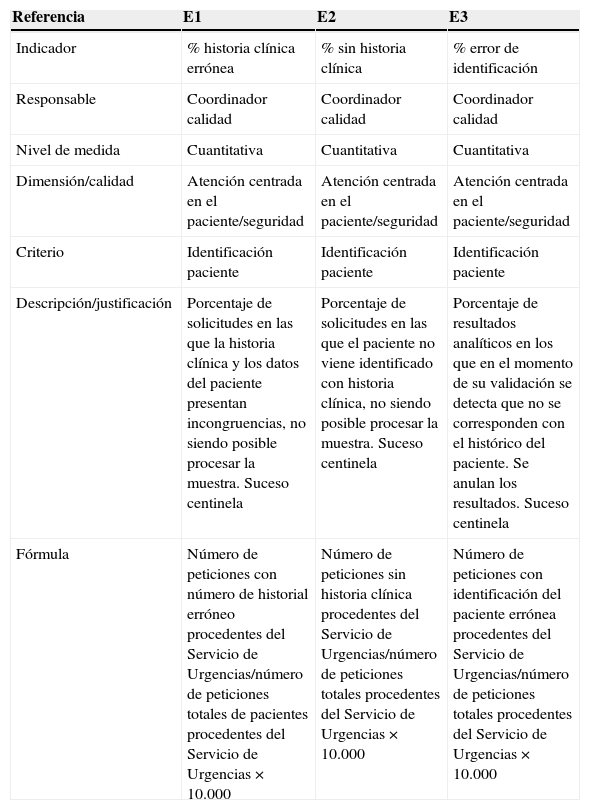
Los indicadores de medida que se utilizaron para el análisis, la planificación, la evaluación y el seguimiento de dichos errores, así como para la eficacia de las estrategias de mejora, se encuentran descritos en la tabla 1.
Indicadores de calidad de los errores de identificación de paciente y sus muestras biológicas en las solicitudes analíticas
| Referencia | E1 | E2 | E3 |
|---|---|---|---|
| Indicador | % historia clínica errónea | % sin historia clínica | % error de identificación |
| Responsable | Coordinador calidad | Coordinador calidad | Coordinador calidad |
| Nivel de medida | Cuantitativa | Cuantitativa | Cuantitativa |
| Dimensión/calidad | Atención centrada en el paciente/seguridad | Atención centrada en el paciente/seguridad | Atención centrada en el paciente/seguridad |
| Criterio | Identificación paciente | Identificación paciente | Identificación paciente |
| Descripción/justificación | Porcentaje de solicitudes en las que la historia clínica y los datos del paciente presentan incongruencias, no siendo posible procesar la muestra. Suceso centinela | Porcentaje de solicitudes en las que el paciente no viene identificado con historia clínica, no siendo posible procesar la muestra. Suceso centinela | Porcentaje de resultados analíticos en los que en el momento de su validación se detecta que no se corresponden con el histórico del paciente. Se anulan los resultados. Suceso centinela |
| Fórmula | Número de peticiones con número de historial erróneo procedentes del Servicio de Urgencias/número de peticiones totales de pacientes procedentes del Servicio de Urgencias×10.000 | Número de peticiones sin historia clínica procedentes del Servicio de Urgencias/número de peticiones totales procedentes del Servicio de Urgencias×10.000 | Número de peticiones con identificación del paciente errónea procedentes del Servicio de Urgencias/número de peticiones totales procedentes del Servicio de Urgencias×10.000 |
Se realizó un primer análisis de los EIPMB en el segundo semestre de 2010. A la vista de los resultados hallados, se creó un grupo de trabajo multidisciplinar con todos los profesionales implicados en el proceso (médicos de urgencias y del laboratorio, personal de enfermería) con el objetivo de estudiar los EIPMB, analizar sus causas y establecer las estrategias de mejora.
Para el análisis de la eficacia de las diferentes medidas de mejora se definieron las intervenciones realizadas como variables binarias que tomaban valor 0 antes de su implementación y valor 1 en el momento temporal en las que fueron aplicadas.
Se ajustaron en modelos segmentados de Poisson para detectar el impacto de las intervenciones con carácter semestral. Para poder analizar la influencia de las diferentes intervenciones realizadas a lo largo del tiempo en la detección de los EIPMB se estimaron las razones o tasas de incidencia y sus intervalos de confianza al 95%. En todos los contrastes se rechazó la hipótesis nula con p<0,05. El programa estadístico utilizado fue STATA v. 12.0.
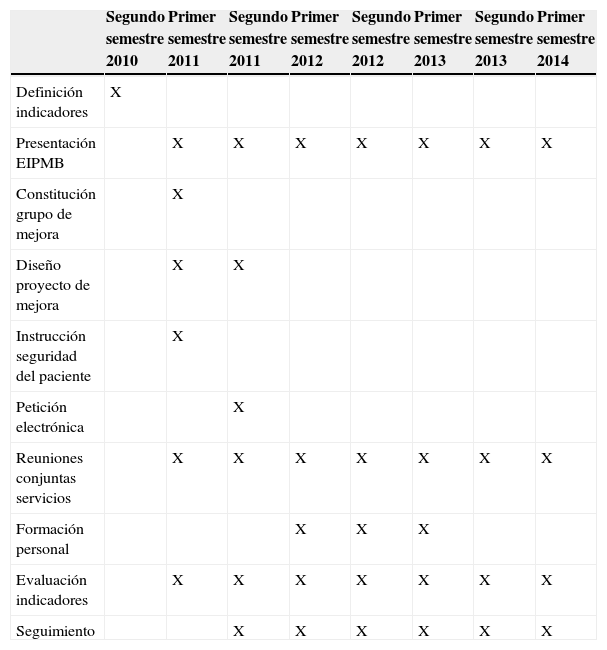
ResultadosEstrategias de mejoraEn la tabla 2 se describe el cronograma de las intervenciones realizadas en las diferentes unidades del Servicio de Urgencias a la vista de la evaluación de los resultados de los indicadores anteriormente detallados. Las estrategias de mejora fueron consensuadas en el grupo de trabajo multidisciplinar con muchos de los agentes implicados en los circuitos hospitalarios de emisión, recogida y procesamiento de las muestras biológicas con el objetivo de reducir o eliminar los problemas identificados en el análisis del proceso. Se establecieron así las siguientes medidas:
- •
Definición, priorización, análisis y evaluación de los indicadores de los EIPMB.
- •
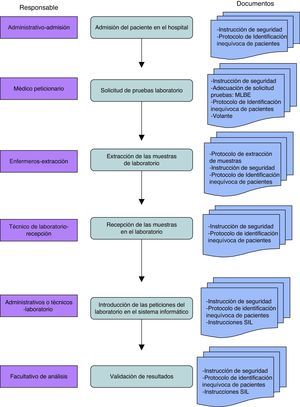
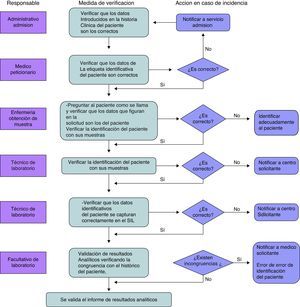
Diseño del proceso y protocolo a seguir por todos los profesionales implicados en el proceso de petición y realización de pruebas analíticas (fig. 1).
- •
Diseño de medidas correctoras para prevenir y evitar incidentes que traigan como consecuencia esa mala identificación, siendo, además, cada una de ellas un filtro de verificación de las anteriores (fig. 2).
- •
Elaboración de una «instrucción de seguridad de identificación inequívoca de solicitud y muestras biológicas» de obligado cumplimiento para todos los profesionales15.
- •
Implantación de la petición electrónica en las diferentes Unidades de Urgencias.
- •
Reuniones conjuntas con las diferentes unidades de Urgencias para la difusión de las medidas anteriormente descritas.
- •
Formación de su personal en seguridad del paciente, haciendo énfasis en las diferentes medidas de mejora en relación con la identificación unívoca del paciente y sus muestras.
Cronograma de las intervenciones realizadas por el equipo de mejora
| Segundo semestre 2010 | Primer semestre 2011 | Segundo semestre 2011 | Primer semestre 2012 | Segundo semestre 2012 | Primer semestre 2013 | Segundo semestre 2013 | Primer semestre 2014 | |
|---|---|---|---|---|---|---|---|---|
| Definición indicadores | X | |||||||
| Presentación EIPMB | X | X | X | X | X | X | X | |
| Constitución grupo de mejora | X | |||||||
| Diseño proyecto de mejora | X | X | ||||||
| Instrucción seguridad del paciente | X | |||||||
| Petición electrónica | X | |||||||
| Reuniones conjuntas servicios | X | X | X | X | X | X | X | |
| Formación personal | X | X | X | |||||
| Evaluación indicadores | X | X | X | X | X | X | X | |
| Seguimiento | X | X | X | X | X | X |
EIPMB: errores de identificación de paciente y sus muestras biológicas en las solicitudes analíticas.
Durante el período del estudio se detectaron un total de 316 EIPMB en un total de 483.254 solicitudes del Servicio de Urgencias, que representan una media de 6,80 errores por cada 10.000 solicitudes.
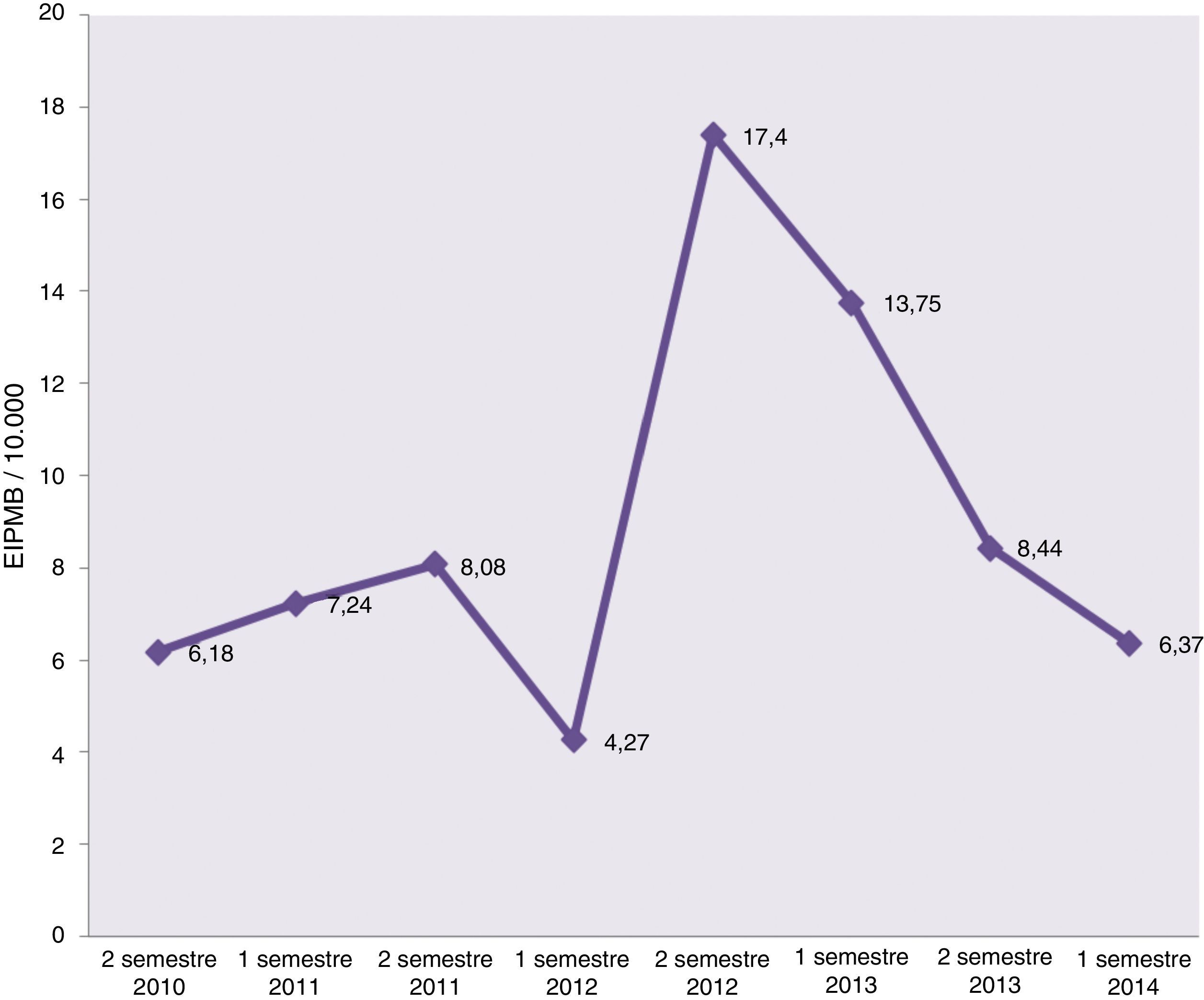
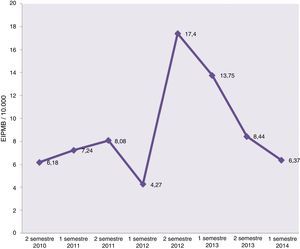
En la figura 3 se detallan los índices (en 1/10.000) de los errores totales detectados en cada uno de los semestres. Entre los resultados hallados hemos de destacar:
- •
Partimos de una base de errores detectados de 6,18 EIPMB por 10.000 solicitudes analíticas realizadas.
- •
En el primer semestre de 2012, tras la implantación de la petición electrónica, se observa un importante descenso de los EIPMB detectados (4,27 por 10.000).
- •
El índice de errores va incrementándose en prácticamente todos los semestres, alcanzando su punto álgido en el segundo semestre de 2012 (17,4 por 10.000), coincidiendo con el período más intensivo de formación de los profesionales en la cultura de seguridad y haciendo énfasis en la relevancia de la notificación y detección de los EIPMB.
- •
A partir del primer semestre de 2013 se observa un descenso progresivo de EIPMB, con 6,37 EIPMB por 10.000 al cierre del estudio; si lo comparamos con los EIPMB del segundo semestre de 2012 (17,4 por 10.000), el descenso es estadísticamente significativo (p<0,0001).
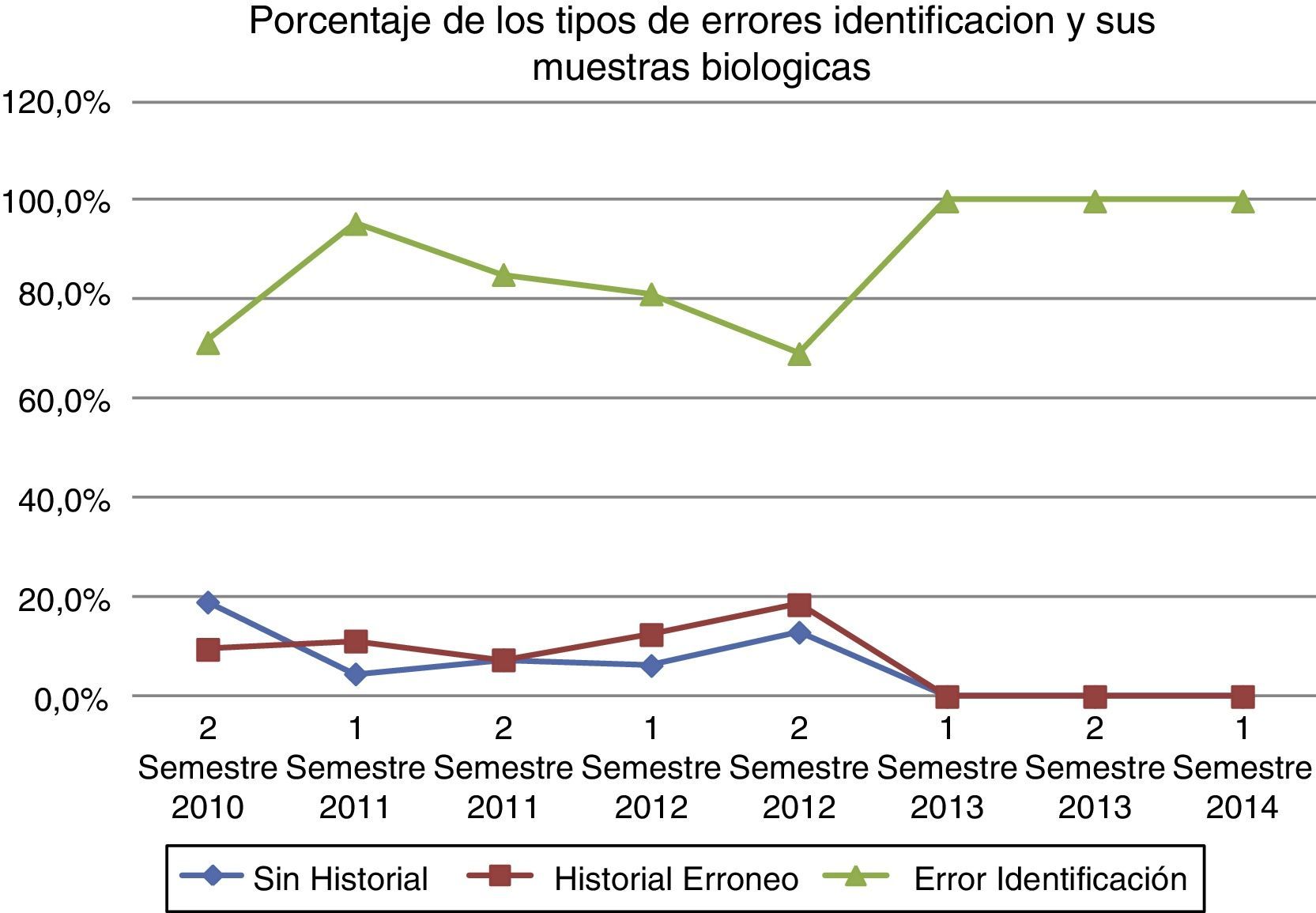
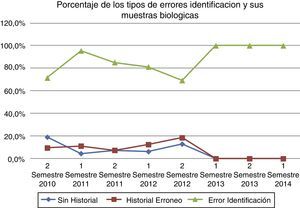
A partir de los errores totales, se calculó a través de los indicadores el porcentaje de cada uno de los tipos de EIPMB en cada uno de los semestres estudiados. Cuando se inició este estudio (segundo semestre de 2010), el 71,43% correspondía a errores de identificación del paciente (p<0,0001), el 19,05% correspondía a solicitudes sin historia clínica, y el 9,52% correspondía a solicitudes con número de historia clínica erróneo (fig. 4).
En relación con estos 2 últimos errores (historia clínica errónea y sin historia clínica), se observa cómo van incrementando su porcentaje en los siguientes semestres hasta alcanzar su máximo en el segundo semestre de 2012. Es de destacar que a partir del primer semestre del año 2013 dichos errores desaparecieron en los siguientes períodos analizados, coincidiendo con la implantación de la petición electrónica. El error de identificación de paciente fue el más frecuente en todos los semestres, con una diferencia significativa con p<0,0001. A partir del primer semestre de 2013 el 100% de los errores fueron debidos a errores de identificación del paciente.
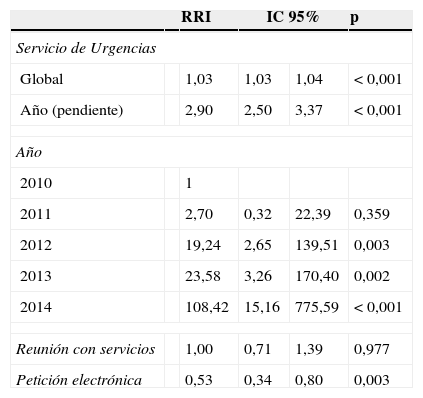
Evaluación de la tasa de incidencia de errores en Urgencias e influencia de las medidas de intervenciónEn la tabla 3 se presentan los resultados obtenidos de la evaluación de las tasa de incidencia de errores aplicando el modelo de Poisson.
Modelo de Poisson para evaluar el impacto de las intervenciones en hospitalización
| RRI | IC 95% | p | |||
|---|---|---|---|---|---|
| Servicio de Urgencias | |||||
| Global | 1,03 | 1,03 | 1,04 | <0,001 | |
| Año (pendiente) | 2,90 | 2,50 | 3,37 | <0,001 | |
| Año | |||||
| 2010 | 1 | ||||
| 2011 | 2,70 | 0,32 | 22,39 | 0,359 | |
| 2012 | 19,24 | 2,65 | 139,51 | 0,003 | |
| 2013 | 23,58 | 3,26 | 170,40 | 0,002 | |
| 2014 | 108,42 | 15,16 | 775,59 | <0,001 | |
| Reunión con servicios | 1,00 | 0,71 | 1,39 | 0,977 | |
| Petición electrónica | 0,53 | 0,34 | 0,80 | 0,003 | |
IC 95: intervalo de confianza al 95%.
Se observa una pendiente de incremento de detección de errores que es estadísticamente significativa. En relación con las medidas de intervención, la implantación de la petición electrónica y la reunión con las unidades del Servicio de Urgencias fueron las intervenciones que demostraron tener más influencia.
DiscusiónEn nuestro estudio, los EIPMB presentaron una media de 6,80 errores por cada 10.000 solicitudes analíticas, siendo similares, pero no totalmente equiparables, a la casuística presentada por otros autores, debido a que no existe una estandarización en los indicadores de medida de los EIPMB2,6,10,13,14. Hemos de tener en cuenta, además, que el objetivo principal de la cultura de seguridad del paciente es el aumento en la detección de los errores, para poder así realizar una estrategia de prevención de estos15–19.
Dentro de las diferentes estrategias implantadas, podemos decir que hubo 3 de ellas que supusieron un cambio en la cultura de seguridad del paciente.
La primera estrategia fue el desarrollo del proceso asistencial de la realización de una prueba diagnóstica (en nuestro caso, la realización de una analítica de sangre) orientada al desarrollo de una práctica segura como es la identificación del paciente17,20–22. Dentro de esta estrategia nos centramos en el proceso analítico de solicitud y obtención de muestras, enfocándolo a la adecuada identificación de paciente y sus muestras biológicas, haciendo énfasis en la responsabilidad de todas las personas implicadas de verificar la identidad de los pacientes. Por otra parte, el hecho de que todas las etapas son importantes para la correcta identificación del paciente hace que cada una de ellas se convierta en un filtro de verificación de las anteriores, lo que permitió detectar los puntos más críticos y, además, describe qué medidas correctoras se deben aplicar en función de la etapa del proceso en el que nos encontremos. En la instrucción de seguridad de identificación inequívoca de solicitud y muestras biológicas se hace hincapié en varios aspectos que tienen como consecuencia la correcta identificación del paciente. Es una norma que es aprobada por la dirección del centro y que es de obligado cumplimiento para todos los profesionales. La instrucción de seguridad coordinada y elaborada en la Unidad Funcional de Gestión de Riesgos de nuestro hospital supuso un gran apoyo a la relevancia de la identificación del paciente y sus muestras biológicas5,13.
La segunda estrategia fue la implantación de la petición electrónica: una vez que se analizaron los tipos de errores se estableció una matriz de priorización de riesgos. Se acordó en el grupo, como mejora, la implantación de la petición electrónica en el Servicio de Urgencias. Pensamos que ello minimizaría las solicitudes en las que el número de historia clínica no se incluía y aquellas en las que el número de historia clínica no coincidía con los datos demográficos del paciente. Los resultados obtenidos corroboraron dicha hipótesis, puesto que se observa cómo desaparecen dichos errores a partir del primer semestre de 2013, coincidiendo con la implantación de la petición electrónica (fig. 4). Las estrategias informáticas son herramientas muy importantes en la seguridad del paciente, ya que minimizan los errores humanos16–18,20.
Finalmente, creemos que «la formación en cultura de seguridad del paciente» fue una de las estrategias más potentes. Podríamos decir que en nuestro estudio existió un antes y un después en la cultura de seguridad del paciente. Durante el año 2012, y tras la llegada de los nuevos residentes, se realizó una formación sobre todo en el laboratorio, pero también en el resto de los residentes del hospital, así como en las diferentes unidades del Servicio de Urgencias, a todos los profesionales implicados en el proceso de obtención de muestras. Se hizo especial hincapié en la relevancia de la detección y notificación de los errores de identificación del paciente en el momento de realizar una analítica, así como en las posibles consecuencias de dichos errores sobre el proceso asistencial del paciente. Esta formación explicaría el punto álgido en el incremento de detecciones en el segundo semestre de 2012. A partir de ese momento, la formación se realiza a todos los residentes a su entrada al hospital.
Finalmente, la disminución progresiva de los EIPMB en los siguientes períodos analizados hasta el cierre del estudio fue fruto del esfuerzo de todo el equipo de mejora, realizando un profundo análisis, evaluación y seguimiento de todos y cada uno de los errores detectados.
En conclusión, las estrategias de mejora aplicadas demostraron ser eficaces en la detección de los EIPMB, así como en su prevención. No obstante, se debe seguir trabajando en esta estrategia, fomentando la cultura de seguridad de todos los profesionales implicados e intentando alcanzar el objetivo de que el 100% de las solicitudes analíticas, así como las muestras, estén identificadas correctamente.
Los errores de laboratorio y los eventos adversos sobre el paciente pueden prevenirse rediseñando sistemas que obliguen a la verificación en todos los pasos críticos del proceso donde pueden ocurrir dichos errores.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la dirección y profesionales del Hospital Clínico San Carlos de Madrid, que han participado activamente en la implantación de las medidas de mejora, y sobre todo a los facultativos y al resto de los profesionales de nuestro laboratorio, que con su esfuerzo y dedicación hacen que nuestra atención al paciente sea más segura cada día.