Introducción
Las tasas de complicaciones de la histerectomía abdominal y vaginal se determinaron en el Collaborative Review of Sterilization Project (CREST), un estudio prospectivo, multicéntrico, observacional, coordinado por los Centers for Disease Control (CDC), y cuyos resultados fueron publicados por Dicker et al1.
Este estudio desempeñó un papel determinante al definir y clasificar los acontecimientos adversos de la histerectomía, y se convirtió en el estándar de comparación para todas las complicaciones de dicha intervención. Aportó fundamentalmente el concepto de "Procedimientos quirúrgicos mayores no intencionales", categoría empleada por la mayoría de los autores para determinar la tasa de complicaciones mayores. Su impacto fue tal que el American College of Obstetricians and Gynecologists2 incluyó esta categoría en 4 de los 15 indicadores para control de calidad publicados como guía clínica en 1994.
Estudios más modernos han revisado las complicaciones de la histerectomía y han establecido los cambios producidos desde la publicación del estudio CREST1 y que citaremos a lo largo de este trabajo. Entre 1970 y 1978 más de 3,5 millones de mujeres de entre 15 y 44 años se sometieron a histerectomía no radical. El abordaje se realizó en el 72% de ellas por vía abdominal y en el 28% por vía vaginal3.
Nuestro objetivo es analizar las complicaciones que acompañan a la realización de una histerectomía en la Unidad de Ginecología del Hospital Universitario Materno Infantil de Canarias y compararlos con los establecidos en la bibliografía. Nuestros resultados superan inicialmente dichas tasas, pero tras potenciar y vigilar el cumplimiento de los indicadores de calidad asistencial pre y postoperatorios, hemos logrado una franca disminución de estas complicaciones.
Material y método
En enero de 2002 se inicia un registro informatizado de la cirugía ginecológica generada en el Servicio de Obstetricia y Ginecología del Hospital Materno Infantil de Canarias. Mediante un formulario normalizado, se recogen de forma prospectiva las indicaciones, los procedimientos quirúrgicos, las incidencias intraoperatorias y los acontecimientos adversos postoperatorios con posterior soporte en una base de datos específicamente diseñada para este fin. Los datos son analizados anualmente; se revisan los puntos de mejora, y se propone la corrección de éstos. En el presente trabajo se realizó un análisis del total de histerectomías (abdominales y vaginales) realizadas en nuestro servicio en el bienio 2002-2003, se recogió de forma separada según el abordaje quirúrgico, diferenciando la vía vaginal de la abdominal, y se excluyeron las histerectomías laparoscópicas.
Las variables estudiadas fueron el diagnóstico definitivo que motivó cada una de las 722 histerectomías, las complicaciones quirúrgicas atribuidas a la realización de la histerectomía y la estancia postoperatoria. Para definir las variables se utilizó la clasificación de complicaciones establecida en el Collaborative Review of Sterilization Project (CREST)1 (tabla 1) y se incluyeron los indicadores de calidad asistencial descritos por la Sociedad Española de Ginecología y Obstetricia4.
Se definieron 7 grupos de "complicaciones categóricas" o propias de la histerectomía y un grupo de "complicaciones no categóricas"1:
1. Morbilidad infecciosa: infección de la herida abdominal, celulitis o absceso de la cúpula vaginal, absceso pelviano e infecciones alejadas del sitio quirúrgico (infección del tracto urinario, neumonía, sepsis, otras).
2. Hemorragia que requiere transfusión (intraoperatoria o postoperatoria).
3. Procedimientos quirúrgicos mayores no intencionales concomitantes o consecutivos a la histerectomía ("Complicaciones mayores"). Se incluyen las lesiones de intestino, vejiga y uréteres que requieren corrección quirúrgica (intraoperatorias: conversión a laparotomía para completar histerectomía vaginal, reparar lesión intestinal, reparar lesión vesical, reparar lesión de vasos), junto con todas las reintervenciones realizadas en el período que engloba las 4 semanas siguientes a la intervención (postoperatorias: reparar lesión intestinal, reparar lesión vesical, reparar lesión ureteral, reintervención para control de sangrado o drenaje de hematoma, otras reintervenciones [evisceración, absceso pélvico o dehiscencia de pared]).
4. Episodios que amenazan la vida del paciente: tromboembolia pulmonar, infarto agudo de miocardio/edema agudo de pulmón, reacción anafiláctica y coagulación intravascular diseminada.
5. Rehospitalización (reingreso no previsto durante las 4 semanas posteriores al alta realizado para tratamiento de una complicación relacionada con el ingreso anterior, situación relacionada con el diagnóstico del ingreso anterior [que podía haberse realizado durante éste] o para tratamiento para el mismo diagnóstico del ingreso anterior)4.
6. Mortalidad (muerte o complicación que provoca la muerte que ocurre durante la intervención o en los 42 días tras la histerectomía).
7. Complicaciones no categóricas: retención urinaria, íleo paralítico, lesión de nervios y trombosis venosa profunda/tromboflebitis.
La tasa global de complicaciones se define por el porcentaje de mujeres histerectomizadas que desarrollan 1 o más categorías de complicaciones. Finalmente, se definió la "estancia media" como el número de noches que la paciente permanece ingresada tras la intervención.
Resultados
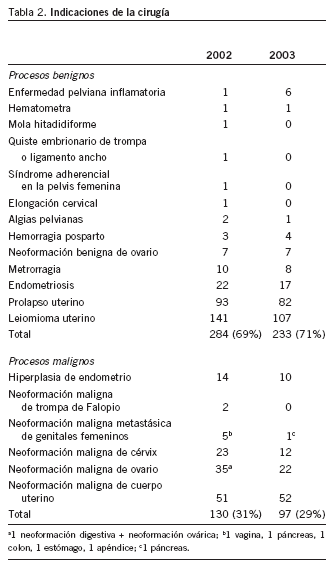
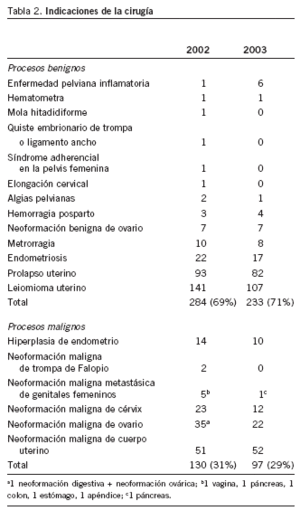
A lo largo de 2002 se practicaron en nuestro servicio 400 histerectomías tradicionales, en 297 se utilizó el abordaje abdominal (74%) y en 103 la vía vaginal (26%), mientras que en 2003 la cifra total fue de 322, de las cuales 235 fueron abdominales (73%) y 87 vaginales (27%). La indicación que motivó la cirugía se muestra en la tabla 2.
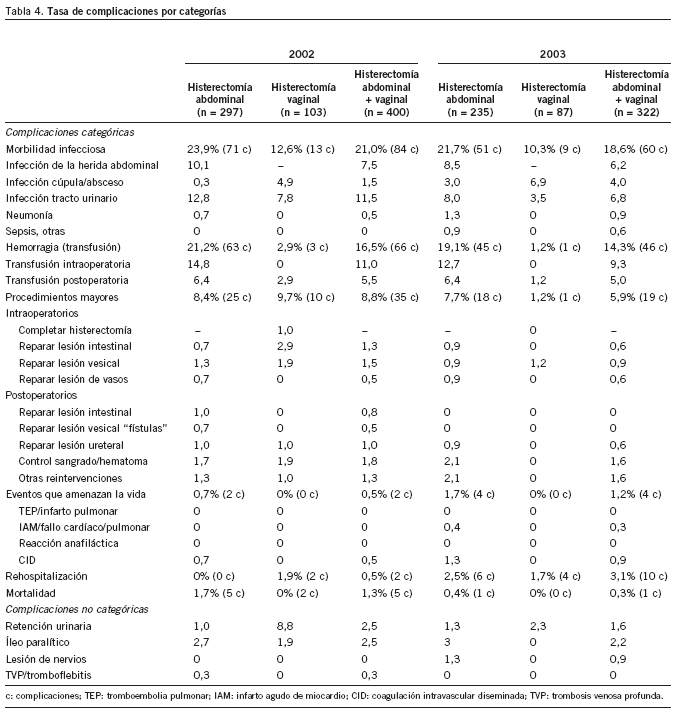
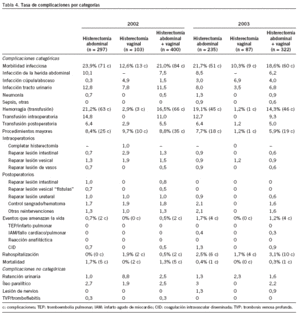
La tasa global de complicaciones fue del 45,1 y el 35%, respectivamente, para la histerectomía abdominal y la vaginal durante 2002 (tabla 3). En el año siguiente, tras la revisión de puntos de mejora y su corrección, las tasas de complicaciones disminuyeron al 40 y el 13,8%, respectivamente, para las vías abdominal y vaginal. La tasa de las distintas categorías de complicaciones, previamente definidas, se describen pormenorizadas por grupos ya definidos en la tabla 4, en que se comparan los 2 años estudiados y las 2 vías de abordaje.
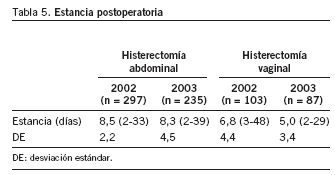
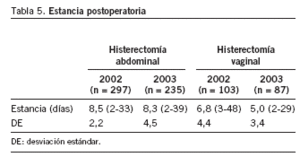
Por último, presentamos la estancia postoperatoria para ambos tipos de abordaje a lo largo de los años estudiados (tabla 5).
Discusión
En 2002 se practicaron 400 histerectomías en el Servicio de Obstetricia y Ginecología del Hospital Universitario Materno Infantil de Canarias. En 297 de ellas (74%) se realizó el abordaje abdominal y en 103 (26%) el abordaje vaginal. En 2003 estas cifras permanecen estables; se practicaron 235 (73%) por vía abdominal y 87 (27%) por vía vaginal (tabla 3). Según lo referido en la bibliografía, el abordaje de la histerectomía se realizó en el 72% de ellas por vía abdominal y en el 28% por vía vaginal3. Además, en nuestra estadística, observamos una disminución del número total de histerectomías realizadas con un 20% menos en 2003 que en 2002. Esto se debe a la puesta en práctica de una guía clínica de histerectomías lo que conllevó una revisión exhaustiva de las indicaciones previa a la cirugía.
Al analizar las indicaciones de la cirugía (tabla 2) observamos que es más frecuente la enfermedad benigna (el 69% en 2002 y el 71% en 2003) que la maligna (el 31% en 2002 y el 29% en 2003). La indicación por excelencia fue la presencia de leiomiomas uterinos en los 2 años estudiados, lo que motivó el 35% de las histerectomías en 2002 y el 33% de ellas en 2003. Esto coincide plenamente con los datos publicados por el American College of Obstetricians and Gynecologists, que afirma que los miomas son la indicación más frecuente de la histerectomía que motiva el 30% de ésta5.
La tasa total de complicaciones a lo largo de 2002 fue del 42,5% (el 45,1% para la histerectomía abdominal y el 35% para la vaginal). En 2003, tras potenciar y vigilar el cumplimiento de los indicadores de calidad asistencial pre y postoperatorios, hemos logrado una franca disminución de estas complicaciones, con una tasa total del 32,9% (el 40,0% para la histerectomía abdominal y el 13,8% para la vaginal) (tabla 3).
En el estudio CREST1 se incluyeron 1.851 histerectomías (abdominales, 69,3% y vaginales, 30,7%), con una tasa de complicaciones del 42,8% para las abdominales y del 24,5% para las vaginales. Por tanto, el riesgo de complicaciones para el grupo de la histerectomía abdominal es 1,7 veces más que el de complicaciones para el grupo de la histerectomía vaginal (riesgo relativo [RR] = 1,7). El riesgo relativo en nuestro centro es de 1,2 y 2,8 en 2002 y 2003, respectivamente; por tanto, hemos disminuido las complicaciones de la vía vaginal respecto a la abdominal de forma significativa (tabla 3).
Las complicaciones infecciosas constituyen la categoría más frecuente de complicaciones tras la histerectomía (13,2%)1. En nuestro centro, la tasa de complicaciones infecciosas disminuyó del 21,0 al 18,6% a lo largo de los 2 años estudiados; en ambos años fueron más frecuentes en la histerectomía abdominal que en la vaginal (tabla 4).
Después de la histerectomía abdominal, en el 4-6% de los casos se producen infecciones de las heridas quirúrgicas1,6. Otros autores como Cruse y Ford7 clasifican la histerectomía en heridas limpias-contaminadas, y las pacientes tienen un porcentaje de infección de la herida abdominal del 7,7%. En nuestro centro dicha tasa ha disminuido del 10,1 al 8,5% si comparamos los años 2002 y 2003. Sin embargo, se objetiva un aumento en la tasa de infección pelviana en la histerectomía abdominal y la vaginal del 1,5 al 4,0%. En la bibliografía ésta es del 3,3%1.
Las 2 principales fuentes de infección alejadas del sitio quirúrgico son las de las vías urinarias y la neumonía. Desde el punto de vista histórico, las vías urinarias han sido el sitio más frecuente de infección en las pacientes quirúrgicas8. Sin embargo, la incidencia informada en el material ginecológico publicado más recientemente ha sido menor del 4% (entre el 1 y el 5%)9. Esta disminución es probablemente el resultado del aumento en la administración de antibióticos profilácticos. Nosotros detectamos una tasa de infección de las vías urinarias del 11,5% en 2002, y logramos una disminución a un 6,8% en 2003.
La tasa de transfusiones ha disminuido en los últimos años, fundamentalmente debido al riesgo de transmisión del virus de la inmunodeficiencia humana. El estudio CREST1 comunicó una tasa de transfusión del 13,2%, similar a la de Amirikia y Evans10 del 12%. En los 5 grupos más grandes publicados desde 1985 se observa que la tasa ha descendido claramente. La tasa de transfusión actualmente en la histerectomía oscila entre el 1 y el 5%11-13 (Chan et al14, 11%; Dwyer y Stirrat15, 6%; Gambone et al13, 4,7%; Reiter et al12, 2,2%, y Browne y Frazer16, 0,7%). En nuestro centro estamos lejos de lograr dichas tasas, que fueron del 16,5% en 2002 y del 14,3% en 2003 (tabla 4).
Los procedimientos quirúrgicos mayores no intencionales concomitantes o consecutivos a la histerectomía incluyen las lesiones de intestino, vejiga y uréteres, que requieren corrección quirúrgica junto con todas las reintervenciones realizadas en el período que engloba las 4 semanas siguientes a la intervención1,16. Esta categoría es tal vez el mejor indicador único de los episodios que deberían considerarse "complicaciones mayores". La tasa publicada por el estudio CREST fue del 1,7% para la histerectomía abdominal y del 5,1% para la vaginal, con una tasa global del 2,8%1. Otros autores, como Gambone et al13, Chan et al14 y Browne y Frazer16, han ubicado de manera consistente la tasa de procedimientos mayores no intencionales después de la histerectomía tradicional en un 4%. Se acepta una tasa que oscile entre el 4 y el 5%. Las pacientes con histerectomía vaginal precisaron con mayor frecuencia que aquellas con histerectomía abdominal "procedimientos quirúrgicos mayores no intencionales intra y postoperatorios"1.
Nosotros detectamos una tasa de "complicaciones mayores" del 8,8% en 2002 y un descenso significativo al 5,9% en 2003. Esta última se acerca a la tasa aceptada como óptima en la bibliografía. En 2002 dichas complicaciones fueron más frecuentes en la cirugía vaginal (el 8,4 frente al 9,7% en la histerectomía abdominal y vaginal, respectivamente), y en 2003 en la cirugía abdominal (el 7,7 frente al 1,2% en la histerectomía abdominal y vaginal, respectivamente) (tabla 4).
La necesidad de convertir el procedimiento en laparotomía ante la imposibilidad de extirpar el útero por vía vaginal se considera una "complicación mayor". En la bibliografía la tasa de conversión de histerectomía vaginal a abdominal es del 1,1%1. En nuestro centro dicha tasa fue del 1% en 2002 y del 0% en 2003 (tabla 4).
El riesgo de lesión del intestino durante la histerectomía tiene gran correlación con la dificultad del procedimiento quirúrgico. La tasa global de lesiones intestinales es del 0,4% (el 0,3% para la histerectomía abdominal y del 0,6% para la vaginal)1,16. En nuestra revisión, en 2002 la tasa de lesiones intestinales intra y postoperatorias fue del 2%, muy superior a la esperada. Sin embargo, en 2003 disminuyó hasta el 0,6%, lo que se aproxima a la tasa publicada por otros autores (tabla 4).
Parece que la tasa de lesión vesical durante la histerectomía es cada vez mayor. Son más frecuentes en la histerectomía vaginal que en la abdominal en casi todos los estudios en los que las comparan. Investigaciones más recientes han establecido la tasa actual de lesiones vesicales entre el 1 y el 2%13,16,17. En nuestra revisión, la tasa de lesión vesical intraoperatoria disminuyó del 1,5% en 2002 al 0,9% en 2003. En ambos años, la lesión vesical acompañó con más frecuencia a la histerectomía vaginal que a la abdominal, lo que se corresponde con la experiencia de otros autores (el 1,3 frente al 1,9%, en 2002, y el 0,9 frente al 1,2% en 2003, en la histerectomía abdominal y vaginal, respectivamente) (tabla 4).
Las fístulas vesicovaginales son una complicación poco frecuente de la histerectomía. La bibliografía comunica una tasa del 0,1-0,2% tanto para la histerectomía vaginal como para abdominal1,11. En el estudio CREST1 la tasa fue del 0% en la abdominal y del 0,2% en la vaginal. Al igual que la tasa de lesión vesical intraoperatoria, la de fístulas vesicovaginales disminuyó del 0,5 al 0% en los 2 años estudiados. En los 2 casos en los que se produjo una fístula, la vía de abordaje utilizada para la histerectomía fue la abdominal (tabla 4).
Generalmente, el riesgo de lesión ureteral se sitúa entre el 0,1 y el 0,5% en series de histerectomía de dificultad técnica normal. Es decir, esta tasa aumenta en caso de enfermedad maligna, infección aguda o reintervención11. Algunos autores han comentado que la técnica de histerectomía vaginal protege contra las lesiones ureterales16,18. Nosotros superamos dicha tasa en 2002, con un 1% de lesiones ureterales. Sin embargo, esta cifra disminuyó al 0,6% en 2003. De los 6 casos en los que detectamos esta lesión, 5 de ellos ocurrieron durante una histerectomía abdominal y uno de ellos durante una histerectomía vaginal (tabla 4). El resto de "complicaciones mayores" menos frecuentes se expone en la tabla 4.
En cuanto a los episodios que amenazan la vida, cabe destacar que los casos de coagulación intravascular diseminada e infarto agudo de miocardio se produjeron cuando la vía de abordaje fue la abdominal. Los casos en los que se presentó coagulación intravascular diseminada fueron histerectomías puerperales (tabla 4).
La tasa de rehospitalización en la bibliografía es del 2,5% sin que varíe de forma significativa la tasa de reingresos según la histerectomía fuese realizada por vía abdominal o vaginal1. En nuestro centro fue del 0,5 y el 3,1% en 2002 y 2003, respectivamente (tabla 4).
La tasa de mortalidad global en mujeres sometidas a histerectomía con independencia del tipo de indicación benigna o maligna según un informe del New York State Department of Health19, que incluyó a 93.152 pacientes intervenidas entre 1984 y 1986, fue del 0,35%. Recientemente, Nielsen et al20 comunicaron, en un estudio nacional de series realizado en Dinamarca, una tasa de de mortalidad global del 0,6%. En general, las tasas de mortalidad por histerectomías realizadas por medio del abordaje abdominal fueron más elevadas que las realizadas por medio del abordaje vaginal21. En nuestro centro, la tasa de mortalidad en 2002 fue del 1,3% y en 2003 del 0,3%. Cabe destacar que en todos los fallecimientos que se produjeron en 2002 se trataba de pacientes oncológicas. Además, en todos los fallecimientos la vía de abordaje utilizada fue la abdominal (tabla 4).
Por último, en cuanto a las entidades incluidas en el grupo de complicaciones no categóricas, las más frecuentes fueron la retención urinaria y el íleo paralítico. El resto de las complicaciones "no categóricas" fue poco frecuente (tabla 4).
Finalmente, se definió la "estancia media" como el número de noches que la paciente permanece ingresada tras la intervención. En nuestro centro osciló entre 8 días para la histerectomía abdominal y 5-6 días para la vaginal (tabla 5). En la bibliografía, la "estancia media" más corta fue para la histerectomía vaginal sin colporrafia (5 días), seguida de histerectomía vaginal con colporrafia (6 días) y finalmente de la histerectomía abdominal (7 días)1.
La puesta en práctica de una guía clínica de histerectomías, que conllevó una revisión exhaustiva de las indicaciones previa a la cirugía, consiguió disminuir el número total de histerectomías realizadas con un 20% menos en 2003 que en 2002. La indicación por excelencia fue la presencia de leiomiomas uterinos en los 2 años estudiados.
Potenciar y vigilar el cumplimiento de los indicadores de calidad asistencial pre y postoperatorios conlleva una franca disminución de la tasa total de complicaciones, con una tasa a lo largo de 2002 del 42,5% (el 45,1% para la histerectomía abdominal y el 35% para la vaginal) y en 2003 del 32,9% (el 40% para la histerectomía abdominal y el 13,8% para la vaginal).
Las complicaciones infecciosas son la categoría más frecuente de complicaciones tras la histerectomía. La correcta administración de antibióticos profilácticos se traduce en una disminución de dichas complicaciones. En nuestro centro, la tasa de complicaciones infecciosas disminuyó del 21,0 al 18,6% a lo largo de los 2 años estudiados. La tasa de infecciones urinarias fue la que más influyó.
Detectamos una tasa de complicaciones mayores del 8,8% en 2002 y un descenso significativo al 5,9% en 2003. Esta última se acerca a la tasa aceptada como óptima en la bibliografía.
En general, las tasas de mortalidad por histerectomías realizadas por medio del abordaje abdominal son más elevadas que las llevadas a cabo por abordaje vaginal. En nuestro centro, la tasa de mortalidad en 2002 fue del 1,3% y en 2003, del 0,3%. La estancia media para la histerectomía vaginal es más corta que para la abdominal.