Los cuidados terminales no deseados son un evento adverso evitable y sujeto a normativa legal. Una de las recomendaciones para la seguridad del paciente del National Quality Forum (NQF) es «Asegurar el conocimiento de preferencias del paciente para cuidados terminales». Nuestro objetivo es valorar el cumplimiento de esta recomendación y qué factores sociolaborales se asocian a él en los hospitales públicos de la Región de Murcia.
MétodosEstudio transversal en 8 hospitales. Medimos indicadores de estructura (existencia y características de los protocolos sobre instrucciones previas) y proceso (frecuencia con que se indagan las preferencias de pacientes terminales), construidos según la recomendación del NQF. El indicador de proceso se mide mediante un cuestionario distribuido a una muestra representativa de profesionales (n=3.141). Realizamos un análisis descriptivo de resultados de ambos indicadores. La asociación de variables sociolaborales con la indagación de preferencias del paciente (variable dependiente) se analiza mediante regresión logística.
ResultadosUno de los 8 hospitales tenía protocolo válido. El 12% (IC del 95%, 9,4-14,6) de los profesionales (n=607) respondió que en su servicio siempre se indagan las preferencias de los pacientes terminales. La existencia de protocolo se asoció significativamente (odds ratio [OR] = 18,1; IC del 95%, 2,28-143,83) a la respuesta positiva, y trabajar en servicios quirúrgicos (OR=0,15; IC del 95%, 0,04-0,65) a una respuesta negativa.
ConclusionesSe observa un escaso cumplimiento de la recomendación del NQF, evidenciado por una escasa protocolización sobre instrucciones previas y la baja frecuencia de consulta a pacientes terminales sobre sus preferencias. La implantación de protocolos puede ayudar a mejorar esta situación que es significativamente peor en servicios quirúrgicos.
Provision of unwanted end-of-life care is an adverse event that can be avoided and is regulated by law. One of the Safe Practices recommended by the National Quality Forum (NQF) is «Ensure that patient preferences regarding end-of-life care are known». Our objective is to assess compliance with this recommendation, and the associated socio-professional factors, in the National Health Service hospitals in the Murcia Region (Spain).
MethodsCross-sectional study in 8 hospitals. We measured structure (existence and characteristics of guidelines about advance directives) and process (frequency with which healthcare providers enquire about the preferences of terminally ill patients) indicators, constructed according to the NQF recommendation. The process indicator was measured using a questionnaire distributed to a sample of clinical personnel (n=3141). A descriptive analysis of the results was performed. The association of socio-professional variables with asking patient's preferences (dependent variable) was analysed using multivariate logistic regression.
ResultsOne of the eight assessed hospitals has valid guidelines. Only 12% of professionals (n=607), (95% confidence interval [CI], 9.4-14.6), responded that they always enquire about the preferences of terminally ill patients in their departments. The existence of guidelines is significantly associated with this response (odds ratio [OR]=18.1; 95% CI, 2.28-143.83) and working in surgical departments with a negative response (OR=0.15; 95% CI, 0.04-0.65).
ConclusionsThere is a very low compliance with the NQF recommendation, evidenced by the lack of guidelines and the low frequency in which terminally ill patients are asked about their preferences for life-sustaining treatment. Implementation of guidelines may help to improve this situation, which is significantly worse in surgical services.
Las preferencias de los pacientes sobre los cuidados que desean recibir en el momento final de su vida pueden ser con frecuencia desconocidas por su equipo asistencial1. Aunque hayan sido expresados previamente, en ocasiones estos deseos no son respetados por los sanitarios responsables de su atención, como muestran estudios norteamericanos donde también se subraya el elevado coste de la provisión del tratamiento de soporte vital en situaciones no deseadas2,3. La gran disponibilidad de nuevas tecnologías y el empleo de intervenciones clínicas no deseadas resultan acontecimientos adversos que pueden generar sufrimiento innecesario, cuando la situación es progresiva e irreversible4.
Sabiendo que una provisión de cuidados no deseados por el paciente en situación terminal es un efecto adverso que puede evitarse, el National Quality Forum (NQF) ha recomendado en sus tres ediciones de las Safe Practices for Better Healthcare5–7 el conocimiento de las preferencias de los pacientes para cuidados terminales. Paralelamente, en nuestro país se ha ido desarrollando un proceso legislativo sobre las instrucciones previas (IP) en el ámbito estatal, con la Ley 41/20028, y autonómico. Todas las comunidades autónomas disponen actualmente de normativa sobre IP. Aunque resulte esencial, la legislación puede no ser suficiente, si no dirigimos nuestros esfuerzos hacia: a) la «Planificación anticipada de las decisiones»9, entendidas como un amplio proceso comunicativo entre el paciente y sus cuidadores, en el que los formularios de IP no son más que una herramienta y no un fin en sí mismo10; b) el respeto a las preferencias de los pacientes sobre los cuidados en el último momento de su vida, y c) la mejora de la calidad ética organizacional11.
Con estos antecedentes, en un contrato con la Agencia de Calidad del Ministerio de Sanidad y Consumo, nuestro grupo construyó una serie de indicadores de seguridad del paciente12, entre ellos, dos relacionados con las IP, traduciendo en términos operativos las recomendaciones de Buenas Prácticas para la Seguridad del Paciente del NQF5–7. El presente trabajo se propuso estudiar el cumplimiento de la recomendación «Asegurar el conocimiento de preferencias del paciente para cuidados terminales» en los hospitales públicos de la Comunidad Autónoma de la Región de Murcia (CARM). Los objetivos específicos responden a los indicadores con que se mide la implantación de esta recomendación: estudiar la existencia y las características de las normas o protocolos sobre preferencias de enfermos terminales e instrucciones previas (IP) o voluntades anticipadas (VA), y determinar, según percepción de los profesionales, la frecuencia con la que se averiguan las preferencias de los pacientes terminales con respecto a tratamientos y procedimientos de soporte vital, analizando finalmente la influencia de los factores sociolaborales en esta frecuencia. Con todo ello, este estudio debe contribuir a conocer la situación actual en torno a este tema en nuestros hospitales, y ser la base para fomentar y diseñar estrategias de mejora.
Material y métodosDiseño del estudio: estudio transversal descriptivo y analítico en el que se valoró el cumplimiento de los indicadores construidos a partir de la recomendación sobre prácticas seguras del NQF relacionada con cuidados terminales (tabla 1), y su asociación a variables socioprofesionales potencialmente predictoras, como: contacto directo con el paciente, años de profesión, años en el hospital, años en la unidad/servicio, horas de trabajo, tamaño del hospital, profesión y servicio. Estuvo enmarcado en un proyecto subvencionado por la Consejería de Sanidad y Consumo de la CARM, en el que se midieron en todos los hospitales públicos de esta Región los indicadores de Buenas Prácticas para la Seguridad del Paciente previamente construidos y validados mediante convenio con el Ministerio de Sanidad12.
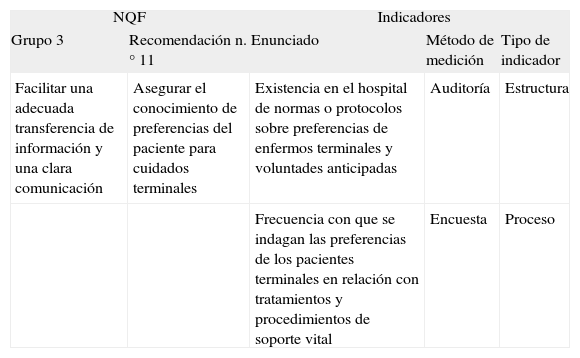
Recomendación del National Quality Forum (NQF) e indicadores seleccionados para su estudio
| NQF | Indicadores | |||
| Grupo 3 | Recomendación n.° 11 | Enunciado | Método de medición | Tipo de indicador |
| Facilitar una adecuada transferencia de información y una clara comunicación | Asegurar el conocimiento de preferencias del paciente para cuidados terminales | Existencia en el hospital de normas o protocolos sobre preferencias de enfermos terminales y voluntades anticipadas | Auditoría | Estructura |
| Frecuencia con que se indagan las preferencias de los pacientes terminales en relación con tratamientos y procedimientos de soporte vital | Encuesta | Proceso | ||
Los datos fueron recogidos entre 2007 y 2008 en los 9 hospitales públicos de la Región. En cada uno de estos se averiguó la presencia del indicador de estructura (existencia de protocolos sobre cómo proceder para tener en cuenta las IP), solicitando una copia de él.
Para la medición del indicador de proceso «frecuencia con que se indagaban las preferencias de los pacientes terminales en relación con tratamientos y procedimientos de soporte vital», se añadió en la encuesta sobre clima de seguridad, adaptada y validada en el contexto español13,14, la pregunta: «En los pacientes probablemente terminales, ¿se indagan de forma anticipada sus preferencias sobre tratamientos y procedimientos de soporte vital?», con las siguientes opciones de respuesta: «nunca», «casi nunca», «a veces», «casi siempre», «siempre». Se pedía responder a esta pregunta sólo en el caso de que en el servicio en que trabajase el encuestado se atendiese a pacientes probablemente terminales. El cuestionario, que indaga asimismo las variables socioprofesionales de interés, se distribuyó de forma individualizada, aunque con respuesta anónima que podía ser depositada en buzones específicos en cada hospital o remitida con franqueo pagado a la Universidad de Murcia, a una muestra representativa aleatoria estratificada proporcionalmente a la cantidad de profesionales de atención clínica en cada hospital y para una respuesta esperada del 50%. Se distribuyeron 3.141 cuestionarios a profesionales adscritos a cualquier servicio del hospital y con vínculo contractual fijo o interino.
Análisis de datos: en cuanto al indicador de estructura, describimos la existencia de protocolos en los hospitales que aportaron este tipo de documentación y efectuamos un análisis de su contenido y de su calidad formal, según la herramienta utilizada en el Programa EMCA (Evaluación y Mejora de la Calidad Asistencial) de la Región de Murcia15, adaptándola a protocolos no clínicos. De los 25 aspectos evaluables que componen la herramienta EMCA, 20 son los aplicables a protocolos no clínicos (Anexo 1AppendixA).
Para el análisis de la pregunta sobre indagación de las IP realizamos, en primer lugar, un análisis descriptivo de la frecuencia de las diversas opciones de respuesta y, tras su conversión en indicador dicotomizando las respuestas en «siempre» (lo que es deseable que ocurra) y «resto de opciones» (nunca, casi nunca, a veces y casi siempre), analizamos la frecuencia de este indicador en función de cada hospital y de sus variables potencialmente predictoras. Para ello, la variable «Profesión» se categorizó en «Medicina», «Enfermería» y «Otros titulados universitarios» (farmacéuticos, fisioterapeutas, bioquímicos, psicólogos, etc.), y la variable «Servicio» se agrupó en servicio «Médico» (anestesiología/reanimación, medicina interna, nefrología, pediatría, salud mental/psiquiatría, urgencias, neurología y hemodiálisis), «Quirúrgico» (cirugía general, obstetricia y ginecología, urología, oncología y traumatología), «UCI», y «Otros servicios» (laboratorio, medicina nuclear, radiología y rehabilitación). Para explorar relaciones bivariables entre la frecuencia de respuestas positivas y los factores sociolaborales se empleó el test de la χ2 (o la razón de verosimilitudes, cuando resultó necesario). La influencia o asociación significativa de estos factores en la indagación de las IP, ajustada por el resto de las variables y la existencia o no de protocolo, se analizó calculando la odds ratio correspondiente por medio de un modelo de regresión logística multivariante, por pasos condicional hacia delante, en el que la respuesta positiva a la pregunta era la variable dependiente.
En todos los casos, los análisis se realizaron con SPSS 15.0, considerando como hipótesis nula la inexistencia de diferencias o de asociación, que se rechaza cuando el nivel de significación es de p≤0,05.
ResultadosParticiparon en el estudio 8 de los 9 hospitales. Rehusó participar un hospital-fundación comarcal.
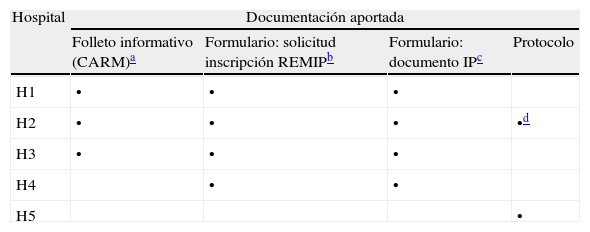
Existencia y características de los protocolos sobre indagación de instrucciones previas: 5 de los 8 hospitales aportaron documentación relativa a IP (tabla 2), aunque 3 hospitales entregaron una copia de los formularios elaborados por la Consejería de Sanidad de la CARM y el Registro Murciano de IP (REMIP), accesibles a todos los ciudadanos, que no podemos considerar como protocolos sobre preferencias de enfermos terminales e IP. Dos de los hospitales habían diseñado expresamente documentos para sus profesionales (hospital 2 y hospital 5). El documento aportado por el hospital 2 consistía en una pequeña redacción con tres párrafos titulada «Voluntades anticipadas en el hospital 2» que incluía un diagrama de flujo. Este documento cumplía apenas dos de los 20 criterios de calidad formal del listado EMCA (Anexo 1AppendixA), aplicables a protocolos no clínicos («presencia de diagramas de flujo y/o algoritmos» y «especificación del sistema de registro de datos») y, por lo tanto, no pudo ser considerado un protocolo completo y válido. Analizando su contenido, se desprendía que es el propio paciente quien ha de tomar la iniciativa para hacer cumplir sus preferencias, y no se contemplaba que fuera el equipo asistencial responsable el que ofreciera esta posibilidad o indagara su existencia. En el caso en que el paciente ya tuviera sus IP redactadas, se determinaba que (el paciente) «… solicita por voluntad propia, o a través de su representante, hacer valer su ejecución». Se identificaba pues al paciente, o su representante, como el responsable de comunicar la existencia de ese documento de IP a su médico.
Resumen de la documentación aportada por los hospitales públicos de la Región de Murcia sobre instrucciones previas (IP)
| Hospital | Documentación aportada | |||
| Folleto informativo (CARM)a | Formulario: solicitud inscripción REMIPb | Formulario: documento IPc | Protocolo | |
| H1 | • | • | • | |
| H2 | • | • | • | •d |
| H3 | • | • | • | |
| H4 | • | • | ||
| H5 | • | |||
En el documento aportado por el hospital 5 sí se recogía el deber del profesional sanitario de informar al paciente sobre la posibilidad de otorgar IP y de respetar las decisiones que este hubiera tomado. Se señalaba, asimismo, el deber del personal sanitario responsable de consultar el REMIP, para ver si el paciente había emitido IP, así como el procedimiento de acceso telemático al REMIP. Realizaba continuas referencias a extractos de la legislación vigente que aclaraban muchos conceptos relativos a las IP. El protocolo del hospital 5, mucho más completo que el anterior, cumplía cinco de los 20 criterios a evaluar (AppendixAAnexo 1). Estos eran los relativos a las «situaciones en que habrán de hacerse excepciones totales en la aplicación del protocolo», «situaciones en que habrán de hacerse excepciones parciales en su aplicación», la «delimitación del sistema de registro de datos», la «numeración de las páginas» y su «presentación legible con páginas completas y en buen estado».
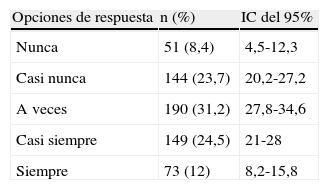
Frecuencia con que se indagan las preferencias de los pacientes probablemente terminales: el 54,5% (n=607) de los 1.113 sujetos que respondieron el cuestionario contestó a la pregunta de estudio. La mayoría de los profesionales (63,3%) afirmaba que las preferencias sobre tratamiento y procedimientos de soporte vital en pacientes probablemente terminales se preguntaban «nunca», «casi nunca» o «a veces»; el 24,5% afirmó que se preguntaban «casi siempre», y el 12%, que «siempre» (tabla 3). El análisis estratificado por hospital mostró la variabilidad existente entre los centros para el indicador considerado (porcentaje de respuesta «siempre»; rango, 0-21,5%), pero en ningún caso se obtuvieron valores altos ni mayoritarios. Dos hospitales se situaron por debajo del percentil 25 (H8 y H4) y otros dos por encima del percentil 75 (H7 y H5). El hospital 5 es el que obtuvo un mayor porcentaje de respuesta positiva (21,5%) y fue además el único que presentó un protocolo válido.
Frecuencia con que se indagan las preferencias de los pacientes terminales, según las opciones de respuesta
| Opciones de respuesta | n (%) | IC del 95% |
| Nunca | 51 (8,4) | 4,5-12,3 |
| Casi nunca | 144 (23,7) | 20,2-27,2 |
| A veces | 190 (31,2) | 27,8-34,6 |
| Casi siempre | 149 (24,5) | 21-28 |
| Siempre | 73 (12) | 8,2-15,8 |
IC: intervalo de confianza.
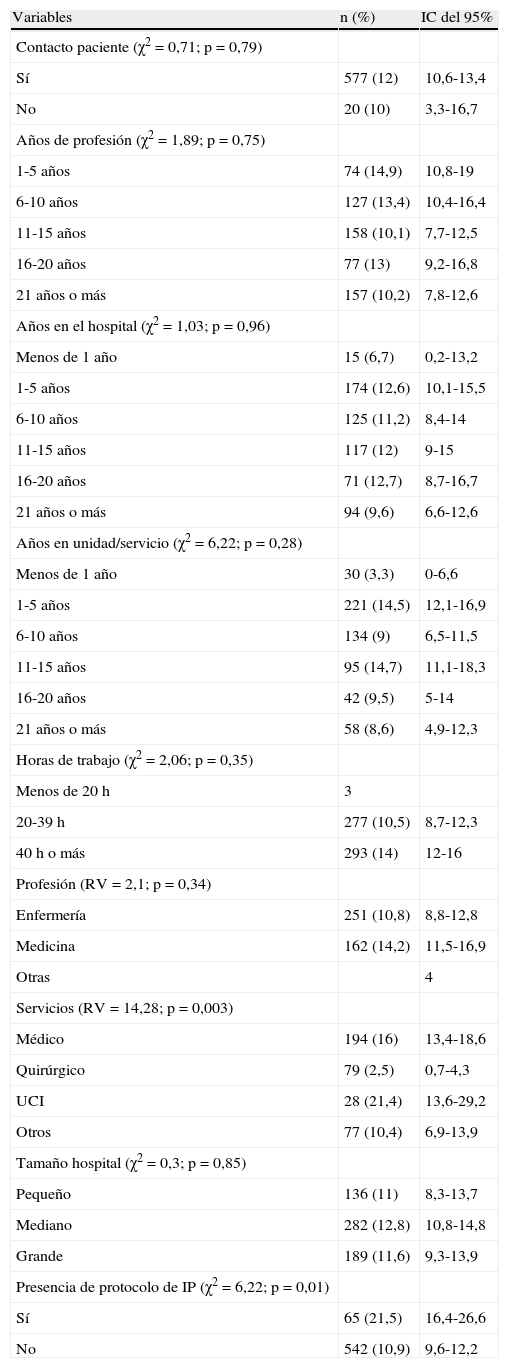
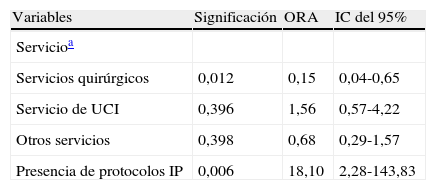
Factores asociados a la indagación de las IP: en el análisis bivariado (tabla 4) el indicador «porcentaje de respuesta a la opción siempre» se asoció significativamente con la variable «Servicio» (p=0,003) y con el cumplimiento del indicador de estructura «Presencia de protocolo de IP» (p=0,013). Esta relación se confirmó en el análisis multivariante realizado mediante regresión logística (tabla 5): los profesionales que trabajaban en los servicios quirúrgicos tenían un 85% menos de probabilidad de indagar las IP (odds ratio ajustado [ORA]=0,15; intervalo de confianza [IC] del 95%, 0,04-0,65) en relación con los servicios médicos, y los que trabajaban en un hospital que dispusiera de protocolo de IP tenían cerca de 18 veces más probabilidad de percibir que en su servicio siempre se preguntaban las preferencias de pacientes probablemente terminales (ORA=18,1; IC del 95%, 2,28-143,83).
Análisis univariante de la influencia de las variables socioprofesionales en el porcentaje de profesionales que responden «siempre» a la frecuencia con la que se indagan las preferencias de los pacientes terminales
| Variables | n (%) | IC del 95% |
| Contacto paciente (χ2=0,71; p=0,79) | ||
| Sí | 577 (12) | 10,6-13,4 |
| No | 20 (10) | 3,3-16,7 |
| Años de profesión (χ2=1,89; p=0,75) | ||
| 1-5 años | 74 (14,9) | 10,8-19 |
| 6-10 años | 127 (13,4) | 10,4-16,4 |
| 11-15 años | 158 (10,1) | 7,7-12,5 |
| 16-20 años | 77 (13) | 9,2-16,8 |
| 21 años o más | 157 (10,2) | 7,8-12,6 |
| Años en el hospital (χ2=1,03; p=0,96) | ||
| Menos de 1 año | 15 (6,7) | 0,2-13,2 |
| 1-5 años | 174 (12,6) | 10,1-15,5 |
| 6-10 años | 125 (11,2) | 8,4-14 |
| 11-15 años | 117 (12) | 9-15 |
| 16-20 años | 71 (12,7) | 8,7-16,7 |
| 21 años o más | 94 (9,6) | 6,6-12,6 |
| Años en unidad/servicio (χ2=6,22; p=0,28) | ||
| Menos de 1 año | 30 (3,3) | 0-6,6 |
| 1-5 años | 221 (14,5) | 12,1-16,9 |
| 6-10 años | 134 (9) | 6,5-11,5 |
| 11-15 años | 95 (14,7) | 11,1-18,3 |
| 16-20 años | 42 (9,5) | 5-14 |
| 21 años o más | 58 (8,6) | 4,9-12,3 |
| Horas de trabajo (χ2=2,06; p=0,35) | ||
| Menos de 20 h | 3 | |
| 20-39 h | 277 (10,5) | 8,7-12,3 |
| 40 h o más | 293 (14) | 12-16 |
| Profesión (RV=2,1; p=0,34) | ||
| Enfermería | 251 (10,8) | 8,8-12,8 |
| Medicina | 162 (14,2) | 11,5-16,9 |
| Otras | 4 | |
| Servicios (RV=14,28; p=0,003) | ||
| Médico | 194 (16) | 13,4-18,6 |
| Quirúrgico | 79 (2,5) | 0,7-4,3 |
| UCI | 28 (21,4) | 13,6-29,2 |
| Otros | 77 (10,4) | 6,9-13,9 |
| Tamaño hospital (χ2=0,3; p=0,85) | ||
| Pequeño | 136 (11) | 8,3-13,7 |
| Mediano | 282 (12,8) | 10,8-14,8 |
| Grande | 189 (11,6) | 9,3-13,9 |
| Presencia de protocolo de IP (χ2=6,22; p=0,01) | ||
| Sí | 65 (21,5) | 16,4-26,6 |
| No | 542 (10,9) | 9,6-12,2 |
IC: intervalo de confianza; RV: razón de verosimilitudes; χ2: estadístico de Pearson.
Análisis multivariante sobre la influencia de las variables socioprofesionales en el porcentaje de profesionales que responden «siempre» a la frecuencia con que se indagan las preferencias de los pacientes terminales
| Variables | Significación | ORA | IC del 95% |
| Servicioa | |||
| Servicios quirúrgicos | 0,012 | 0,15 | 0,04-0,65 |
| Servicio de UCI | 0,396 | 1,56 | 0,57-4,22 |
| Otros servicios | 0,398 | 0,68 | 0,29-1,57 |
| Presencia de protocolos IP | 0,006 | 18,10 | 2,28-143,83 |
IC: intervalo de confianza; ORA: odds ratio ajustada.
Un resultado importante de nuestro estudio es la evidencia de una escasa protocolización sobre el procedimiento que seguir para tener en cuenta las preferencias de los pacientes probablemente terminales. La existencia de protocolización es un indicador básico de estructura que podría contribuir a la implementación adecuada y sistemática del proceso correspondiente: no asegura una buena práctica, pero generalmente se considera como una estrategia fundamental para disminuir la variabilidad y aumentar la calidad de los procesos asistenciales7, además de facilitar a los hospitales la certificación de su Sistema de Gestión de Calidad11. En el caso de las IP, es un proceso que responde adicionalmente a una exigencia legal: el Decreto 80/2005 de la Región de Murcia especifica que «Es misión de los profesionales sanitarios colaborar en la difusión e información a los pacientes de su derecho a formular IP cuando las circunstancias lo aconsejen». La aclaración «cuando las circunstancias lo aconsejen» implica que, aunque cualquier persona que no se encuentre en situación de enfermedad pueda redactar IP, habrá determinados contextos que nos deban hacer más sensibles a pensar en esta posibilidad. Los centros habrían de identificar explícitamente cuáles son las situaciones, contextos o características que ha de tener un paciente para que su equipo asistencial le ofrezca la posibilidad de redactar un documento de IP. Por otra parte, aunque un paciente hubiera redactado IP, estas resultarían inoperantes cuando ni el paciente ni sus allegados pudieran comunicarles la existencia del documento, si los profesionales sanitarios responsables no consultaran el REMIP. La consulta del REMIP ha de ser iniciativa del equipo sanitario para asegurar el respeto a la autonomía del paciente y cumplimiento de sus decisiones en el final de su vida. Algunos autores llegan incluso a apuntar la necesidad de incluir una casilla identificativa en las historias clínicas de los pacientes donde se confirmara la existencia (sí/no) de un documento de IP, e incluir esta información en la tarjeta sanitaria electrónica, facilitando así la tarea de los profesionales sanitarios16.
El único documento propio de un hospital sobre IP que hemos considerado válido tras su evaluación, aunque presenta algunas carencias (no dice cuál es la mejor forma de informar al paciente, no establece los cauces ni a qué pacientes se informará o quién será el responsable de hacerlo), sugiere que la actitud del profesional sanitario debe ser proactiva, tal como establece la legislación vigente, tanto en la información al paciente como en la consulta del REMIP. Resulta, por lo tanto, un documento que puede facilitar la actividad profesional y posibilitar a los pacientes otorgar IP en un centro sanitario, tal y como parece desprenderse de nuestros datos. Sin embargo, en el caso del documento elaborado por el hospital 2, la actuación sanitaria que propone es reactiva: si el paciente no solicita otorgar un documento de IP, no establece ninguna pauta de actuación para informarle; por lo tanto, lo que facilita es el incumplimiento de la legislación.
No tenemos conocimiento de estudios como el nuestro en otras comunidades autónomas, por lo que es difícil aventurar si existe o no una situación semejante o diversa en otros lugares del territorio español. Teniendo en cuenta la variabilidad en los contenidos de las diferentes leyes autonómicas sobre IP17, hasta el punto de que algunos autores apuntan la conveniencia de consenso y uniformidad de los requisitos para otorgar IP en las comunidades autónomas, dado que documentos válidos en una comunidad pueden ser insuficientes en otra18; es posible que exista también variabilidad en la existencia y calidad de normas sobre este proceso en los centros de cada territorio. Sin embargo, en el Sistema Nacional de Salud (SNS), en el estudio llevado a cabo entre la Universidad de Murcia y la Agencia de Calidad del SNS en una muestra de 20 hospitales, estratificada por tamaño de hospital, pero no por comunidad autónoma, sobre indicadores de buenas prácticas para la seguridad derivados de las recomendaciones del NQF, se apunta que sólo 4 hospitales (20%) presentan normas o protocolos sobre preferencias de los pacientes terminales, frente a 16 hospitales (80%) que no aportan ninguna documentación a este respecto19, lo cual hace presumir que la situación encontrada en nuestra comunidad autónoma puede que se repita en otros territorios del Estado.
La inexistencia de protocolos perdería importancia si, efectivamente, el personal sanitario se preocupase de averiguar las preferencias del paciente. Sin embargo, ello ocurre de forma generalizadamente poco frecuente. En uno de los hospitales, ninguno de los profesionales encuestados percibe que se indaguen las IP siempre, y en el hospital en que más se hace, no llega al 25%. La baja frecuencia con que los profesionales de los hospitales de la Región de Murcia indagan «siempre» las preferencias de los pacientes terminales es parecida a la identificada como promedio en la muestra de hospitales del SNS español (12,4%±10,6%)19, lo cual nos hace pensar de nuevo que estamos ante un problema generalizado, aunque puede que entre comunidades autónomas haya también diferencias tan importantes como hemos encontrado entre los 8 hospitales de nuestro estudio. La principal consecuencia que podemos extraer de estos datos es que en los hospitales de la Región, así como en el resto de España, se puede estar causando un sufrimiento innecesario a los pacientes contra su voluntad, y un aumento de costes de atención sanitaria en medidas de soporte vital, que serían inaceptables e innecesarias en muchos casos.
Las aportaciones, en general, en nuestro país, acerca del tema que hemos estudiado son escasas y se centran generalmente en artículos de opinión o de revisión de la legislación vigente20. Apenas hay datos, como los aportados en nuestro estudio, sobre la implementación efectiva de las IP en los hospitales. Las tesis doctorales registradas en Teseo que estudian las IP y los estudios encontrados indagan actitudes y conocimientos del personal sanitario hacia las IP21,22. Otros estudios se centran en los usuarios del sistema sanitario, que muestran una actitud favorable hacia las IP, aunque un escaso conocimiento del tema23–25, indicándose la importancia de estrategias educativas y fomento de la comunicación entre los pacientes y sus allegados26,27.
Ha habido en nuestra Región intentos de mejorar la situación descrita en nuestro estudio: un proyecto llevado a cabo en 2007 en los hospitales públicos de la Región de Murcia28 propició que a su finalización todos los centros dispusiesen de los formularios de IP y se produjo un aumento del número de personal sanitario autorizado por los centros para poder consultar la base de datos del REMIP. Sin embargo, los datos de nuestro estudio apuntan a la insuficiencia en la práctica que han tenido estas iniciativas, y la necesidad de renovar e implementar nuevas estrategias para hacer efectivo este derecho de los pacientes.
Estas nuevas estrategias, que habrían de incluir probablemente una mayor implicación de los profesionales29, no deberían dejar pasar por alto el hecho de que, dentro del bajo cumplimiento general, resulta destacable que sea en los servicios quirúrgicos (cirugía general, obstetricia y ginecología, urología, oncología y traumatología) donde se tenga menos posibilidades de que se le pregunte al paciente por sus preferencias en cuanto a tratamientos de soporte vital. Parece como si a los pacientes quirúrgicos se les considerase más desvinculados de este tipo de decisiones, aun estando dentro de esta categoría la mayoría de los pacientes oncológicos, entre los que ciertamente habría más posibilidades de encontrarse en situación de enfermedad terminal.
A pesar de lo rotundo de los resultados, es necesario considerar algunas posibles limitaciones en las conclusiones a extraer de nuestro estudio, derivadas fundamentalmente de los datos obtenidos a través de encuesta que traducen la realidad tal como es percibida por los profesionales. Por lo tanto, la validez de estos datos está condicionada por el grado de conocimiento que tengan los profesionales sobre la realidad de su servicio y por los posibles sesgos del procedimiento de encuesta en sí mismo. No obstante, para lograr que el grado de conocimiento de la realidad hospitalaria que nos interesa fuese lo más informado posible, se excluyó de la población de estudio a los profesionales eventuales, los de atención no clínica y los que no tuviesen titulación universitaria. Adicionalmente, la pregunta se dirigió exclusivamente a profesionales que tratan con enfermos probablemente terminales. Por otra parte, un probable sesgo de falta de respuesta al cuestionario debería ser de gran e improbable magnitud para afectar significativamente al sentido de resultados, dado el aceptable índice de respuesta obtenido (54,5%). Finalmente, la ausencia de temporalidad causa-efecto inherente al diseño transversal limita la realización de inferencias causales entre las variables asociadas con el mayor cumplimiento del indicador de proceso. Además, es posible que la inclusión de otras variables clave, relacionadas con el objeto de estudio, como la existencia de comités de ética asistencial en los centros hospitalarios, pudiera mejorar la capacidad predictiva del modelo multivariante, y alterar a su vez el valor de las ORA. No ha sido posible explorar la posible asociación con la existencia de unidades de cuidados paliativos, ya que, durante el desarrollo de nuestro estudio, se encontraban en fase de implementación siguiendo el Plan Integral de Cuidados Paliativos en el Servicio Murciano de Salud 2006-2009. Aunque nuestro trabajo se centra en atención especializada, sí queremos resaltar el papel que se puede ejercer desde estructuras más cercanas al paciente y su entorno, como es la atención primaria. Iniciativas semejantes a la nuestra en este nivel asistencial pueden permitirnos tener una visión más amplia de la situación de las IP y del cumplimiento de la legislación vigente.
Nuestro estudio ha sido un acercamiento básico y necesario que ha puesto de manifiesto la magnitud del problema existente. En futuras investigaciones que comprueben el impacto de las iniciativas en marcha e iluminen con más detalle el camino que seguir para mejorar, sería probablemente necesario el desarrollo de un conjunto más amplio de indicadores específicos, incluyendo una medición directa del número de pacientes a los que se indaga de forma proactiva y se respetan efectivamente sus voluntades, además de otros indicadores centrados en el paciente y sus representantes para comprobar la adecuación de la información y atención que reciben, y su satisfacción con todo el proceso.
Conflicto de interesesLos autores del presente trabajo declaran no tener conflicto de intereses alguno en su publicación.
| Sí | No | ||
| 1 | El protocolo define el concepto de caso (población a la que se aplica) | □ | □ |
| 2 | Proporciona información específica sobre las situaciones en las que habrán de hacerse excepciones totales a su aplicación | □ | □ |
| 3 | Proporciona información específica sobre las situaciones en las que habrán de hacerse excepciones parciales a su aplicación | □ | □ |
| 4 | Considera las preferencias del paciente | □ | □ |
| 5 | En el documento consta que los aspectos relativos a sus cuestiones cientificotécnicas han sido revisadas por expertos independientes | □ | □ |
| 6 | Describe específicamente el método empleado para identificar y revisar las evidencias científicas en las que se fundamenta | □ | □ |
| 7 | Constan las referencias de las fuentes de información utilizadas en el desarrollo del protocolo | □ | □ |
| 8 | Proporciona información cualitativa de los beneficios en salud esperados por su aplicación | □ | □ |
| 9 | Proporciona información cualitativa de los riesgos potenciales por la aplicación de las prácticas contempladas en él | □ | □ |
| 10 | Proporciona información cualitativa sobre los costes de su aplicación | □ | □ |
| 11 | Presenta un índice paginado | □ | □ |
| 12 | Presenta las páginas numeradas | □ | □ |
| 13 | Es legible (páginas completas, las fotocopias están en buen estado, etc.) | □ | □ |
| 14 | Contiene diagramas de flujo y/o algoritmos | □ | □ |
| 15 | Describe, delimita o especifica el sistema de registro de datos | □ | □ |
| 16 | Especifica fecha de edición, publicación y actualización | □ | □ |
| 17 | Prevé una fecha para su revisión o establece su periodo de vigencia | □ | □ |
| 18 | Hace constar que se ha tenido en cuenta, durante el proceso de elaboración, la opinión de los profesionales de la unidad que deben aplicar el protocolo | □ | □ |
| 19 | Hace constar que se ha tenido en cuenta, durante el proceso de elaboración, la opinión de los profesionales de otras unidades relacionadas o de apoyo para la aplicación del protocolo | □ | □ |
| 20 | Hace constar que se ha tenido en cuenta, durante el proceso de elaboración, la opinión de los usuarios susceptibles de que se les aplique el protocolo (pacientes) | □ | □ |