La hidrocefalia crónica del adulto idiopática (HCAI) es considerada una causa de demencia tratable mediante la implantación de una válvula de derivación ventrículo-peritoneal (VDVP). Nos planteamos estudiar la evolución clínica y funcional de la HCAI tratada con VDVP, así como los factores asociados con una mejor evolución a largo plazo.
Sujetos y métodosEstudio observacional de pacientes con diagnóstico de HCAI probable (según criterios de la Sociedad Japonesa de Neurocirugía) y tratados con VDVP entre 2008 y 2013 en un hospital de tercer nivel español. Se establecieron 4 grupos de respuesta clínica (normalización, mejoría parcial, mejoría dudosa y empeoramiento) y la situación funcional se evaluó mediante la escala de Rankin modificada (ERm).
ResultadosSe incluyó a 29 pacientes con una edad media de 73,9 años. El 62,1% eran hombres y el 65,5% presentaban HTA. Se observó una respuesta clínica al menos parcial en el 58 y el 48% al año y al final del seguimiento (seguimiento medio de 37,8 meses), respectivamente. La edad, la frecuencia de HTA y las complicaciones quirúrgicas fueron superiores en el grupo con mala respuesta. Un paciente falleció, el 20,7% presentó complicaciones graves y el 69% era dependiente (ERm ≥ 3) al final del seguimiento. La edad se asoció de manera independiente a peor respuesta clínica al año y una mayor dependencia al final del seguimiento.
ConclusiónEl beneficio de la VDVP fue parcial y transitorio, con una alta frecuencia de complicaciones y dependencia funcional en el seguimiento a largo plazo, especialmente en los pacientes de mayor edad.
Adult chronic idiopathic hydrocephalus (ACIH) is a cause of dementia that can be treated by implanting a ventriculo-peritoneal shunt (VPS). We aim to study clinical and functional outcomes in patients with ACIH corrected with a VPS.
Subjects and methodsObservational cohort study of patients diagnosed with probable ACIH (Japan Neurosurgical Society guidelines) and undergoing shunt placement between 2008 and 2013 in a centre of reference for neurosurgery in Spain. Clinical improvement was classified in 4 categories (resolution, partial improvement, equivocal improvement, and no improvement); functional outcome was assessed on the modified Rankin scale (mRS).
ResultsThe study included 29 patients with a mean age of 73.9 years; 62.1% were male and 65.5% had hypertension. Clinical improvement (complete or partial) was observed in 58% after one year and in 48% by the end of the follow-up period (mean follow-up time was 37.8 months). Older age, presence of hypertension, and surgery-related complications were more prevalent in the group responding poorly to treatment. One patient died, 20.7% experienced severe complications, and 69% were dependent (mRS ≥ 3) by the end of the follow-up period. Age at diagnosis was independently associated with poorer clinical response at one year and a higher degree of dependency by the end of follow-up.
ConclusionSymptomatic benefits offered by VPS were partial and transient; treatment was associated with a high complication rate and poor functional outcomes in the long term, especially in the oldest patients.
La hidrocefalia crónica del adulto idiopática (HCAI) es un síndrome clínico que combina una alteración subaguda de la marcha con incontinencia urinaria, deterioro cognitivo, la presencia de hidrocefalia comunicante en neuroimagen con presión de líquido cefalorraquídeo normal y mejoría sintomática tras la implantación de una válvula de derivación ventrículo-peritoneal (VDVP)1,2. Desde su descripción inicial, el diagnóstico y el manejo de la HCAI (también conocida como hidrocefalia normotensiva idiopática) sigue suscitando controversia. Los criterios diagnósticos más recientes son los revisados en 2012 por la Sociedad Japonesa de Hidrocefalia y Neurocirugía, que incluyen para el diagnóstico de HCAI probable la respuesta clínica al test de Fisher (punción lumbar evacuadora) o al drenaje lumbar3,4.
Se desconoce la patogenia exacta de la enfermedad y la fisiopatología más aceptada es la alteración, probablemente multifactorial, de los mecanismos de reabsorción del líquido cefalorraquídeo (LCR)2,5. Las principales guías clínicas recomiendan la implantación de una VDVP, aunque no existen estudios controlados que apoyen este tratamiento6. Los casos idiopáticos presentan peor tasa de respuesta que los casos secundarios (10-53% frente al 60-75%)4. Estas cifras podrían resultar insatisfactorias teniendo en cuenta las complicaciones que pueden derivarse de la cirugía7.
Por otro lado, son pocos los estudios que documentan un seguimiento más allá del primer año y se ha cuestionado la respuesta clínica y funcional a largo plazo8. Además, tampoco existe consenso sobre los factores que predicen una buena respuesta, por lo que la valoración del balance riesgo-beneficio de la cirugía es problemática y puede plantear un dilema terapéutico9.
Nuestro objetivo es estudiar la respuesta clínica y funcional de la HCAI en un hospital de tercer nivel español, así como los factores asociados con una mejor evolución clínica y funcional a largo plazo.
Sujetos y métodosEstudio observacional, longitudinal y prospectivo de pacientes ingresados en un hospital terciario con un área neuroquirúrgica de 1.071.666 habitantes con diagnóstico de HCAI probable e implantación de VDVP entre enero del 2008 y diciembre del 2013.
Los criterios de inclusión fueron: 1) presentación de los síntomas a partir de los 60 años; 2) presencia de al menos 2 elementos de la tríada diagnóstica; 3) índice de Evans>0,3; 4) LCR de características normales con presión inferior a 20 mmH2O, y 5) mejoría clínica tras punción lumbar evacuadora (30-50 cc) o drenaje lumbar. Los criterios de exclusión fueron: 1) antecedente de hemorragia subaracnoidea, traumatismo craneoencefálico con pérdida de conocimiento, hidrocefalia congénita o estenosis del acueducto de Silvio, y 2) diagnóstico de otra enfermedad neurodegenerativa que explicara los síntomas del paciente.
La valoración clínica se realizó durante el ingreso del paciente y se recogieron las siguientes variables: sexo, edad en el momento del diagnóstico, factores de riesgo vascular, hábitos tóxicos, tratamiento habitual, tiempo de evolución de los síntomas, elementos de la tríada presentes en el diagnóstico, tipo y resultado de la/s prueba/s diagnóstica/s invasiva/s realizada/s y tiempo hasta la intervención quirúrgica. Se realizó una resonancia magnética cerebral en todos los pacientes incluidos y se evaluó la presencia de leucoaraiosis mediante la escala de Fazecas10. Durante el ingreso inicial del paciente un neurólogo experimentado (JA) evaluó las características de marcha antes y después de la realización de las pruebas diagnósticas. En caso de estar presente, se verificó que la alteración de la marcha de los pacientes incluidos era de tipo apráxica (lenta, con paso corto, base ancha y con una marcada dificultad para separar los pies del suelo) y se descartó la presencia de signos de parkinsonismo que pudieran explicar la alteración de la marcha observada en el contexto de un parkinsonismo vascular, farmacológico o neurodegenerativo (p. ej., enfermedad de Parkinson). Tras la punción lumbar evacuadora y/o drenaje lumbar, se valoró la mejoría de la marcha durante los 3 días siguientes, considerándose como mejoría significativa la reducción del 30% del tiempo y el número de pasos para recorrer 20 m. Durante el ingreso se realizó una exploración cognitiva detallada (Stroop test, test de fluencia semántica y fonológica, TMT A y B, lista de palabras CERAD, copia y recuerdo de la figura compleja de Rey y test del reloj) únicamente en los casos con quejas cognitivas en los no se evidenciaron alteraciones mediante test cognitivos breves (Mini-mental y/o MOCA). Asimismo, se evaluó el cambio clínico para cada uno de los elementos de la tríada tras la cirugía, entre el tercer y sexto mes, al año, a los 3 años y/o al final del seguimiento (en octubre del 2014). Se aplicó la escala desarrollada por Klassen et al., definiéndose 4 grupos de respuesta clínica para cada elemento de la tríada sintomática: 1) empeoramiento, cuando se produjo un empeoramiento claro (incluyendo si el paciente había fallecido como consecuencia del deterioro clínico); 2) mejoría dudosa o sin cambios, cuando no se observó una clara mejoría; 3) mejoría parcial, cuando se produjo una mejoría incompleta, y 4) normalización, cuando se evidenció resolución completa8. Para la aplicación de este esquema de clasificación se complementó la información obtenida en las visitas de revisión con una entrevista telefónica estructurada con el propio paciente o con el cuidador principal. Estas entrevistas se llevaron a cabo por neurólogos ciegos a los datos clínicos (JMM y JPL). Se consideró mejoría clínica global, la mejoría parcial o la normalización de algún elemento de la tríada. La situación funcional al final del seguimiento fue evaluada mediante la escala de Rankin modificada (ERm) por un neurólogo ciego a los datos clínicos del paciente (JPL)11. Se consideró independencia funcional la puntuación en la ERm<3 puntos y, en caso de discrepancia entre la evaluación en consulta y la impresión del paciente o cuidador, se dio preferencia a esta última.
Se llevó a cabo un análisis descriptivo para todas las variables, calculando media ± desviación estándar para las variables cuantitativas, y frecuencias y porcentajes para las categóricas. Las diferencias entre los grupos fueron evaluadas mediante un test de Student o con el test U-Mann-Whitney; para las variables categóricas se utilizó el test de la χ2 o el test exacto de Fisher. Para la determinación de la bondad del ajuste a la distribución normal, se empleó la prueba de Kolmogorov-Smirnov. En caso de que los grupos no fueran homogéneos para alguna de las variables basales, se realizó un análisis multivariante para evaluar su asociación con la respuesta sintomática al año de la cirugía (mejoría al menos parcial de algún elemento de la tríada) y/o con la independencia funcional (ERm<3) al final del seguimiento. En el análisis multivariante se realizó una regresión logística incluyendo las variables con p<0,2. Se compararon las puntuaciones en la ERm en el momento del diagnóstico y al final del seguimiento mediante la prueba de Wilcoxon para datos apareados. Se consideraron significativos valores de p<0,05. Para el análisis estadístico se empleó SPSS versión 20.0 para Windows.
Este estudio fue aprobado por el comité de ética del Hospital Universitario La Paz y se obtuvo el consentimiento informado de los pacientes.
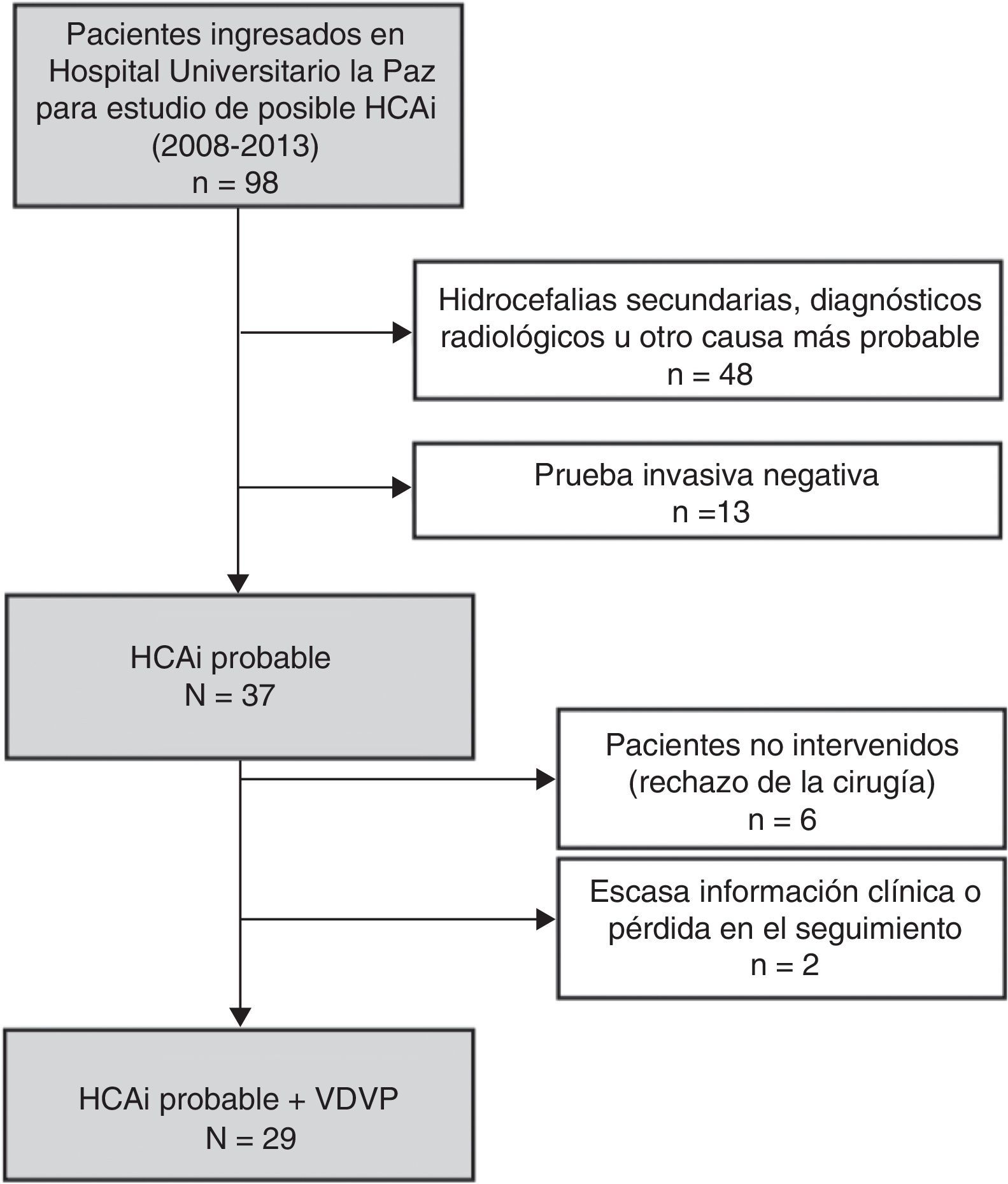
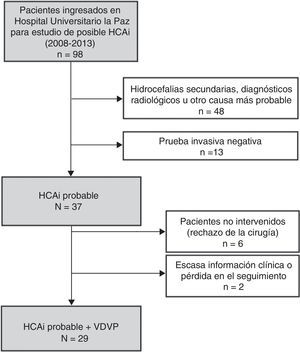
ResultadosSe diagnosticaron un total de 37 casos nuevos de HCAI probable en el periodo de 2008 a 2013. La figura 1 muestra la composición de la muestra. Seis pacientes rechazaron la cirugía y 2 fueron excluidos por falta de información durante el seguimiento (traslado a otra comunidad). Se incluyó a un total de 29 pacientes con diagnóstico de HCAI probable e implantación de VDVP en el periodo de estudio (5,4 casos por millón de habitantes al año). De las VDVP implantadas, 25 (86,2%) fueron programables (21 Strata II® de Medtronic, 4 Sophysa® de Polaris) y únicamente 4 (13,8%) de presión media (Medtronic a 110 mmH2O). El 64,5% de los pacientes eran varones, con una edad media ± desviación estándar (DE) de 73,9 ± 7,9 años. Se observó una frecuencia elevada de factores de riesgo vasculares con un 65,5% de pacientes con hipertensión arterial (HTA), el 37,9% con diabetes mellitus y el 52,2% con hipercolesterolemia. En cuanto a las manifestaciones clínicas en el momento del diagnóstico, el 96,6% presentaba alteración de la marcha, el 81,5% deterioro cognitivo y el 63% incontinencia urinaria. La tabla 1 recoge las características basales de los pacientes incluidos en el estudio. En cuanto a las pruebas diagnósticas empleadas, la punción lumbar evacuadora (30-50 cc de LCR) fue la prueba diagnóstica invasiva más empleada (21 pacientes, 72,4%). Seis pacientes (20,7%) fueron sometidos a una segunda prueba diagnóstica al resultar la primera no concluyente.
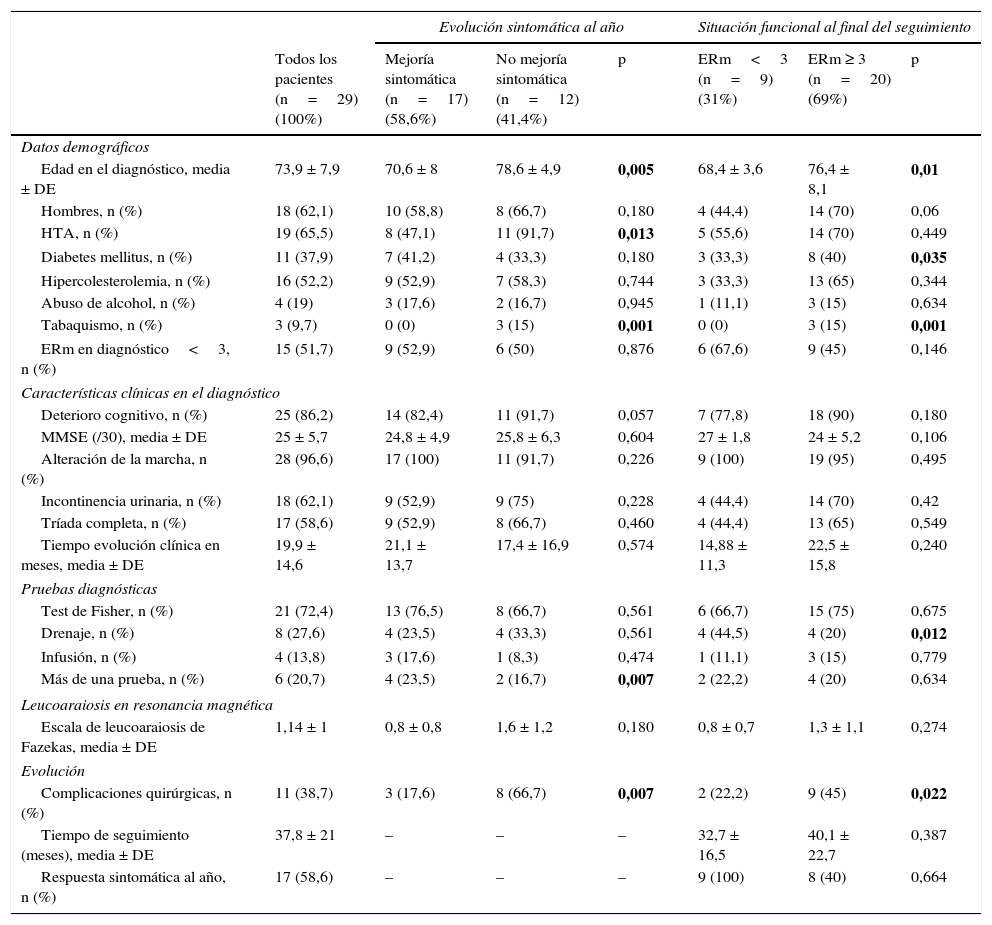
Características basales de la muestra y de los diferentes grupos en función de la respuesta sintomática al año y de la situación funcional al final del seguimiento
| Evolución sintomática al año | Situación funcional al final del seguimiento | ||||||
|---|---|---|---|---|---|---|---|
| Todos los pacientes (n=29) (100%) | Mejoría sintomática (n=17) (58,6%) | No mejoría sintomática (n=12) (41,4%) | p | ERm<3 (n=9) (31%) | ERm ≥ 3 (n=20) (69%) | p | |
| Datos demográficos | |||||||
| Edad en el diagnóstico, media ± DE | 73,9 ± 7,9 | 70,6 ± 8 | 78,6 ± 4,9 | 0,005 | 68,4 ± 3,6 | 76,4 ± 8,1 | 0,01 |
| Hombres, n (%) | 18 (62,1) | 10 (58,8) | 8 (66,7) | 0,180 | 4 (44,4) | 14 (70) | 0,06 |
| HTA, n (%) | 19 (65,5) | 8 (47,1) | 11 (91,7) | 0,013 | 5 (55,6) | 14 (70) | 0,449 |
| Diabetes mellitus, n (%) | 11 (37,9) | 7 (41,2) | 4 (33,3) | 0,180 | 3 (33,3) | 8 (40) | 0,035 |
| Hipercolesterolemia, n (%) | 16 (52,2) | 9 (52,9) | 7 (58,3) | 0,744 | 3 (33,3) | 13 (65) | 0,344 |
| Abuso de alcohol, n (%) | 4 (19) | 3 (17,6) | 2 (16,7) | 0,945 | 1 (11,1) | 3 (15) | 0,634 |
| Tabaquismo, n (%) | 3 (9,7) | 0 (0) | 3 (15) | 0,001 | 0 (0) | 3 (15) | 0,001 |
| ERm en diagnóstico<3, n (%) | 15 (51,7) | 9 (52,9) | 6 (50) | 0,876 | 6 (67,6) | 9 (45) | 0,146 |
| Características clínicas en el diagnóstico | |||||||
| Deterioro cognitivo, n (%) | 25 (86,2) | 14 (82,4) | 11 (91,7) | 0,057 | 7 (77,8) | 18 (90) | 0,180 |
| MMSE (/30), media ± DE | 25 ± 5,7 | 24,8 ± 4,9 | 25,8 ± 6,3 | 0,604 | 27 ± 1,8 | 24 ± 5,2 | 0,106 |
| Alteración de la marcha, n (%) | 28 (96,6) | 17 (100) | 11 (91,7) | 0,226 | 9 (100) | 19 (95) | 0,495 |
| Incontinencia urinaria, n (%) | 18 (62,1) | 9 (52,9) | 9 (75) | 0,228 | 4 (44,4) | 14 (70) | 0,42 |
| Tríada completa, n (%) | 17 (58,6) | 9 (52,9) | 8 (66,7) | 0,460 | 4 (44,4) | 13 (65) | 0,549 |
| Tiempo evolución clínica en meses, media ± DE | 19,9 ± 14,6 | 21,1 ± 13,7 | 17,4 ± 16,9 | 0,574 | 14,88 ± 11,3 | 22,5 ± 15,8 | 0,240 |
| Pruebas diagnósticas | |||||||
| Test de Fisher, n (%) | 21 (72,4) | 13 (76,5) | 8 (66,7) | 0,561 | 6 (66,7) | 15 (75) | 0,675 |
| Drenaje, n (%) | 8 (27,6) | 4 (23,5) | 4 (33,3) | 0,561 | 4 (44,5) | 4 (20) | 0,012 |
| Infusión, n (%) | 4 (13,8) | 3 (17,6) | 1 (8,3) | 0,474 | 1 (11,1) | 3 (15) | 0,779 |
| Más de una prueba, n (%) | 6 (20,7) | 4 (23,5) | 2 (16,7) | 0,007 | 2 (22,2) | 4 (20) | 0,634 |
| Leucoaraiosis en resonancia magnética | |||||||
| Escala de leucoaraiosis de Fazekas, media ± DE | 1,14 ± 1 | 0,8 ± 0,8 | 1,6 ± 1,2 | 0,180 | 0,8 ± 0,7 | 1,3 ± 1,1 | 0,274 |
| Evolución | |||||||
| Complicaciones quirúrgicas, n (%) | 11 (38,7) | 3 (17,6) | 8 (66,7) | 0,007 | 2 (22,2) | 9 (45) | 0,022 |
| Tiempo de seguimiento (meses), media ± DE | 37,8 ± 21 | – | – | – | 32,7 ± 16,5 | 40,1 ± 22,7 | 0,387 |
| Respuesta sintomática al año, n (%) | 17 (58,6) | – | – | – | 9 (100) | 8 (40) | 0,664 |
ERm: escala de Rankin modificada; HTA: hipertensión arterial; MMSE: Mini-Mental State Examination.
En negrita se presentan los valores de p < 0,05 (significación estadística).
Se observaron complicaciones de la cirugía en 11 pacientes (37,8%), siendo graves en 6 de los casos (20,7%). Entre estas se produjo un caso de hemorragia cerebral lobar en relación directa con la cirugía, una sepsis durante el periodo postoperatorio con estatus epiléptico secundario que requirió ingreso en la Unidad de Cuidados Intensivos, un caso de ventriculitis al año de la cirugía que requirió sustitución valvular y 3 casos de hematomas subdurales. Se detectaron disfunción valvular en 5 pacientes (con reemplazo valvular en un caso) y un caso de granuloma de la herida quirúrgica. Durante el seguimiento se produjeron 3 muertes (10,3% de los pacientes), una de ellas directamente relacionada con la cirugía, en el caso de la hemorragia cerebral. En los otros 2 casos el fallecimiento se produjo como resultado de una complicación infecciosa (neumonía broncoaspirativa entre el segundo y tercer año de seguimiento).
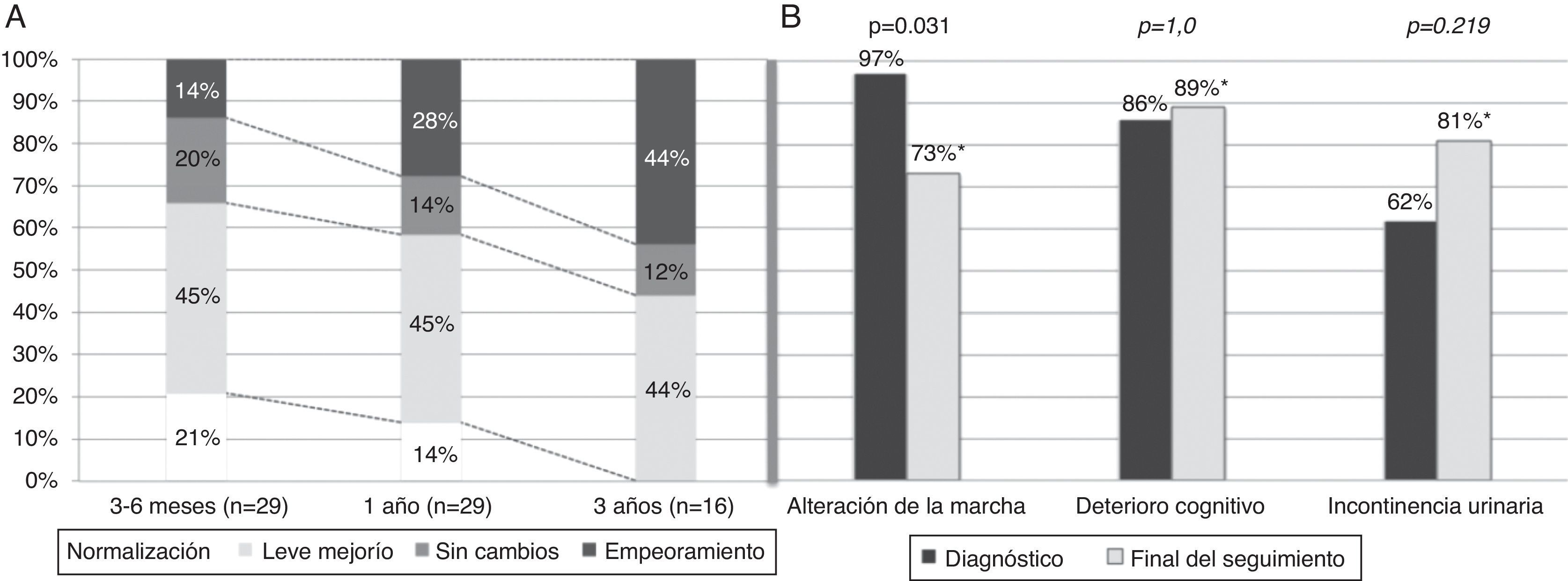
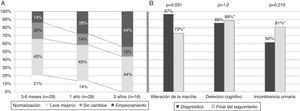
Con respecto a la evolución sintomática, se observó una mejoría sintomática al menos parcial en 17 pacientes (58,6%) al año del seguimiento y en 14 pacientes (48,3%) al final del seguimiento. Se produjo una mejoría de la marcha al final del seguimiento (el 97% de los pacientes con alteración de la marcha en el diagnóstico y el 73% al final del seguimiento; p=0,031). Sin embargo, no se objetivaron diferencias al final del seguimiento en los otros elementos de la tríada tras un seguimiento medio de 37,8 meses (fig. 2). En la evaluación al año del diagnóstico un 59% de los pacientes presentaron algún grado de mejoría clínica, con un 14% de resolución completa de los síntomas (tabla 1). Hasta 16 pacientes (55%) fueron evaluados a los 3 años de evolución, de los cuales un 44% presentó una mejoría al menos parcial. Cabe destacar que ninguno de ellos presentó una mejoría completa de los síntomas a los 3 años de evolución. La edad media, la frecuencia de HTA y el tabaquismo fueron superiores en el grupo con mala respuesta al año de seguimiento (17 pacientes; 57,6%). Por el contrario, la frecuencia de complicaciones quirúrgicas fue mayor en el grupo de no respondedores (12 pacientes; 41,4%). En el análisis multivariante, la edad en el diagnóstico y la presencia de complicación quirúrgica se asociaron de forma independiente a la ausencia de respuesta sintomática a la VDVP al año de la cirugía (p=0,025, OR 1,67; IC del 95%, 1,066-2,623; p=0,030, y OR 88,92; IC del 95%, 1,853-180,626 respectivamente).
Evolución sintomática a lo largo del seguimiento. A) Evolución sintomática global a los 3-6 meses, un año y 3 años. B) Porcentaje de alteración sintomática en el diagnóstico y al final del seguimiento (seguimiento medio 37,8 meses) para cada elemento de la tríada diagnóstica.
* Porcentajes al final del seguimiento calculados sobre un total de 26 pacientes (marcha 19/26=73%; cognición 23/26=89%; incontinencia urinaria 21/26=81%).
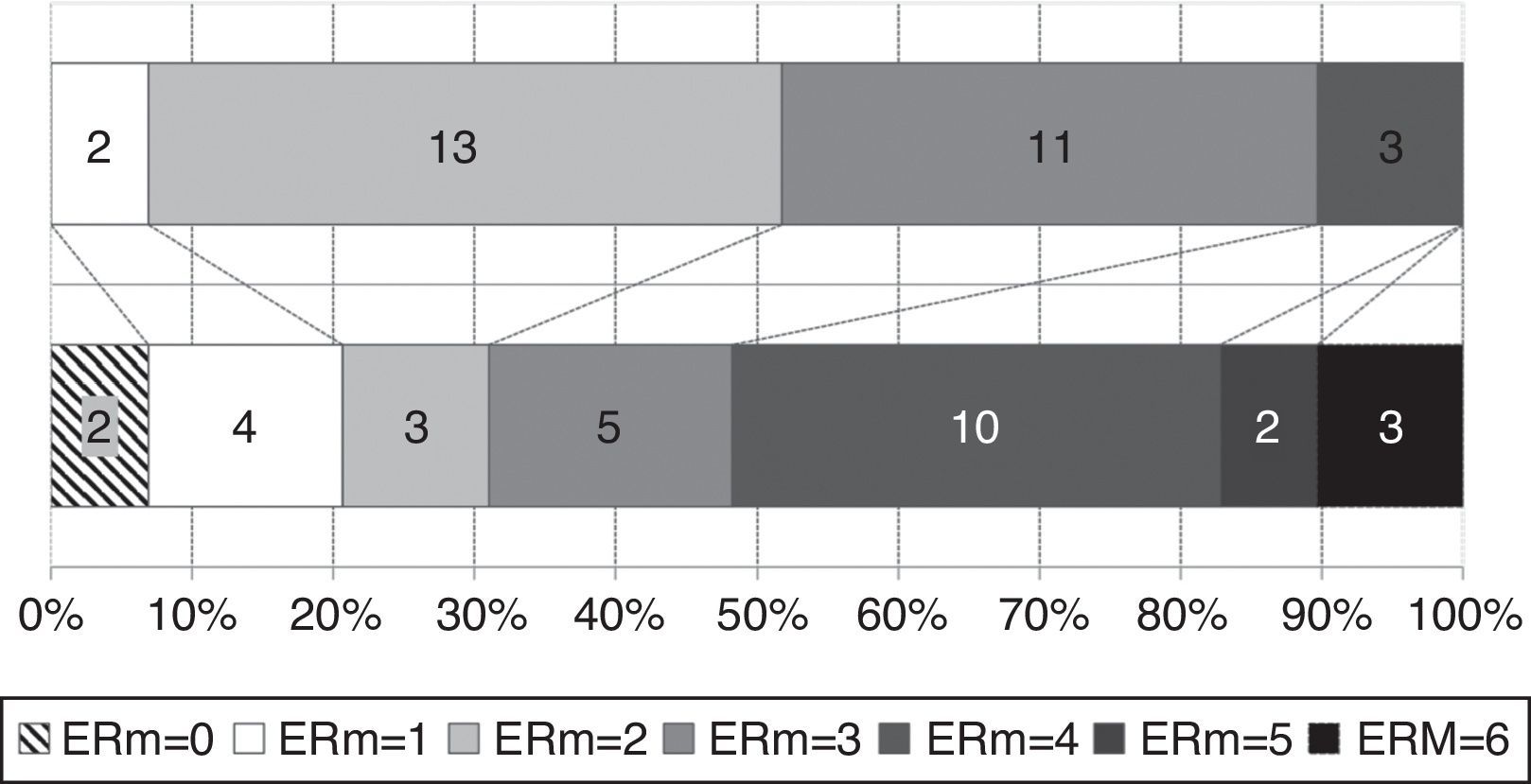
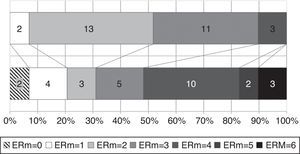
La evolución de la situación funcional en el momento del diagnóstico y al final del seguimiento se muestra en la figura 3. Los pacientes con una puntuación en la ERm superior a 3 puntos pasaron del 10,3 al 51,7% y la situación funcional empeoró de forma significativa a lo largo del seguimiento (ERm inicial<ERm final; p=0,045). La tabla 1 compara las características de los pacientes en función de la independencia funcional (ERm<3) al final del seguimiento. Cabe destacar que 8 pacientes (40%) dependientes al final del seguimiento habían presentado una respuesta sintomática significativa al año de la implantación de la VDVP y que el tiempo de seguimiento fue similar en el grupo de pacientes independientes y dependientes al final del seguimiento (32,7 y 40,1 meses, respectivamente, p=0,387). La edad en el diagnóstico, la frecuencia de diabetes mellitus, el tabaquismo y las complicaciones quirúrgicas fueron superiores en el grupo de pacientes dependientes. Sin embargo, en el análisis multivariante, la edad fue el único factor que se asoció de forma independiente a una mayor probabilidad de dependencia funcional (p=0,025, OR 1,163; IC del 95%, 1,019-1,328).
Al final del seguimiento, 5 pacientes estaban diagnosticados de demencia: 4 de ellos de probable etiología mixta (probable enfermedad de Alzheimer con contribución vascular) y un caso de demencia vascular.
DiscusiónEn este trabajo, aportamos datos sobre la evolución clínica y funcional a largo plazo de los pacientes con HCAI probable tratados con VDVP en un hospital de tercer nivel en España. Hemos observado un empeoramiento funcional durante un seguimiento medio de 3 años, así como una frecuencia elevada de complicaciones graves relacionadas con la cirugía. La edad se asoció de forma independiente tanto a una peor respuesta clínica al año del tratamiento como a una mayor probabilidad de dependencia funcional durante el seguimiento.
Además aportamos datos sobre la incidencia del diagnóstico de HCAI probable en el área de un hospital terciario español: 6,9 casos diagnosticados por cada millón de habitantes al año. La incidencia del diagnóstico es superior a la descrita en Holanda (2,2 casos por millón de habitantes al año) e inferior a la descrita en Noruega (entre 8,4 y 14,7 casos por millón de habitantes al año) y Suecia (9,1 casos por millón de habitantes al año)7,12,13. Recientemente, un estudio poblacional en una pequeña área rural de Japón en mayores de 61 años estimó una prevalencia de HCAI posible del 1,4-2,9%, basándose exclusivamente en criterios de neuroimagen14,15. En una unidad de deterioro cognitivo se encontró una frecuencia de HCAI probable del 3,3% entre el total de los pacientes remitidos por problemas cognitivos, y en un estudio puerta a puerta para estimar la prevalencia de enfermedad de Parkinson en Alemania el 0,41% de los mayores de 65 años estudiados fueron diagnosticados de HCAI posible16,17. En conjunto, estos datos indican que la HCAI podría estar infradiagnosticada en nuestro medio18.
La frecuencia de complicaciones graves observadas fue similar a las previamente publicadas19. La mortalidad como complicación directa de la cirugía fue del 3,4% en nuestra serie, habiéndose reportado cifras entre el 0 y el 11%. Otras complicaciones graves como hematoma subdural se sitúan entre el 2 y el 47%, mientras que en nuestra serie se produjo en el 10,3%.
La mejoría clínica obtenida al año de la cirugía en nuestro estudio (mejoría parcial en casi el 60%) es similar a las cifras publicadas, con cifras que van desde el 2% hasta el 100%19. Esta variabilidad se explicaría por la falta de consenso en las escalas empleadas para valorar la respuesta clínica, la variabilidad en el tiempo de seguimiento y la selección de los pacientes, lo que dificulta las comparaciones entre estudios. Cabe destacar que en muchos trabajos no se tuvieron en cuenta las pérdidas en el seguimiento para el cálculo del porcentaje de pacientes con mejoría, resultando en cifras artificialmente elevadas19,20.
Se han ofrecido diferentes explicaciones para la ausencia de respuesta clínica y funcional sostenida, entre las que se encuentran: a) concurrencia de otra enfermedad neurodegenerativa (p. ej., enfermedad de Alzheimer)21-23; b) impacto de las complicaciones del tratamiento quirúrgico sobre el estado funcional7, y c)el deterioro atribuible a otras comorbilidades frecuentes en estos pacientes24.
A nivel de grupo, solo la proporción de pacientes con alteración de la marcha mejoró de forma estadísticamente significativa al final del seguimiento. Además, el 60% de los pacientes presentó un empeoramiento cognitivo. Esta evolución concuerda con los hallazgos de Koivisto et al. en su reciente trabajo sobre el pronóstico cognitivo a largo plazo de los pacientes con HCAI y respuesta inicial a la VDVP, en el que un 46 y un 27% de los pacientes presentaban demencia y deterioro cognitivo, respectivamente, al final del seguimiento23. En ese trabajo, la edad, el sexo masculino, el tiempo de seguimiento y la presencia de déficits de memoria en el momento del diagnóstico se relacionaron de forma independiente con el riesgo de desarrollo de demencia.
Por otro lado, la HTA se asoció con una menor respuesta clínica al año de la cirugía y estudios previos han observado una mayor frecuencia de HTA en pacientes con HCAI, lo que ha llevado a especular sobre su papel en la fisiopatología de la enfermedad a través de un aumento de la pulsatilidad del LCR25,26. De hecho, un reciente estudio ha demostrado que la implantación de la VDVP no modifica la pulsatilidad del LCR, lo que podría explicar la ausencia de respuesta a la cirugía en el subgrupo de pacientes con HTA4,27. En otro estudio se observó una mejor respuesta sintomática en los pacientes intervenidos con VDVP programable (descenso progresivo de la presión de 20 a 4cmH2O en 6 meses) al comparar con una VDVP con presión fija (12cmH2O)28. Sin embargo, en nuestra muestra solo la edad y la presencia de complicaciones quirúrgicas se asociaron de forma independiente a una menor probabilidad de respuesta al año de la cirugía.
Este estudio aporta datos sobre la evolución funcional a largo plazo de pacientes con HCAI probable. Aunque no existe consenso sobre las escalas a utilizar en el seguimiento de estos pacientes, la mayoría de los trabajos han empleado escalas semicuantitativas que puntúan cada uno de los aspectos de la tríada sintomática29. Estas escalas pueden mostrar mejorías sutiles sin repercusión clínica y podrían sobreestimar los beneficios de la cirugía. Por el contrario, la valoración funcional aporta información sobre el impacto de la mejoría en la autonomía del paciente, más allá de las pequeñas variaciones en la marcha o la cognición. Solo un estudio ha evaluado la situación funcional de los pacientes mediante la ERm, a pesar de ser una escala recomendada en las guías clínicas publicadas4,11. Algunos estudios han empleados escalas de calidad de vida autocumplimentadas por el paciente tras la cirugía; sin embargo, estos trabajos presentan un importante sesgo de respuesta, lo que dificulta la interpretación de los resultados19,20,29,30.
En nuestro trabajo, se produjo un empeoramiento significativo de la puntuación de la ERm al final del seguimiento con respecto a la puntuación inicial, con una elevada frecuencia de dependencia funcional tras 37,8 meses de seguimiento medio. Esto podría explicarse por la coexistencia de otras enfermedades en el diagnóstico o su aparición durante el seguimiento8,22,23. La frecuencia de dependencia funcional final no se relacionó con el tiempo de seguimiento ni con el nivel funcional en el momento del tratamiento, y la edad en el diagnóstico fue el único factor que se asoció de forma independiente a una mayor probabilidad de dependencia funcional. En este sentido, la edad es un factor de riesgo para la concurrencia de otras enfermedades neurodegenerativas, aunque son muchas otras las comorbilidades que pueden afectar al pronóstico de los pacientes con HCAI24.
Este trabajo tiene varias limitaciones. En primer lugar, se trata de un estudio observacional con una muestra relativamente pequeña. Sin embargo, hemos caracterizado la respuesta clínica y funcional de una cohorte de pacientes con HCAI, obteniendo resultados estadísticamente significativos y de interés para el manejo de estos pacientes. La heterogeneidad, tanto de las evaluaciones cognitivas como de los otros elementos de la tríada sintomática, limitó la precisión de los datos obtenidos. Como consecuencia, hemos estimado solo parcialmente el grado de mejoría o empeoramiento. Por otro lado, la ERm aporta información objetiva sobre el estado funcional de los pacientes; sin embargo, resulta imposible determinar el grado de deterioro esperable en una cohorte de pacientes de edad avanzada en ausencia de un grupo control. Son necesarios más estudios prospectivos y controlados, con un seguimiento neurológico estandarizado, que evalúen de forma integral el impacto real de la cirugía, así como los factores asociados a una respuesta favorable.
Casi 60 años después de su descripción como causa reversible de demencia, la selección de los pacientes con HCAI que pueden beneficiarse del tratamiento quirúrgico sigue siendo controvertida. La investigación en el diagnóstico, el tratamiento y la evolución clínica de la HCAI debe continuar con el objetivo de mejorar el proceso diagnóstico (papel de las comorbilidades, desarrollo de biomarcadores y de la neuroimagen) y consensuar métodos de evaluación de la respuesta clínica tras la cirugía31,32.
El beneficio sintomático de la implantación de una VDVP en pacientes con HCAI es a menudo parcial y transitorio, con una alta frecuencia de complicaciones y dependencia funcional en el seguimiento a largo plazo, especialmente en los pacientes de mayor edad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los resultados de este trabajo han sido presentados en la reunión anual de la Sociedad Española de Neurología del 2013 en forma de comunicación oral, siendo seleccionado como Comunicación estelar.