El uso de anticoagulantes orales (ACO) es considerado predictor independiente de mortalidad en pacientes con hemorragias intracerebrales (HIC), siendo incierto el rol del cociente normalizado internacional (INR). El objetivo de este trabajo es evaluar la asociación entre la ACO y el valor del INR, y el volumen de los HIC, así como determinar la relación entre ambas variables y la mortalidad.
Pacientes y métodosSe analizaron retrospectivamente todos los pacientes con HIC incluidos en el registro cerebrovascular del Hospital Privado de Comunidad, entre diciembre de 2003 y mayo de 2009 inclusive. Los volúmenes de los hematomas (variable dependiente) se calcularon sobre la primera imagen realizada, utilizando el método abc/2. Las variables independientes fueron edad, sexo, factores de riesgo vascular, localización del sangrado, volcado intraventricular, gravedad clínica (escala de Glasgow), tiempo para la realización de la imagen, antiagregación y valor del RIN al ingreso. También se analizó la relación entre todas las variables mencionadas y la mortalidad.
ResultadosSe identificó a 327 pacientes con HIC (35 recibían ACO). Fue mayor la mediana de volumen de los anticoagulados (55ml vs 24ml p<0,05), no encontrándose asociación estadísticamente significativa entre el volumen y las demás variables. En el análisis multivariable se observó mayor mortalidad estadísticamente significativa asociada al volumen, no así a la anticoagulación.
ConclusionesLa ACO se asoció a un mayor volumen inicial del hematoma, no encontrándose correlación entre el valor de INR y dicho volumen. El volumen de la HIC se relacionó directamente a la mortalidad; sin embargo, a igualdad de volumen el valor de INR no se asoció a mayor mortalidad.
Oral anticoagulant therapy (ACO) is considered an independent predictor of mortality in patients with intracerebral haemorrhage (ICH), with the role of the international normalised ratio (INR) being unclear. The aim of this work is to evaluate the relationship between ACO and the INR value and the ICH volume, and to determine the relationship between both variables and mortality.
Patients and methodsPatients were retrospectively analysed using the Private Community Cerebrovascular Hospital Register (Registro Cerebrovascular del Hospital Privado de Comunidad), between December 2003 and May 2009. Volumes of the haematomas (dependent variable) were calculated from the first image performed, using the abc/2 method. Independent variables were age, gender, vascular risk factors, site of bleeding, intraventricular dump, clinical severity (Glasgow scale), time to image, antiplatelet drugs, and INR value on admission. An analysis of the relationship between all these variables and mortality was also performed.
ResultsA total of 327 patients with HIC were identified (35 with ACO). Median volume was higher in the anticoagulated patients (55ml vs 24ml P<.05), with no statistically significant relationship between volume and the other variables. In the multivariate analysis, a statistically significant higher mortality associated to volume was observed, but not with anticoagulation.
ConclusionsOral anticoagulation was associated with a higher initial volume of the haematoma, with no correlation between the INR value and volume. The HIC volume was directly related to mortality, however, like the volume, the INR was not associated with increased mortality.
El uso de anticoagulantes orales (ACO) previo a una hemorragia intracerebral (HIC) es un predictor independiente de mortalidad1–3. A su vez, la anticoagulación no sólo incrementa el riesgo de HIC, sino también aumenta la severidad de ésta cuando se produce3,4. En las últimas décadas se incremento el número de HIC asociadas a anticoagulación (HIC-ACO), representando el 20% de todas las HIC1-7.
Entre los factores que influyen en el pronóstico de las HIC, el volumen del hematoma al momento de la consulta y la expansión del hematoma después de su presentación son variables importantes que podrían estar influenciadas por el uso de anticoagulantes8,9.
El cociente normalizado internacional (INR) es una medida estándar para estimar el nivel de anticoagulación oral, siendo incierto su papel como factor pronóstico, con resultados diferentes en las series publicadas. De existir relación entre la intensidad de la anticoagulación y el desenlace clínico de las HIC, sería fundamental la implementación de estrategias para revertir rápidamente el efecto anticoagulante. Asimismo, sería de relevancia el control estricto de los pacientes anticoagulados, con el propósito de que se mantengan dentro de niveles adecuados de anticoagulación3,6,8,10.
El objetivo de este trabajo es evaluar la asociación entre la ACO y el valor del INR, y el volumen de los HIC, así como determinar la relación entre ambas variables y la mortalidad.
Material y métodosSe registró a todos los pacientes con diagnóstico de HIC incluidos consecutivamente en el registro cerebrovascular del Hospital Privado de Comunidad, entre diciembre de 2003 y mayo de 2009 inclusive. Se excluyeron las HIC secundarias a trauma, tumor, transformación hemorrágica de infarto, rotura de aneurisma o malformación vascular. Todos los pacientes fueron evaluados por neurólogos en la guardia de emergencias y permanecieron internados en la unidad de cuidados neurológicos. A todos los pacientes anticoagulados se les suspendió inmediatamente dicho tratamiento, aplicándose en forma inmediata tratamiento con 10mg de vitamina K por vía endovensa y plasma fresco congelado según valores de INR y el peso del paciente.
Los volúmenes de los hematomas (variable dependiente) se calcularon sobre la primera imagen realizada luego del evento, utilizando el método abc/211. Las variables independientes fueron edad, sexo, factores de riesgo vascular (hipertensión arterial, diabetes mellitus, dislipemia, tabaquismo), localización del sangrado (supratentorial), presencia de volcado intraventricular, gravedad clínica (medida por escala de Glasgow), tiempo para la realización de la imagen, antiagregación y valor de INR al ingreso. Se los clasificó en forma arbitraria según presentaran INR < 1,2, entre 1,2 y 2, entre 2,1 y 3, y mayor de 3. Todas las variables estaban previamente definidas en el manual del registro cerebrovascular del Hospital Privado de Comunidad (www.hpc.org.ar).
El desenlace analizado fue la letalidad al día 30 posterior a la HIC en pacientes, con y sin anticoagulación. En los pacientes sin información del desenlace por el registro, ésta se obtuvo de consultas posteriores, el registro interno hospitalario de mortalidad, o por contacto directo con el paciente o su familiar.
Análisis estadísticoSe estableció un nivel de significación de α=0,05 para el análisis estadístico. Para el análisis de la relación entre las diferentes variables independientes y el volumen, que no presenta una distribución normal, se utilizó la prueba de Mann-Whitney. Para valorar la asociación entre variable INR y volumen de hemorragia se utilizó el coeficiente de correlación de Spearman. Se analizó la relación entre mortalidad y el volumen del hematoma con la prueba de Mann-Whitney, y con la prueba de la chi al cuadrado para su relación con la anticoagulación, la antiagregación y la localización supratentorial. Las variables estadísticamente significativas en el análisis univariado se incluyeron en la prueba de regresión logística. Se utilizó el programa estadístico SPSS versión 11.0.
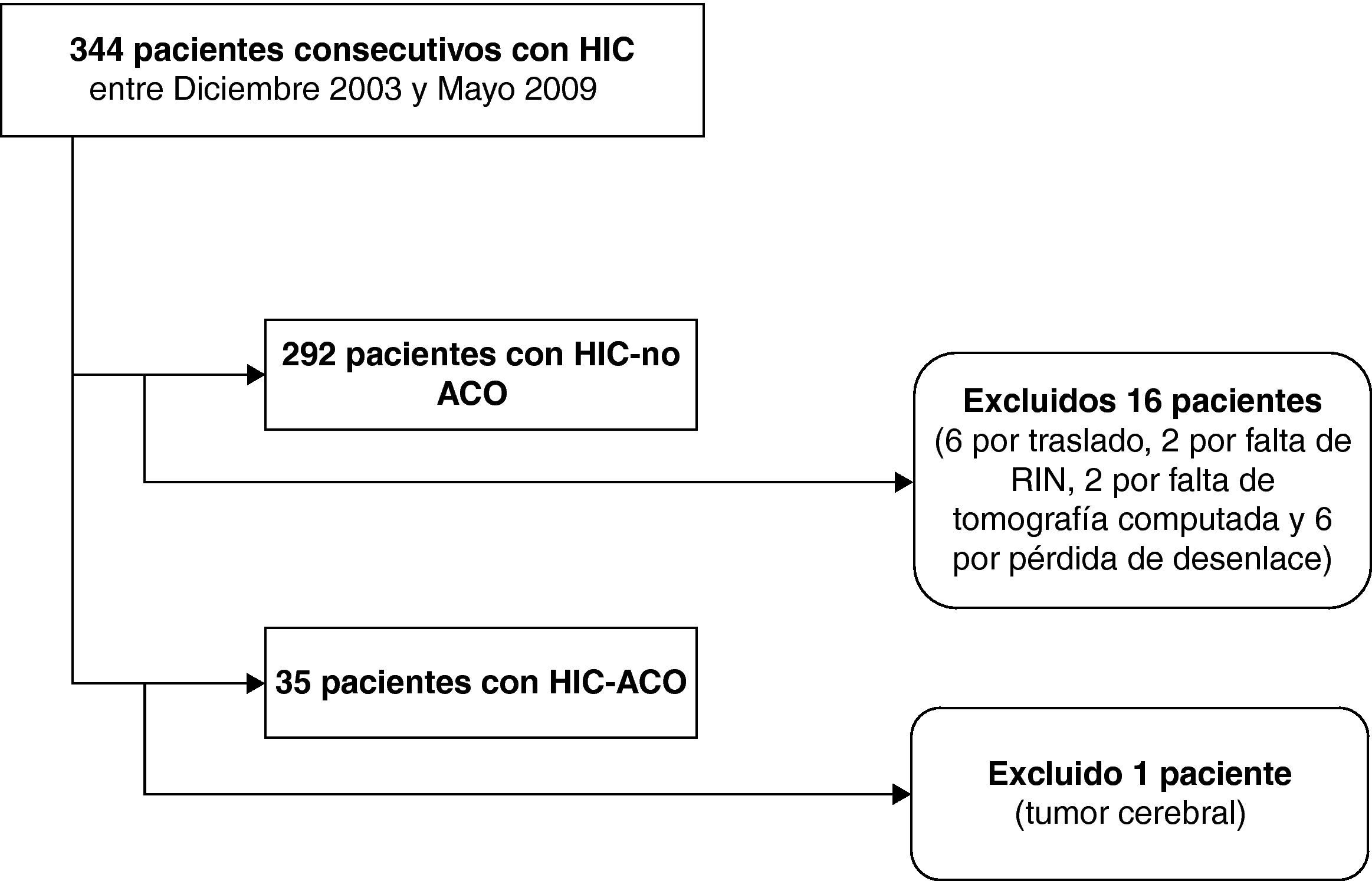
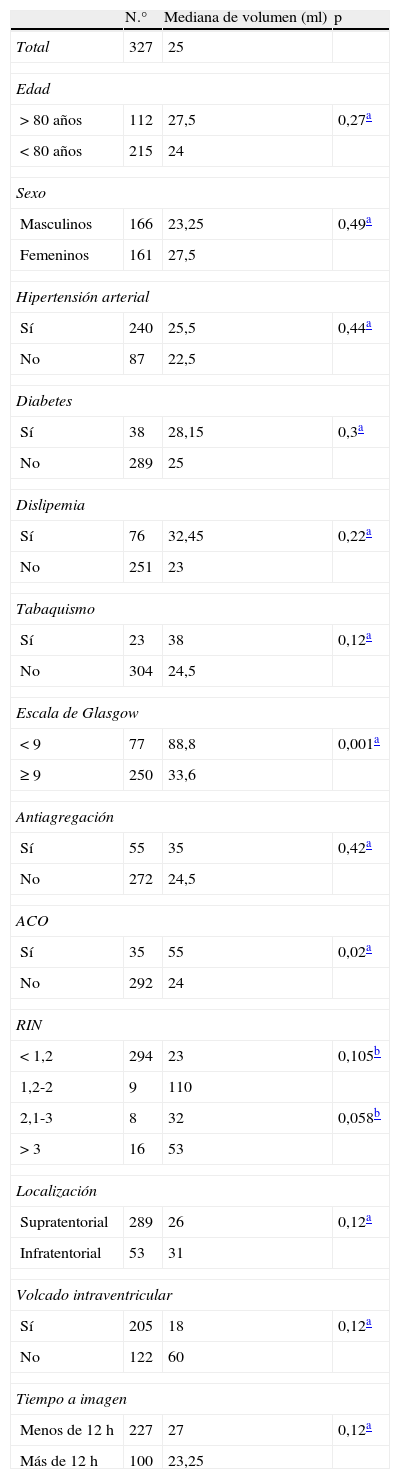
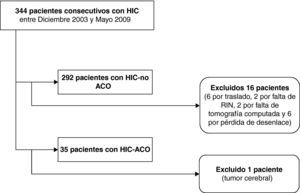
ResultadosSe identificó a 344 pacientes con diagnóstico HIC, excluyéndose en el grupo HIC-no ACO 16 pacientes (6 por traslado, 2 por falta de INR al ingreso, 2 por falta de tomografía computarizada y 6 por pérdida de desenlace) y en el grupo HIC-ACO, uno por sospecha de hemorragia secundaria a proceso tumoral. Se incluyó para el análisis a 292 pacientes con HIC y 35 HIC-ACO (fig. 1). La distribución de los pacientes según las variables analizadas se muestra en la tabla 1.
Distribución de los pacientes según las variables evaluadas y su relación con el volumen de la HIC
| N.° | Mediana de volumen (ml) | p | |
| Total | 327 | 25 | |
| Edad | |||
| > 80 años | 112 | 27,5 | 0,27a |
| < 80 años | 215 | 24 | |
| Sexo | |||
| Masculinos | 166 | 23,25 | 0,49a |
| Femeninos | 161 | 27,5 | |
| Hipertensión arterial | |||
| Sí | 240 | 25,5 | 0,44a |
| No | 87 | 22,5 | |
| Diabetes | |||
| Sí | 38 | 28,15 | 0,3a |
| No | 289 | 25 | |
| Dislipemia | |||
| Sí | 76 | 32,45 | 0,22a |
| No | 251 | 23 | |
| Tabaquismo | |||
| Sí | 23 | 38 | 0,12a |
| No | 304 | 24,5 | |
| Escala de Glasgow | |||
| < 9 | 77 | 88,8 | 0,001a |
| ≥ 9 | 250 | 33,6 | |
| Antiagregación | |||
| Sí | 55 | 35 | 0,42a |
| No | 272 | 24,5 | |
| ACO | |||
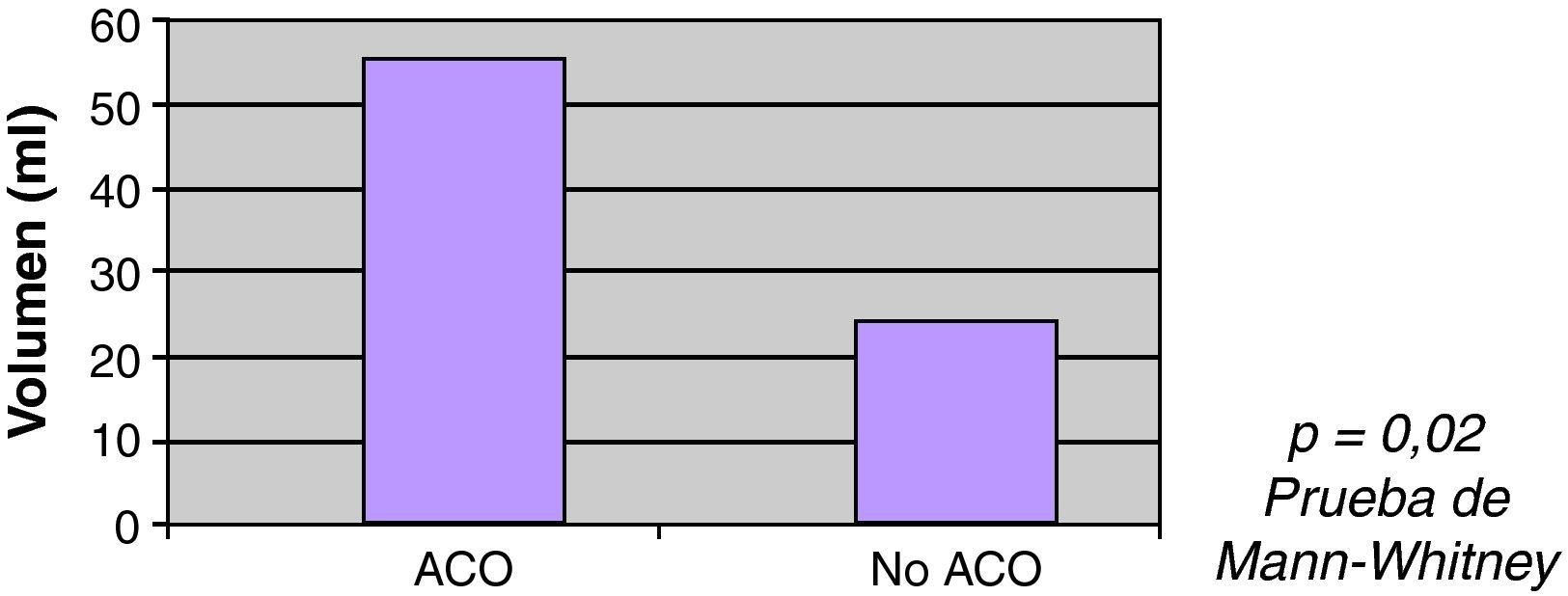
| Sí | 35 | 55 | 0,02a |
| No | 292 | 24 | |
| RIN | |||
| < 1,2 | 294 | 23 | 0,105b |
| 1,2-2 | 9 | 110 | |
| 2,1-3 | 8 | 32 | 0,058b |
| > 3 | 16 | 53 | |
| Localización | |||
| Supratentorial | 289 | 26 | 0,12a |
| Infratentorial | 53 | 31 | |
| Volcado intraventricular | |||
| Sí | 205 | 18 | 0,12a |
| No | 122 | 60 | |
| Tiempo a imagen | |||
| Menos de 12 h | 227 | 27 | 0,12a |
| Más de 12 h | 100 | 23,25 | |
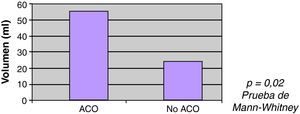
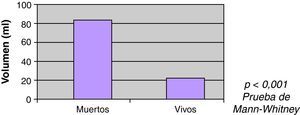
La ACO se correlacionó con el mayor volumen inicial de la HIC, siendo la mediana de volumen entre pacientes ACO 55ml, y 24ml entre los no ACO (p=0,02) (fig. 2). No se encontró asociación estadísticamente significativa entre el volumen y el INR (rho de Spearman=0,105; p=0,058).
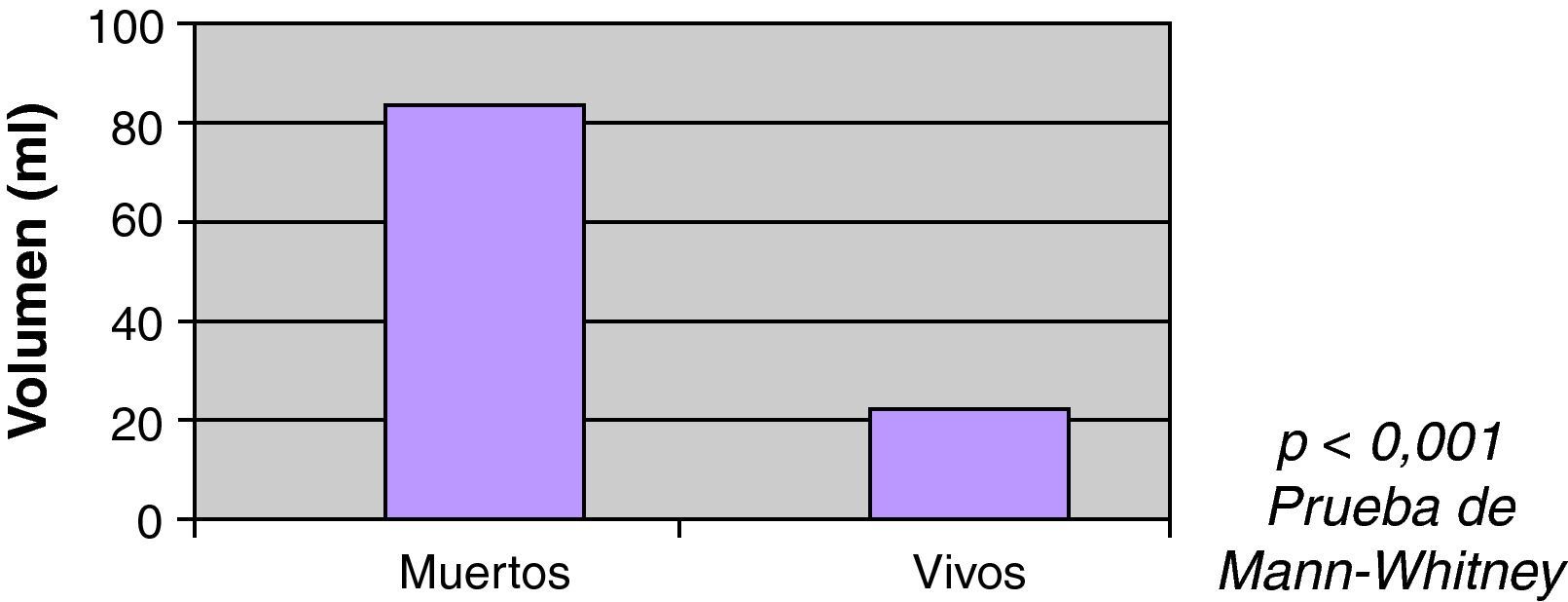
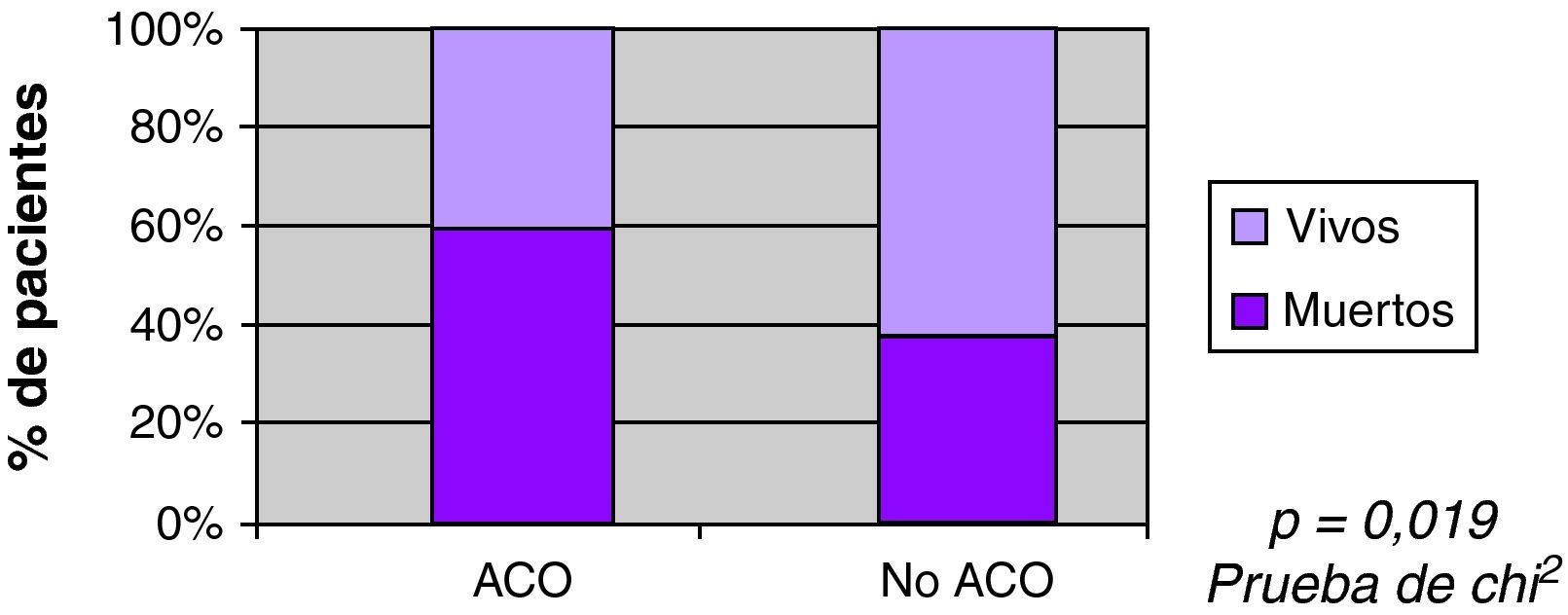
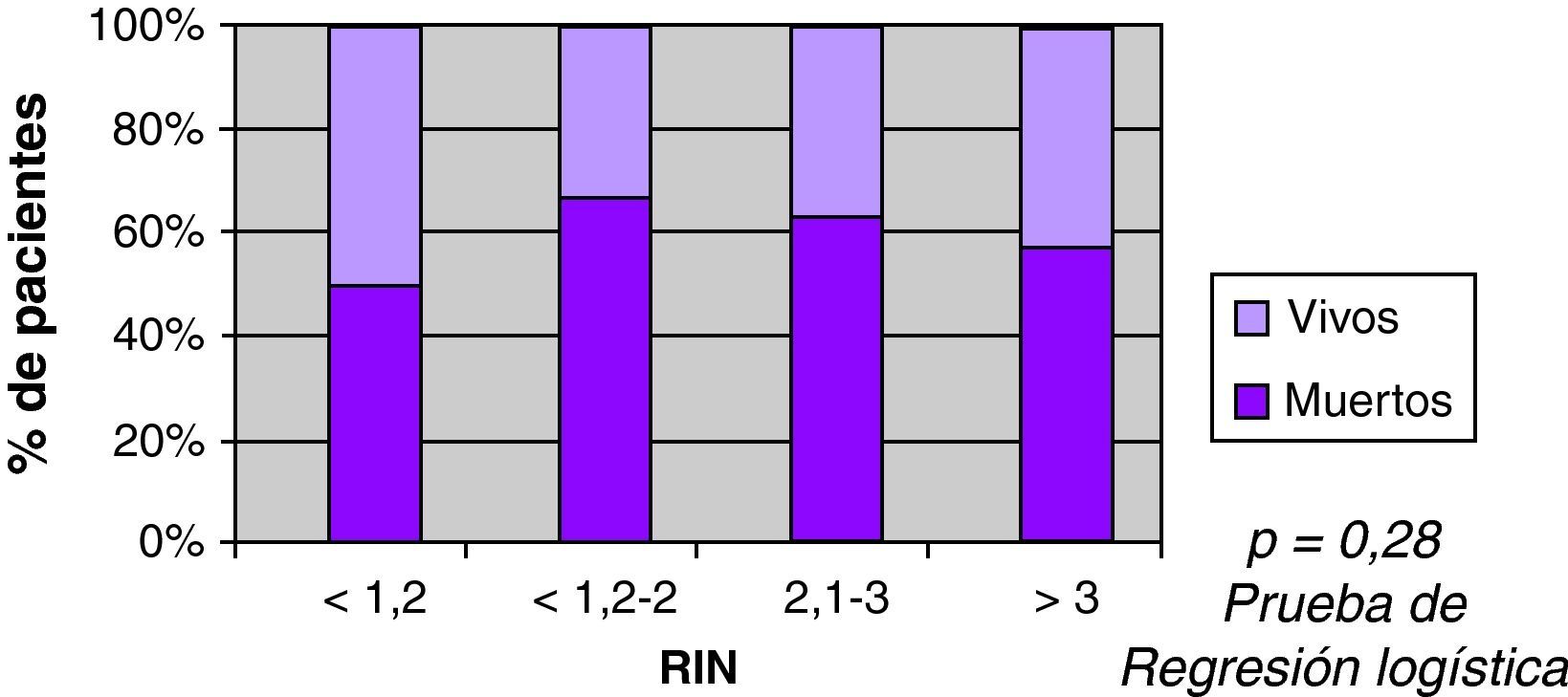
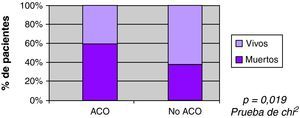
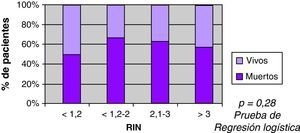
Se observó mayor mortalidad con el incremento del volumen, con una mediana entre los vivos de 22ml, y entre los fallecidos 86ml (fig. 3). También se observó mayor mortalidad en pacientes con ACO (60% vs 35%) en el análisis univariable (fig. 4). Al ajustar el INR con el volumen en la prueba de regresión logística, no se observó asociación estadísticamente significativa con la mortalidad (fig. 5).
DiscusiónNuestro estudio muestra que la mortalidad por HIC en los pacientes tratados con anticoagulantes orales es significativamente mayor que en los no tratados, llegando al 60% a los 30 días de ocurrido el ictus. Esto puede explicarse parcialmente por el mayor volumen del hematoma observado en este grupo de pacientes, variable ampliamente aceptada en la literatura como factor de pobre desenlace en esta patología12,13. Cifras similares de volumen del hematoma fueron presentadas en estudios previos6,14–17.
Una limitación del trabajo es que no se ha podido conocer la frecuencia, la amplitud y la duración del aumento del sangrado intracraneal en el global de la serie ni en los ACO, debido a que no se han realizado imágenes seriadas. La expansión del hematoma luego de la presentación del ictus sería causante del exceso de mortalidad en este grupo de pacientes, aunque no está ampliamente aceptado, ya que se ha comunicado aumento progresivo del tamaño en hematomas no relacionados a ACO18. Esta apreciación podría estar sobreestimada por la mayor celeridad con la que se realizarían imágenes cerebrales a pacientes anticoagulados y la realización de imágenes seriadas en estos pacientes6–9.
Hay escasos trabajos que estudien la relación entre el grado de anticoagulación y el volumen inicial de las HIC. Un estudio reciente muestra que el aumento significativo del volumen de los hematomas ocurre con valores de INR mayores a 3, proponiendo a la expansión del hematoma en las primeras horas como responsable8. Dos estudios previos no muestran relación entre el grado de anticoagulación y el volumen, postulando un fenómeno del «todo o nada»6,7. No hemos encontrado en la literatura publicaciones de mortalidad de acuerdo сon valores de INR. En nuestro trabajo no hallamos asociación significativa entre valor del INR y el volumen, así como tampoco con la mortalidad a 30 días.
ConclusiónLos pacientes anticoagulados presentan una mayor mortalidad por HIC que los pacientes no tratados. Este desenlace sería independiente del valor de INR al momento de la presentación, lo cual implica que el sólo hecho de recibir tratamiento anticoagulante, a pesar de adecuados controles, agrava el pronóstico.
No obstante, las recomendaciones actuales en la HIC orientan a corregir la alteración de coagulación de manera rápida, quedando por confirmar qué tipo de tratamiento es el más conveniente para cambiar la historia natural de esta patología en este subgrupo de pacientes19.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentado como póster en el XLVI Congreso Argentino de Neurología. Sociedad Neurológica Argentina. Mar del Plata, 14 al 17 de octubre de 2009.