Existe suficiente evidencia sobre la utilidad de la cirugía como alternativa terapéutica para pacientes con epilepsia farmacorresistente, sin embargo este tratamiento es subutilizado especialmente en países en desarrollo. El objetivo de este trabajo fue determinar la efectividad y seguridad de la cirugía de epilepsia en un hospital terciario de Ecuador.
MétodosSe describe el resultado de la cirugía de epilepsia en 27 niños y adolescentes en el Hospital Baca Ortiz, de Quito, Ecuador, teniendo en cuenta las siguientes variables antes y después de la cirugía: reducción de la frecuencia de crisis, Engel posquirúrgico, mejoría en la calidad de vida y presencia de complicaciones graves por la cirugía.
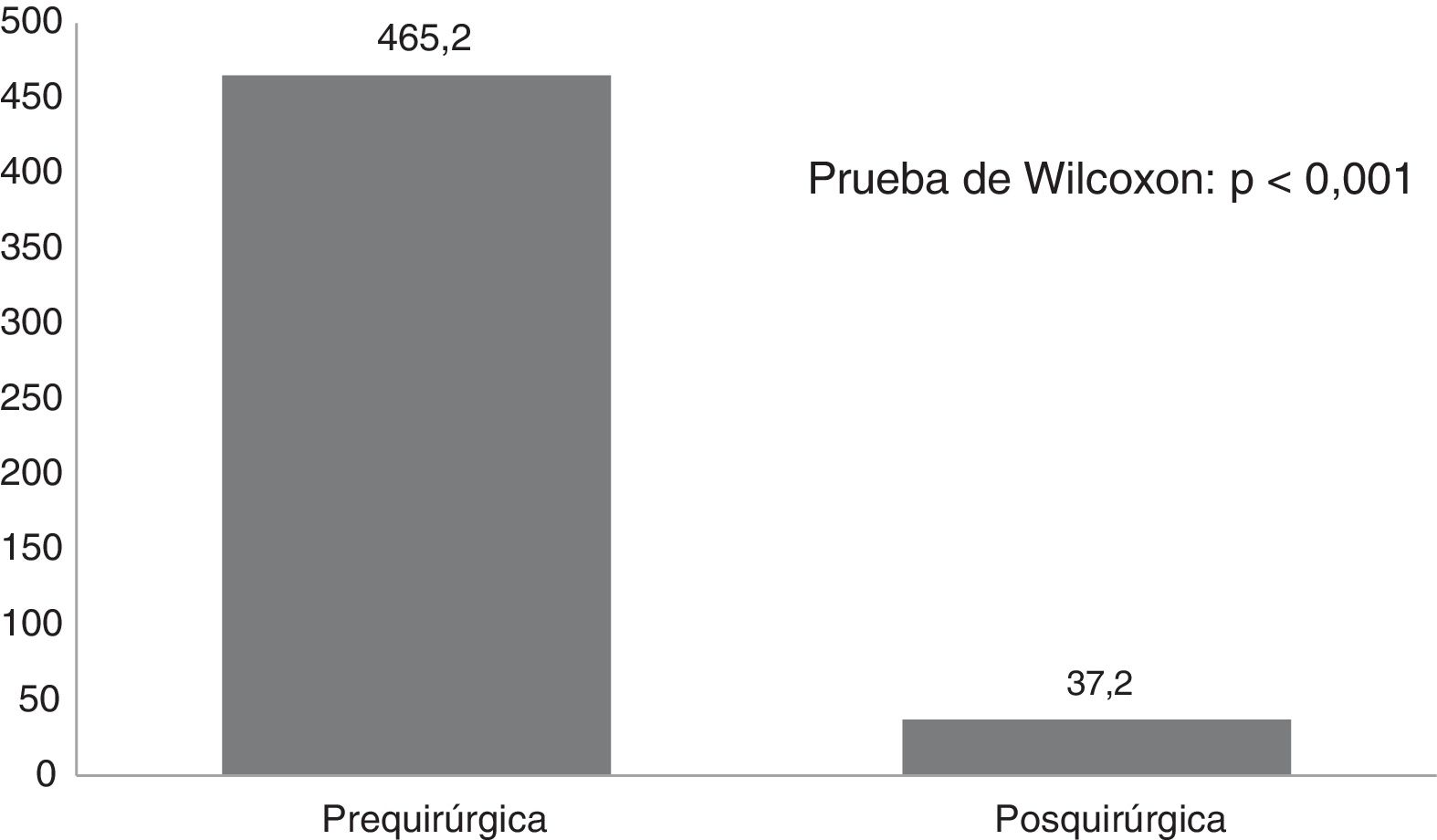
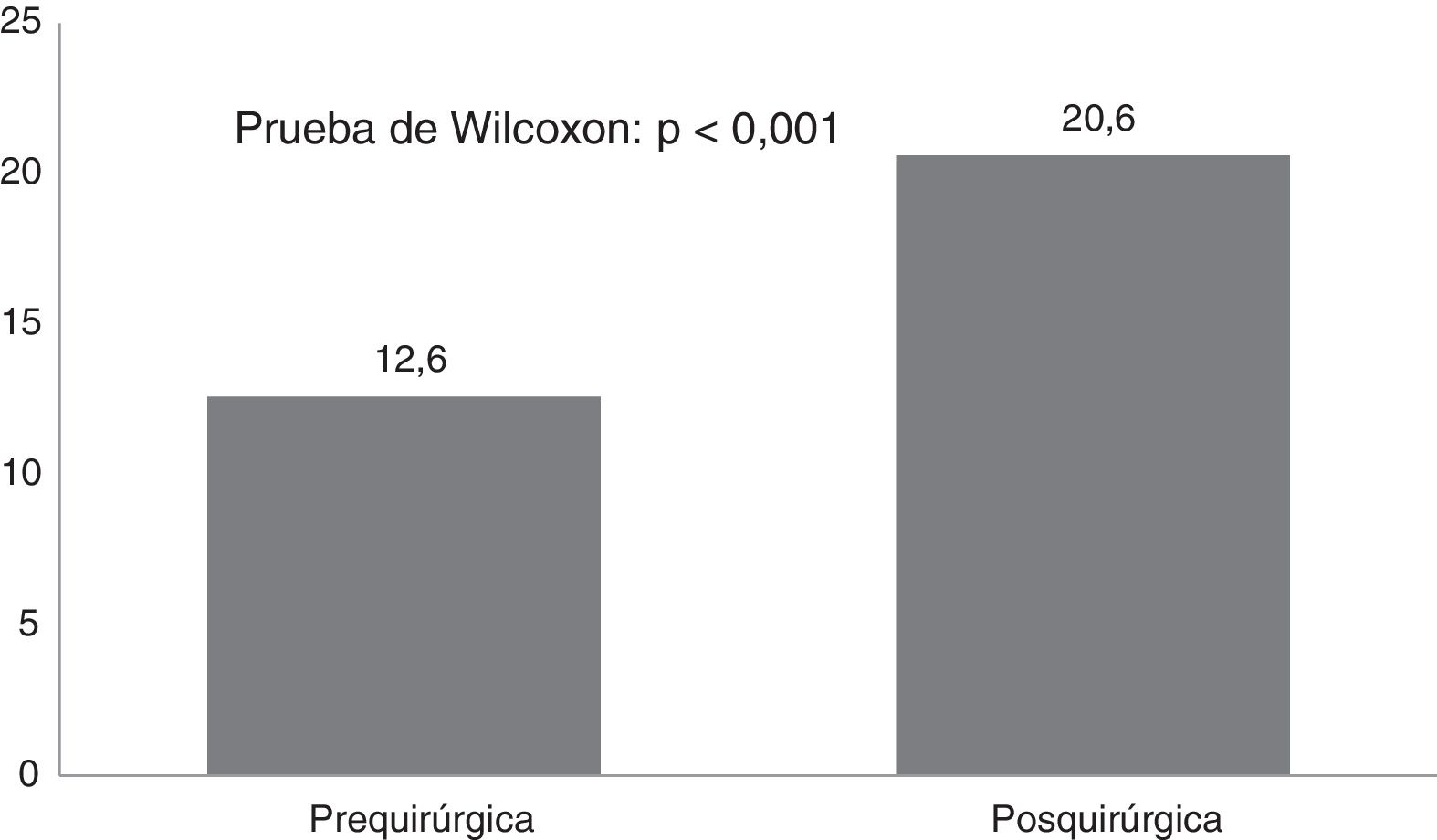
ResultadosSe realizaron 21 callosotomías y seis cirugías resectivas. La frecuencia de crisis media se redujo de 465 mensual antes de la cirugía a 37,2 mensual después de la misma (p<0,001), mientras que la puntuación en la escala de calidad de vida aumentó de 12,6 a 37,2 puntos (p<0,001), el 72,7% de los pacientes mejoró la calidad de vida. Entre las cirugía resectivas, en dos epilepsias del lóbulo temporal y una del cuadrante posterior se logró Engel Ia, una hemisferotomía por encefalitis de Rasmusen quedó en Engel IIa y dos hamartomas hipotalámicos, uno logró Engel III y otro Engel Ia pero falleció a mediano plazo por complicación posquirúrgica. La otra complicación grave fue un hidrocéfalo que llevó a la muerte a un lactante con espasmos infantiles refractarios sometido a callosotomía.
ConclusiónEl resultado favorable se observó en el 92,5% de los pacientes.
There is sufficient evidence on the usefulness of surgery as a therapeutic alternative for patients with drug-resistant epilepsy; however this treatment is underutilized, especially in developing countries.
MethodsWe describe the outcomes of epilepsy surgery in 27 paediatric patients at Hospital Baca Ortiz in Quito, Ecuador. Our analysis considered the following variables: reduction in seizure frequency, surgery outcome according to the Engel classification, improvement in quality of life, and serious complications due to surgery.
Results21 corpus callosotomies and 6 resective surgeries were performed. The mean seizure frequency decreased from 465 per month before surgery to 37.2 per month thereafter (p<.001); quality of life scale scores increased from 12.6 to 37.2 (p<.001), and quality of life improved in 72.7% of patients. Regarding resective surgery, 2 patients with temporal lobe epilepsy and one with posterior quadrant epilepsy achieved Engel class IA, and one patient undergoing hemispherotomy due to Rasmussen encephalitis achieved Engel class IIA. Two patients underwent surgery for hypothalamic hamartoma: one achieved Engel III and the other, Engel IA; however, the latter patient died in the medium term due to a postoperative complication. The other major complication was a case of hydrocephalus, which led to the death of a patient with refractory infantile spasms who underwent corpus callosotomy.
ConclusionsFavourable outcomes were observed in 92.5% of patients.
La epilepsia es el trastorno neurológico más común en la infancia, con una prevalencia entre 3,2 y 5,5 por 1.000 niños en países desarrollados y entre 3,6 y 44 por 1.000 niños en países en vías de desarrollo1. En Latinoamérica la prevalencia de epilepsia en la población general es la más alta de todas las regiones del mundo, con 17,8 por 1.000 habitantes2,3. Los niños con epilepsia tienen mayores tasas de problemas conductuales, cognitivos, emocionales, sociales y académicos que los niños sanos o que aquellos con otras enfermedades crónicas4. Esto tiene un impacto en los sistemas de salud que lleva a un costo por paciente que es mayor en niños que en adultos5.
La epilepsia farmacorresistente (EFR) es definida por la Liga Internacional contra la epilepsia como aquella en la que no se han controlado todos los tipos de crisis tras haberse recibido tratamiento con dos fármacos antiepilépticos tolerados, apropiadamente elegidos y tomados de forma adecuada, bien en monoterapia o en combinación6. Esta condición constituye entre el 20-30% de los pacientes pediátricos7 pero puede llegar hasta el 65% en menores de un año5. La EFR se asocia a peor calidad de vida4,8 y una tasa de mortalidad de alrededor del 20%9, mayor a la población sana o a los niños con epilepsia controlada10. Adicionalmente, estos pacientes utilizan politerapia con aumento de los efectos adversos de los fármacos antiepilépticos11 y el costo total asociado a la EFR es tres veces mayor que la media del costo de todos los pacientes con epilepsia12.
Existe suficiente evidencia sobre la utilidad de la cirugía como alternativa para el tratamiento de pacientes con EFR13–15, que además es costo-efectiva16,17. Guías internacionales sobre epilepsia pediátrica recomiendan que la identificación de candidatos a cirugía de epilepsia deben ser parte de la práctica estandarizada en el manejo de pacientes con epilepsia incluso desde el primer y segundo nivel de los sistemas de salud18. Varios estudios en países desarrollados indican un aumento en el volumen de pacientes llevados a cirugía19 así como de la complejidad de las mismas20; sin embargo, este tipo de tratamiento continúa siendo subutilizado15,17,18. En países en vías de desarrollo la brecha terapéutica es mucho mayor debido a factores económicos y a la falta de educación sobre el tema en profesionales y población general21.
Aunque el objetivo fundamental de la cirugía de la epilepsia es llevar al paciente a libertad de crisis, existen otros beneficios asociados como la mejoría cognitiva y conductual así como la reducción del número y dosis de los medicamentos antiepilépticos13,22. Por otra parte, para epilepsias generalizadas o mutlifocales existen opciones de cirugía paliativa que reducen la frecuencia de crisis de forma significativa para el paciente13.
La mayor parte de los resultados publicados sobre cirugía de la epilepsia se derivan de países desarrollados y son muy escasos los de países latinoamericanos, hasta donde conocemos no existen reportes sobre cirugía de epilepsia en Ecuador. El objetivo de este trabajo fue determinar la efectividad y seguridad de la cirugía en los pacientes sometidos a cirugía de la epilepsia en un hospital terciario de Ecuador.
Pacientes y métodosSe realizó un estudio descriptivo de una serie de 27 pacientes con EFR tratados mediante cirugía en el Hospital Baca Ortiz (HBO) de la ciudad de Quito, Ecuador. Se incluyeron todos los pacientes sometidos a diferentes tipos de cirugía (paliativas y resectivas) desde el inicio de este tipo de tratamiento en el centro en el año 2014 hasta 2016. El único criterio de exclusión fue que tuviera menos de seis meses de evolución de la cirugía.
El HBO es un hospital pediátrico de tercer nivel del Ministerio de Salud Pública de Ecuador. Este centro cuenta con Servicios de Neurología infantil y Neurocirugía y presenta una alta frecuencia de pacientes con EFR por ser centro de referencia nacional para la atención neuropediátrica. Desde el año 2014 se inició un programa de cirugía para la epilepsia como alternativa para el tratamiento de estos pacientes.
Se obtuvieron datos sobre variables del paciente y la enfermedad: edad, sexo, edad de comienzo de la epilepsia, edad en el momento de la cirugía, diagnóstico del síndrome epiléptico (según criterios del 2001 de la Liga Internacional contra la epilepsia)23, etiología de la epilepsia, presencia de parálisis cerebral, presencia de discapacidad intelectual y su grado, presencia de trastorno del espectro autista, número de crisis mensual antes de la cirugía, y calidad de vida antes de la cirugía. Además, variables sobre la cirugía: tipo de cirugía (resectiva, paliativa) y tipo específico de cirugía.
Para medir el resultado de la cirugía se utilizaron variables sobre la efectividad en el control de las crisis epilépticas: número de crisis posquirúrgicas, porcentaje de reducción de crisis epilépticas, escala de Engel, calidad de vida posquirúrgica y mejoría en la calidad de vida; así como variables relacionadas con la seguridad de la cirugía: complicaciones de la cirugía y fallecimiento relacionado con la cirugía. Estas variables se recogieron después de un mínimo de seis meses de evolución desde la cirugía.
Se consideró resultado favorable de la cirugía si se logró libertad de crisis (Engel Ia) después de cirugía resectiva (epilepsia resuelta), o si se redujo la frecuencia de crisis en más del 50% en pacientes con cirugía paliativa (epilepsia mejorada); sin complicaciones quirúrgicas graves o fallecimiento relacionado con la cirugía. En cuanto a la calidad de vida, se consideró el resultado exitoso si el paciente logró pasar a una categoría superior en la calificación de su calidad de vida.
Para medir calidad de vida se utilizó la Escala de Calidad de Vida del niño con Epilepsia (CAVE). Este instrumento fue diseñado en España y permite identificar la repercusión negativa de la epilepsia en la conducta, la asistencia escolar, el aprendizaje, la autonomía personal, la relación social, la frecuencia e intensidad de las crisis epilépticas y la opinión de los padres24. Estos ocho parámetros ofrecen una puntuación entre 8 y 40 puntos, a mayor puntuación mejor calidad de vida, de acuerdo a la puntuación se puede clasificar la calidad de vida como: 1) entre muy mala y mala (0-15 puntos), 2) entre mala y regular (16-23 puntos), 3) entre regular y buena (24-31 puntos) y 4) entre buena y muy buena (32-40 puntos).
Se siguieron los protocolos establecidos por el Comité de Ética de la Investigación y la administración de la institución para acceder a los datos de las historias clínicas a los fines de poder realizar este tipo de publicación con finalidad de investigación y divulgación para la comunidad científica.
Para describir el resultado de las variables del estudio se utilizaron métodos de estadística descriptiva: para variables numéricas se utilizó la media y la desviación estándar, para las variables categóricas se utilizaron porcentajes. Para el análisis de la relación entre variables se utilizó estadística no paramétrica, específicamente se realizó la comparación de medias dependientes de variables numéricas mediante la prueba de Wilcoxon, y la comparación de variables categóricas mediante la prueba χ2. El análisis de los datos se realizó con el programa SPSS (Statistical Package for the Social Sciences) versión 20,0 (SPSS, Inc., Chicago, IL, EE. UU.).
ResultadosEn la tabla 1 se describen las variables del paciente y la enfermedad epiléptica. Se observa que el comienzo de la epilepsia estuvo por debajo de los dos años de vida, mientras la cirugía de epilepsia sobre los 10 años, además predominaron de epilepsias generalizadas sintomáticas y de epilepsias multifocales. En cuanto a las etiologías son más frecuentes la noxa perinatal, las malformaciones del desarrollo cortical y las secundarias a infecciones del sistema nervioso central. Por otra parte, se observa una alta frecuencia de comorbilidades, especialmente de discapacidad intelectual y trastornos motores; en dos pacientes se diagnosticó depresión, fueron adolescentes sin discapacidad intelectual con epilepsia del lóbulo temporal.
Descripción de las variables en los pacientes estudiados. Hospital Baca Ortiz 2014-2016
| Variable | Resultado |
|---|---|
| Edad de inicio de la epilepsia | Media: 22 meses, DT: 30,3 meses, rango: 0 – 144 meses |
| Edad de la cirugía | Media: 10,7 años, DT: 4,5 años, rango: 1mes – 18 años |
| Sexo | Femenino: 15 (55,6%) |
| Masculino: 12 (44,4%) | |
| Tiempo entre comienzo de epilepsia y cirugía | Media: 7,7 años, DT: 30,3 me 4,5 años, rango: 6meses – 17 años |
| Tipo de epilepsia | Síndrome de Lennox-Gastaut: 9 (33,3%) |
| Epilepsia multifocal: 4 (14,8%) | |
| Síndrome biopercular estructural: 3 (11,1%) | |
| Síndrome de espasmos infantiles: 1 (7,4%) | |
| Estatus epiléptico superrefractarios: 3 (11,1%) | |
| Hamartoma hipotalámico: 2 (3,7%) | |
| Encefalitis de Rasmussen: 1 (3,7%) | |
| Epilepsia temporal mesial: 1 (3,7%) | |
| Epilepsia temporal lateral: 1(3,7%) | |
| Epilepsia del cuadrante posterior: 2 (7,4%) | |
| Etiología de la epilepsia | Noxa perinatal: 8 (29,6%) |
| Malformación del desarrollo cortical: 5 (18,5%) | |
| Postinfecciosa: 4 (14,8%) | |
| Hamartoma hipotalámico: 2 (7,4%) | |
| Encefalitis de Rasmussen: 2 (7,4%) | |
| Postraumática: 1 (3,7%) | |
| Esclerosis hipocampal: 1 (3,7%) | |
| Esclerosis tuberosa: 1 (3,7%) | |
| Tumor de bajo grado: 1 (3,7%) | |
| No identificada: 2 (7,4%) | |
| Comorbilidades | Discapacidad intelectual: 24 (92%) |
| Moderada: 9 | |
| Grave: 8 | |
| Profunda: 7 | |
| Trastorno motor: 14 (53,8%) | |
| Trastorno del espectro autista: 6 (23%) | |
| Alteración de la conducta: 3 (11,5%) | |
| Depresión: 2 (7%) | |
| Retraso desarrollo: 1 (3,7%) |
DT: desviación típica.
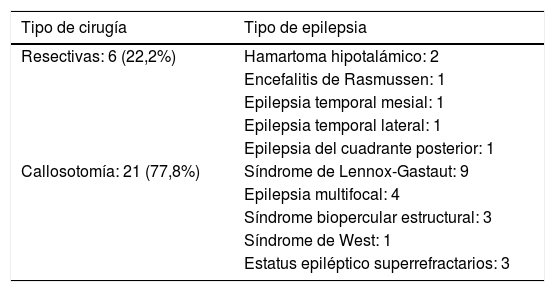
En la tabla 2 se muestran los tipos de cirugía practicados de acuerdo al tipo de epilepsia. De las callosotomías realizadas 17 fueron totales en un primer tiempo, en cambio 4 fueron callosotomías parciales que se completaron en un segundo tiempo. En cuanto a las cirugías resectivas, en la paciente con epilepsia temporal medial por esclerosis hipocampal se realizó amigdalohipocampectomía derecha, en la paciente con epilepsia temporal lateral por tumor de bajo grado se realizó lobectomía temporal anterior izquierda, en tanto al paciente con epilepsia del cuadrante posterior de etiología perinatal se realizó lobectomía posterior derecha. Una paciente con encefalitis de Rasmussen (ER) se trató con hemisferotomía izquierda, mientras a dos pacientes con hamartoma hipotalámico (HH) se les realizó cirugía abierta, a uno por vía transcallosa, el otro por vía subtemporal.
Distribución de los tipos de cirugía realizados. Hospital Baca Ortiz, 2014-2016
| Tipo de cirugía | Tipo de epilepsia |
|---|---|
| Resectivas: 6 (22,2%) | Hamartoma hipotalámico: 2 |
| Encefalitis de Rasmussen: 1 | |
| Epilepsia temporal mesial: 1 | |
| Epilepsia temporal lateral: 1 | |
| Epilepsia del cuadrante posterior: 1 | |
| Callosotomía: 21 (77,8%) | Síndrome de Lennox-Gastaut: 9 |
| Epilepsia multifocal: 4 | |
| Síndrome biopercular estructural: 3 | |
| Síndrome de West: 1 | |
| Estatus epiléptico superrefractarios: 3 |
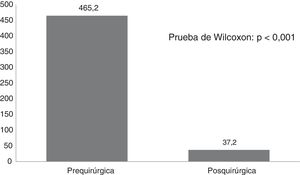
La comparación de la frecuencia de crisis antes y después de la cirugía se muestra en la figura 1. Se observa que de forma general se obtuvo una reducción significativa (p<0,001) de la frecuencia de crisis con la cirugía. El porcentaje promedio de reducción de crisis epilépticas debido a la cirugía fue de 90,9%, con desviación típica de 11,8. Por otra parte, el promedio de crisis evitadas por paciente fue de 331 crisis por mes, con un rango entre 10 crisis en la paciente con epilepsia temporal medial por esclerosis hipocampal hasta 1890 en un paciente con síndrome de Lennox-Gastaut.
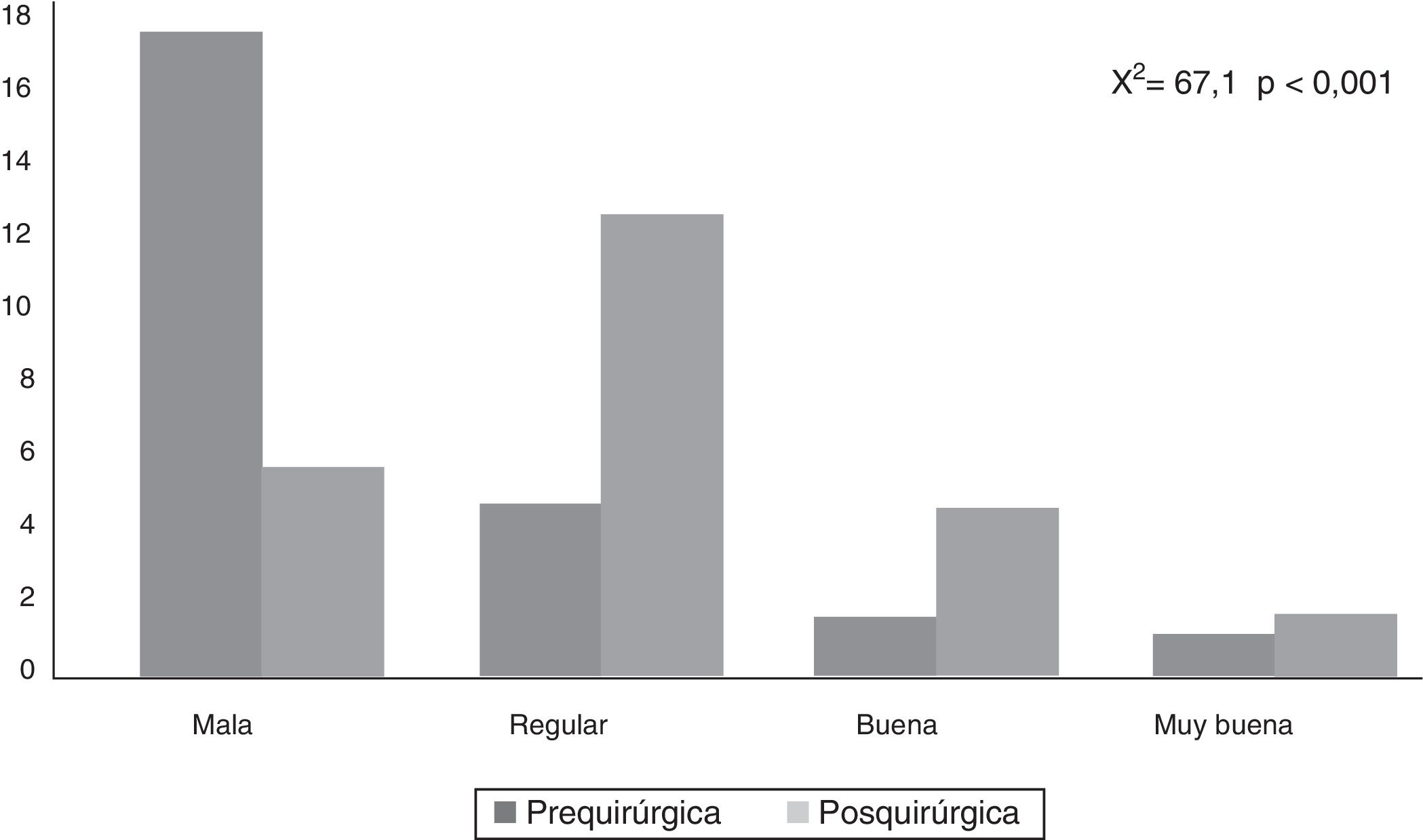
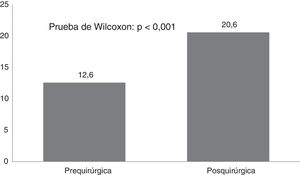
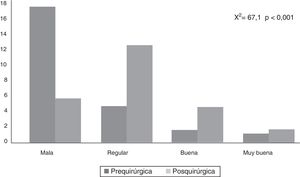
Por otra parte, la puntuación del CAVE aumentó de forma significativa (p<0,001) después de la cirugía (fig. 2), con un promedio de 7,8 puntos y desviación típica de 3,9. En la figura 3 se muestran las categorías de la calidad de vida antes y después de la cirugía, el 72,7% de los pacientes mejoraron al menos en una categoría en la clasificación de su calidad de vida.
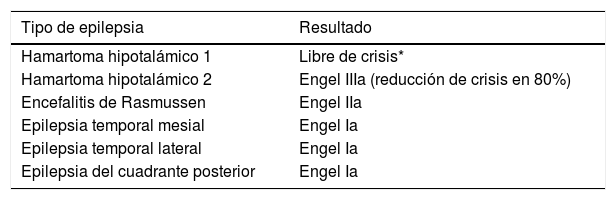
La tabla 3 muestra los resultados detallados de las seis cirugías resectivas. Los pacientes sometidos a amigdalohipocampectomía derecha, lobectomía temporal anterior izquierda y lobectomía posterior derecha lograron el objetivo de libertad de crisis. De los pacientes operados de HH, un paciente logró una reducción significativa de las crisis y de la conducta, mientras el otro quedó libre de crisis pero falleció tres meses después. La paciente con hemisferotomía por ER ha presentado crisis focales motoras esporádicas.
Resultados de las cirugías resectivas de epilepsia en el control de las crisis epilépticas. Hospital Baca Ortiz, 2014-2016
| Tipo de epilepsia | Resultado |
|---|---|
| Hamartoma hipotalámico 1 | Libre de crisis* |
| Hamartoma hipotalámico 2 | Engel IIIa (reducción de crisis en 80%) |
| Encefalitis de Rasmussen | Engel IIa |
| Epilepsia temporal mesial | Engel Ia |
| Epilepsia temporal lateral | Engel Ia |
| Epilepsia del cuadrante posterior | Engel Ia |
Como demuestra la tabla 4 todos los pacientes sometidos a callosotomía total (CT) lograron reducción de la frecuencia de crisis mayor del 50%, ninguno de ellos quedó libre de crisis pero todos con reducción de la frecuencia de las mismas por encima del 80%.
Resultados de las callosotomías paliativas. Hospital Baca Ortiz, 2014-2016
| Tipo de epilepsia | % Reducción de crisis |
|---|---|
| Síndrome de Lennox-Gastaut | 89 |
| Epilepsia multifocal | 97 |
| Síndrome biopercular | 85 |
| Síndrome de West* | 99 |
| Total | 90 |
| Estatus superrefractarios | Resolución del estatus 100% |
A tres pacientes se les intervino por ESR de tipo convulsivo, todos resolvieron el estatus. Una paciente con epilepsia multifocal quedó con crisis focales motoras aisladas y falleció 15 días después por complicación no relacionada con la cirugía, otro paciente con una ER permaneció con crisis hemicorporales aisladas de comportamiento fluctuante (nunca se realizó cirugía hemisférica por decisión de los padres), mientras a una paciente con epilepsia focal por displasia cortical frontal derecha (que se practicó callosotomía más resección de la zona displásica) permaneció con crisis motoras hemicorporales frecuentes por mal manejo farmacológico, al ser reajustado el tratamiento ha permanecido libre de crisis.
La tabla 5 muestra las complicaciones presentadas, la mayor parte de ellas leves y/o transitorias. Hubo tres fallecidos, el paciente operado por un síndrome de West refractario falleció dos meses después de la cirugía debido a un hidrocéfalo con hipertensión endocraneana grave, que no fue oportunamente identificado y tratado, un niño de 13 años operado de hamartoma hipotalámico que quedó con mutismo acinético permanente que lo llevó a una neumonía aspirativa tres meses después y una niña con ESR que resolvió con CT, pero realizó neumonía asociada a la ventilación. De manera que se identifican dos complicaciones graves relacionadas con la cirugía y que llevaron al fallecimiento de los pacientes (7,4% de los pacientes).
Complicaciones en pacientes sometidos a cirugía de epilepsia. Hospital Baca Ortiz, 2014-2016
| Seguridad de la cirugía | Tipo de complicación |
|---|---|
| Fallecidos: 3 | Hidrocéfalo posquirúrgico remoto: 1Neumonía remota relacionada con mutismo residual a la cirugía: 1Neumonía por cuidados de la salud no relacionados con la cirugía: 1 |
| Complicaciones: 11 | Hemiparesia permanente leve: 2Hemiparesia transitoria: 4Mutismo transitorio: 3Hematoma subgaleal: 1Infección de la herida: 1Parálisis transitoria del III nervio craneal derecho: 1 |
El programa de cirugía de epilepsia del HBO es eficiente y seguro en la mayoría de los pacientes, pues el resultado exitoso: disminución de la frecuencia de crisis y mejoría de la calidad de vida, sin complicaciones graves, se observó en el 92,6% de los pacientes operados.
La mayor parte de los pacientes recibieron cirugía paliativa, específicamente callosotomía. Este procedimiento es ampliamente utilizado como tratamiento paliativo en epilepsias generalizadas y multifocales, con indicación especial para las crisis atónicas y las crisis tónicas20,21. En el artículo de Luat et al. el 100% de los pacientes intervenidos con este procedimiento lograron mejoría en la frecuencia de crisis mayor al 50%25, mientras Graham reporta una reducción promedio de 58,6% en el 88,2% de los pacientes26. Aunque su objetivo no es la eliminación de las crisis, algunos pacientes logran este resultado, Iwasaki et al. lograron libertad de crisis en el 19%27, mientras Luat et al. en el 35%25.
Otro aspecto de interés es la preferencia por callosotomía total o parcial. Varios autores refieren que la callosotomía parcial evita el síndrome de desconexión transitorio con similares resultados en el control de las crisis26, pero otros en cambio reportan resultados más favorables con la CT; Shimizu et al. en una serie de 113 pacientes, reportan desaparición de las crisis atónicas en el 67% de los pacientes sometidos a callosotomía anterior y en el 91% en aquellos sometidos a CT28.
En la serie del HBO el promedio de reducción de crisis después de la callosotomía fue del 90%, a los cuatro pacientes que inicialmente se operaron con callostomía parcial no tuvieron el resultado esperado, por lo que se llevaron a CT en un segundo tiempo. El síndrome de desconexión transitorio se observó en el 11% de los pacientes. Según estos resultados, al menos en población infantil, la CT tendría mejores resultados con escasa frecuencia de complicaciones transitorias.
En los tres pacientes que se les intervino por ESR de tipo convulsivo se obtuvo el resultado deseado: detener las crisis. En una de ellas se obtuvo libertad de crisis a largo plazo, en los otros la evolución posterior no fue favorable. La cirugía para el ESR es una opción cuando se han agotado otras posibilidades, sin embargo eventualmente es la única alternativa para una condición que se asocia a alta mortalidad y morbilidad29–31.
Las evidencias publicadas sobre cirugía en ESR son series cortas o reportes de caso, la mayor parte con cirugías de tipo resectiva. Alexopoulus et al. presentaron una serie de diez pacientes, entre lobectomías y cirugías hemisféricas, todos resolvieron el estatus y el 70% quedó libre de crisis evolutivamente32. Schrader et al. reportaron tres lactantes que resolvieron el estatus con lobectomías, uno de ellos quedó sin crisis a largo plazo33, mientras Ng et al. publicaron cinco pacientes que lograron detener el estatus con cirugías resectivas34. Reportes de caso incluyen pacientes que resolvieron el estatus epiléptico con callosotomía35,36.
A diferencia de la cirugía de epilepsia en adultos en la población infantil es más frecuente la epilepsia extratemporal, la cual habitualmente tiene resultados menos satisfactorios11. En una revisión sobre cirugías resectivas extratemporales que incluyó 1.259 pacientes de 36 estudios, se observó libertad de crisis en el 56% de los pacientes; mientras en cirugías temporales entre el 60% y el 100% de los pacientes logran Engel I11. Hirfanoglu et al. en 61 niños y adolescentes llevados a cirugía resectiva reportaron Engel I en el 89% de las epilepsias temporales y 50% en las extratemporales37; por otra parte, Englot et al. reportan Engel I en el 76% de los 110 pacientes operados de cirugía resectiva, los resultados fueron mejores para tumores y esclerosis mesial temporal y peores en pacientes con displasias corticales38, otro de los factores asociados a un resultado desfavorable es la localización frontal de la lesión37. En cuanto a las epilepsias del cuadrante posterior, varios autores han reportado que con la desconexión temporo-parieto-occipital y parieto-occipital se obtienen Engel I en casi el 100% de los pacientes39–41.
En la serie del HBO se incluyen dos cirugías resectivas temporales, una temporal medial y otra temporal lateral, ambas con Engel I posquirúrgico. Como cirugía extratemporal se realizó a un paciente con epilepsia del cuadrante posterior cuyo resultado también fue la libertad de crisis. Estos resultados de cirugía exitosa corresponden con lo esperable para este tipo de procedimientos, no se ha realizado ninguna cirugía resectiva del lóbulo frontal.
Una de las cirugías resectivas realizadas fue una hemisferotomía en una paciente de 13 años con ER. Esta paciente se mantuvo sin crisis durante un año cuando aparecieron crisis focales motoras esporádicas. En un reporte reciente de Hoffman et al. de 13 cirugías por ER el 63% quedó libre de crisis y el 100% mejoró la frecuencia de crisis en más del 50%42. En una serie italiana de 16 pacientes con un seguimiento a largo plazo, Granata et al. obtuvieron libertad de crisis en 9 pacientes, pero todos presentaron reducción significativa en la frecuencia de crisis; estos autores observaron también mejoría motora y cognitiva43. Otra serie publicada por Guan et al. sobre 20 pacientes sometidos a diferentes técnicas de cirugía hemisférica logró Engel I en 16 pacientes44, mientras este resultado se obtuvo en 11 de 25 pacientes brasileños40. La cirugía hemisférica continúa siendo el tratamiento de elección en este trastorno, el resultado de la paciente de la serie del HBO es congruente con lo que se reporta en las series publicadas.
Los otros dos pacientes con cirugías resectivas fueron por hamartomas hipotalámicos. En uno de ellos se realizó abordaje transcalloso anterior interfornicial y se logró libertad de crisis en los tres primeros meses cuando falleció como consecuencia de discapacidad relacionada con la cirugía. El otro se realizó mediante abordaje subtemporal y se logró una reducción del 80% en la frecuencia de crisis, mejoría importante del trastorno de conducta y de la hipersexualidad, este paciente presentó una paresia del tercer nervio craneal que resolvió completamente en semanas. La resolución total de las crisis en cirugía de HH se sitúa alrededor del 50% tanto para cirugía abierta como endoscópica45,46, pero baja al 40% con la radiocirugía47. Las diferentes técnicas quirúrgicas que llevan a la extracción o a la desconexión del HH son el tratamiento de elección en este trastorno48.
La mejoría en el impacto de la enfermedad sobre la vida del niño y sus padres es otro de los objetivos de la cirugía y en muchos casos un elemento clave para decidir la cirugía. En la serie del HBO se observó una mejoría tanto en la puntuación de CAVE como en el paso a una categoría superior de la calidad de vida. Varios autores han reportado que la mejoría de la calidad de vida es significativamente mayor en pacientes con EFR operados que en aquellos que continúan con tratamiento farmacológico únicamente40–52, algunos atribuyen esta mejoría a la libre de crisis epilépticas48,49, mientras otros demuestran que la mejoría es evidente tanto para pacientes con Engel I como con Engel III53. Por otra parte, la calidad de vida en el paciente con epilepsia está relacionada también con la presencia de depresión y los efectos adversos de los medicamentos49,52,54. Las dos adolescentes con epilepsia temporal llevadas a cirugía resectiva presentaban depresión en la evaluación prequirúrgica, condición que se resolvió después de la cirugía.
Una limitación del estudio es la escasa cantidad de pacientes sometidos a cirugía resectiva, sin embargo los resultados favorables estimulan para la inclusión de nuevos pacientes.
A pesar de que la cirugía de la epilepsia es un procedimiento bien establecido, para el Ecuador es relativamente nuevo, por lo que muchos pacientes y médicos rehúsan de esta alternativa por desconocimiento o desconfianza. Los resultados que se exponen en este artículo pueden contribuir sobre la decisión favorable hacia la cirugía en muchos profesionales y familiares.
Este constituye el primer reporte de una serie de cirugía de epilepsia en Ecuador, los resultados demuestran que el programa de cirugía de epilepsia del HBO ofrece resultados satisfactorios y seguros para la mayoría de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.