Los paragangliomas son tumores neuroendocrinos derivados de las células cromafines del sistema simpático extraadrenal y representan una patología excepcional dentro del mediastino, comprendiendo el 1-2% de todos los paragangliomas y menos del 0,3% de todos los tumores mediastínicos. La clínica de los pacientes va a depender de su funcionalidad y de los síntomas compresivos por su gran tamaño, aunque en la mitad de los pacientes se presenta como hallazgo incidental en las pruebas de imagen1,2.
Presentamos un caso clínico de paraganglioma mediastínico funcionante en mediastino medio, en el cual se realizó un manejo multidisciplinar del mismo.
Mujer de 55 años, con antecedentes personales de hipertensión arterial, diabetes mellitus y dislipemia, en estudio en centro privado por síncope, palpitaciones y disnea.
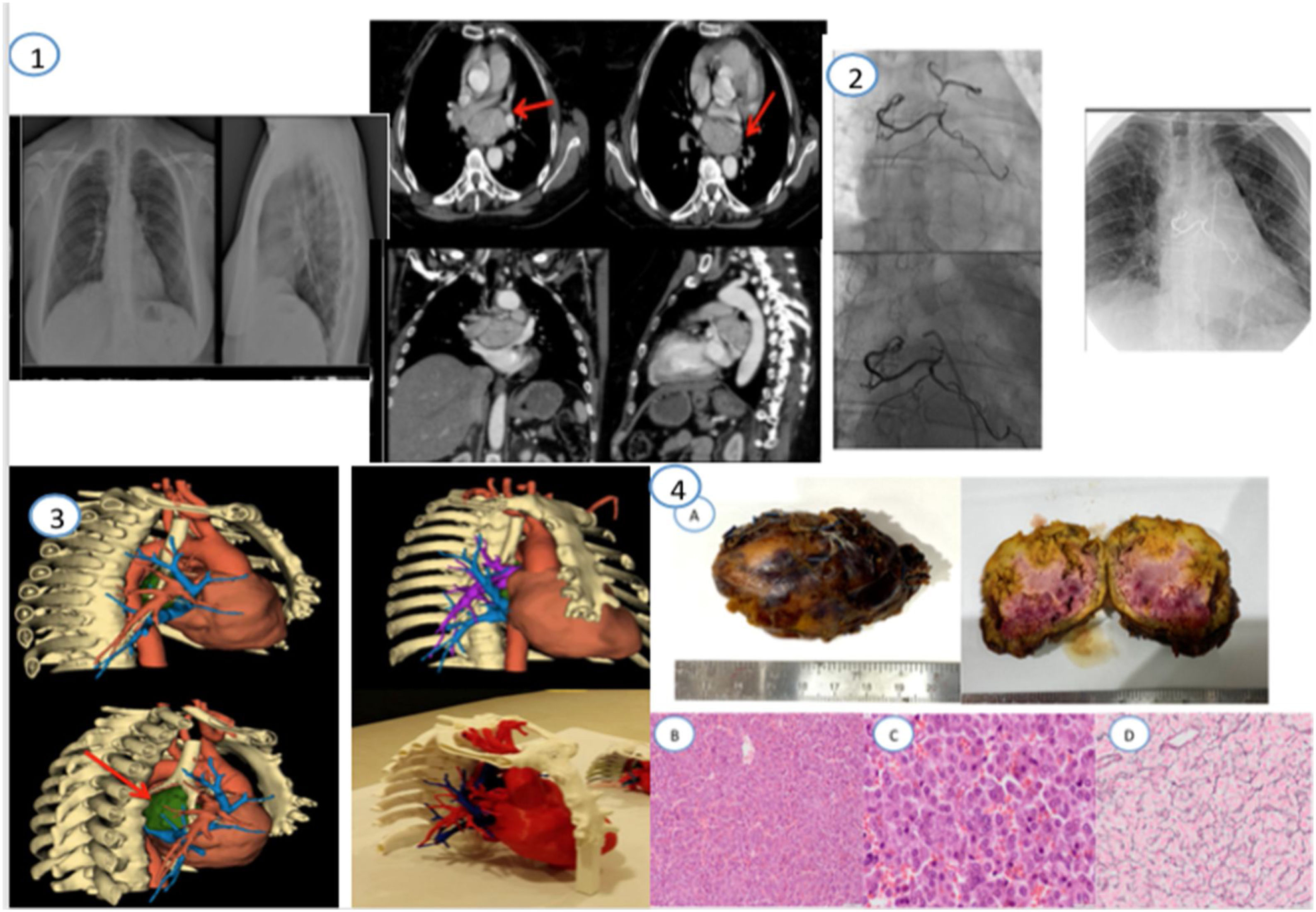
Dentro del estudio inicial se incluyeron analítica, radiografía de tórax, TC toracoabdominal y ecocardiograma. Tras los hallazgos analíticos de catecolaminas en orina 24h: normetanefrina 3025μg/24h (88-444), metanefrina 85μg/24h (52-341), cromogranina A elevada (no disponemos de valor numérico) y de imagen (tumor mediastínico de gran tamaño 6×7cm en mediastino medio, próximo a carina, que se nutre de irrigación coronaria y bronquial), se diagnosticó de paraganglioma mediastínico. A nivel de las glándulas suprarrenales no se observaban nódulos o masas que pudieran orientar a una localización múltiple del mismo.
Se envió a nuestro centro, contactando con Endocrinología que realizó ajuste del tratamiento alfabloqueante con doxazosina, previo a embolización por Radiología Vascular Intervencionista (RVI) y posterior extirpación por parte de Cirugía Cardiovascular (CCV).
Se realizó un segundo TC torácico, donde se estudió la relación de la lesión con las estructuras vasculares adyacentes, presentando íntimo contacto con las venas pulmonares, arteria pulmonar izquierda y aurícula izquierda, con irrigación de pequeñas arterias procedentes de la arteria coronaria derecha y bronquial izquierda.
En la arteriografía realizada por RVI se observó la irrigación tumoral y vasos nutricios que provenían de múltiples ramas arteriales dependientes de la arteria coronaria derecha y de la arteria bronquial izquierda. En primer lugar se realizó embolización con Onyx 18® (agente de embolización líquido no adhesivo compuesto de un copolímero de alcohol etilen-vinílico, disuelto en sulfóxido de dimetilo, al que se le añade polvo de tantalio para su visualización fluoroscópica) de las ramas nutricias del polo superior de la masa desde aorta (ramas bronquiales), con abordaje por arteria femoral derecha, y a continuación se embolizaron con Onyx 18 las ramas auriculares que perfunden el polo inferior del tumor (ramas coronarias) a través de cateterismo cardiaco, con abordaje por arteria radial, sin complicaciones durante el procedimiento.
Posteriormente (24h después), se procedió a la exéresis quirúrgica, con ayuda para su planificación de un modelo 3D. Se realizó esternotomía media, ligadura de múltiples afluentes arteriales y venosos desde aorta descendente y coronarias, así como disección de zona adherida a coronaria izquierda y techo de aurícula izquierda, consiguiendo una resección íntegra del tumor, sin necesidad de circulación extracorpórea. La paciente presentó una evolución favorable tras la cirugía, sin signos de infección ni restos tumorales.
Los resultados de anatomía patológica describieron una pieza de superficie lisa, anaranjada, con áreas violáceas, con positividad a cromogranina, enolasa, sinaptofisina, CD56, S100, vimentina, compatible con un paraganglioma grado I de la OMS (fig. 1).
(1) Rx de tórax PA y lateral. Angio-TC de tórax con contraste i.v. al diagnóstico. Se visualiza tumoración de gran tamaño en mediastino medio, próxima a carina, que se nutre de irrigación coronaria y bronquial. (2) Resultado tras la embolización con Onix de las ramas coronarias y de las ramas bronquiales por parte de RVI. (3) Modelo para planificación quirúrgica con reconstrucción 3D. El tumor está representado en color verde. (4) Estudio anatomopatológico. Pieza macroscópica (A). Hematoxilina-eosina 10× a poco aumento donde se aprecia una neoplasia de patrón trabecular/en nidos, vascularizada y con extravasación de hematíes. Las células son redondeadas de citoplasma amplio, eosinofílico y granular y sin atipia manifiesta. (B) Hematoxilina-eosina 40×: A mayor aumento observamos las células de citoplasma amplio, granular y eosinofílico con un núcleo con cromatina en sal y pimienta (C) Reticulina: Con la técnica histoquímica de Reticulina podemos apreciar un rasgo característico de esta entidad ya que se observa cómo las fibras de reticulina se disponen formando cestas o trabéculas en cuyo interior se disponen las células del paraganglioma conformando una disposición conocida como Zellballen (D).
Tras la intervención se realizó estudio genético de paraganglioma familiar con mutación de la SHDB, siendo su resultado negativo. En la actualidad la paciente lleva 3 años de seguimiento con metanefrinas normales.
Los paragangliomas son tumores neuroendocrinos muy vascularizados, que surgen de las células derivadas de la cresta neural del sistema nervioso simpático y parasimpático1. Estos pueden aparecer en el abdomen, la pelvis, el tórax, la cabeza y el cuello y se clasifican como simpáticos o parasimpáticos, dependiendo de su origen2. Su prevalencia es mayor en pacientes de edad media (40 años), sin predilección entre sexos1–3.
La localización mediastínica es extremadamente rara (aprox. 2% de los casos) y se sitúan principalmente en mediastino medio y posterior, existiendo escasas publicaciones con casos similares al nuestro4–10.
La mayoría de los paragangliomas mediastínicos son no funcionantes (50-80%); sin embargo, algunos paragangliomas pueden secretar catecolaminas (como nuestro caso) y pueden ser multicéntricos si se asocian a síndromes familiares (MEN, von Recklinghausen, von Hippel-Lindau, Sturge-Weber).
Actualmente, se puede identificar una causa genética en la línea germinal en aproximadamente el 40% de los paragangliomas3.
Al menos el 10% de los paragangliomas simpáticos son malignos, aunque las tasas de malignidad difieren según los antecedentes hereditarios1 y pueden producir metástasis a las cadenas ganglionares, pulmón, bazo y hueso11.
La presentación clínica en tumores funcionantes suele ser hipertensión arterial, taquicardia, cefalea y síncopes y en paragangliomas no funcionantes los síntomas dependen de la clínica compresiva sobre estructuras adyacentes, originando dolor torácico, disfagia, disnea o disfonía1–3.
Su diagnóstico se establece por la clínica, pruebas analíticas y de imagen, siendo un hallazgo incidental en aproximadamente la mitad de los pacientes2.
En TC se presenta como una lesión hipervascular, pudiendo observarse áreas de necrosis o hemorragia. En determinados casos se completa el estudio con pruebas de Medicina Nuclear, existiendo distintas opciones como la gammagrafía 123 o 131 I-MIBG; esta última con una sensibilidad del 88%, especificidad >95% (paragangliomas múltiples) o el PET-TC con 18F-DOPA o 68Ga-DOTATOC (metástasis)1–3.
Ante la sospecha clínica de paraganglioma mediastínico es muy importante evitar la realización de biopsia debido al alto riesgo de hemorragia.
El tratamiento de los paragangliomas es quirúrgico, realizando un bloqueo farmacológico previo (alfa y betaadrenérgico)5–7. Además, se debe realizar arteriografía y embolización prequirúrgica en caso de existir alto riesgo de sangrado, como ocurre en los tumores de gran tamaño o con localización que dificulten la exéresis (paragangliomas mediastínicos, cervicales y carotídeos), como se describe en los artículos publicados donde fue necesario este procedimiento. La embolización se realiza preferiblemente con Onyx al tratarse de un agente embolizante seguro8,12.
El diagnóstico definitivo lo establece la anatomía patológica de la pieza quirúrgica, donde se observan las células Zellballen (S100 positivas), características de los paragangliomas1–3.
Durante el seguimiento se recomienda que a todos los pacientes con paraganglioma se les realice, además de estudios de imagen, un estudio genético así como análisis de metanefrinas cada año, para detectar recidivas locales o metastásicas, así como aparición de tumores nuevos. La duración del mismo debe ser al menos de 10 años en todos los pacientes operados, y en aquellos de alto riesgo (pacientes jóvenes, con genética positiva o tumor de gran tamaño) se les debe realizar un seguimiento anual de por vida.
El paraganglioma mediastínico es por tanto un tumor de presentación infrecuente, que va a requerir un manejo por parte de un equipo multidisciplinar para conseguir un tratamiento óptimo y sin complicaciones asociadas.