Presentamos el caso de una paciente de 83 años, ingresada en una unidad geriátrica de agudos por cuadro de un mes, caracterizado por astenia, hiporexia, pérdida ponderal no cuantificada y deterioro funcional moderado, refiriendo la semana previa dolor abdominal, aumento progresivo del perímetro abdominal, edemas en miembros inferiores y disnea progresiva.
Como antecedentes de interés: hipertensión arterial, accidente isquémico transitorio carotídeo izquierdo, síndrome depresivo, estreñimiento, hipotiroidismo subclínico y prótesis total de rodilla bilateral por gonartrosis. La paciente era independiente para las actividades básicas de la vida diaria, salvo ayuda para el baño, índice de Barthel 95/100, y no presentaba deterioro cognitivo, escala de cruz roja mental 0.
En la exploración física destacaba murmullo vesicular abolido en mitad inferior de campo pulmonar derecho, abdomen globuloso, blando y poco depresible, palpándose masa dolorosa en hipocondrio derecho y signo de oleada ascítica, así como edemas bilaterales hasta rodillas.
En la analítica se encontró: leucocitos: 8.460mm3; hemoglobina: 10,9g/dl; hematocrito: 33%; VCM: 96; HCM: 31,8; plaquetas: 435.000mm3; sodio: 129mEq/l; proteínas: 6,2g/dl; GGT: 74UI/l; creatinina: 1,6mg/dl; urea: 60mg/dl; bilirrubina total: 1,85mg/dl; VSG: 10; PCR: 26,9mg/l; ferritina: 1.737ng/ml; fibrinógeno: 684mg/dl; CA125: 279,4UI/ml y enolasa neuroespecífica: 147,4ng/ml. Resto normal.
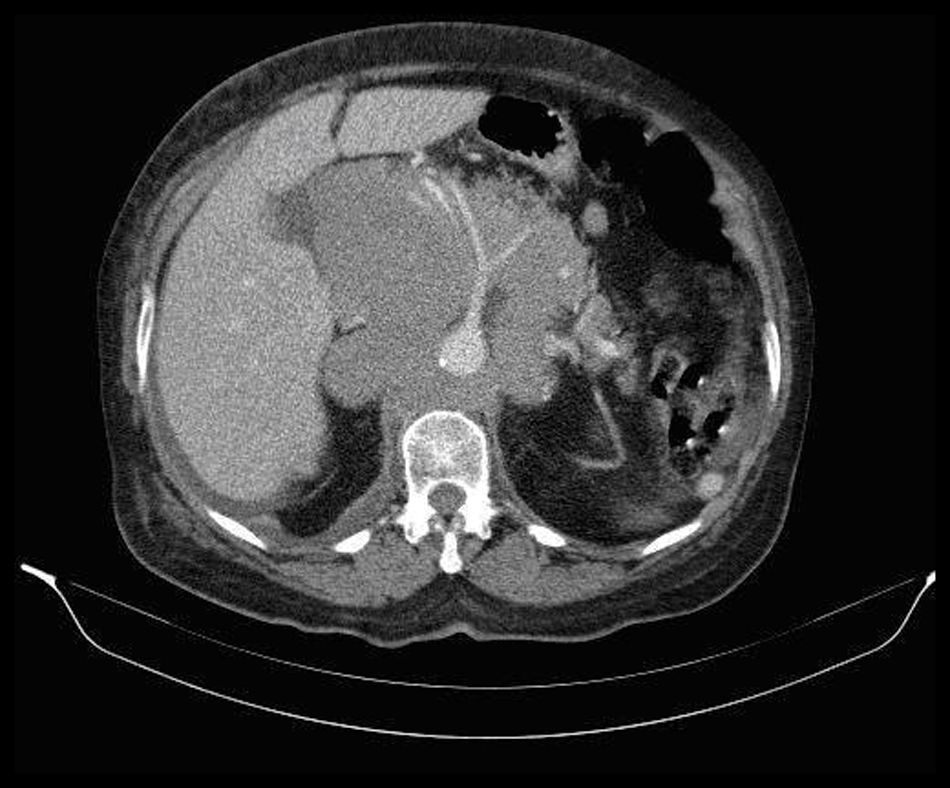
La radiografía de tórax mostraba derrame pleural derecho moderado, sin otros hallazgos. A su ingreso se instauró tratamiento diurético, laxantes y enemas sin mejoría, con persistencia de dolor abdominal a pesar de analgesia de primer escalón, por lo que se realizó ecografía abdominal que evidenció una formación retroperitoneal de características sólidas, con efecto de masa, desde borde postero-inferior hepático hacia región epi y mesogástrica de 12×8cm, formaciones nodulares sólidas peri aorto-cava que engloban estructuras vasculares y lesiones subcentrimétricas en bazo. Se solicitó TAC cérvico-toraco-abdominopélvico (fig. 1) que mostró adenopatías cervicales múltiples, derrame pleural derecho con atelectasia de lóbulo inferior y medio derecho, múltiples lesiones focales en bazo, conglomerados adenopáticos de 12×11cm que engloban aorta, vena cava inferior, arterias renales y vena renal izquierda y desplazan estructuras vecinas; vena cava inferior filiforme y conglomerados adenopáticos en hilio esplénico de 6,6×4,6cm.
En las siguientes 48h, la paciente presentó empeoramiento clínico con aumento de edemas en miembros inferiores y ascitis con posterior anasarca, así como hipotensión y oligoanuria mantenidas a pesar de fluidoterapia. El dolor y la distensión abdominal aumentaron progresivamente a pesar de la analgesia de tercer escalón, y en la analítica se objetivó aumento de LDH, mayor leucocitosis y empeoramiento de la función renal. Al duodécimo día de su ingreso presentó vómitos en posos de café y agitación, instaurándose tratamiento para control de síntomas. Dos días después presentó fiebre y abundantes secreciones respiratorias, falleciendo.
Los hallazgos clínicos, de laboratorio e imágenes nos permiten establecer la presencia de un fracaso multiorgánico secundario a síndrome de vena cava inferior provocado por masa intraabdominal (probable proceso linfoproliferativo).
Se realizó una necropsia con los siguientes hallazgos: linfoma no-Hodgkin B difuso de células grandes centrofolicular grado 3A.
DiscusiónEl linfoma no-Hodgkin B difuso de células grandes pertenece al grupo de neoplasias de células B maduras1, y es el linfoma maligno más frecuente, con una edad media de presentación de 65 años, y una de las neoplasias más frecuentes en el anciano2. El cuadro clínico no se diferencia respecto a la población más joven, sin embargo los ancianos tienen peor pronóstico y menor supervivencia3,4. Respecto a los factores pronósticos, debe mencionarse que la edad no se comporta siempre como un factor independiente; siendo el grado histológico, la presencia de síntomas B, valores de LDH, albúmina, carga tumoral y el estado funcional los que determinan el curso de la enfermedad en los ancianos3. En la actualidad no existe un protocolo de tratamiento en la persona mayor. El esquema de elección incluye el régimen de quimioterapia ciclofosfamida, hidroxidaunomicina, vincristina y prednisona (CHOP) a dosis plenas y rituximab2; sin embargo, debido al alto riesgo de quimiotoxicidad severa y muerte4, muchos de estos pacientes son tratados con dosis subóptimas o regímenes alternativos, con peores resultados2. La valoración geriátrica integral es un método eficiente para identificar a aquellas personas mayores que se pueden beneficiar de tratamiento curativo agresivo2, siendo el estado funcional el principal factor asociado a mortalidad relacionada al tratamiento2 y, por lo tanto, un factor pronóstico independiente de supervivencia global y supervivencia libre de progresión de enfermedad5. En función de esto, la situación biológica y la presencia de otros factores pronósticos conocidos, y no la edad cronológica, deberían orientar al tratamiento.
Nuestra paciente fue diagnosticada y tratada inicialmente de insuficiencia cardiaca descompensada, sin mejoría, por lo que se solicitaron pruebas complementarias que orientaron al diagnóstico. Dada la buena situación funcional de la paciente hubiera sido subsidiaria a iniciar tratamiento específico, lamentablemente el estado avanzado de la enfermedad no lo permitió.
Ya que los linfomas representan unas de las enfermedades tumorales más frecuentes en las personas mayores, deberíamos incluirlos en el diagnóstico diferencial de manera habitual.