¿Qué es un día perdido? ¡Un día en el que no te has reído!
Phil Bosmans
INTRODUCCIÓN
Gracias a la mejora en las condiciones de vida, como los cuidados sanitarios, durante el último siglo se ha producido un aumento espectacular de la expectativa de vida y, con ello, un envejecimiento de la población que debemos valorar como un gran éxito.
El reto actual es alcanzar el envejecimiento saludable, vivir el mayor número de años sin incapacidad. Para conseguirlo disponemos de muchas herramientas. Así, desde edades tempranas debemos adoptar estilos de vida saludables, evitar hábitos tóxicos, mantener un peso y un estado nutricional adecuados y aumentar nuestra actividad física. A edades más avanzadas, generalmente a los mayores de 75 años, cuando la fragilidad --entendida como la disminución de la reserva fisiológica-- alcanza un umbral que coloca al mayor en una situación proclive a la incapacidad, además de las medidas citadas, es imprescindible ofrecerles atención geriátrica especializada. La respuesta de los servicios sanitarios a las peculiaridades de ese colectivo debe desarrollarse integrando el diagnóstico y la valoración global (interdependencia de factores físicos, mentales y ambientales) con sistemas de tratamiento y recuperación funcional (los cuidados tendentes a compensar las incapacidades y reeducar las funciones restantes son tan importantes como los destinados a la curación). En ausencia de tal integración, las consecuencias pueden ser el sufrimiento innecesario y la dependencia1. Por último, cuando se ven afectados por enfermedades irreversibles en estadio avanzado, es necesario ofrecerles cuidados de calidad al final de la vida.
CUIDADOS AL FINAL DE LA VIDA
Los cuidados paliativos constituyen la forma más adecuada de atención del paciente con cáncer en fase terminal. La propia Organización Mundial de la Salud (OMS) recomienda la extensión de esta forma de atención a otras afecciones2. La Asociación Americana de Geriatría ha publicado diversos documentos sobre la necesidad de mejorar la calidad de los cuidados en los momentos finales de la vida, y recomienda que se ofrezcan cuidados paliativos2,3. La adopción de una actitud terapéutica activa inicial para revertir la crisis aguda no debe impedir realizar un control sintomático simultáneo (actitud mixta o de solapamiento de tratamientos curativo y paliativo). Esto no significa que debamos «paliativizar» la atención al mayor3. Con la utilización de enfoques terapéuticos exclusivamente paliativos en mayores con enfermedades no oncológicas, corremos el riesgo de privar a esta población (muy heterogénea y vulnerable) de un tratamiento adecuado. En el mayor es fácil confundir situaciones de comorbilidad, incapacidad, iatrogenia y reversibilidad con situaciones de terminalidad; es difícil establecer cuándo un mayor con enfermedad avanzada de órgano/s es candidato a cuidados paliativos4,5. Para dar respuesta a estos problemas, en los últimos años se ha desarrollado el concepto geriátrico de cuidados al final de la vida5.
Los cuidados al final de la vida deben formar parte de un proceso asistencial que, partiendo de la Valoración Geriátrica Integral y de la elaboración de una detallada Lista de Problemas, permita compatibilizar el tratamiento adecuado y riguroso de las enfermedades crónicas y sus procesos intercurrentes con cuidados paliativos de calidad. Esto no implica la existencia de un punto de corte entre los tratamientos curativo y paliativo2-4,6-9, en parte por la dificultad de establecer un pronóstico de vida de menos de 6 meses, como criterio guía de terminalidad en las afecciones no oncológicas, y por las peculiaridades de una población (múltiples afecciones, polifarmacia, presentación atípica de enfermedades, síndromes geriátricos, farmacocinéticas y farmacodinámicas específicas, alteraciones funcionales, mentales y sociales, etc.) que se beneficia de atención geriátrica especializada3.
La elección de una actitud terapéutica paliativa en los mayores se debe realizar tras una valoración integral (clínica, funcional, mental y social), llevada a cabo por equipos especializados, para los que el conocimiento de los criterios de enfermedad avanzada de órgano es sólo un elemento más.
Resulta artificial hablar de «cuidados paliativos en enfermedades no oncológicas» como si fuera algo diferente de la continuidad en los cuidados que debemos ofrecer al mayor a medida que avanza su enfermedad. Promover en la práctica clínica la adopción de actitudes paliativas en el plan terapéutico global es más adecuado que situar los cuidados paliativos como una actitud terapéutica aislada a partir de un punto de corte determinado en la evolución de la enfermedad.
En los pacientes mayores no oncológicos es más difícil establecer un pronóstico que en los oncológicos. Hay intentos de establecer criterios rígidos de terminalidad en los mayores con enfermedades no oncológicas (cardiológicas, respiratorias y neurológicas) que podrían privarles del tratamiento correcto de las diferentes afecciones en sus fases avanzadas. En este contexto, los criterios pronósticos más empleados para determinar la situación de terminalidad de las enfermedades no oncológicas son útiles, pero se debe considerarlos sólo orientativos y analizarlos junto a otros elementos mediante la valoración geriátrica integral (tabla 1)10.
La valoración geriátrica integral es fundamental para evaluar junto al diagnóstico principal otros muchos factores con capacidad pronóstica: la comorbilidad, los síndromes geriátricos (dolor persistente, desnutrición, depresión, déficit sensoriales, caídas, incontinencia, úlceras por presión, polifarmacia...), el deterioro funcional y mental, las alteraciones del comportamiento y la situación social (cuidador principal, soporte social), y dar respuesta a todos estos problemas a través de un plan de cuidados y un seguimiento interdisciplinario11.
Los cuidados paliativos tradicionalmente se han centrado en unidades hospitalarias específicas y en unidades domiciliarias. Sin embargo, la mayoría de los mayores fallecen en unidades hospitalarias de agudos y víctimas de enfermedades de larga evolución. Las unidades de geriatría y de otras especialidades médicas que atienden a mayores con enfermedad en fase terminal pueden beneficiarse de la aplicación de los conocimientos de la medicina paliativa y de las unidades de dolor.
La impregnación del hospital en los conocimientos de la medicina paliativa y de las unidades del dolor no debe entenderse como un intento de sustituir las unidades específicas de cuidados paliativos, sino de acercar la filosofía de los cuidados paliativos a los pacientes tanto oncológicos como no oncológicos con enfermedad en fase terminal, que se encuentran con frecuencia ingresados en salas de geriatría, medicina interna, etc., para aportarles unos cuidados adecuados en los momentos finales de la vida y garantizar la continuidad de los mismos.
De igual forma, tanto atención primaria como atención especializada, como las unidades de cuidados paliativos y las unidades del dolor, y en particular los mayores, se pueden beneficiar de los conocimientos de la medicina geriátrica y de la existencia de unidades de Geriatría. Así, en el cuidado del mayor en la fase final de su enfermedad la geriatría aporta: a) conocimientos específicos del tratamiento y la evolución de las fases terminales de determinadas enfermedades irreversibles en estadio avanzado; b) visión integral del enfermo con trabajo interdisciplinario; c) experiencia en la asistencia domiciliaria; d) experiencia en la coordinación con los diferentes niveles asistenciales, manteniendo una fluida relación con los profesionales de la atención primaria y las residencias, para asegurar la continuidad de los cuidados, y e) conocimiento de los recursos sociosanitarios existentes para la atención de los pacientes.
Pero lo cierto es que queda un gran camino por recorrer en el desarrollo de unos cuidados de calidad al final de la vida que incluyan un mejor alivio del dolor.
TRATAMIENTO DEL DOLOR
El dolor es el síntoma más frecuente en las fases finales de la enfermedad y uno de los que más sufrimiento genera12. Hasta el 25-50% de los mayores que viven en su domicilio y el 45-80% de los que viven en residencias presentan dolor persistente, y hasta el 80% de los pacientes con cáncer presentan dolor13. Si bien hay una predisposición de los profesionales a buscar y tratar el dolor oncológico, tal vez no ocurra lo mismo con el dolor por otras afecciones.
El dolor crónico o persistente (el dolor mal controlado) incapacita a más personas que el cáncer o las cardiopatías. Es la queja más frecuente que oímos los médicos y la principal razón de que la gente consuma medicinas. La mayoría de los enfermos terminales son mayores, cualquiera que sea su etiología (neurológica, cardiológica, hepática, oncológica, etc.). En esa fase irreversible de la enfermedad, el dolor es uno de los síntomas que más repercuten en la calidad de vida, por lo que el médico dedicado a la atención al mayor debe estar preparado para controlarlo eficazmente14.
Con tratamiento adecuado podemos conseguir el control del dolor en el 75-90% de los pacientes, pero este porcentaje no se obtiene en la práctica clínica habitual. Los datos referentes a los estudios realizados revelan deficiencias en el control sintomático en el medio hospitalario, domiciliario y residencial. Más de la mitad de los pacientes tienen un inadecuado control del dolor antes de su muerte15. En algunos estudios se observa que el factor de riesgo más importante para un mal control del dolor es ser mayor de 70 años16-19.
El mayor presenta un mayor riesgo de recibir analgesia inadecuada. El insuficiente alivio del dolor está condicionado por múltiples causas: deficiente valoración del dolor, falta de una formación adecuada de los médicos en el manejo del dolor, inadecuada prescripción y/o posología de fármacos analgésicos, prescripción de analgésicos «en caso de necesidad» o «cuando el paciente los solicita», resistencia de los médicos a recetar opiáceos por el temor exagerado a producir adicción o depresión respiratoria, abandono del tratamiento por el paciente, desconexión entre los centros de atención primaria, las residencias y la atención especializada14.
Además, para lograr el alivio del dolor que presenta el mayor con enfermedad avanzada, es necesaria una cuidadosa valoración integral y un plan de cuidados que permita el control de otros muchos síntomas y síndromes comunes en la práctica geriátrica (deterioro cognitivo y alteraciones del comportamiento, trastornos del sueño, cuadro confusional agudo, desnutrición, inmovilidad, estreñimiento, incontinencia, soledad, etc.) que también contribuyen al sufrimiento9.
Para mejorar el alivio del dolor en los mayores son recomendables algunas normas generales7:
1. Preguntar siempre a los pacientes si sienten dolor y aceptar su valoración sobre su intensidad.
2. Realizar una historia y un diagnóstico del origen del dolor tan exactos como sea posible.
3. Empleo de la escalera analgésica de la OMS.
4. Escoger el fármaco más adecuado a la naturaleza y la intensidad del dolor.
5. Utilizar preferentemente la vía oral.
6. Utilizar medicamentos de vida media corta para evitar la acumulación de metabolitos y efectos secundarios.
7. Iniciar los tratamientos con dosis bajas y aumentar la dosis con mayor lentitud.
8. Emplear dosis equianalgésicas iniciales de un 50-75% de las usadas en la población general.
9. Se debe administrar la medicación regularmente, con horarios fijos, sobre todo los fármacos opiáceos.
10. No limitar el empleo de opiáceos en los mayores en general, ya se trate de pacientes oncológicos o no oncológicos. Utilizarlos cuando estén indicados y en las dosis necesarias. Considerar a lo largo de la evolución los fenómenos de tolerancia, dependencia y abstinencia (también en los no narcóticos).
11. Revisiones periódicas para ajustar la dosis y reforzar el cumplimiento terapéutico.
12. Evaluar la comorbilidad, la polifarmacia y sus posibles interacciones con los medicamentos seleccionados.
13. Anticiparse a los efectos secundarios vigilando su aparición, disminuyendo las dosis, cambiando el fármaco o asociando un tratamiento preventivo.
14. Emplear fármacos y técnicas coadyuvantes cuando el control del dolor sea insuficiente con analgésicos convencionales y la situación lo requiera: dolor neuropático, componente psicológico y demás.
15. Conocer las alternativas farmacológicas, en caso de analgesia insuficiente, y la existencia de otras técnicas (bloqueos, etc.) que se puede solicitar al especialista oportuno.
16. Informar al paciente y sus familiares acerca del tratamiento analgésico y sus probables efectos secundarios.
17. No hay lugar para los placebos en la valoración o el manejo del dolor. El dolor no es un problema inherente a la edad.
18. Evitar la sedación excesiva, como efecto de los analgésicos. Para ello, además de una posología adecuada, es importante asegurar una buena hidratación.
19. Respetar y potenciar el descanso nocturno.
20. Valorar la situación psíquica (ansiedad, depresión, etc.) que puede enmascarar el cuadro doloroso7.
21. Facilitar el acceso a otras especialidades a modo de interconsulta (medicina paliativa, anestesia, reumatología, radioterapia oncológica, cirugía, traumatología).
Junto con estas normas generales para un alivio adecuado del dolor, es preciso un enfoque multidisciplinario que cubra los aspectos físicos, psicológicos, sociales y espirituales del dolor y considere todos los tipos de tratamiento disponibles: no farmacológico y farmacológico11.
TRATAMIENTO NO FARMACOLÓGICO DEL DOLOR
Las intervenciones no farmacológicas pueden ser utilizadas solas o en combinación con el tratamiento farmacológico para el manejo del dolor persistente. En el mayor, donde el riesgo de efectos secundarios es elevado, las opciones no farmacológicas generalmente son menos costosas y mejor toleradas. Así, algunas medidas como la educación del paciente, el reposo, la fisioterapia, la aplicación de calor, frío o masaje, la acupuntura, la radioterapia y las técnicas psicológicas pueden ser útiles.
También la modulación del dolor mediante la estimulación nerviosa eléctrica transcutánea (TENS) indicada en: causalgia, dolor de miembro fantasma, muñón doloroso, ciática, artrosis, neuropatías y neuralgias (posherpética, diabética...), dolor muscular y miofascial, síndrome del dolor regional complejo.
En algunos casos se puede optar por la interrupción de manera permanente de las vías de la nocicepción con la realización de: a) bloqueos nerviosos químicos (la inyección de alcohol o fenol para producir una destrucción del tejido nervioso es la técnica de elección para el bloqueo del plexo celíaco en el dolor por cáncer de páncreas, y b) métodos neuroquirúrgicos, que consisten en técnicas para interrumpir las vías nerviosas por las que discurren los impulsos dolorosos.
TRATAMIENTO FARMACOLÓGICO DEL DOLOR
El tratamiento farmacológico es más efectivo cuando se combina con estrategias no farmacológicas. La elección del fármaco adecuado se hará en función del tipo de dolor y de su intensidad, así como de las necesidades individuales del paciente y de la experiencia del profesional. Ante un paciente mayor tratado por primera vez de dolor persistente, se debe comenzar con el fármaco con mejor perfil de tolerabilidad, menos potente y con la menor dosis necesaria. Se le deberá controlar frecuentemente y subir la dosis, cambiar de fármaco si no es suficiente y/o asociar otros, siguiendo las recomendaciones de la escalera analgésica de la OMS, con algunas consideraciones en esta población20:
Primer escalón: fármacos no opiáceos
Los no opioides son generalmente la primera línea de terapia para el dolor leve a moderado. En el mayor, es preferible comenzar con paracetamol hasta dosis máximas (1 g/6 h). Dosis mayores no se asocian con mayor analgesia y pueden ser tóxicas. El metamizol posee un efecto relajante de la musculatura lisa, lo que lo hace útil en el dolor de tipo cólico. El riesgo de hemorragia gastrointestinal es comparable al presentado por paracetamol, es decir, bajo. No obstante, debe ser utilizado con precaución por su acción en la médula ósea.
Los demás antiinflamatorios no esteroideos (AINE) están más indicados como coadyuvantes, para el dolor por metástasis óseas o para tratamientos de corta duración y siempre con gastroprotección. Cuando haya indicación de utilizar un AINE, por ejemplo en el dolor por metástasis óseas, debemos considerar los derivados del ácido propiónico (ibuprofeno, naproxeno...), ya que tienen menos efectos secundarios. También disponemos de los inhibidores preferenciales de la COX-2 (meloxican, nimesulida, nabumetona) y de los inhibidores selectivos de la COX-2 (celecoxib, rofecoxib, valdecoxib, parecoxib). Los inhibidores selectivos de la COX-2 son más seguros en cuanto a morbilidad gastrointestinal y no producen ningún efecto antiplaquetario7,21. Sin embargo, revisiones recientes de 3 grandes ensayos clínicos22-24, diseñados para estudiar la eficacia de diferentes inhibidores selectivos de la COX-2 en una variedad de indicaciones, muestran un aumento del riesgo cardiovascular con la utilización de celecoxib, rofecoxib y valdecoxib. Dado que 3 diferentes inhibidores de la COX-2 se asocian con un aumento del riesgo relativo de eventos cardiovasculares, parece que hay un efecto de clase y es razonable preguntarse si la utilización de estos fármacos está justificada, máxime cuando disponemos de otras alternativas terapéuticas25. Si aun así la utilización de un inhibidor de la COX-2 fuera necesaria, el paciente tendría que ser informado de los riesgos potenciales y se debería utilizar la dosis diaria efectiva más baja y la duración de tratamiento más corta posible26.
Se debería evitar el uso de AINE para tratar a pacientes que requieren analgesia diaria a largo plazo, salvo que se refiera en particular a los cuidados al final de la vida. Tampoco debemos asociar 2 AINE, ya que no aumentamos su potencia analgésica, y sólo se consigue solamente aumentar los efectos secundarios.
El margen de seguridad entre los niveles terapéutico y tóxico de los AINE es más estrecho en el mayor. Los AINE pueden producir reacciones alérgicas, hemorragias gastrointestinales, aumento del tiempo de coagulación, insuficiencia cardíaca congestiva, afección renal y cuadros confusionales. Todos los AINE pueden tener efectos colaterales en el sistema nervioso central, aunque la indometacina es la más propensa a causar depresión y confusión. Los pacientes en tratamiento con AINE a largo plazo deben ser periódicamente valorados de síntomas y signos de hemorragia gastrointestinal, insuficiencia renal, edema, hipertensión e interacciones.
Segundo escalón: fármacos opiáceos menores
Los opiáceos menores más utilizados en nuestro medio son la codeína y el tramadol. La codeína está disponible combinada con ácido acetilsalicílico (AAS) o paracetamol, si bien estas mezclas no están recomendadas. Al comienzo, es mejor titular la dosis adecuada con precisión. Los efectos secundarios más frecuentes son las náuseas, el estreñimiento y la sedación.
El tramadol tiene eficacia y seguridad similares a dosis equianalgésicas de codeína, pero el estreñimiento es menos frecuente7. Puede administrarse por vía oral, rectal, subcutánea, intramuscular, intravenosa y espinal. Es de gran utilidad la presentación en solución, sobre todo al inicio del tratamiento, para comenzar con dosis bajas y subir cada 24-48 h hasta alcanzar la dosis óptima. Disponemos también de la combinación de tramadol con paracetamol27.
Tercer escalón: fármacos opiáceos mayores
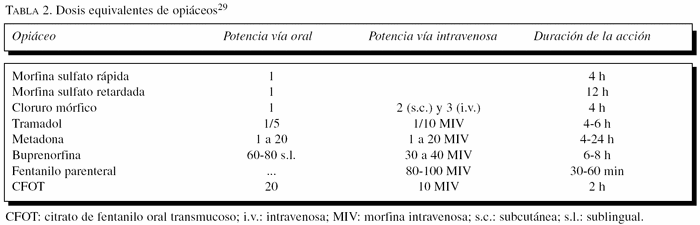
Los mayores requieren dosis menores de opiáceos para obtener el mismo grado de analgesia, la duración del efecto analgésico aumenta (disminución del volumen de distribución, insuficiencia renal, alteraciones farmacodinámicas, etc.) y tienen más propensión a que se desarrollen efectos secundarios como depresión respiratoria, supresión de la tos, estreñimiento y confusión. Todo ello obliga a iniciar el tratamiento con opiáceos a dosis menores de las habituales y aumentar la dosis de forma más paulatina7. Aun así, por tratarse de una población muy heterogénea, la dosis óptima y los efectos secundarios son difíciles de predecir (tabla 2)28.
En la actualidad disponemos de morfina oral de liberación inmediata y retardada, buprenorfina y fentanilo en forma de administración transdérmica, metadona en administración oral, fentanilo en administración transmucosa oral y oxicodona oral de liberación retardada29.
La morfina es el opiáceo de elección (agonista puro). La buprenorfina es un agonista parcial 30 veces más potente que la morfina y menos capaz de causar depresión respiratoria. El parche de buprenorfina se puede cortar por la mitad sin pérdida de eficacia. Esto permite obtener la dosis mínima eficaz, en muchos casos inferior a 15 mg de morfina/24 h, con concentraciones constantes todo el día y administración cada 72 h por vía transdérmica21,29.
El fentanilo tiene menos efectos secundarios, sobre todo vómitos y estreñimiento, y mayor potencia analgésica que la morfina. El fentanilo transdérmico comienza su acción a las 12 h de su aplicación y acaba a las 12 h de retirarlo. No debe utilizarse para conseguir una analgesia rápida y, en general, no es la primera opción para pacientes que toman opiáceos por primera vez, por la dificultad de ajustar la dosis con precisión, si bien ya disponemos de parches de fentanilo que se pueden cortar. También hay parches de citrato de fentanilo oral transmucoso, efectivo en 15 min. No obstante, su altísimo coste y su presentación en forma de «polo» complican su utilización en el mayor.
En general, los opiáceos de administración transdérmica son de gran utilidad en el mayor por su seguridad (no hay picos plasmáticos), biodisponibilidad adecuada (sin primer paso hepático), comodidad de aplicación (cada 72 h) y posibilidad de administrar dosis bajas equivalentes a aproximadamente 15 mg de morfina en 24 h30.
En la tabla 3 se exponen los opiáceos más adecuados para su utilización en el mayor, su pauta de administración y la dosis equivalente de morfina en 24 h.
Otros opioides no son recomendables en los mayores. Entre ellos: la meperidina, cuyo metabolito normeperidina puede favorecer la aparición de convulsiones; los fármacos de vida media muy prolongada, como el dextropropoxifeno y la metadona; la buprenorfina sublingual, que produce un pico plasmático elevado, y los agonistas-antagonistas como la pentazocina30.
FÁRMACOS COADYUVANTES
Son fármacos con otras indicaciones específicas que se utilizan para potenciar los efectos analgésicos de los opiáceos y los AINE, para minimizar los efectos adversos de éstos y/o para el tratamiento sintomático de ciertos síndromes dolorosos (neuralgias posherpética, del trigémino y del glosofaríngeo, polineuropatía diabética, dolor de miembro fantasma, síndrome de atrapamiento, lesiones medulares y lesiones miofasciales, etc.)30,31.
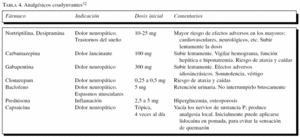
Los analgésicos coadyuvantes más recomendables en el mayor se muestran en la tabla 4. La benzodiazepina y los neurolépticos no se deben utilizar como analgésicos en la vejez, excepto si el dolor se relaciona con ansiedad, reacciones psicóticas o cuadros confusionales, y también se debe extremar las precauciones con la utilización de tricíclicos, en particular amitriptilina, por el elevado riesgo de efectos adversos no tolerables en los mayores7.
Antidepresivos
Alivian el dolor persistente de las neuralgias posherpéticas, neuropatía diabética, cefaleas, dolor lumbar crónico, dolor talámico, dolor facial y dolor de miembro fantasma, entre otros. Su eficacia analgésica parece ser independiente de su acción antidepresiva. El bloqueo de la recaptación de serotonina y noradrenalina explican, en parte, su eficacia analgésica. La elección y la dosis de los antidepresivos deben ser individualizadas. Los antidepresivos más eficaces en el tratamiento del dolor neuropático son los tricíclicos. Su utilización en el anciano está limitada por sus efectos anticolinérgicos, mayores con la amitriptilina que con la nortriptilina o la desipramina. Son mejor tolerados los nuevos antidepresivos, como los inhibidores selectivos de la recaptación de serotonina (citalopram, sertralina, paroxetina, fluoxetina, fluvoxamina) y los inhibidores de la recaptación de serotonina y noradrenalina (venlafaxina). Sin embargo, revisiones sistemáticas han demostrado que los antidepresivos tricíclicos son más eficaces que los inhibidores de la reabsorción de serotonina en el tratamiento del dolor neuropático32,33. Cuando se desea facilitar el descanso nocturno, es útil la trazodona, por su acción sedante34.
Anticomiciales
Los anticonvulsivos (carbamazepina, oxcarbazepina, fenitoína, ácido valproico y clonazepam, y más recientemente gabapentina, pregabalina, lamotrigina y topiramato) son utilizados para el tratamiento del dolor neuropático. En el mayor la gabapentina se considera fármaco de elección para el control del dolor neuropático frente a los antidepresivos y a la carbamazepina, por su mejor tolerabilidad. El principal efecto secundario es la sedación. Sobre la lamotrigina y el topiramato se han comunicado resultados similares en cuanto a su eficacia21.
Benzodiazepinas
Carecen de actividad analgésica específica. Se utilizan como ansiolíticos, hipnóticos o relajantes musculares. En el mayor se recomiendan las benzodiazepinas de vida media corta o muy corta (lorazepam, oxazepam, midazolam). No se aconseja utilizar benzodiacepinas de vida media larga (diazepam) por el mayor riesgo de efectos secundarios.
Corticoides
Alivian el dolor óseo, el relacionado con la compresión nerviosa o de la médula espinal o la cefalea por aumento de la presión intracraneal debido a edemas peritumorales. Por su efecto euforizante, se aconseja aplicarlos por la mañana, evitando la noche para no producir insomnio.
Otros fármacos --sicoestimulantes, bisfosfonatos, calcitonina, baclofeno, anestésicos locales (lidocaína, mexiletina), depletores de la sustancia P (capsaicina, civamida), bloqueadores de los receptores NMDA (ketamina, dextrometorfano, memantina), entre otros-- pueden ser utilizados, sobre todo para el alivio del dolor neuropático33,35.
Con estos recursos conseguimos el alivio del dolor en más del 70% de los pacientes. En el resto hay que buscar otras alternativas terapéuticas: analgesia controlada por el paciente, técnicas regionales, técnicas de neuromodulación y/o técnicas ablativas. No obstante, apenas existen estudios propios en población anciana, por lo que la mayoría de la información se extrapola de la experiencia en adultos jóvenes y sobre todo del dolor debido al cáncer14.
Como conclusión, el control del dolor en el mayor al final de la vida se va a beneficiar de una atención sectorizada y coordinada, de la continuidad de los cuidados y del trabajo interdisciplinario de atención primaria, enfermería, geriatría, medicina interna, paliativos, oncología, terapia ocupacional, reumatología, anestesia, cirugía, traumatología, trabajador social, neurología, psicología, psiquiatría, fisioterapia, etc.4. Siguiendo la mejor evidencia científica disponible, sería recomendable el desarrollo equilibrado de las distintas disciplinas en todas las áreas sanitarias y la coordinación entre los centros de atención primaria, las residencias y la atención especializada para conseguir la continuidad de los cuidados, el aprovechamiento eficiente de todos los recursos y nuestro objetivo: el alivio del dolor14,21,36.