En los últimos años se ha establecido el uso del Teleictus como una herramienta fundamental para extender la atención a los pacientes con ictus agudo hasta hospitales que no disponen de neurólogos de guardia. El objetivo principal de este trabajo es describir la existencia y funcionamiento de los distintos sistemas y redes de Teleictus (ST) en España.
MétodoEstudio transversal de la situación actual del Teleictus en España mediante la realización de una encuesta estructurada dirigida a los miembros del Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología.
ResultadosHan respondido a la encuesta desde 12 de las 17 comunidades autónomas, de las cuales 10 tenían ST. Además, en la búsqueda bibliográfica se han encontrado otros 2 sistemas funcionando. Doce de las 17 comunidades autónomas de España disponen de ST, consiguiendo una cobertura de al menos el 20% de la población española. De estos 10 ST, 7 tienen una organización regional, 2 provincial y otro, hospitalaria. En la mayoría de los ST (9) se realizan al menos TC simple y angio-TC, y en 4 ST también imagen de perfusión. Nueve ST funcionan con equipos de videoconferencia profesionales. Sin embargo, la calidad subóptima de la exploración por videoconferencia es el principal problema identificado en el 50% de los ST. Otros problemas detectados son la dificultad en la obtención de datos de los registros y la transferencia de imágenes entre hospitales.
ConclusiónEn los últimos años, se ha observado una expansión significativa de los ST en España, lo que ha permitido mejorar la accesibilidad de la atención especializada en casos de síntomas de ictus agudo. Este estudio permite describir los diferentes tipos de ST en España, detectar áreas de mejora y crecimiento, y podría contribuir a definir estrategias regionales para implementar el Teleictus con el fin de ofrecer una atención de calidad a toda la población.
In recent years, Telestroke programmes have been established as a fundamental tool for extending acute stroke care to hospitals that lack an on-call neurology service. The main objective of this study is to describe the existence and functioning of the different Telestroke systems and networks (TS) in Spain.
MethodWe conducted a cross-sectional study to analyse the current situation of TS in Spain using a structured survey distributed among the members of the Stroke Study Group of the Spanish Society of Neurology.
ResultsResponses were received from 12 of the 17 Spanish autonomous communities, of which 10 had implemented TS. In addition, a literature search revealed that 2 other systems were in operation. Twelve of the 17 regions in the country have TS, achieving coverage of at least 20% of the Spanish population. Of these 10 TS, organisation was regional in 7, provincial in 2, and hospital-based in one. Most TS (9) included at least simple CT and angio-CT studies; 4 also included perfusion imaging. Nine TS operated with professional videoconferencing equipment. However, the suboptimal quality of examination via videoconferencing scan was the main problem identified in 50% of TS. Other problems detected are difficulty obtaining data from registries and the transfer of images between hospitals.
ConclusionIn recent years, a significant expansion of TS has taken place in Spain, which has improved the accessibility of specialised care in patients with symptoms of acute stroke. This study allows us to describe the different types of TS in Spain and to detect areas for improvement and expansion, and could contribute to defining regional telestroke implementation strategies to offer quality care to the whole population.
El ictus representa la segunda causa de muerte en España, la primera en mujeres1, y la primera causa de discapacidad adquirida entre adultos, por lo que constituye una importante carga sociosanitaria2.
En la década de 1990 aparecieron los primeros estudios del uso de la alteplasa en ictus isquémico3 y la importancia de administrarla cuanto antes. Poco después, en 1999, ya aparecía el concepto de Teleictus, con la idea de extender la experiencia de equipos especializados a zonas donde no estaban disponibles, permitiendo a las organizaciones la centralización de los especialistas y la accesibilidad de la población a los mismos en caso de necesitarlo4.
Los centros pioneros del Teleictus en España fueron fundamentales en el establecimiento y consolidación de esta modalidad asistencial. Entre los primeros centros en implantar el Teleictus para la valoración remota de pacientes se encuentran los centros de Islas Baleares, que realizaron el primer tratamiento en 20065, y los Hospitales de Vall d’Hebron y Vic en Barcelona, que comenzaron a usar el sistema en 20076. Estos centros demostraron la eficacia y la seguridad de la atención remota al paciente con ictus, sentando las bases para la expansión del Teleictus a nivel nacional.
Desde entonces, se ha establecido el uso del Teleictus como una herramienta fundamental para extender el diagnóstico y tratamiento del ictus agudo hasta hospitales sin la posibilidad de tener un neurólogo de guardia presencial. De hecho, varios estudios han demostrado el aumento de las tasas de tratamiento sin diferencias en la seguridad o eficacia de estos tratamientos respecto al modelo convencional7, lo que se traduce en mejores resultados funcionales y mortalidad a largo plazo8. Por este motivo, se recomienda con nivel IA el uso del Teleictus en las últimas guías de manejo agudo del ictus isquémico9. Además, ha sido incluido en el nuevo Plan de Acción de Ictus para Europa10, para su uso en regiones lejanas sin acceso a un neurólogo presencial experto en manejo del ictus.
En España, la Estrategia en Ictus del Sistema Nacional de Salud, aprobada por el Consejo Interterritorial en 2009, establece como objetivo prioritario que todo paciente con ictus tenga las mismas expectativas de mejora gracias al acceso a un modelo de asistencia eficiente, con independencia de dónde viva o en qué situaciones se produzca el evento11. Para ello, las distintas comunidades autónomas (CC. AA.) adoptan las recomendaciones del Sistema Nacional de Salud en los planes regionales, estableciendo distintos sistemas organizativos que permiten adaptar los avances y novedades de las guías de práctica clínica a la asistencia habitual. Sin embargo, parte de las diferencias observadas en la tendencia de la mortalidad entre CC. AA. podría estar en relación con las diferencias en el tratamiento y la atención del ictus agudo12.
El trabajo del Proyecto Pre2Ictus nos ha permitido conocer las diferencias en los grados de implementación de los planes de atención al ictus y de las características de las unidades y equipos de ictus en nuestro país en el año 2018. Aunque solo el 44% de los centros respondieron la encuesta, el estudio mostró que 12 de las 17 CC. AA. contaban con un sistema de Teleictus para dar asistencia remota a 65 hospitales sin neurólogo de guardia presencial13. Desde 2018 hasta la actualidad, la utilización de la telemedicina se ha visto incrementada en todos los ámbitos, aumentando su aceptación tanto entre profesionales como entre pacientes. En este sentido, en Andalucía se ha demostrado que una red regional centralizada permite la accesibilidad del 93% de la población a un sistema de atención por neurólogos vasculares en menos de 30min, y del 100% en 60min desde cualquier punto de la región14, aunque existen modelos alternativos en otras regiones del país15–18.
Por este motivo, nos planteamos como objetivo de este trabajo describir el estado actual de la implantación del Teleictus, los medios disponibles y los distintos protocolos de funcionamiento en España.
MétodosEstudio transversal de la situación actual del Teleictus en España mediante la realización de una encuesta estructurada dirigida a los miembros de Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología (Estudio de la Situación Actual en España del Teleictus desde Andalucía –SAETA–).
El cuestionario fue diseñado en una encuesta web que incluyó 43 ítems de respuesta múltiple, respuestas únicas y respuestas abiertas, divididos en distintos apartados: 1) situación general, organización y funcionamiento de los programas de Teleictus (n=10); 2) equipamientos tecnológicos y problemas habituales (n=6); 3) resultados asistenciales (n=10), y 4) calidad y gestión del conocimiento (n=4).
Tras el diseño, la encuesta fue revisada y aprobada por 2 expertos a nivel internacional en enfermedad neurovascular. Se envió a los miembros del Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología a través de la secretaría de dicha sociedad, con una carta de invitación que explicaba el objetivo de la encuesta y solicitaba la respuesta de un profesional por sistema de organización para evitar duplicidades. La participación y cumplimentación de la encuesta fue de carácter voluntario.
Para el análisis estadístico de la muestra, se procedió al agrupamiento de las respuestas por CC. AA., con el fin de realizar un estudio descriptivo con resultados fiables, sin examinar los datos de forma analítica en busca de diferencias significativas. Los ítems con respuestas cerradas se analizaron mediante el uso de las frecuencias absolutas y relativas, o mediante el cálculo de la media y la desviación estándar, en función del tipo de variable, cualitativa o cuantitativa. Las respuestas abiertas se analizaron con el objetivo de detectar áreas de complementariedad o una comprensión más profunda de las respuestas cerradas. Este análisis se realizó con Microsoft Excel 365. Tras completar el estudio y el análisis se informó a los participantes que así lo desearon de los resultados obtenidos.
El estudio fue aprobado por el comité ético regional, Portal de Ética de la Investigación Biomédica de Andalucía (número de protocolo: 1818-N-19).
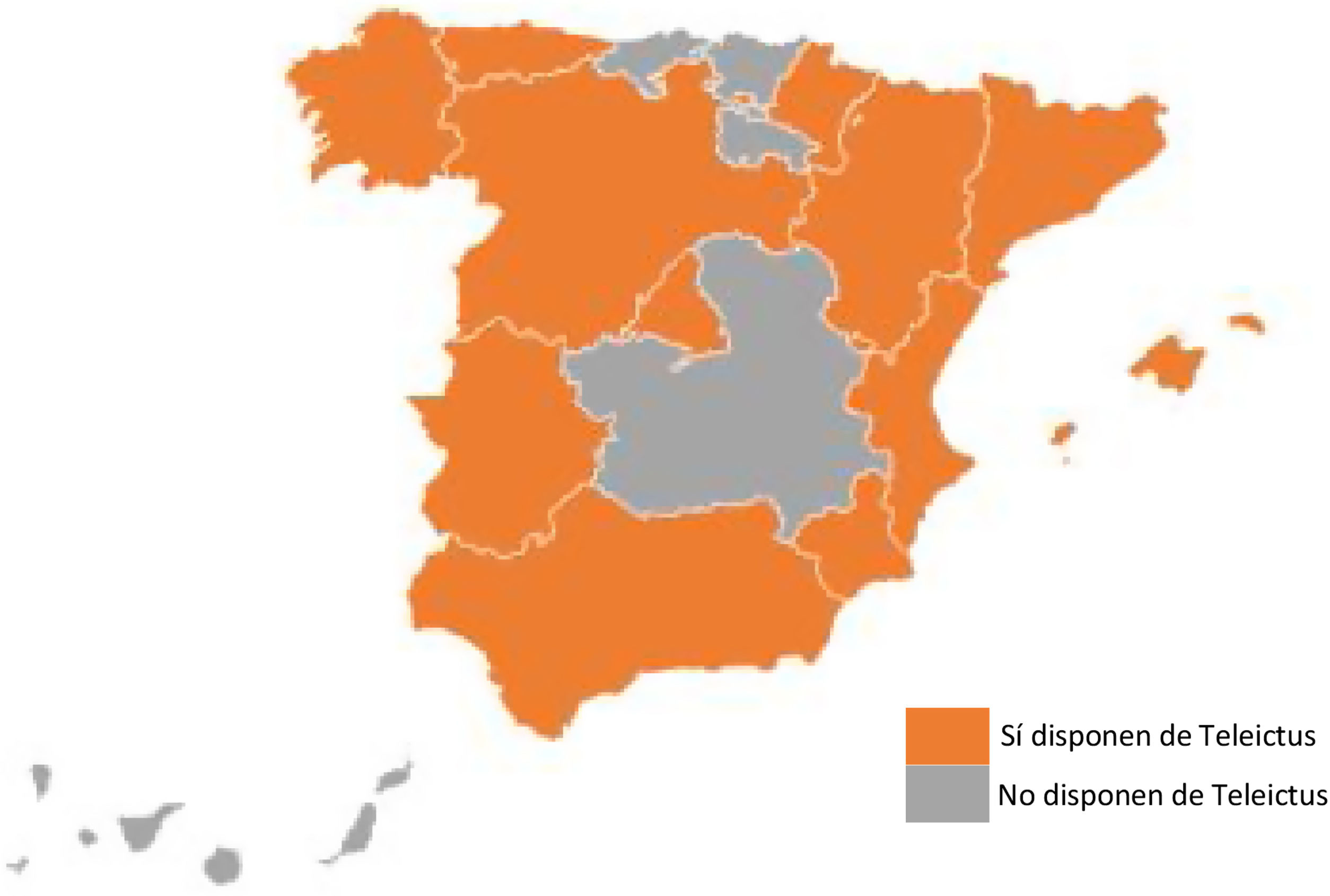
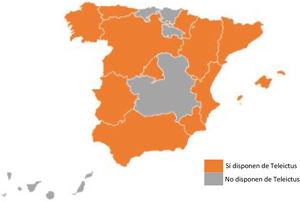
ResultadosLa encuesta se llevó a cabo entre los meses de enero y junio de 2022. Se obtuvieron 35 respuestas de distintos hospitales pertenecientes a un total de 12 de las 17 CC. AA., de las cuales 10 (el 83%) tenían programas de Teleictus ya implantados. El número de respuestas por CC. AA. varió entre una y 5. Además de las 12 CC. AA. que respondieron a la encuesta, en la búsqueda bibliográfica se detectaron otros 2 programas en las Islas Baleares y Navarra, por lo que en total existen 14 CC. AA. con sistemas de Teleictus en España. Las CC. AA. donde no disponen de estos programas son: Canarias, Cantabria, Castilla-La Mancha, País Vasco y La Rioja. No se obtuvieron respuestas ni se localizó en literatura datos de las ciudades autónomas de Ceuta y Melilla.
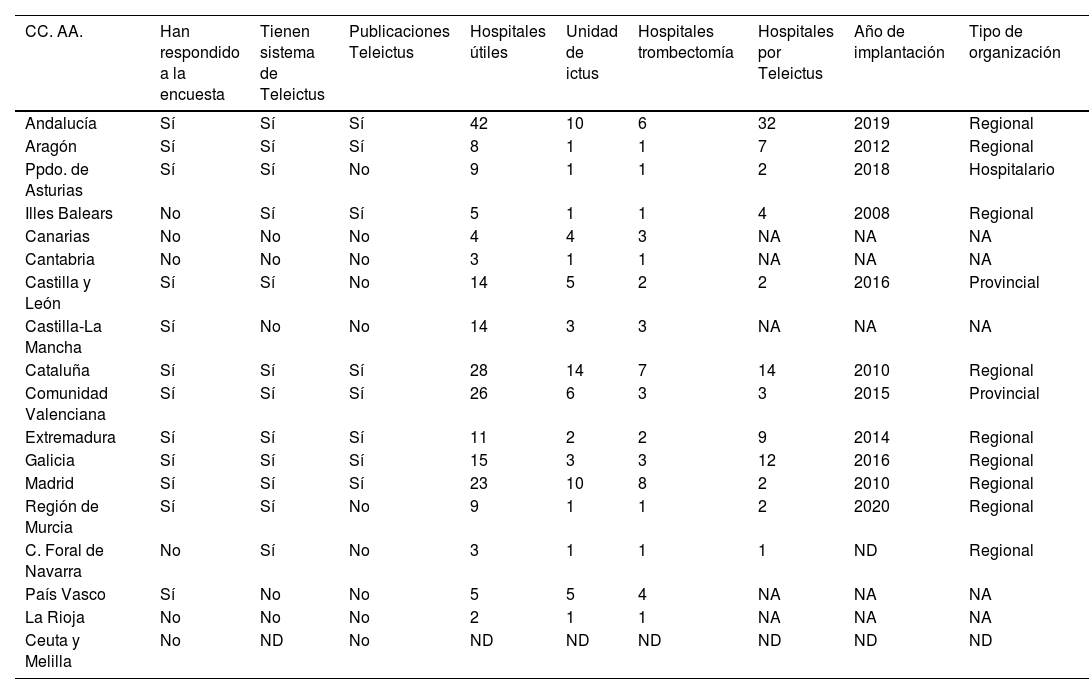
El inicio de los distintos programas de Teleictus participantes varió entre 2010 –las más antiguas (Cataluña y Madrid)– y 2020 –la más reciente (Región de Murcia)–, aunque el más veterano data de 2008 en las Islas Baleares (tabla 1).
Descripción de los distintos programas de Teleictus en España
| CC. AA. | Han respondido a la encuesta | Tienen sistema de Teleictus | Publicaciones Teleictus | Hospitales útiles | Unidad de ictus | Hospitales trombectomía | Hospitales por Teleictus | Año de implantación | Tipo de organización |
|---|---|---|---|---|---|---|---|---|---|
| Andalucía | Sí | Sí | Sí | 42 | 10 | 6 | 32 | 2019 | Regional |
| Aragón | Sí | Sí | Sí | 8 | 1 | 1 | 7 | 2012 | Regional |
| Ppdo. de Asturias | Sí | Sí | No | 9 | 1 | 1 | 2 | 2018 | Hospitalario |
| Illes Balears | No | Sí | Sí | 5 | 1 | 1 | 4 | 2008 | Regional |
| Canarias | No | No | No | 4 | 4 | 3 | NA | NA | NA |
| Cantabria | No | No | No | 3 | 1 | 1 | NA | NA | NA |
| Castilla y León | Sí | Sí | No | 14 | 5 | 2 | 2 | 2016 | Provincial |
| Castilla-La Mancha | Sí | No | No | 14 | 3 | 3 | NA | NA | NA |
| Cataluña | Sí | Sí | Sí | 28 | 14 | 7 | 14 | 2010 | Regional |
| Comunidad Valenciana | Sí | Sí | Sí | 26 | 6 | 3 | 3 | 2015 | Provincial |
| Extremadura | Sí | Sí | Sí | 11 | 2 | 2 | 9 | 2014 | Regional |
| Galicia | Sí | Sí | Sí | 15 | 3 | 3 | 12 | 2016 | Regional |
| Madrid | Sí | Sí | Sí | 23 | 10 | 8 | 2 | 2010 | Regional |
| Región de Murcia | Sí | Sí | No | 9 | 1 | 1 | 2 | 2020 | Regional |
| C. Foral de Navarra | No | Sí | No | 3 | 1 | 1 | 1 | ND | Regional |
| País Vasco | Sí | No | No | 5 | 5 | 4 | NA | NA | NA |
| La Rioja | No | No | No | 2 | 1 | 1 | NA | NA | NA |
| Ceuta y Melilla | No | ND | No | ND | ND | ND | ND | ND | ND |
CC. AA.: comunidades autónomas; NA: no aplicable. ND: datos no disponibles.
Con los datos obtenidos, hay un total de 221 hospitales útiles para el tratamiento del ictus agudo, 90 de ellos mediante sistemas de telemedicina, con lo que se consigue una cobertura poblacional de los programas de Teleictus de 10.043.870 habitantes, lo que supone un 22% del total de la población del país.
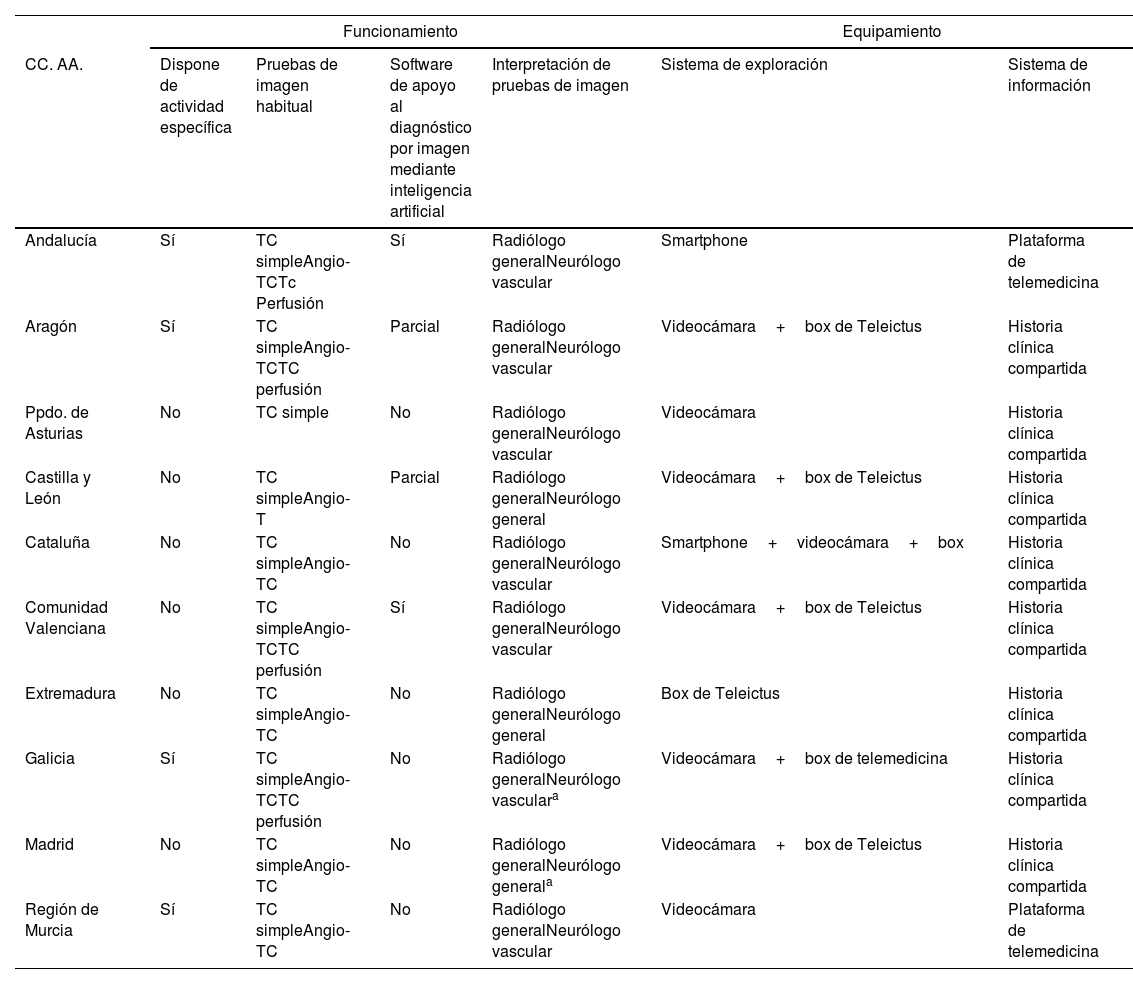
Organización y funcionamiento de los programas de Teleictus (tabla 2)De los 10 programas de Teleictus descritos en la encuesta, 7 tienen una organización a nivel regional, 2 a nivel provincial y uno a nivel hospitalario. De los programas a nivel regional, el 60% disponen de neurólogos con actividad específica para el Teleictus; en el resto de los hospitales se asume esa actividad en la guardia de neurología general.
Funcionamiento y equipamiento tecnológico
| Funcionamiento | Equipamiento | |||||
|---|---|---|---|---|---|---|
| CC. AA. | Dispone de actividad específica | Pruebas de imagen habitual | Software de apoyo al diagnóstico por imagen mediante inteligencia artificial | Interpretación de pruebas de imagen | Sistema de exploración | Sistema de información |
| Andalucía | Sí | TC simpleAngio-TCTc Perfusión | Sí | Radiólogo generalNeurólogo vascular | Smartphone | Plataforma de telemedicina |
| Aragón | Sí | TC simpleAngio-TCTC perfusión | Parcial | Radiólogo generalNeurólogo vascular | Videocámara+box de Teleictus | Historia clínica compartida |
| Ppdo. de Asturias | No | TC simple | No | Radiólogo generalNeurólogo vascular | Videocámara | Historia clínica compartida |
| Castilla y León | No | TC simpleAngio-T | Parcial | Radiólogo generalNeurólogo general | Videocámara+box de Teleictus | Historia clínica compartida |
| Cataluña | No | TC simpleAngio-TC | No | Radiólogo generalNeurólogo vascular | Smartphone+videocámara+box | Historia clínica compartida |
| Comunidad Valenciana | No | TC simpleAngio-TCTC perfusión | Sí | Radiólogo generalNeurólogo vascular | Videocámara+box de Teleictus | Historia clínica compartida |
| Extremadura | No | TC simpleAngio-TC | No | Radiólogo generalNeurólogo general | Box de Teleictus | Historia clínica compartida |
| Galicia | Sí | TC simpleAngio-TCTC perfusión | No | Radiólogo generalNeurólogo vasculara | Videocámara+box de telemedicina | Historia clínica compartida |
| Madrid | No | TC simpleAngio-TC | No | Radiólogo generalNeurólogo generala | Videocámara+box de Teleictus | Historia clínica compartida |
| Región de Murcia | Sí | TC simpleAngio-TC | No | Radiólogo generalNeurólogo vascular | Videocámara | Plataforma de telemedicina |
CC. AA.: comunidades autónomas; TC: tomografía computarizada.
Sobre las pruebas de imagen, en 6 de los programas se realiza TC simple y angio-TC; 3 de los programas disponen además de estudios de perfusión (Andalucía, Aragón y Comunidad Valenciana). En un caso se realiza solo TC simple (Asturias) y en ninguno resonancia magnética de manera habitual. En algunos casos excepcionales, se puede llegar a realizar una resonancia magnética en el centro de origen para poder tomar las decisiones más adecuadas. Estas pruebas de imagen son interpretadas en todos los casos por radiólogos generales y por neurólogos, en el 30% de los casos neurólogos generales (Castilla y León, Extremadura y Madrid) y en el 70% neurólogos vasculares. Por otro lado, 4 de los sistemas disponen de un software de inteligencia artificial (e-Stroke® software, de Brainomix Limited, o RapidAI® software, de iSchemaView, Inc.) para el apoyo en la evaluación de las pruebas de neuroimagen. En uno de ellos, con cobertura completa (Andalucía), y en 3, con cobertura parcial (Aragón, Castilla y León, y Valencia).
Equipamiento tecnológico y problemas habituales (tabla 2)La tecnología utilizada para llevar a cabo la exploración neurológica y la evaluación de la escala NIHSS varía entre las diferentes CC. AA. En la mayoría de los programas (Aragón, Castilla y León, Comunidad Valenciana, Madrid y Cataluña) se utiliza un sistema compuesto por videocámaras y un box de telemedicina. En algunos casos, también se dispone de smartphones. En Extremadura, se utiliza únicamente un box de telemedicina, mientras que en Asturias, Galicia y Murcia solo se emplean videocámaras. Por otro lado, en Andalucía solo se cuenta con smartphones como medio para la videoexploración. Es importante destacar que ninguna de las CC. AA. realiza la exploración únicamente mediante llamadas de audio, reservando este sistema para situaciones en las que ocurren fallos de conexión.
Para el registro en los sistemas de información, el 80% utilizan la historia clínica compartida, y las 2 restantes, Andalucía y Región de Murcia, disponen de una plataforma específica de telemedicina.
En general, se han reportado problemas relacionados con las tecnologías de la información en casi todos los programas que se han evaluado (salvo Murcia y Comunidad Valenciana), como fallos en los sistemas de videoconferencia o audio. Sin embargo, en algunos programas, estos problemas ya han sido resueltos, como en Cataluña y Galicia. En Cataluña, se presentaron problemas de visualización de imagen y velocidad de subida de los estudios, pero ya han sido solucionados. Además, 2 programas han expresado problemas debido a la falta de protocolos establecidos y formación en los centros de origen (Castilla y León y Madrid).
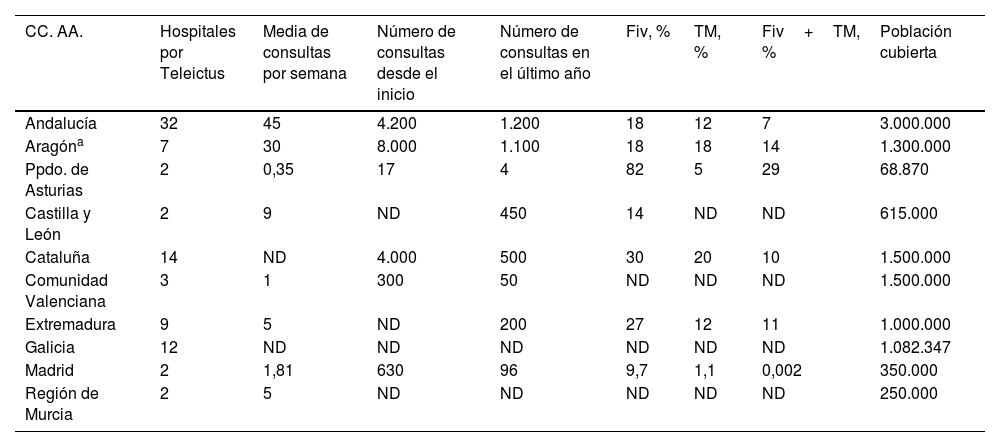
Resultados asistenciales (tabla 3)En la encuesta se incluyeron preguntas sobre los tiempos de atención, la actividad asistencial y los tratamientos administrados. Este es el apartado con menos respuestas, dada la dificultad que tienen algunos sistemas para obtener los datos de atención sanitaria.
Resultados asistenciales
| CC. AA. | Hospitales por Teleictus | Media de consultas por semana | Número de consultas desde el inicio | Número de consultas en el último año | Fiv, % | TM, % | Fiv+TM, % | Población cubierta |
|---|---|---|---|---|---|---|---|---|
| Andalucía | 32 | 45 | 4.200 | 1.200 | 18 | 12 | 7 | 3.000.000 |
| Aragóna | 7 | 30 | 8.000 | 1.100 | 18 | 18 | 14 | 1.300.000 |
| Ppdo. de Asturias | 2 | 0,35 | 17 | 4 | 82 | 5 | 29 | 68.870 |
| Castilla y León | 2 | 9 | ND | 450 | 14 | ND | ND | 615.000 |
| Cataluña | 14 | ND | 4.000 | 500 | 30 | 20 | 10 | 1.500.000 |
| Comunidad Valenciana | 3 | 1 | 300 | 50 | ND | ND | ND | 1.500.000 |
| Extremadura | 9 | 5 | ND | 200 | 27 | 12 | 11 | 1.000.000 |
| Galicia | 12 | ND | ND | ND | ND | ND | ND | 1.082.347 |
| Madrid | 2 | 1,81 | 630 | 96 | 9,7 | 1,1 | 0,002 | 350.000 |
| Región de Murcia | 2 | 5 | ND | ND | ND | ND | ND | 250.000 |
CC. AA.: comunidades autónomas; Fiv: fibrinólisis intravenosa; ND: no descrita; TM: trombectomía mecánica.
El número medio de consultas por semana oscila entre 0,35 de los programas con menos hospitales incluidos a 45 en el que más, con una mediana de 5 consultas por semana. El número de consultas desde el inicio del sistema también presenta una gran variabilidad, entre 17 y 8.000, con una mediana de 2.315; y un número de consultas en el último año variable entre 4 y 1.200, mediana de 325 consultas por año. Asturias reporta muy pocas conexiones, ya que tienen un circuito mothership para ictus graves o de cronología indeterminada.
Las tasas de tratamiento también varían en los distintos sistemas. La tasa de fibrinólisis oscila entre el 9,7 y el 82%, la de tratamiento endovascular entre el 1,1 y el 20%, y la de tratamiento con fibrinólisis y trombectomía mecánica entre el 0,002 y el 29%.
Calidad y gestión del conocimientoOtra cuestión importante en los sistemas de Teleictus es la medida de la calidad y la gestión del conocimiento. Seis de los programas disponen de bases de datos propias y explotables (Andalucía, Aragón, Cataluña, Extremadura, Galicia y Madrid). Las auditorías en sanidad ayudan a la consecución de los objetivos que se han establecido. Sin embargo, en la mitad de los programas no se realizan auditorías periódicas, En Andalucía y Extremadura se realizan cada 6 meses, y en Aragón y Región de Murcia cada año. En Cataluña también se realizan auditorías, pero sin una periodicidad determinada.
Respecto a la gestión del conocimiento, el 90% de los programas de Teleictus han sido descritos en, al menos, comunicaciones a congresos. Y, por último, un pilar importante es la educación y formación a los centros consultores, que se realizó en todos los sistemas al inicio de su implantación, y se mantiene de forma periódica en el 40% de los sistemas (Andalucía, Aragón, Madrid, Región de Murcia).
DiscusiónEste estudio nos ha permitido describir el funcionamiento de los programas de Teleictus que hay en España. Aunque no todas las CC. AA. han contestado, hemos podido encontrar importantes diferencias en los distintos aspectos analizados en la encuesta.
Se han descrito y estudiado las distintas variables que influyen en la calidad y resultados del Teleictus, cuya monitorización es necesaria para mantener el nivel de rendimiento óptimo y garantizar que los pacientes reciban el mejor tratamiento disponible. Estas variables incluyen: modelos de organización, costes, auditorías del proceso, resultados y seguridad, satisfacción de pacientes y usuarios del sistema, uso de tecnologías de la información, formación y documentación19. Dada la complejidad de estos sistemas, se han desarrollado guías para la implementación20 y recomendaciones europeas para ayudar en la difusión de los sistemas de Teleictus en la región21, donde el uso de redes más amplias de telemedicina para el tratamiento del ictus sigue siendo reducido22, con claras diferencias entre los distintos países, como Francia, Italia o Alemania23–25. Estas recomendaciones europeas incluyen consejos sobre la organización de las redes y las características de los hospitales, aspectos técnicos y de equipamientos, y de mejora de la calidad y el análisis de datos21.
Respecto a las recomendaciones europeas para los hospitales que realizan tratamiento guiado por Teleictus21, las cumplen todos los programas que han participado en la encuesta, a pesar de haber diferencias en la organización de los sistemas. Podemos identificar 3 tipos de organización de los programas de Teleictus en España: sistemas regionales, de redes como la de Cataluña, Galicia o Andalucía14–16; sistemas provinciales, como los que existen en Castilla y León o Valencia; o sistemas hospitalarios, como el de Asturias, que depende del Hospital Universitario Central de Asturias. Hay un caso, Aragón, que tiene un sistema regional que además incluye la cobertura de los sistemas de emergencias médicas (061 o bomberos), donde se hace un triaje para decidir el destino del paciente con clínica de ictus agudo, por lo que cubren toda la población de su comunidad autónoma18.
En el apartado de equipamiento técnico, casi todas las CC. AA. cubren las recomendaciones europeas, aunque el funcionamiento de la videoconferencia y la transferencia de imágenes son los principales problemas que se han encontrado en los distintos programas. En este apartado, Andalucía es la única comunidad autónoma que no cuenta con al menos un sistema de videocámara con control remoto, aunque en los estudios publicados no se han encontrado diferencias en la valoración de la escala NIHSS mediante smartphones26. La presencia de este problema común a todos los programas de Teleictus evidenciaría un área de mejora a nivel global, como podría ser el desarrollo de una plataforma fiable para videoconferencias, garantizar la cobertura mínima 4G en las áreas de urgencias hospitalarias o la disponibilidad de un sistema de repuesta para contingencias por si falla el que se usa de forma primaria.
En el apartado de diagnóstico, todos los programas cumplen con los requisitos mínimos establecidos, como es la disponibilidad de TC craneal simple 24/7. La evaluación de los estudios de imagen ha sido una controversia en las redes de Teleictus, encontrando una concordancia interobservador fuerte en la literatura en evaluación de las pruebas de imagen para el tratamiento del ictus agudo entre neurólogos expertos y neurorradiólogos27,28. En los programas de Teleictus evaluados las imágenes son valoradas por radiólogos de los centros de origen y los neurólogos que dan la cobertura al programa de Teleictus, aunque hay algunas excepciones en las que la primera lectura del estudio se realiza por neurólogos vasculares expertos en caso de no haber un radiólogo de guardia durante las 24h.
En el apartado de calidad y gestión del conocimiento existe una deficiencia generalizada en la recogida de datos, ya que solo 3 programas aportaron los datos completos, incluyendo los tiempos de atención: Cataluña, Madrid y Andalucía. En algunas regiones se recogen los datos asistenciales de forma automática en sus distintas plataformas asistenciales, pero solo son accesibles bajo solicitud a la administración de cada comunidad autónoma. Al ser una representación tan pequeña de la muestra, no se incluyeron estos en el análisis, considerándose una limitación importante del trabajo. Este problema en el acceso a los datos de atención dificulta las auditorías y los análisis de mejora, que se realizan en el 50% de los programas participantes. Para el mantenimiento de la calidad asistencial es necesario el establecimiento de protocolos y la realización de formación a los centros consultores, al menos al inicio del funcionamiento del sistema. A pesar de todo lo descrito, este último apartado difiere de las recomendaciones europeas21, donde el establecimiento de protocolos específicos, la formación periódica (al menos 2 veces al año) y el análisis de los datos de calidad asistencial son un pilar importante para mejorar la calidad de la asistencia al ictus, por lo que puede constituir un área de trabajo y mejora en el futuro de los distintos grupos.
Hasta donde sabemos, esta es la primera encuesta a nivel nacional del funcionamiento del Teleictus en España. Este trabajo pone de manifiesto un importante esfuerzo por parte de las CC. AA. para alcanzar los objetivos de la estrategia del Sistema Nacional de Salud, con la puesta en marcha de estos sistemas de telemedicina. Sin embargo, a pesar de este trabajo no se ha conseguido alcanzar los objetivos propuestos. Los avances conseguidos gracias a las CC. AA., a las sociedades y a los profesionales que trabajan en la cadena asistencial del código ictus han permitido incrementar la cobertura existente a las zonas rurales con más dificultades de accesibilidad al tratamiento del ictus agudo. En tan solo 4 años se ha conseguido incrementar en 30 el número de hospitales que dan atención por telemedicina. Este incremento supone que un total de 90 hospitales dan asistencia a los pacientes con ictus agudo con programas de Teleictus, consiguiendo una cobertura del 22% de la población española (fig. 1). Sin embargo, hay áreas donde no existe esta atención, la mayoría de ellas por la corta distancia que existe entre las distintas poblaciones y un hospital terciario con unidad de ictus, por lo que se ha considerado que no es necesario un programa de este tipo. En el caso de regiones más extensas donde la distancia entre los distintos puntos y una unidad de ictus supere los 45min, podría considerarse un análisis de la accesibilidad como el realizado en otras CC. AA.14 para valorar la necesidad de implantación y qué tipo de sistema sería el más adecuado para su población.
El Teleictus es un campo en constante evolución, donde emergen nuevas líneas de investigación para mejorar la atención a pacientes con ictus. Una de las líneas de investigación más novedosas que se está afianzando en la actualidad es la implementación de las nuevas tecnologías, como la inteligencia artificial y el aprendizaje automático, con el objetivo de aumentar la precisión diagnóstica y optimizar los tratamientos. Asimismo, otra posible línea sería explorar el impacto de la formación y la capacitación del personal sanitario en la calidad de la atención remota, que podría contribuir a la identificación de buenas prácticas y protocolos eficientes. En relación con la logística y el transporte, se podrían evaluar estrategias que permitan una coordinación óptima entre los distintos niveles asistenciales, de manera que se minimicen los tiempos de respuesta y los recursos utilizados y se mejoren los resultados clínicos. Finalmente, los estudios de economía de la salud en el contexto del Teleictus podrían proporcionar información valiosa sobre la rentabilidad y eficiencia en la asignación de recursos, asistiendo a los responsables de la toma de decisiones en la implementación y expansión de estos programas.
Este trabajo tiene algunas limitaciones, ya descritas previamente. La principal limitación es que no disponemos de respuestas del total de las CC. AA., faltando Islas Baleares, Islas Canarias, Cantabria, Navarra, La Rioja y las ciudades autónomas de Ceuta y Melilla. Además, de las 2 últimas no hemos encontrado datos en la literatura. Otra de las limitaciones del trabajo, descrita un poco antes, es la falta de accesibilidad a los datos de calidad asistencial, en muchos casos difícilmente extraíbles de la historia clínica digital sin suponer un esfuerzo extra de rellenar una base de datos externa distinta a la historia clínica del paciente. Esto dificulta la identificación de áreas de mejora como el acortamiento de los tiempos, la mejora diagnóstica o la identificación de centros donde se requiera una adaptación de los protocolos. A pesar de las limitaciones, este trabajo permite una primera aproximación a los distintos programas de Teleictus en España y ha permitido identificar áreas de mejora para trabajar en el futuro.
ConclusionesEn los últimos años se ha producido una expansión importante de los programas de Teleictus en España, mejorando la accesibilidad de la población a la atención por neurólogos expertos en caso de síntomas agudos de ictus.
Encuestas como la realizada permiten describir los distintos tipos de sistemas existentes en España y las diferencias entre ellos, y pueden ser útiles para detectar áreas de mejora y crecimiento como, por ejemplo, el registro sistemático de la actividad realizada.
Estudios como el realizado podrían llegar a utilizarse para definir las distintas estrategias regionales para implementar una herramienta como el Teleictus con nivel evidencia IA y dar una asistencia de calidad a toda la población, alcanzando así los objetivos marcados por el Plan de Acción de Ictus para Europa 2018-2030.
FinanciaciónEsta investigación no recibió ninguna subvención específica de ningún organismo de financiación del sector público, comercial o sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Un especial agradecimiento a todos los participantes que han respondido el cuestionario.