La polimialgia reumática (PMR) es una enfermedad inflamatoria crónica que se diagnostica generalmente en las consultas de atención primaria a pacientes mayores de 50 años. El diagnóstico se basa fundamentalmente en el cuadro clínico, pruebas analíticas y la respuesta terapéutica a los corticosteroides. La clínica se caracteriza por dolor simétrico y rigidez de cintura escapular y pelviana y en columna cervical. Existen diferentes tablas de criterios diagnósticos de PMR, aunque se considera que los criterios de Bird son los que poseen mayor sensibilidad. El diagnóstico diferencial se realiza con enfermedades reumatológicas, infecciosas, autoinmunes y traumatológicas. Especial interés presenta la relación entre PMR y arteritis de células gigantes, dado que hay veces que coexisten. El tratamiento debe realizarse con corticosteroides, que proporcionan una pronta mejoría, aunque se desconoce el tiempo de duración de este. También se han realizado estudios con metotrexato e infliximab para disminuir el tiempo y las dosis de corticosteroides.
Polymyalgia rheumatica (PMR) is a chronic inflammatory disease which is generally diagnosed in primary care in patients older than 50 years. The diagnosis is based on clinical findings, analytical tests and the response to corticoids. Clinical findings are symmetrical pain and stiffness affecting shoulders, hips and cervical spine. There are several diagnostic criteria of PMR, with Bird¿s Criteria being the most sensitive. PMR differential diagnosis is made with rheumatic, infectious, autoimmune and osteoarticular diseases. There is a special interest in the relationship between PMR and giant cell arteritis as this association is not uncommon. The treatment of choice for PMR is corticoid therapy, showing a sharp clinical improvement, but its maintenance period is unknown, and should be determined empirically. Some studies show that other immunomodulatory drugs, such as methotrexate and infliximab can be added to reduce the length of the corticoid treatment.
Presentamos el caso de un varón de 75 años, con antecedentes de dislipidemia y trastorno de ansiedad y en tratamiento con atorvastatina 20mg/día y lormetazepam 2mg/día, que acudió a nuestra consulta por dolor en cintura escapular, de predominio matutino, de varias semanas de evolución y rigidez de aproximadamente 1 hora de duración. El paciente había sido tratado previamente con antiinflamatorios no esteroideos (AINE) a dosis plenas y analgésicos de rescate sin mejoría. Refería también debilidad en cintura pélvica y dificultad para levantarse de la silla. No presentaba cefalea ni claudicación mandibular. La exploración física revelaba dificultad y dolor para la extensión y abducción de ambas extremidades superiores así como también dolor a la flexión de caderas. La palpación de arterias temporales fue anodina y el resto de exploración estaba dentro de la normalidad. Dadas las características de la clínica, el hecho de ser bilateral y no mejorar con AINE ayudaron a excluir enfermedad osteoarticular de hombro. La anamnesis junto con la analítica permitieron descartar neoplasias de tipo hematológico y enfermedades infecciosas. Con sospecha clínica de polimialgia reumática se realizó extracción sanguínea con hemograma y bioquímica que no mostró alteraciones, excepto creatininfosfocinasa (CPK) de 294 mU/ml y velocidad de sedimentación glomerular (VSG) con valores de 40mm. Se descartó dermatomiositis al no presentar lesiones dérmicas y miopatías y polimiositis por la sintomatología del paciente. El cuadro clínico junto con los hallazgos analíticos orientaron a polimialgia reumática (PMR) y se instauró tratamiento con prednisona 30mg/día. A los 5 días acudió a nuestra consulta asintomático, por lo que se redujo la dosis de corticoides a 10mg/día y posteriormente a 5mg/día.
Caso 2Al cabo de 2 semanas consultó una mujer de 63 años, con antecedentes de hipertensión arterial y osteoporosis en tratamiento con ácido risedrónico 35mg/semanales y suplementos diarios de calcio-vitamina D, valsartán-hidroclorotiazida 160/25mg/día, que refería dolor en cintura escapular con dificultad para levantar ambas extremidades superiores, sin ninguna otra clínica. En la exploración presentaba dolor y limitación a la extensión y abducción de ambos brazos, el resto normal. Se realizó diagnóstico diferencial con fibromialgia, descartándose finalmente al no presentar puntos gatillo de dolor; artritis reumatoide aunque no presentaba clínica en articulaciones pequeñas de las manos; y capsulitis u osteoartritis del hombro que se descartó al presentar la paciente un cuadro de dolor y debilidad bilateral. En la analítica destacaba VSG a la primera hora elevada a 71mm, con transaminasas, fosfatasa alcalina y función renal normales. Con sospecha clínica de polimialgia reumática se inició tratamiento con prednisona 30mg/día, mejorando la clínica en una semana. Actualmente continúa en tratamiento con prednisona 10mg/día.
Dado que en nuestro centro hemos encontrado 4 casos de polimialgia reumática en los últimos 6 meses, creemos oportuno realizar una revisión clínica.
EpidemiologíaLa polimialgia reumática es una enfermedad inflamatoria crónica que se diagnostica generalmente en las consultas de atención primaria, pero en ocasiones resulta complicado pues no existen unos criterios claros de diagnóstico. Este se basa fundamentalmente en el cuadro clínico, pruebas analíticas y la respuesta terapéutica a los corticosteroides1. Se estima una prevalencia de 0,1 a 0,5% en los mayores de 50 años y aunque puede presentarse también en personas más jóvenes, la incidencia es menor. Parece existir un gradiente de mayor prevalencia en el hemisferio norte2. Está en discusión la asociación con factores genéticos HLA DR4 y parece que existe asociación entre polimialgia reumática y los alelos HLA DRB1*0401, aunque sin que esto sea indicativo de gravedad3 y con grandes variaciones entre poblaciones. Aparte de la asociación con genes HLA, existen otros factores genéticos que pueden contribuir a la susceptibilidad de padecer PMR. En pacientes con PMR aislada, existe asociación con TNF-b3, con independencia de la asociación a HLA y una asociación negativa con TNF-d44.
ClínicaLa PMR es una entidad de origen inflamatorio, que afecta a mayores de 50 años y se caracteriza por dolor simétrico y rigidez de cintura escapular y pelviana y en columna cervical.
Puede existir artritis periférica con derrame articular en rodillas, muñecas o tobillos. La sinovitis es la responsable de los síntomas musculoesqueléticos, demostrado mediante artroscopia, resonancia magnética y técnicas de radioisótopos5.
Con frecuencia hay fiebre, astenia, anorexia, pérdida de peso y malestar general, a consecuencia de la activación del sistema inmunitario que inicia una respuesta inflamatoria sistémica. Los macrófagos circulantes activados reclutan a la IL-1 e IL-6, que producen una reacción multiorgánica que incluye la afectación hepática (elevación de la fosfatasa alcalina, proteína C reactiva, fibrinógeno, etc.), hematológica (anemia, leucocitosis y trombocitosis) y del sistema nervioso central (fiebre, mialgias, anorexia, etc.)6.
En la exploración física no se detectan alteraciones musculares, aunque los músculos afectados, el esternón y el tórax pueden ser dolorosos a la presión.
El diagnóstico se establece a partir de los hallazgos clínicos y de la ausencia de alteraciones físicas, radiológicas o analíticas que apoyen otras enfermedades reumatológicas.
Existen diferentes tablas de criterios diagnósticos de PMR. En la mayoría de las escalas diagnósticas figuran los criterios de rigidez o dolor en cintura pélvica o escapular, edad mayor de 50 años y la elevación de reactantes de fase aguda (VSG, PCR o IL-6)7.
Se considera que los criterios de Bird tienen una sensibilidad del 99,5%1, aunque ninguna manifestación clínica ni de laboratorio es específica de PMR (tabla 1).
Criterios diagnósticos de polimialgia reumática.
| Referencia | Batería de criterios | Diagnóstico |
| Bird (1979) | Dolor y/o rigidez bilateral de hombrosDuración desde el inicio de la enfermedad > 2 semanasVSG inicial > 40 mm/hRigidez muscular matinal > 1 hEdad mayor de 65 añosDepresión y/o pérdida de pesoHipersensibilidad bilateral proximal de los miembros superiores | Para el diagnóstico de PMR se necesitan ≥ 3 criterios presentes, o uno más biopsia de la arteria temporal positiva |
| Jones y Hazleman (1981) | Dolor muscular en cinturas escapular y pélvica sin debilidadRigidez muscular matinal > 1 hDuración de los síntomas superior a 2 mesesVSG > 30 mm/h o proteína C reactiva > 6 mg/lAusencia de artritis reumatoideAusencia de enfermedad muscularRápida y categórica respuesta al tratamiento con corticosteroides sistémicos | Se requiere la presencia de todos los criterios para el diagnóstico de PMR |
| Hunder (1982) | Edad igual o mayor de 50 añosDolor y rigidez bilateral de un mes o más en al menos 2 de las siguientes partes: cuello o torso; hombros o parte proximal de los brazos; caderas o parte proximal de los muslosVSG > 40 mm/hExclusión de otros diagnósticos | Se requiere la presencia de todos los criterios para el diagnóstico de PMR |
| Healey (1984) | Dolor persistente de más de un mes y de al menos 2 de las siguientes partes: cuello, hombros, cintura pelvianaRigidez matinal > 1 hRápida respuesta a 20 mg/día o menos de prednisonaAusencia de otras enfermedades capaces de causar dolores musculoesqueléticosEdad mayor de 50 añosVSG > 40 mm/hResultados negativos para factor reumatoide y anticuerpos antinucleares | Se requiere la presencia de todos los criterios para el diagnóstico de PMR |
| Nobunaga (1989) | Dolor muscular bilateral durante 2 semanas en más de 2 partes: cuello, hombros, brazos, caderas / pelvis, muslosEnzimas musculares normalesVSG > 40 mm/hSin inflamación en articulaciones de las manos | Se requiere la presencia de los 4 criterios para el diagnóstico |
Modificada de Bird et al1.
El diagnóstico de PMR es clínico porque no existen pruebas diagnósticas para confirmarlo. La respuesta al tratamiento esteroideo (dosis bajas de prednisona o equivalente) se utiliza en la práctica como una prueba diagnóstica para confirmar una sospecha clínica de PMR8.
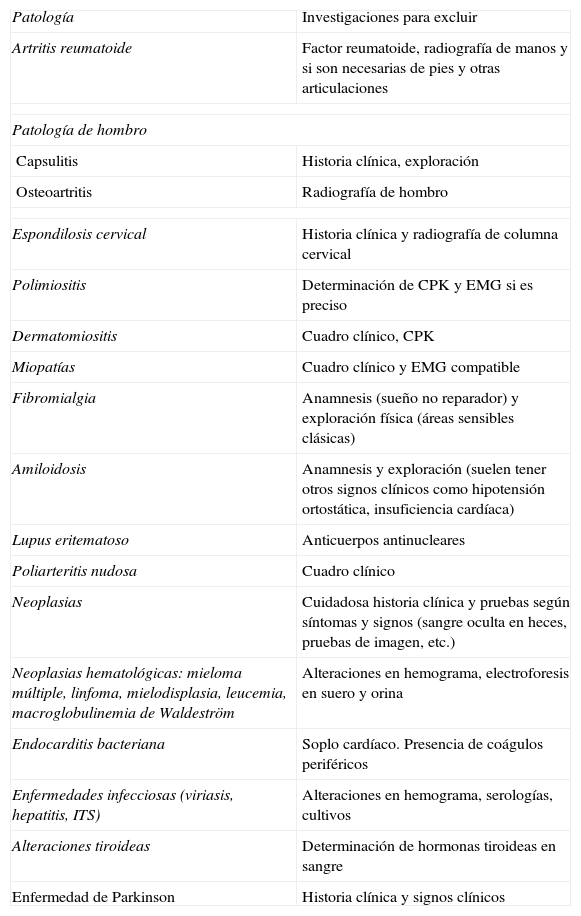
Los resultados de laboratorio y otras pruebas complementarias suelen ser más útiles para descartar otras enfermedades que para confirmar el diagnóstico de PMR (tabla 2).
Principales diagnósticos diferenciales de PMR.
| Patología | Investigaciones para excluir |
| Artritis reumatoide | Factor reumatoide, radiografía de manos y si son necesarias de pies y otras articulaciones |
| Patología de hombro | |
| Capsulitis | Historia clínica, exploración |
| Osteoartritis | Radiografía de hombro |
| Espondilosis cervical | Historia clínica y radiografía de columna cervical |
| Polimiositis | Determinación de CPK y EMG si es preciso |
| Dermatomiositis | Cuadro clínico, CPK |
| Miopatías | Cuadro clínico y EMG compatible |
| Fibromialgia | Anamnesis (sueño no reparador) y exploración física (áreas sensibles clásicas) |
| Amiloidosis | Anamnesis y exploración (suelen tener otros signos clínicos como hipotensión ortostática, insuficiencia cardíaca) |
| Lupus eritematoso | Anticuerpos antinucleares |
| Poliarteritis nudosa | Cuadro clínico |
| Neoplasias | Cuidadosa historia clínica y pruebas según síntomas y signos (sangre oculta en heces, pruebas de imagen, etc.) |
| Neoplasias hematológicas: mieloma múltiple, linfoma, mielodisplasia, leucemia, macroglobulinemia de Waldeström | Alteraciones en hemograma, electroforesis en suero y orina |
| Endocarditis bacteriana | Soplo cardíaco. Presencia de coágulos periféricos |
| Enfermedades infecciosas (viriasis, hepatitis, ITS) | Alteraciones en hemograma, serologías, cultivos |
| Alteraciones tiroideas | Determinación de hormonas tiroideas en sangre |
| Enfermedad de Parkinson | Historia clínica y signos clínicos |
Especial interés presenta la relación entre PMR y arteritis de células gigantes (ACG). Algunos individuos presentan al diagnóstico síntomas de ambas entidades simultáneamente. En otras ocasiones, la segunda enfermedad se agrega al cabo de cierto tiempo. Se estima que alrededor de la mitad de los pacientes con ACG desarrollan PMR a lo largo del transcurso de su enfermedad y que cerca de 10% de los portadores de PMR presentan ACG en su evolución. La realización sistemática de una biopsia de la arteria temporal en sujetos con PMR no está recomendada por la mayoría de los autores. Esto obedece a que si bien es cierto que aproximadamente el 10% de los pacientes con PMR sin evidencia clínica de ACG tienen una biopsia positiva, el pronóstico de quienes tienen PMR coexistente con ACG asintomática parecería ser igual que el de aquellos con PMR sin ACG asociada. Además, la ceguera es muy infrecuente como manifestación inicial de ACG y está precedida, por lo general, por otros síntomas de ACG.
De cualquier manera, en todos los portadores de PMR siempre se debe estar atento a la aparición de síntomas indicativos de ACG como la presencia de cefalea, episodios de claudicación mandibular o amaurosis fugaz; para realizar una biopsia de arteria temporal y comenzar con el tratamiento específico con dosis más altas de corticosteroides9.
TratamientoLa PMR es una entidad con un tratamiento conocido y en principio con buena respuesta al mismo.
Cuando se trata de PMR no asociada a arteritis de células gigantes se ha descrito que hasta un 20% de los pacientes pueden responder al tratamiento con AINE, aunque cabe decir que se trata de una mejoría, en muchas ocasiones, transitoria. Para obtener un resultado más rápido y eficaz se debe realizar tratamiento con corticosteroides.
La dosis de corticosteroides que se ha de emplear varía según las series y oscila entre 10 y 20mg/día8 de prednisona o equivalente, en una o 2 tomas.
Una vez controlada la clínica se debe descender la dosis de corticosteroides hasta la mínima necesaria para el control de los síntomas. El parámetro analítico de la VSG es un buen marcador de la evolución.
Dicho tratamiento se debe mantener de 2 a 6 meses aunque algunos estudios refieren la necesidad de mantener el tratamiento hasta los 2 años para obtener una remisión total.
Existe algún estudio en que se ha asociado la corticoterapia a fármacos inmunosupresores como el metrotexato, con el fin de intentar utilizar la corticoterapia el mínimo tiempo necesario para intentar disminuir los efectos secundarios.
Recientemente se estudia la utilización del infliximab10 para el tratamiento. Este fármaco es un anticuerpo monoclonal quimérico IgG, derivado de un ADN recombinante, que se suele utilizar en el tratamiento de enfermedades inflamatorias intestinales, aunque su uso en la PMR aún está en estudio. Se realizó un estudio10 a doble ciego aleatorio con 51 pacientes, sin incluir pacientes que habían sido tratados anteriormente con corticosteroides. En el grupo control (tratado solo con corticosteroides) las recaídas fueron del 37%, mientras que el del grupo tratado con infliximax más corticosteroides fue del 30%. Se cree que se necesitarían mayores dosis de infliximab para obtener unos mejores resultados.