La hipotensión ortostática es una alteración de creciente interés en las investigaciones científicas. Determinadas enfermedades neurológicas se asocian con este fenómeno; sin embargo, también puede ser de causa no neurológica. A pesar de que la hipotensión ortostática se define por consenso como la disminución de la presión arterial sistólica en al menos 20mmHg, o la disminución de la presión arterial diastólica en al menos 10mmHg, a lo largo de los 3 primeros minutos en bipedestación, en los diferentes estudios varía la manera de diagnosticarla. Se ha afirmado que se asocia con determinados factores de riesgo cardiovascular y con el tratamiento farmacológico, pero los resultados son contradictorios. En la presente revisión se pretende actualizar los conocimientos disponibles sobre la hipotensión ortostática, su tratamiento, así como proponer un método que sirva de base para estandarizar su valoración.
Orthostatic hypotension is an anomaly of growing interest in scientific research. Although certain neurogenic diseases are associated with this phenomenon, it can also be associated with non-neurological causes. Although orthostatic hypotension is defined by consensus as a decrease in the systolic blood pressure of at least 20mmHg, or a decrease in diastolic blood pressure of at least 10mmHg, within 3min of standing, the studies differ on how to diagnose it. Orthostatic hypotension is associated with certain cardiovascular risk factors and with drug treatment, but the results are contradictory. The purpose of this review is to update the knowledge about orthostatic hypotension and its treatment, as well as to propose a method to standardise its diagnosis.
El volumen de sangre central se reduce cuando una persona se pone en pie de manera activa; es aquí cuando entra en juego un complejo mecanismo compensatorio para mantener la presión arterial (PA), jugando un papel fundamental los barorreceptores. Estos se encargan de evitar variaciones excesivas de la presión sanguínea.
Al adoptar la postura erguida se activan los barorreceptores situados a nivel de la arteria carótida y de la aorta, y se produce un descenso de la PA, provocando la inhibición del sistema nervioso parasimpático y la activación del sistema nervioso simpático. Esta activación lleva a un aumento de los niveles en sangre de noradrenalina, adrenalina y de la actividad de la renina plasmática, elevándose así las resistencias arteriales periféricas y el gasto cardiaco para mantener la PA1–3.
Este mecanismo fisiológico puede estar interferido por la presencia de placas de ateroma, por niveles altos de la PA de manera mantenida o por la acción de diversos tóxicos que actúan sobre el endotelio, llevando a una hipertensión arterial sostenida, favoreciendo así una respuesta anormal de la PA con el ortostatismo4. La alteración barorreceptora puede ocurrir también en los individuos de mayor edad, que pueden tener alterados los mecanismos compensatorios que ocurren con la bipedestación1,3,5. Se piensa que así es como se origina la caída excesiva de la PA con el ortostatismo, fenómeno conocido como hipotensión ortostática (HO).
La HO, incluso en los sujetos sin hipertensión arterial de base6, se asocia con una mayor velocidad de la onda de pulso5,6. La asociación es mayor cuando la velocidad de la onda de pulso es mayor5. Esta es un marcador de rigidez arterial y puede explicar también, en parte, el mecanismo fisiopatológico presente en la HO. La rigidez arterial se asocia inversamente con la sensibilidad barorreceptora7,8 y puede que en estos sujetos no se pongan en marcha los mecanismos de la regulación de la PA ante el cambio postural, ya que la actividad del sistema barorreceptor está disminuida por la rigidez arterial, y se favorezca así la caída de la PA tras el ortostatismo.
DefiniciónA lo largo de la historia se han considerado varias definiciones para diagnosticar la HO; por eso, en 1996 se llega a un consenso en cuanto a qué definición es la que se debe utilizar. Se acuerda que se denomina HO a la disminución de la presión arterial sistólica (PAS) en al menos 20mmHg, o la disminución de la presión arterial diastólica (PAD) en al menos 10mmHg, a lo largo de los 3 primeros minutos en bipedestación. También se acepta como alternativa el uso de la mesa basculante con un ángulo de al menos 60¿ de inclinación9.
Se afirma que en los sujetos con hipertensión supina una reducción de la PAS de 30mmHg o más tras el ortostatismo es un criterio más apropiado para definir la HO, ya que la magnitud de la caída de la PAS depende de la PA basal10.
La HO se considera temprana cuando existe durante los primeros 15s en bipedestación un descenso de la PAS de 40mmHg o más y/o de la PAD de 20mmHg o más; y tardía, cuando la HO se diagnostica más allá de los primeros tres minutos tras el ortostatismo10.
Muchas veces se puede sospechar la presencia de HO por la clínica que muestra el sujeto9, que puede llegar a manifestarse como dolor torácico o claudicación11, aunque hay que tener en cuenta que en los sujetos con demencia no se manifiesta de la manera clásica12, pero con la medición de la PA tras la bipedestación no se objetiva la variación diagnóstica en la misma. Se propone realizar el test de la mesa inclinada con monitorización de la PA en estos individuos13. Hay que tener en cuenta que la respuesta, tanto temprana como tardía, difiere según se valore con el test de la mesa basculante o con el cambio postural de manera activa14.
Algún autor ha considerado por separado el descenso de la PAS y de la PAD con el ortostatismo. Se ha afirmado que pueden llegar incluso a tener un pronóstico diferente15,16.
DiagnósticoEn las guías se recomienda tomar la PA en pie en la consulta a las personas ancianas para el control y el diagnóstico de la hipertensión arterial, ya que se pretende valorar así la presencia de la HO17,18. El diagnóstico debe basarse en 2 o más mediciones19,20 tomadas en diferentes días, aunque es preferible medirla en una única ocasión antes que no valorarla3. La medición por la mañana es la más sensible para detectar la HO3, ya que estos sujetos tienen más probabilidad de presentar otro episodio de HO durante el día21. Una vez diagnosticada, se recomienda la realización de una monitorización ambulatoria de la PA (MAPA) para saber cómo está controlada la PA a lo largo del día, sobre todo en los pacientes con hipertensión arterial supina22–24.
Se recomienda que, para la valoración de la HO temprana, la medición de la PA se lleve a cabo con un aparato automático en cortos intervalos de tiempo o con la monitorización de la medición latido a latido en el dedo25. También se recomienda, para valorar esta característica, realizar la medición de la PA con el cambio postural de manera activa, no con el test de la mesa basculante26. La HO tardía es mejor valorarla con el test de la mesa basculante, ya que el sujeto ha de estar en bipedestación un tiempo prolongado27. Este tiempo se ha de adecuar a la edad del paciente, puesto que los sujetos más jóvenes tienen con más frecuencia HO tardía27–29.
EtiopatogeniaMaule et al. proponen una clasificación de las distintas causas que pueden dar lugar a la presencia de la HO (tabla 1)30.
Causas de la hipotensión ortostática
| Causas neurológicas |
| Primarias |
| Disautonomía |
| El fallo autonómico puro |
| El síndrome de Shy-Drager |
| Parkinson |
| Secundarias |
| Causas cerebrales y espinales |
| Tumores cerebrales |
| Esclerosis múltiple |
| Siringobulbia |
| Tabes dorsal |
| Mielitis transversa |
| Siringomielia |
| Tumores espinales |
| Enfermedades periféricas y otras enfermedades |
| Síndrome de Guillain-Barré |
| Diabetes |
| Insuficiencia renal crónica |
| Enfermedad hepática crónica y abuso de alcohol |
| Síndromes paraneoplásicos |
| Enfermedad del tejido conectivo |
| Infección por VIH |
| Amiloidosis |
| Porfiria |
| Deficiencia de vitamina B12 |
| Síndrome de Holmes-Adie |
| Deficiencia del factor de crecimiento nervioso |
| Deficiencia de dopamina beta-hidroxilasa |
| Enfermedad de Chagas |
| Deficiencia de monoamino oxidasa |
| Deficiencia de L-aminoácido aromático decarboxilasa |
| Síndrome de Riley-Day |
| Causas no neurológicas |
| Volumen intravascular reducido |
| Hemorragia, quemaduras |
| Hemodiálisis |
| Deshidratación, vómitos, diarrea |
| Insuficiencia adrenal |
| Diabetes insípida |
| Nefropatía pierde sal |
| Vasodilatación |
| Calor, fiebre |
| Mastocitosis sistémica |
| Varices |
| Daño cardiaco |
| Miocarditis |
| Mixoma |
| Estenosis aórtica |
| Taquiarritmias y bradiarritmias |
| Infarto de miocardio |
| Fármacos |
| Alfabloqueantes |
| Betabloqueantes |
| IECA |
| Anestésicos |
| ARA II |
| Barbitúricos |
| Antagonistas del calcio |
| Clonidina |
| Diuréticos |
| Levodopa y agonistas dopaminérgicos |
| Metildopa |
| Nitratos |
| Fenotiacinas |
| Sildenafilo |
| Antidepresivos tricíclicos e IMAO |
ARA II: antagonistas de los receptores de la angiotensina ii; IECA: inhibidores de la enzima convertidora de angiotensina; IMAO: inhibidores de la monoamino oxidasa.
Fuente: Adaptada de Maule et al.30.
Para valorar la HO se han de tener en cuenta factores que pueden influir en su prevalencia como son: la ingesta de comida, la hora del día, el estado de hidratación, la temperatura ambiente, la presencia de hipertensión, la posición de decúbito reciente, la postura, la medicación, el sexo o la edad9.
La variación de la PA con el ortostatismo depende del tiempo de reposo que precede al cambio ortostático, ya que la PA basal es menor cuanto mayor sea este31. Existe una gran variabilidad en los estudios realizados, puesto que se encuentran mediciones de la PA desde los 520 hasta los 20min tras el reposo32. También difiere el número de veces que se toma la PA basal para hacer la media33–35. Este hecho influye en la disparidad de prevalencias de la HO encontradas en los diferentes estudios.
El tiempo de medición posterior al cambio ortostático también difiere33,36–38. Se observa que la prevalencia de la HO es mayor cuanto menor es el tiempo en el que se valora la PA tras el cambio postural29,39, tanto para la hipotensión ortostática sistólica (HOS)16 como para la hipotensión ortostática diastólica (HOD)40,41. Se llevan a cabo estudios con la media de varias tomas de la PA tras el cambio postural, mientras que en otros estudios se considera una única medición en bipedestación. Si se realiza la media de varias tomas en bipedestación la prevalencia es menor42. También influye si se considera en la definición que el sujeto de estudio tiene que tener una disminución de la PA hasta los valores diagnósticos de la HO en 2 ocasiones en bipedestación, al minuto y a los 3min40.
Se valora la PA basal tanto en sedestación como en decúbito33,37,38,43,44. Esta medición de la PA basal también influye en la prevalencia45. Se sabe que el valor de la PA es mayor cuando el paciente está tumbado respecto a cuando está sentado46. La posición del brazo, tanto en bipedestación como en sedestación o en decúbito, también interfiere en la prevalencia de la HO47. Una posición incorrecta puede llevar a una sobreestimación de los valores de la PA, enmascarando la presencia de la HO48,49.
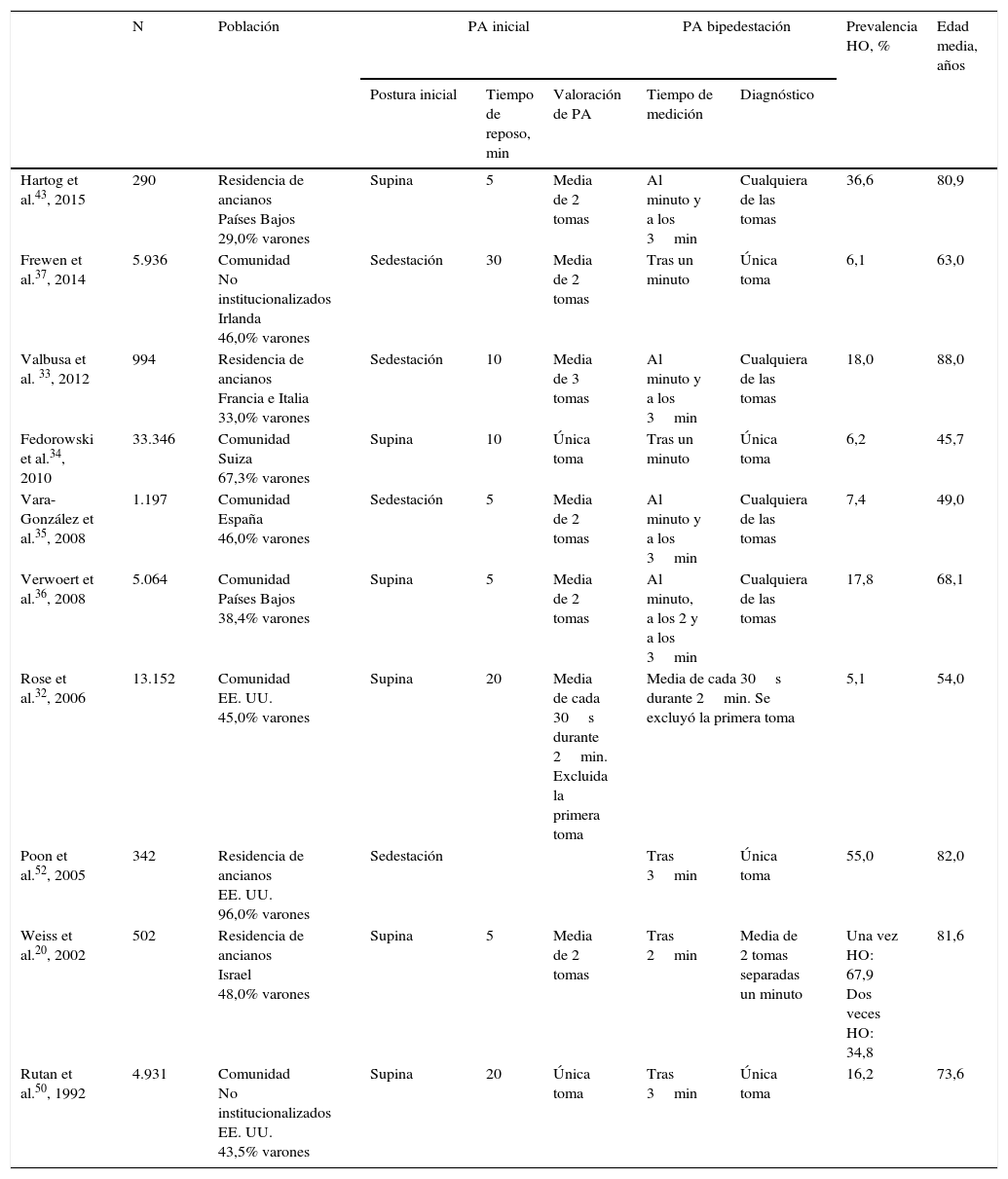
La prevalencia de la HO varía desde un 5,1 hasta un 67,9% (tabla 2). Esta aumenta si se consideran aquellos sujetos que muestran clínica de HO con el ortostatismo, a pesar de que en ellos la PA no descienda a los niveles definidos50. Se afirma que la HO se asocia con la presencia de síntomas en bipedestación39, sobre todo en la población hipertensa38. También se ve modificada la prevalencia si se realiza el diagnóstico con una única valoración o se consideran varias mediciones a la hora de diagnosticarla20,51.
Características de los estudios que valoran la hipotensión ortostática en población general
| N | Población | PA inicial | PA bipedestación | Prevalencia HO, % | Edad media, años | ||||
|---|---|---|---|---|---|---|---|---|---|
| Postura inicial | Tiempo de reposo, min | Valoración de PA | Tiempo de medición | Diagnóstico | |||||
| Hartog et al.43, 2015 | 290 | Residencia de ancianos Países Bajos 29,0% varones | Supina | 5 | Media de 2 tomas | Al minuto y a los 3min | Cualquiera de las tomas | 36,6 | 80,9 |
| Frewen et al.37, 2014 | 5.936 | Comunidad No institucionalizados Irlanda 46,0% varones | Sedestación | 30 | Media de 2 tomas | Tras un minuto | Única toma | 6,1 | 63,0 |
| Valbusa et al. 33, 2012 | 994 | Residencia de ancianos Francia e Italia 33,0% varones | Sedestación | 10 | Media de 3 tomas | Al minuto y a los 3min | Cualquiera de las tomas | 18,0 | 88,0 |
| Fedorowski et al.34, 2010 | 33.346 | Comunidad Suiza 67,3% varones | Supina | 10 | Única toma | Tras un minuto | Única toma | 6,2 | 45,7 |
| Vara-González et al.35, 2008 | 1.197 | Comunidad España 46,0% varones | Sedestación | 5 | Media de 2 tomas | Al minuto y a los 3min | Cualquiera de las tomas | 7,4 | 49,0 |
| Verwoert et al.36, 2008 | 5.064 | Comunidad Países Bajos 38,4% varones | Supina | 5 | Media de 2 tomas | Al minuto, a los 2 y a los 3min | Cualquiera de las tomas | 17,8 | 68,1 |
| Rose et al.32, 2006 | 13.152 | Comunidad EE. UU. 45,0% varones | Supina | 20 | Media de cada 30s durante 2min. Excluida la primera toma | Media de cada 30s durante 2min. Se excluyó la primera toma | 5,1 | 54,0 | |
| Poon et al.52, 2005 | 342 | Residencia de ancianos EE. UU. 96,0% varones | Sedestación | Tras 3min | Única toma | 55,0 | 82,0 | ||
| Weiss et al.20, 2002 | 502 | Residencia de ancianos Israel 48,0% varones | Supina | 5 | Media de 2 tomas | Tras 2min | Media de 2 tomas separadas un minuto | Una vez HO: 67,9 Dos veces HO: 34,8 | 81,6 |
| Rutan et al.50, 1992 | 4.931 | Comunidad No institucionalizados EE. UU. 43,5% varones | Supina | 20 | Única toma | Tras 3min | Única toma | 16,2 | 73,6 |
HO: hipotensión ortostática; PA: presión arterial.
El estado funcional del sujeto también influye. Se encuentra una prevalencia menor si el individuo tiene una buena calidad de vida33. Se observa una prevalencia mayor si la población se considera débil o con múltiples problemas médicos43,52, incluso se puede utilizar la HO como un marcador de la fragilidad53.
En los estudios donde la edad media es menor, la prevalencia de la HO también es menor23,34,35. En una misma población también se constata que la HO es más frecuente en los sujetos mayores que en los más jóvenes37,54.
Todas las diferencias que existen en los distintos estudios que se han comentado con anterioridad se pueden observar en las tablas 2 y 3.
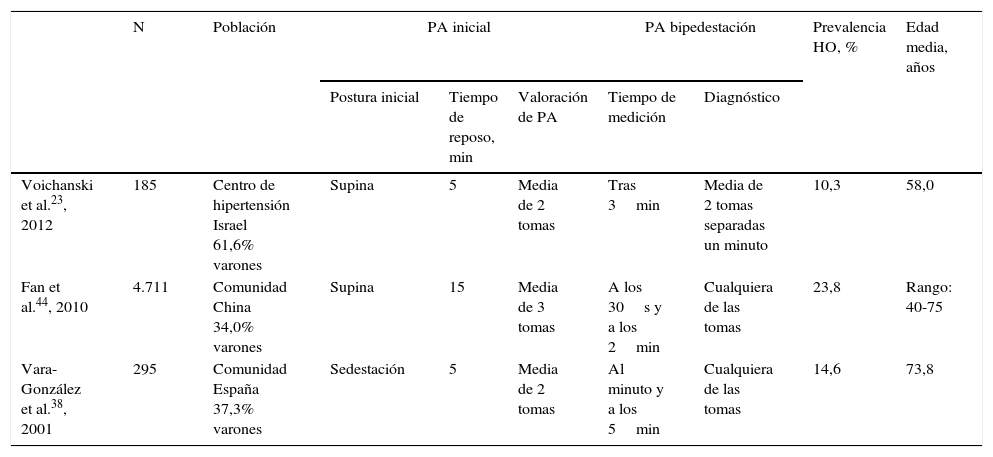
Características de los estudios que valoran la hipotensión ortostática en población hipertensa
| N | Población | PA inicial | PA bipedestación | Prevalencia HO, % | Edad media, años | ||||
|---|---|---|---|---|---|---|---|---|---|
| Postura inicial | Tiempo de reposo, min | Valoración de PA | Tiempo de medición | Diagnóstico | |||||
| Voichanski et al.23, 2012 | 185 | Centro de hipertensión Israel 61,6% varones | Supina | 5 | Media de 2 tomas | Tras 3min | Media de 2 tomas separadas un minuto | 10,3 | 58,0 |
| Fan et al.44, 2010 | 4.711 | Comunidad China 34,0% varones | Supina | 15 | Media de 3 tomas | A los 30s y a los 2min | Cualquiera de las tomas | 23,8 | Rango: 40-75 |
| Vara-González et al.38, 2001 | 295 | Comunidad España 37,3% varones | Sedestación | 5 | Media de 2 tomas | Al minuto y a los 5min | Cualquiera de las tomas | 14,6 | 73,8 |
HO: hipotensión ortostática; PA: presión arterial.
Se dispone de un estudio reciente donde se afirma que la prevalencia de la HO disminuye en los sujetos ancianos haciendo una valoración geriátrica integral y se recomienda su realización de manera anual55. Además, en estos sujetos se ha recomendado valorar la HO inmediatamente después del cambio ortostático, ya que esta es más prevalente respecto a cuando se valora tras un tiempo mayor en bipedestación56.
La reproducibilidad a la hora de estudiar la HO es baja, tanto si se estudia en el mismo día20 como si se hace en la misma semana57. Igual ocurre con la persistencia cuando se estudia en un periodo más prolongado de tiempo, como pueden ser años58. Esta baja reproducibilidad se corrobora en los diferentes estudios, puesto que estos son distintos en cuanto a la edad, a la fragilidad de los sujetos o al tratamiento con fármacos antihipertensivos, pero las conclusiones son las mismas.
Se puede afirmar que hay que valorar por lo menos en 2 ocasiones la presencia de la HO para confirmar su diagnóstico. Los sujetos que son diagnosticados de HO en 2 momentos tienen más mortalidad respecto a los que solo se diagnostican en una ocasión58, por lo que además puede ser un factor pronóstico.
Algunos autores encuentran más prevalente la HOS16, siendo esta además predictora de los eventos cardiovasculares34,41, mientras otros muestran más prevalencia de la HOD20,52, sobre todo en los varones50. Se piensa que existen mecanismos fisiopatológicos distintos para la HOS y la HOD, por lo que deben valorarse de manera independiente.
Presión arterial e hipotensión ortostáticaSe afirma que la hipertensión arterial se asocia con la HO, independientemente de la edad59, por lo que es necesario realizar un buen control de la PA en los sujetos hipertensos para disminuir su prevalencia. Se ha afirmado que los sujetos con HO presentan un valor basal tanto para la PAS como para la PAD mayor respecto a los individuos con respuesta normotensiva al ortostatismo, independientemente de si es una población más anciana33 o más joven34.
La asociación de la hipertensión arterial con la HO puede deberse a que la actividad de los barorreceptores está interferida por la existencia de unos niveles altos de PA de manera mantenida, favoreciendo la enfermedad ortostática4 en los sujetos hipertensos. Otra posible explicación puede ser que la HO es un marcador de riesgo de la hipertensión arterial. Rose et al. observan que en un periodo de seguimiento de 6 años los sujetos que presentan HO de base, pero que no tienen hipertensión arterial, incrementan por 2 la incidencia de hipertensión arterial sistólica aislada y de hipertensión arterial, aunque este riesgo desaparece tras el ajuste completo del modelo. También se demuestra que ambas enfermedades se desarrollan en los sujetos con HO que presentan un menor nivel basal de PAS. Los autores afirman que la HO puede reflejar una disfunción fisiológica subyacente que precede a la hipertensión arterial60. Con estas 2 conclusiones en sentidos opuestos no se sabe si la HO es causa o es efecto de la hipertensión arterial.
En la población anciana la hipertensión arterial sistólica es más frecuente18. La edad puede explicar esta asociación entre la HO y la elevación de la PAS en estos sujetos. No ocurre lo mismo con la PAD, ya que esta parece que disminuye con la edad61.
Es fundamental controlar la PA en la población, no solo por el consecuente desarrollo de enfermedades cardiovasculares, sino porque un mal control tensional puede aumentar la prevalencia de la HO y así verse incrementada la frecuencia de las caídas en estos sujetos. Los pacientes mal controlados con HOS al minuto presentan un riesgo mayor de caídas respecto a los controlados62. También se asocia con síncopes posturales nada más ponerse en pie61. La presencia de HO puede empeorar la calidad de vida y aumentar la morbimortalidad34.
A la hora de realizar una MAPA los cambios en la PAS y en la PAD con el ortostatismo activo se correlacionan negativamente con los cambios nocturnos de la PA en la población hipertensa. Los sujetos con HO pueden tener una mayor prevalencia tanto del patrón no dipper como del patrón riser23. Kario et al. estudian la HOS con el test de la mesa basculante (también en población hipertensa pero de más edad) y llegan a la misma conclusión: la HOS se asocia con el patrón riser63. En población de más de 60 años atendida en un centro de atención primaria también se encuentra asociación41. Se piensa que la asociación encontrada puede deberse a que la reducción de la PA con el ortostatismo durante el periodo de actividad suprime los niveles de la PA durante el día en la MAPA63, o a que existe un peor control de los valores basales de la PA porque estos sujetos con patrón no dipper tienen una mayor tendencia a presentar una placa carotídea (p=0,053)64 y esto puede afectar a la función de los barorreceptores.
Factores predisponentesLa manera de valorar la PA para considerar la HO difiere en los distintos estudios realizados, a pesar de que adoptan la definición considerada por consenso. Por este motivo los factores de riesgo asociados a la HO varían de unas investigaciones a otras.
Se ha afirmado que se asocia con una mayor edad59, que las mujeres tienen menos respuesta al ortostatismo65, e incluso que estos individuos tienen una peor puntuación en los test de memoria y una peor función cognitiva37.
Los sujetos con obesidad tienen una peor tolerancia al ortostatismo66. Cuando estos individuos obesos pierden peso, mejora la actividad simpática67,68, por lo que la HO podría estar relacionada con un mayor peso corporal; sin embargo, los resultados son contradictorios en los distintos estudios33,34,36.
Las personas con diabetes y con un peor control de la PA basal pueden desarrollar neuropatía69. Se puede pensar que existe más prevalencia de la HO en estos individuos puesto que los mecanismos de regulación que se ponen en marcha con el ortostatismo están afectados por la presencia de esta11. Se ha afirmado que la diabetes es un factor de riesgo independiente asociado a la HO59,70.
Respecto a la asociación con la dislipidemia, existe controversia32,34,36,37. Las diferencias observadas pueden deberse a que la edad media poblacional es mayor en aquellos estudios donde no se encuentra asociación. Estos sujetos de más edad pueden tomar con mayor frecuencia estatinas, las cuales mejoran la actividad barorreceptora71.
No se ha encontrado asociación entre la enfermedad cerebrovascular y la HO33,37, aunque puede deberse a que esta no se valora durante el primer minuto de bipedestación72.
Se ha afirmado en un reciente metaanálisis que la HO se asocia con la hipovitaminosis D73.
Asociación con fármacosLos tratamientos farmacológicos que pueden actuar en el sistema nervioso simpático pueden causar, o contribuir, a la HO11. Si un paciente hipertenso en tratamiento presenta HO no debe interrumpirse la toma de la medicación3.
La HO es más prevalente en aquellos individuos que toman fármacos antihipertensivos34,36,37, pero no se asocia con el número de estos33. Se puede pensar que los fármacos utilizados para descender los niveles de la PA pueden llevar a la HO. El uso de los fármacos antihipertensivos en los sujetos hipertensos sin HO es seguro. En cambio, en los individuos que tienen HO antes o durante el tratamiento, hay que evitar la terapia antihipertensiva que se asocia con la HO74.
La HO se asocia de manera independiente con los diuréticos, con los inhibidores de la renina, con los alfabloqueantes, con los betabloqueantes y con los antagonistas del calcio no dihidropiridínicos. La combinación de un antagonista del calcio no dihidropiridínico con un diurético es la que más incrementa el riesgo de presentar HO70.
Los fármacos antidepresivos y antipsicóticos se pueden asociar también con la HO52,75.
TratamientoEl tratamiento de la HO debe tener como objetivo disminuir la incidencia y la severidad de los síntomas posturales, no restablecer la normotensión30.
Una vez diagnosticada la HO hay que valorar la medicación que está tomando el sujeto, ya que puede influir en ella. También se ha de tener en cuenta la presencia de comorbilidades, como las que provocan hipovolemia3,76. Si hay una causa subyacente, el tratamiento ha de ser curativo30.
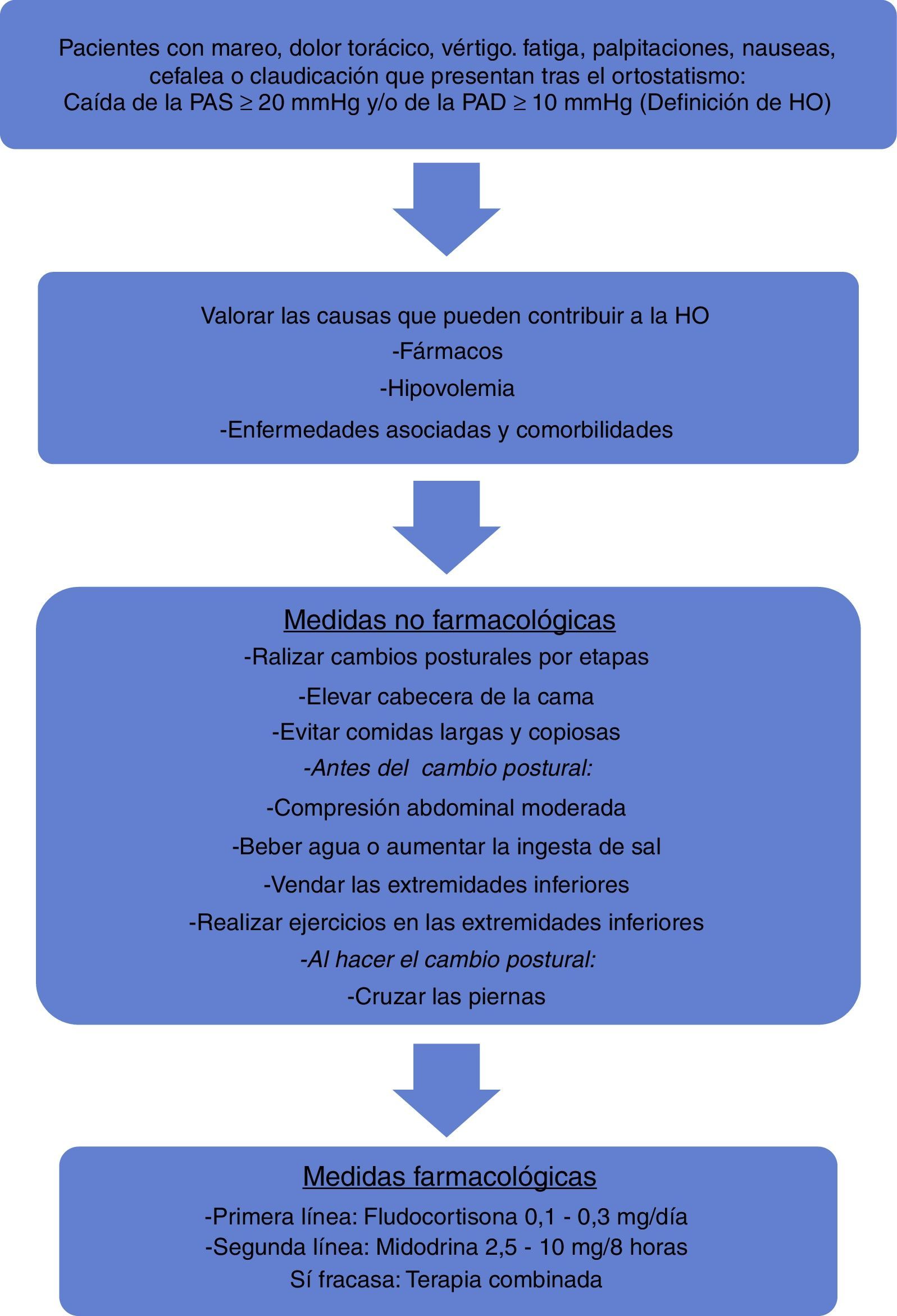
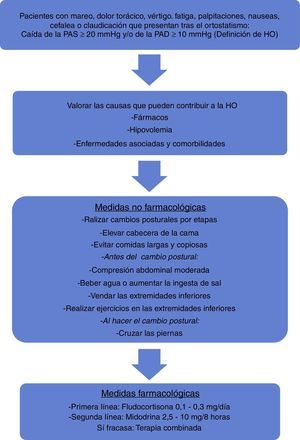
El manejo inicial de estos pacientes es mediante medidas no farmacológicas3,30,76. Esta afirmación está avalada por una reciente revisión, aunque también los autores afirman que se tiene que investigar más sobre su recomendación77. El objetivo primario en el tratamiento de los pacientes con HO es mejorar el estado funcional aliviando la clínica, reduciendo el riesgo de las caídas y previniendo la lesión de órgano diana, sobre todo en aquellos individuos que presentan hipertensión arterial supina. Hay que educar al paciente, ya que las medidas no farmacológicas son las más eficaces. Se recomienda mantener una buena hidratación, realizar los cambios posturales por etapas, no realizar actividades que dificulten el retorno venoso, elevar la cabecera de la cama, prevenir la HO posprandial evitando comidas largas y copiosas así como el alcohol, y cruzar las piernas con el cambio postural activo76. Se afirma que cruzar las piernas incrementa la tolerancia al ortostatismo78. Elevar la ingesta de agua a 1,5-2l con bolus de 500ml de agua, antes del ortostatismo, y aumentar la ingesta de sal también son medidas recomendables para mejorar la clínica3,76. El vendaje de las extremidades inferiores es beneficioso79,80, incluso la compresión abdominal moderada antes del cambio postural puede aminorar la disminución de la PA con el ortostatismo81, llegando a ser tan efectiva como el tratamiento farmacológico de estos individuos82. Realizar ejercicios con las extremidades inferiores en la posición supina antes de la bipedestación es recomendable. Así se disminuye la caída de la PAS con el ortostatismo83.
Se propone un algoritmo para tratar a estos sujetos (fig. 1). La fludrocortisona (contraindicada en la insuficiencia cardiaca) y la midodrina son los fármacos de elección3,30,76,84. También se recomiendan, si fracasan los anteriores tratamientos, la indometacina, la eritropoyetina, la desmopresina30, la piridostigmina o el octeótrido76. Un fármaco que bloquea el transporte de la noradrenalina parece ser eficaz para el manejo terapéutico de estos pacientes85. Si falla el tratamiento en monoterapia se recomienda la terapia combinada76. En un reciente metaanálisis se afirma que las evidencias del beneficio del tratamiento farmacológico en los sujetos con HO son limitadas86.
Siempre hay que indagar sobre la etiología de la HO, si esta es neurogénica o no neurogénica, ya que el objetivo terapéutico puede ser distinto aunque el abordaje en cuanto al tratamiento sea similar30.
ConclusionesLa mayoría de los estudios determinan la HO con la definición adoptada por consenso; sin embargo, la manera de realizar la medición de la PA difiere de unas investigaciones a otras. Sería interesante llegar a un consenso en la manera de valorarla para poder comparar los diferentes estudios y conocer mejor los factores de riesgo asociados a ella. También se deberían valorar de manera separada la HOS y la HOD, ya que se pueden asociar a factores de riesgo diferentes.
Podría ser interesante valorar la HO de manera protocolarizada, como ya se ha recomendado en la población diabética y en la anciana, en los sujetos hipertensos y en la población mayor de 40 años, ya que se asocia de manera independiente con la edad. En los individuos con hipertensión supina se debería considerar una caída mayor de la PAS para definir la HO.
Se propone diagnosticar la presencia de HO por la mañana. La PA inicial se ha de valorar en decúbito, con el brazo a la altura del corazón, tras 10min de reposo. Se ha de realizar la media de 2 tomas. La PA en bipedestación se ha de valorar también con el brazo a la altura del corazón. Se ha de tomar un mínimo de 2 veces, al minuto y a los 3min de estar en dicha postura, y hacer la media para su diagnóstico. Dado que es un fenómeno poco reproducible, se ha de recomendar su diagnóstico cuando esté presente en 2 ocasiones, valoradas en diferentes semanas. Sería interesante realizar una MAPA a estos individuos para conocer cómo está controlada la PA el resto del día, ya que se puede asociar a un patrón anómalo de la misma.
FinanciaciónLos autores declaran no tener ninguna fuente de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.