La presencia en la consulta de un adulto que acompaña al enfermo es un hecho significativo que merece la atención del médico. Se han descrito algunas tipologías de los acompañantes y su presencia en la consulta puede mejorar la comunicación, el proceso asistencial y la toma de decisiones participativas, logrando mayor satisfacción del paciente. Las consultas con acompañante son generalmente más largas, y los pacientes acompañados suelen ser mayores, mujeres, con menor nivel educativo, y peor salud física y mental. Pero se desconoce con exactitud cuál es el significado de la consulta con acompañante, si es un dato semiológico a tener en cuenta para el diagnóstico familiar, los posibles riesgos de su presencia, la influencia sobre la medicación, así como el papel causal que desempeña el médico en la presencia del acompañante. Se precisa lograr unas habilidades de comunicación durante la entrevista con acompañante diferentes a las de la consulta solo con el paciente.
The presence of an adult accompanying the patient in the consulting room is a significant fact that deserves the attention of the physician. Some types of companions and their presence in the consultation have been described and may improve communication, patient management, and participatory decision making, achieving greater patient satisfaction. Consultations with companion are generally longer, and patients accompanied are often elderly, women, less educated, and with poorer physical and mental health. But it is not known exactly what is the significance of a consultation with a companion. It may be a semiological fact to keep in mind for the family diagnosis, or it may be the risks of their presence, the influence of medication, or the importance of the doctors themselves that are the cause of the presence of a companion. Different communication skills must be achieved during the interview with the companion in the consultation, rather than with the patient alone.
En todo paraíso siempre habita una serpiente. Lo que se trata es de saber dónde está agazapada. Colinas A. Tratado de armonía. Barcelona: Tusquets Editores; 1991. p.45.
La atención orientada a la familia y a la red de soporte del paciente son rasgos inherentes a la medicina de familia, si bien los médicos de familia (MdF) ofrecen una gran variabilidad en su práctica respecto la orientación familiar y contextual1–4. Las familias desempeñan un papel esencial en la salud y enfermedad de las personas, hasta el punto de que el apoyo familiar puede afectar a los resultados en salud del individuo, y en ocasiones la enfermedad surge en momentos de crisis familiar. Es frecuente que el MdF sea consultado por la familia sobre el diagnóstico y planes de tratamiento de algún miembro de la misma. La relación médico-paciente es multilateral; es decir, aunque la mayor parte de las consultas ocurren sobre la base de «uno a uno» (médico-paciente), el sistema terapéutico opera por lo menos sobre 3 componentes: el paciente, la familia o soporte social, y el médico. Estas consultas triádicas difieren de las visitas con solo el médico y el paciente, en relación con los problemas de salud, habilidades funcionales de la familia, y las relaciones y las actitudes hacia la participación de la familia en su cuidado1–5.
Las visitas de rutina en las que uno o más miembros de la familia están presentes son frecuentes y pueden ser iniciadas por el paciente, miembros de la familia, o el clínico. En cerca del 30% de las consultas hay un acompañante con el enfermo, en general miembros de la familia, especialmente en pacientes ancianos y niños, y asumen papeles importantes en la mejora del entendimiento del paciente y médico6,7.
Los médicos suelen valorar como positiva la presencia de acompañante, ya que puede ser visto como un elemento importante de la red de salud, así como un apoyo social, y se puede utilizar para averiguar los datos clínicos y antecedentes familiares durante la entrevista8,9. Además, se ha descrito clásicamente la presencia de un acompañante de un paciente adulto en la consulta como un indicador que debería alertar al MdF sobre la necesidad de examinar los factores contextuales más a fondo, pues puede representar un punto clave útil como señal de problemas potenciales del contexto del paciente10.
Sin embargo, los informes que hay sobre la presencia de un acompañante de un paciente adulto en la consulta son más bien escasos en nuestro medio. La presencia de miembros de la familia en la visita a la consulta crea oportunidades, pero también retos para el MdF11: permite hablar con el paciente y su familia sobre su historia familiar y contexto, y este conocimiento puede ser importante para la toma de decisiones y la implementación de medidas terapéuticas, pero puede también dificultar o interferir la entrevista, y los acompañantes difíciles requieren un enfoque particular12,13, además de que la capacidad de los amigos e informantes miembros de la familia para hacer juicios sobre la presencia de la historia de enfermedad en un paciente tiene implicaciones respecto a la exactitud, pudiendo proporcionar falsos positivos o negativos14. Por otra parte, la investigación previa sobre la comunicación en la entrevista se ha centrado primariamente en consultas con «díadas» entre médico y paciente15.
En consecuencia, faltan datos sobre la relación o comunicación entre médico-acompañante-paciente, y del valor que desde un punto de vista biopsicosocial tiene la presencia de un acompañante, lo que podría ser un dato semiológico complementario a tener en cuenta para el diagnóstico familiar. En este marco conceptual, revisamos el tema del acompañante en la consulta y sugerimos unas líneas de investigación y formación en medicina de familia.
¿Quién es el paciente y quién el acompañante?En medicina de familia no siempre es fácil saber con certeza quién es el paciente. Por ejemplo, las madres que consultan con frecuencia por sus hijos con problemas menores pueden revelar en sí mismas síntomas depresivos. Pero, en la mayor parte de los casos, la presencia de acompañantes familiares o amigos expresarán una preocupación genuina por el paciente, especialmente en las consultas de niños16. Igual que la empatía y comprensión de los sentimientos del paciente por parte del médico depende de sus percepciones sobre enfermedad, educación e historia social, igual sucede con respecto a los familiares y amigos. En la consulta siempre hay 3 sitios: el del médico, el del paciente y el de la familia (físicamente presente o no). La comunicación en la relación médico-paciente tiene como objetivo conectar los aspectos biomédicos y psicosociales de la asistencia clínica. Así, la calidad de la relación entre el médico y la familia del paciente puede tener una influencia crucial en la cooperación que se desarrolla entre el médico y el paciente17,18.
No es sorprendente que la discusión de temas familiares sea más frecuente con la presencia de miembros familiares (80%) frente a las entrevistas con el paciente solo (47%)6. La presencia de miembros de la familia permite oportunidades para hablar con el paciente y su familia sobre su historia familiar y contexto, y este conocimiento por parte del médico es importante para la toma de decisiones y el tratamiento. Uno de los puntos clave para una adecuada valoración de los problemas del paciente es delimitar correctamente el motivo de consulta y una de las dificultades que podemos encontrar a la hora de dicha delimitación es la interferencia del familiar o amigo que acompaña al paciente19. Los enfermos generalmente desean que la familia participe en las decisiones principales sobre salud, y se admite que las entrevistas familiares son de valor cuando un miembro es terminal o ha sido hospitalizado por una enfermedad grave; también se piensa que los pacientes desean una entrevista familiar en casos de depresión, problemas de relación matrimonial y síntomas relacionados con el estrés20. Además, puede encontrarse una familia disfuncional en el caso de pacientes con múltiples problemas médicos21. Por lo tanto, se requieren habilidades especiales para involucrar de manera eficiente a los miembros de la familia, mientras que se mantiene al paciente en el centro de la visita6,12–17.
El acompañante en la entrevista clínica: ¿quién es, qué indica?Los miembros de la familia frecuentemente acompañan al enfermo a la consulta (ya sea esperando en la sala de espera o entrando a la consulta con el paciente), y su presencia puede asumir varios papeles diferentes. Un segundo adulto (generalmente los padres o marido o esposa) acompañando al paciente en la consulta es siempre significativo y merece la atención del médico22. A veces significa que el paciente necesita apoyo moral o se produce para impresionar al médico con la gravedad de la situación. Los motivos de ir acompañado a la consulta varían entre la preferencia del paciente, la situación de salud, la ayuda en el transporte, el proporcionar apoyo emocional, proporcionar compañía, o en la realización de ciertas exploraciones físicas, especialmente las íntimas18 (tabla 1).
¿Qué significa la presencia del acompañante en la consulta?
| Preferencia del paciente |
| Situación de salud |
| Edad del paciente |
| Situación contextual familiar |
| Indicador de preocupación familiar |
| Rasgos de personalidad del acompañante |
| Situación de disponibilidad social del cuidador |
| Sentirse inseguro el paciente y/o el acompañante |
| El paciente necesita apoyo moral |
| El segundo adulto es llevado a la consulta por el paciente para ser impresionado o para impresionar al médico con la gravedad de la situación |
Los estudios han mostrado que un miembro de la familia está presente en el 10-20% aproximadamente de todas las visitas de pacientes adultos5,7,13, y en el 32-66% de todas las exploraciones físicas en el consultorio. El acompañante más frecuente es la mujer-madre colaboradora19,23. Hay que tener en cuenta que, en la actualidad, los cambios en la dinámica sociofamiliar pueden haber modificado el clásico esquema de la madre acompañando a su hijo a la consulta24. Otros acompañantes son el padre, ambos padres, hermano, otro familiar —abuelos, tíos—, y finalmente amigos. La presencia de un acompañante en la consulta fue más común cuando el paciente era un niño menor de 13 años (97%) o de edad avanzada (25%)25,26.
Duración de las visitas con acompañanteLos estudios muestran que no existen diferencias entre los encuentros con y sin acompañante en cuanto al tiempo ni a la negociación en la entrevista clínica, o son algo más largas5,26, durando solo unos minutos más que otras visitas. El tiempo para la comunicación fue de 4min para el paciente y 20s para el acompañante27. La contribución verbal al diálogo médico es comparable entre entrevistas con acompañante familiar y pacientes solos, pero se ha comunicado que los pacientes acompañados tenían menos asertividad y expresividad, y se plantearon un menor número de temas. También hubo menos toma de decisiones conjunta y menos momentos de humor compartidos en la visita triádica frente a las visitas diádicas5. Cuando está presente el acompañante se incluye más tiempo de toma de información y asesoramiento familiar, y el médico suele proporcionar más información biomédica y menos apoyo emocional que cuando el paciente no está acompañado5,19,26,27.
¿Para qué es útil el acompañante? (tabla 2) ¿Quiénes son los pacientes acompañados? ¿Cuáles son sus problemas potenciales?Los acompañantes pueden aportar las siguientes funciones: ayudar a que el paciente exprese sus preocupaciones, recordar las recomendaciones clínicas al paciente, ayudar en la toma de decisiones, y, especialmente en pacientes mayores y/o con comorbilidades, servir de apoyo para la mejora del cumplimiento terapéutico y de la adherencia a las citas médicas28–30.
¿Cuál es la utilidad potencial del acompañante en la consulta?
| Para facilitar el diagnóstico: usando el contexto social y familiar para iluminar la salud, patología y enfermedad (vivencia de la patología) del paciente |
| Para facilitar el tratamiento individual: mayor comprensión del tratamiento, mejor educación sanitaria, mejor cumplimiento |
| Para facilitar la búsqueda de la etiología; usando a la familia para la búsqueda de la fuente de una enfermedad |
| Para evitar problemas éticos: en exploraciones físicas, etc. |
| Para el tratamiento familiar: discutiendo y gestionando la salud y la enfermedad de los miembros de la familia |
| Para conocer el grado de afectación de la familia: para conocer la preocupación de los miembros de la familia respecto a la salud del paciente |
| Para conocer los recursos familiares: usando a la familia como recursos asistenciales y colaboradores en el tratamiento |
| Para atender de forma no prevista a los miembros de la familia acompañantes: los miembros de la familia reciben asistencia no prevista en la consulta |
Los datos sugieren que deberían ampliarse los enfoques para la gestión de enfermedades crónicas para incluir el contexto relacional en el que la enfermedad tiene lugar. A pesar de que añade complejidad a la intervención, este enfoque aumenta la flexibilidad clínica, y se dirige a los actores importantes en la gestión de la enfermedad, incluyendo a los cuidadores y acompañantes del paciente13,31. En algunas situaciones puede ser más eficiente y costo-efectiva una visita con acompañante que una visita a un paciente solo, debido a que un miembro de la familia puede proporcionar importante información sobre el problema de salud, o el médico incluso puede proporcionar cuidado a un familiar5. Sin embargo, aunque estas intervenciones psicosociales dirigidas a un familiar cercano del paciente, o el paciente y el miembro de la familia, se han descrito como útiles, muestran solo una pequeña significación estadística32. En estas visitas, los pacientes comunican más frecuentemente que se cumplieron sus expectativas para la consulta, y se establecen un cierto número de intervenciones sistemáticas eficaces basadas en el contexto familiar, tales como sobre diabetes, cardiopatía o enfermedad renal. Además, el cuidado de la familia puede ser un «valor añadido» del MdF5,31. Por otra parte, los acompañantes no siempre proporcionan información congruente con los puntos de vista del paciente; la discrepancia entre expectativas de paciente y acompañantes durante la consulta predice la valoración de la utilidad por parte del paciente33. Otros problemas de la presencia del acompañante son la falta de confidencialidad, triangulación, falta de exploración de la agenda del paciente, y consultas más rápidas12 (tabla 2).
Los pacientes acompañados suelen ser más mayores, más frecuentemente mujeres, con menor nivel educativo, y con peor salud física y mental que los pacientes que consultan solos34. Los acompañantes son muchas veces los cuidadores del paciente, y su participación en la visita a la consulta hace de mediador entre el cumplimiento y la satisfacción de la visita en el paciente35. En consecuencia, a pesar de las áreas de incertidumbre y los inconvenientes, se propone que para mejorar la asistencia y los resultados potenciales del paciente36, el MdF debería centrarse en todo un conjunto de enfoques para facilitar la participación de los acompañantes-cuidadores en los encuentros clínicos. Se admite que los niños entre 6-12 años tienen poca participación en las visitas, y generalmente son acompañados en las consultas de atención primaria por un cuidador adulto37.
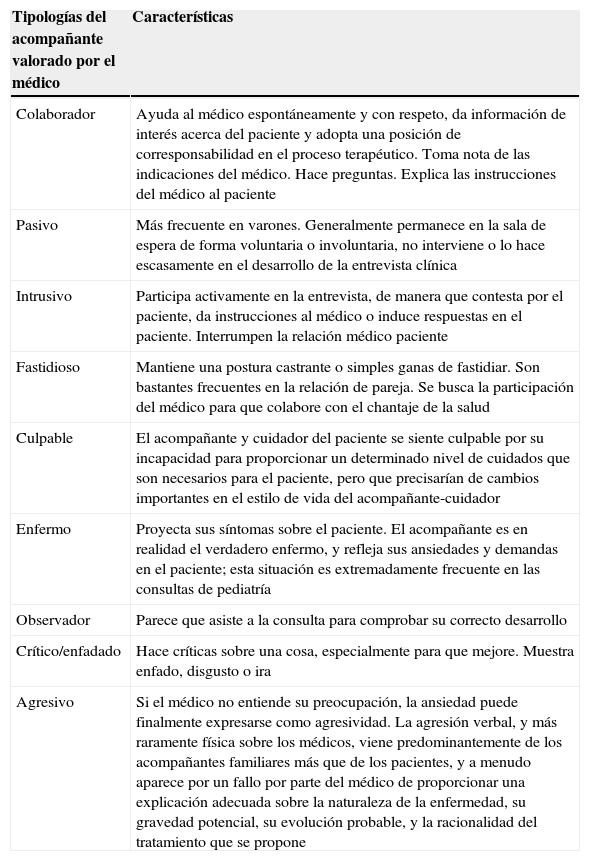
Tipologías del acompañante según el profesional y características del médicoSe han descrito algunas tipologías y características de los acompañantes desde el punto de vista del médico (colaborador, pasivo, intrusivo, enfermo, observador, etc.)5,11,38–40 (tabla 3). No se conocen las características del propio médico como causa de la presencia del acompañante con el paciente, tales como discordancia o concordancia de sexo o edad del profesional con el paciente, duración de la continuidad de asistencia, orientación biopsicosocial versus orientación biomédica, etc. Aunque sí se ha descrito que las pacientes femeninas, especialmente las jóvenes y las que llevan menos tiempo atendidas, prefieren tener un acompañante en la consulta presente durante exploraciones realizadas por un médico varón41,42.
Clasificación de la tipología de los acompañantes según el médico
| Tipologías del acompañante valorado por el médico | Características |
|---|---|
| Colaborador | Ayuda al médico espontáneamente y con respeto, da información de interés acerca del paciente y adopta una posición de corresponsabilidad en el proceso terapéutico. Toma nota de las indicaciones del médico. Hace preguntas. Explica las instrucciones del médico al paciente |
| Pasivo | Más frecuente en varones. Generalmente permanece en la sala de espera de forma voluntaria o involuntaria, no interviene o lo hace escasamente en el desarrollo de la entrevista clínica |
| Intrusivo | Participa activamente en la entrevista, de manera que contesta por el paciente, da instrucciones al médico o induce respuestas en el paciente. Interrumpen la relación médico paciente |
| Fastidioso | Mantiene una postura castrante o simples ganas de fastidiar. Son bastantes frecuentes en la relación de pareja. Se busca la participación del médico para que colabore con el chantaje de la salud |
| Culpable | El acompañante y cuidador del paciente se siente culpable por su incapacidad para proporcionar un determinado nivel de cuidados que son necesarios para el paciente, pero que precisarían de cambios importantes en el estilo de vida del acompañante-cuidador |
| Enfermo | Proyecta sus síntomas sobre el paciente. El acompañante es en realidad el verdadero enfermo, y refleja sus ansiedades y demandas en el paciente; esta situación es extremadamente frecuente en las consultas de pediatría |
| Observador | Parece que asiste a la consulta para comprobar su correcto desarrollo |
| Crítico/enfadado | Hace críticas sobre una cosa, especialmente para que mejore. Muestra enfado, disgusto o ira |
| Agresivo | Si el médico no entiende su preocupación, la ansiedad puede finalmente expresarse como agresividad. La agresión verbal, y más raramente física sobre los médicos, viene predominantemente de los acompañantes familiares más que de los pacientes, y a menudo aparece por un fallo por parte del médico de proporcionar una explicación adecuada sobre la naturaleza de la enfermedad, su gravedad potencial, su evolución probable, y la racionalidad del tratamiento que se propone |
La ética de la confidencialidad es un tema importante a la hora de hablar a familiares y amigos sobre la enfermedad de un adulto (incluso en el caso de un «menor responsable»). El paciente tiene el derecho de la confidencialidad y privacidad de la información personal, pero puede ser muy difícil para el médico negar información a familiares cercanos. Para responder a estas demandas razonables, salvaguardando la privacidad del paciente y asegurando la cooperación y comprensión de la familia y amigos del paciente, son necesarias habilidades de comunicación, sabiduría y juicio. Lo más útil en estas ocasiones es conocer cuánta información desea el paciente que se dé a los familiares. Otro punto importante al hablar con familiares es la honestidad (especialmente en el paciente terminal). Una de las principales razones para esta honestidad es preservar la confianza entre familia y médico, cuando además el mismo médico puede atender a otros familiares12,16,36.
Conclusiones más relevantes: implicaciones en la formación e investigación en medicina de familiaLa relativamente escasa investigación de la dinámica de comunicación en las entrevistas con tríadas y sobre la aplicación del modelo psicosocial en la consulta se ha realizado a partir de notas de campo, observación, entrevistas y cuestionarios, grabaciones durante las visitas de atención primaria habitual, así como de búsquedas en bases de datos y listas de referencias43–49. La tabla 4 muestra posibles futuras líneas de investigación.
Posibles futuras líneas de investigación en el área de los acompañantes de pacientes en medicina de familia
| Posibles líneas de investigación | |
|---|---|
| Línea 1 | No se conoce con exactitud la caracterización de los acompañantes de pacientes en medicina de familia |
| Línea 2 | La presencia en la consulta de un acompañante miembro de la familia del paciente es un indicador de problemas potenciales del contexto del paciente y puede usarse como señal para indagar más a fondo datos psicosociales del paciente y familia |
| Línea 3 | La eficacia de la intervención psicosocial sobre la dinámica familiar y su repercusión en términos de salud |
| Línea 4 | Semiología del acompañante y su relación con el paciente en el diagnóstico familiar |
| Línea 5 | La presencia en la consulta de un acompañante mejora la comunicación y la toma de decisiones compartida, e influye en la petición de pruebas complementarias y en el tratamiento farmacológico |
| Línea 6 | La presencia de un acompañante en la consulta depende, al menos en parte, de las características del médico |
Fuente: elaboración propia.
En la práctica, los miembros de la familia normalmente acompañan al enfermo a la consulta y proporcionan información muy valiosa acerca de las dimensiones psicológicas y socioculturales del paciente, y sobre las relaciones personales que contribuyen a la autonomía funcional del enfermo5,18, aunque también pueden ocurrir conflictos entre las familias y el MdF. Pero, en general, esta área de la participación de un tercero en la atención médica para adultos no ha sido bien estudiada y se desconoce con exactitud cuál es el significado de la consulta con acompañante y su contribución a la intervención médica y la participación del paciente47,48. A pesar de su complejidad se necesita mucha investigación, e incluir los factores psicosociales junto con los biológicos en las investigaciones, así como la visión del propio paciente13.
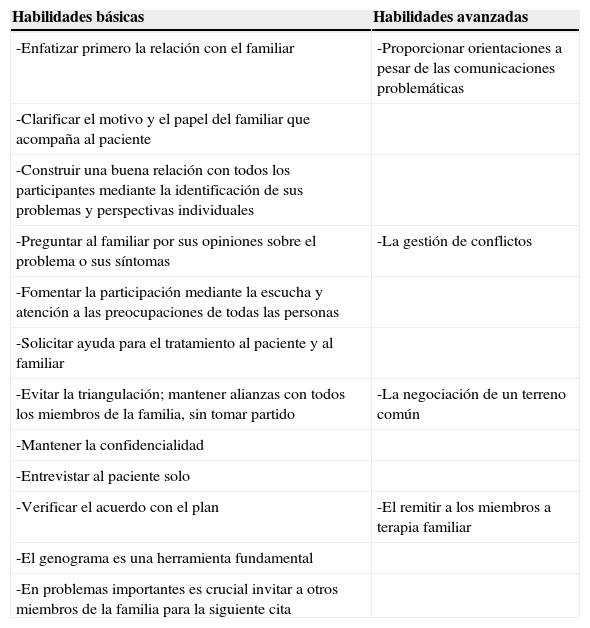
Tradicionalmente, la capacitación del MdF en la entrevista clínica se centra en un encuentro entre 2 personas: el paciente y el médico. En la práctica, con frecuencia una tercera persona acompaña a un paciente a la consulta médica. Los MdF necesitamos un modelo sólido y eficaz para guiar nuestras relaciones con los cuidadores familiares. Además, este modelo debe de evitar la dicotomía entre «ser sensible y ser realista»50. Se requieren habilidades especiales para involucrar de manera eficiente y respetuosa a los miembros de la familia, mientras que se mantiene al paciente en el centro de la visita12. En la tabla 5 se propone un conjunto básico de habilidades para la entrevista en la consulta con los miembros de la familia presentes. Estas habilidades incluyen la construcción de una buena relación con todos los participantes mediante la identificación de sus problemas y perspectivas individuales, así como fomentar la participación mediante la escucha y la atención a las preocupaciones de todas las personas16. Los MdF también deben evitar la triangulación, mantener la confidencialidad, y verificar de acuerdo con el plan de tratamiento12. Puede ser necesario el uso de las habilidades más avanzadas para la entrevista con la familia, incluido el proporcionar orientaciones a pesar de las comunicaciones problemáticas con pacientes y acompañantes difíciles, la gestión de conflictos, la negociación de un terreno común, y el remitir a los miembros a terapia familiar51–53.
Habilidades especiales necesarias para la entrevista con pacientes con acompañantes (especialmente con miembros de la familia)
| Habilidades básicas | Habilidades avanzadas |
|---|---|
| -Enfatizar primero la relación con el familiar | -Proporcionar orientaciones a pesar de las comunicaciones problemáticas |
| -Clarificar el motivo y el papel del familiar que acompaña al paciente | |
| -Construir una buena relación con todos los participantes mediante la identificación de sus problemas y perspectivas individuales | |
| -Preguntar al familiar por sus opiniones sobre el problema o sus síntomas | -La gestión de conflictos |
| -Fomentar la participación mediante la escucha y atención a las preocupaciones de todas las personas | |
| -Solicitar ayuda para el tratamiento al paciente y al familiar | |
| -Evitar la triangulación; mantener alianzas con todos los miembros de la familia, sin tomar partido | -La negociación de un terreno común |
| -Mantener la confidencialidad | |
| -Entrevistar al paciente solo | |
| -Verificar el acuerdo con el plan | -El remitir a los miembros a terapia familiar |
| -El genograma es una herramienta fundamental | |
| -En problemas importantes es crucial invitar a otros miembros de la familia para la siguiente cita |
Fuente: elaboración propia. Modificada de Lang et al.12.
Declaramos que no existen conflictos de intereses.