Describir las percepciones y las experiencias cotidianas de los médicos de atención primaria (AP) en el abordaje de la falta de adherencia terapéutica en pacientes con riesgo cardiovascular, así como sus expectativas y las posibles áreas de mejora.
Material y métodosEstudio cualitativo (en el marco del proyecto REAAP: Red de Expertos en Adherencia de Atención Primaria) realizado en varias comunidades autónomas de España a partir de un cuestionario de respuesta abierta completado por médicos de AP. Los escritos se analizaron mediante el método marco o Framework Analysis para orientar la codificación de los temas.
ResultadosParticiparon 18 médicos, de cuyas respuestas se identificaron tres temas principales: abordaje de la adherencia durante la práctica clínica, barreras que dificultan una correcta adherencia e intervenciones para mejorar la adherencia. Las estrategias más señaladas para facilitar la adherencia terapéutica de los pacientes fueron: mejorar la comunicación médico-paciente y la continuidad asistencial, involucrar a las farmacias comunitarias y simplificar el tratamiento prescribiendo fármacos a combinaciones fijas.
ConclusionesLos médicos asistenciales de AP apuntan a que no existe una estrategia ideal que por sí sola facilite la adherencia terapéutica, siendo necesario combinar varias intervenciones para optimizarla. Conocer la problemática y las herramientas disponibles y ausentes en la práctica habitual permitirá un mejor abordaje de la adherencia de los pacientes. En esta línea, iniciativas como el proyecto REAAP son un medio importante para que el personal sanitario, y el resto de actores implicados reconozcan la importancia que merece esta cuestión.
To describe the perceptions and daily experiences of primary care (PC) physicians in dealing with the lack of therapeutic adherence in patients with cardiovascular risk, as well as their expectations and possible areas for improvement.
Material and methodsA qualitative study (within the framework of the REAAP project: Network of Experts in Adherence in Primary Care) carried out in several autonomous communities in Spain using an open-ended questionnaire completed by PC physicians and analyzed using the framework analysis method to guide the coding of the topics.
ResultsEighteen physicians participated, and three main themes were identified from their responses: an approach to adherence during clinical practice, barriers that hinder the appropriate adherence, and interventions to improve it. The strategies most frequently mentioned to facilitate patients’ therapeutic adherence were improving physician-patient communication and continuity of care, involving community pharmacies, and simplifying treatment by prescribing drugs in fixed combinations.
ConclusionsThere is no single ideal strategy to facilitate therapeutic adherence, and it is necessary to combine several interventions to optimize it. The first step is to understand the problems and the tools available. Initiatives such as the REAAP project are an important means to improve patient adherence, and for healthcare personnel to recognize the importance that this issue deserves.
En el año 2003, la Organización Mundial de la Salud (OMS), dentro del proyecto de adherencia a los tratamientos a largo plazo, adoptó la definición de adherencia terapéutica como «el grado en el cual el comportamiento de una persona (tomar el medicamento, seguir un régimen alimentario y/o ejecutar cambios en el estilo de vida) se corresponde con las recomendaciones acordadas con un proveedor de asistencia sanitaria»1. Con este concepto se busca a un paciente activo que aprenda a vivir con su enfermedad crónica, adecuadamente informado y con participación en la toma de decisiones sobre su salud y su enfermedad, compartidas con el profesional sanitario que le atiende. El grupo de trabajo GIS (Gestión del Medicamento, Adherencia Terapéutica e Inercia Clínica y Seguridad del Paciente) de SEMERGEN aboga por el uso de esta definición de adherencia terapéutica porque explica mejor el modelo de relación médico-paciente que se persigue en un futuro y otorga más protagonismo al paciente como sujeto activo, además de incluir tanto los tratamientos farmacológicos como los cambios en estilos de vida.
La información correcta, la educación sanitaria, el seguimiento continuado y personalizado de los pacientes por parte de los profesionales sanitarios (medicina, enfermería, farmacia comunitaria, fisioterapia, trabajo social) y la adherencia terapéutica de los pacientes a las pautas recomendadas suponen los cuatro pilares básicos para optimizar el control de las enfermedades crónicas2. Sin embargo, en pacientes con alto riesgo cardiovascular se ha identificado que el 22,4% de ellos abandonan los tratamientos prescritos por los médicos de atención hospitalaria y el 39,4% en el caso de los indicados por los médicos de atención primaria (AP)3. Es más, la falta de adherencia a la medicación (FAM) se asocia con una mayor morbimortalidad cardiovascular y una mayor tasa de ingresos y reingresos hospitalarios4,5, teniendo, por tanto, consecuencias de índole clínica y socioeconómica. Por todo ello, el modelo a seguir ante un paciente con mal control de su enfermedad en la práctica clínica habitual se podría resumir de la siguiente norma: la FAM debe ser siempre sospechada, adecuadamente diagnosticada y correctamente tratada (implementación de estrategias de mejora).
Con el objetivo de generar y difundir conocimiento y experiencia en la optimización de la adherencia terapéutica del paciente con riesgo cardiovascular, nace en España el proyecto REAAP (Red de Expertos en Adherencia de Atención Primaria) bajo la coordinación del grupo GIS. Es necesario conocer la heterogeneidad en las prácticas, desde la detección hasta las intervenciones, y comprender mejor la percepción que tienen los profesionales de la salud sobre la FAM y sus consecuencias, así como sus estrategias de manejo. Con este fin, en esta primera etapa del proyecto se recogieron las percepciones y las experiencias cotidianas de los médicos de AP desde la perspectiva de sus centros de trabajo en el abordaje de la FAM en pacientes con alto riesgo cardiovascular, así como sus expectativas y las posibles áreas de mejora.
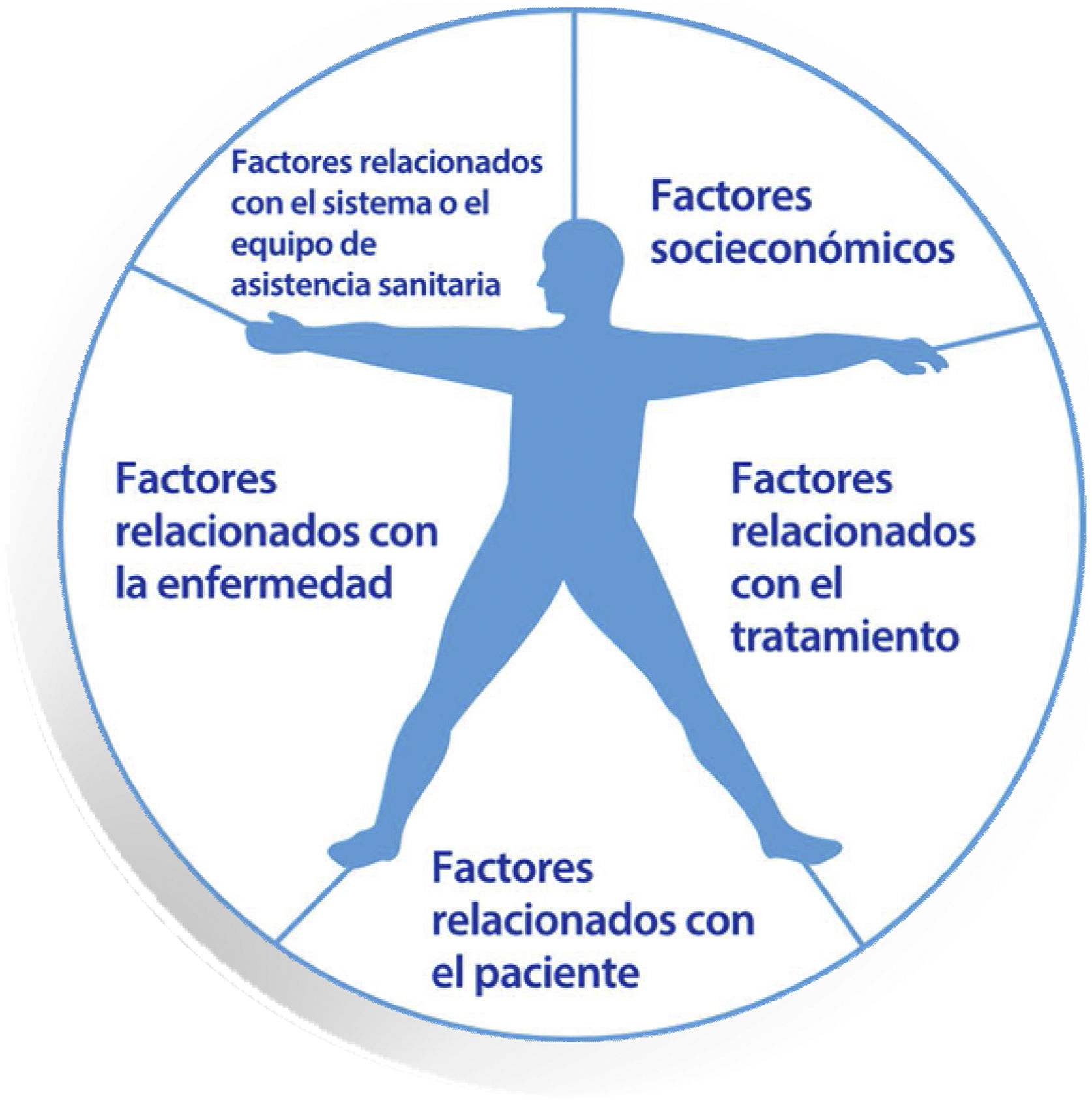
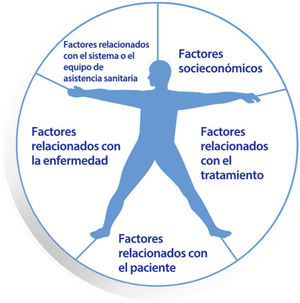
Material y métodosDiseño del estudio y cuestionarioEste estudio utilizó un diseño cualitativo descriptivo a partir de las respuestas de los médicos de AP a un cuestionario semiestructurado. Se formó un comité coordinador para dirigir el proyecto, con miembros del grupo GIS. Basándose en la evidencia científica de los últimos años, las guías clínicas nacionales e internacionales y la experiencia clínica de los coordinadores, se desarrolló un cuestionario para examinar las percepciones y las experiencias cotidianas de los médicos de AP en sus centros de trabajo, que era el objetivo principal del proyecto. El cuestionario se dividió en tres secciones: 1)Valoración de la adherencia terapéutica de sus pacientes: cómo se hace, quién la hace, quién participa y cuándo se hace. 2)Estrategias actuales para valorar y mejorar la adherencia en el sistema, en el centro de trabajo y por parte del propio médico. 3)Acciones para mejorar la adherencia en el sistema, en el centro de trabajo y por parte del propio médico (¿qué herramientas se pueden pedir o implementar?). Cada sección contenía un guion preestablecido de aspectos a valorar (Anexo A). El cuestionario permitía respuestas abiertas (elección de palabras por parte del participante), pero teniendo en cuenta en la respuesta las cinco dimensiones clásicas de la OMS1 sobre la adherencia (fig. 1).
Las cinco dimensiones clásicas de la adherencia según la OMS.
Fuente: modificada de World Health Organization1.
Para lograr la heterogeneidad de la muestra se utilizó un muestreo intencionado, además de un muestreo por conveniencia. La captación de los médicos de familia se realizó principalmente a través de la red personal de los coordinadores del proyecto, con el objetivo de alcanzar 18 cuestionarios completados correctamente. Se consideró que este número era suficiente para alcanzar la saturación discursiva. Los médicos encuestados fueron seleccionados entre aquellos que brindan atención en centros de salud de AP de diferentes comunidades autónomas de España con el objetivo de cubrir un amplio campo de práctica y distribución por todo el país. De esta forma, se trató de que los resultados tuvieran una mayor representatividad y consistencia. Junto con una breve descripción del proyecto y sus objetivos, el cuestionario se envió electrónicamente entre el 21 de septiembre y el 24 de octubre de 2022, cerrándose el plazo para responder el 31 de diciembre de 2022.
Análisis de los resultados del cuestionarioSe utilizó el método marco o Framework Analysis (una metodología con frecuencia utilizada en la gestión de datos cualitativos en la investigación en salud)6. Normalmente esta metodología se utiliza a partir de entrevistas transcritas, y en este caso se partió del texto escrito directamente por los participantes, lo que sustenta la conformidad de los resultados. Todas las respuestas se codificaron utilizando una combinación de códigos deductivos previamente establecidos y códigos inductivos que surgieron de los datos, bajo un paradigma constructivista. Se eligió este enfoque de codificación mixta porque el proyecto contenía áreas de interés predefinidas, pero dejaba espacio para el descubrimiento de aspectos inesperados de las experiencias de los participantes. Los códigos se agruparon en temas principales y subtemas. A lo largo del análisis, los autores volvieron reiteradamente a los textos de los cuestionarios para comprobar que los temas y los subtemas extraídos reflejaban los significados transmitidos por los participantes. Los datos recogidos mediante los cuestionarios se triangularon, mostrando unos resultados sólidos y homogéneos (credibilidad). Se seleccionaron citas representativas para ilustrar mejor cada tema o subtema.
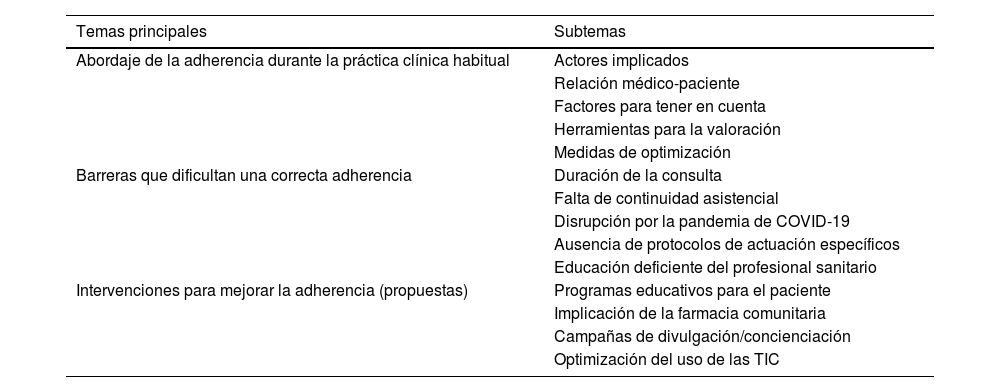
ResultadosResumen del estudioRespondieron los 18 médicos invitados (tasa de respuesta, 100%). De los 18 médicos participantes, 11 eran hombres y 7 mujeres, distribuidos por comunidades autónomas como sigue: 5de Andalucía, 1de Aragón, 1de Asturias, 3de Cataluña, 1de Castilla-La Mancha, 1de Castilla y León, 2de la Comunidad Valenciana, 1de Extremadura, 2de Madrid y 1de Navarra. Se identificaron 3 temas principales: abordaje de la adherencia durante la práctica clínica, barreras que dificultan una correcta adherencia e intervenciones para mejorar la adherencia. Los respectivos subtemas se describen en la tabla 1.
Principales temas y subtemas identificados a partir del análisis del texto de los cuestionarios
| Temas principales | Subtemas |
|---|---|
| Abordaje de la adherencia durante la práctica clínica habitual | Actores implicados |
| Relación médico-paciente | |
| Factores para tener en cuenta | |
| Herramientas para la valoración | |
| Medidas de optimización | |
| Barreras que dificultan una correcta adherencia | Duración de la consulta |
| Falta de continuidad asistencial | |
| Disrupción por la pandemia de COVID-19 | |
| Ausencia de protocolos de actuación específicos | |
| Educación deficiente del profesional sanitario | |
| Intervenciones para mejorar la adherencia (propuestas) | Programas educativos para el paciente |
| Implicación de la farmacia comunitaria | |
| Campañas de divulgación/concienciación | |
| Optimización del uso de las TIC |
TIC: tecnologías de la información y la comunicación.
Fuente: elaboración propia.
Prácticamente la totalidad de los médicos participantes indicaron que son ellos mismos, los médicos de familia, los que realizan el manejo y el seguimiento de la adherencia terapéutica, con frecuencia con el soporte del equipo de enfermería, que consideran inestimable.
«La visita domiciliaria de la enfermera y su consulta son escenarios óptimos para informar y educar a los usuarios en la correcta administración, utilización y efectos de los tratamientos farmacológicos pautados, con el fin de resolver las posibles dudas e inquietudes del paciente y así asegurar una buena adherencia.» J.LI.
Normalmente, cuando se pautan tratamientos de larga duración para patologías crónicas cardiovasculares como son la hipertensión arterial, la diabetes mellitus y las dislipemias, se hace un seguimiento de la adherencia más estructurado e intensivo. En el momento inicial, se centran en explicar la patología, las opciones y los objetivos terapéuticos y los posibles efectos secundarios. En este contexto, todos inciden en que la relación médico-paciente tiene un peso específico enorme; muchos médicos de AP generan un grado de confianza tal con sus pacientes que facilita en gran medida la labor de prescribir nuevos fármacos, y con seguridad mejora la adherencia de los pacientes a estos tratamientos. Es importante que los objetivos sean realistas y consensuados con el paciente. «La implicación del médico de familia en el control de la adherencia es fundamental, ya que es el médico que más conoce al paciente, ha establecido un vínculo de confianza entre ambos, por lo que evitaremos muchas veces el engaño; también los consejos de su médico de atención primaria serán mejor valorados, las decisiones compartidas podrán realizarse más fácilmente y los resultados que obtendremos son más satisfactorios.» M.J.M.N. «Debemos concienciar al paciente de que, si conoce su enfermedad, puede llegar a entenderla, dirigirla y controlarla; para mí esa es la clave principal y fundamental.» T.O.P.
Según los participantes, se deben tener en cuenta ciertos factores que modificarán el abordaje de la adherencia. En la primera visita (siempre presencial) se deben valorar la edad, el nivel cognitivo, las comorbilidades, el nivel socioeconómico y cultural y el entorno sociofamiliar y laboral de paciente. Todo ello dará una idea de la capacidad del paciente para entender su patología y adherirse al tratamiento de una forma adecuada. Otros factores que mencionaron con impacto en la adherencia fueron si la terapia se instaura en una situación de prevención primaria (menos gravedad percibida) o secundaria, la complejidad del régimen terapéutico o el coste del medicamento. «Las combinaciones fijas, por ejemplo, en el tratamiento de la hipertensión, pueden contribuir a la reducción del número de dosis y, por lo tanto, mejorar la falta de adherencia.» E.T.C. «La población en riesgo de no poder acceder a la medicación por motivos económicos aumenta en épocas de crisis económica y con la polimedicación. Adaptarnos y, en ocasiones, buscar fármacos más baratos facilitarían la adherencia.» M.L.M.F.
En las visitas de control posteriores a la instauración del tratamiento, si no se han cumplido los objetivos, lo primero que hay que hacer es una valoración de la adherencia. En general, hubo coincidencia en que los métodos directos de evaluación de la adherencia no son factibles de aplicar en el día a día. Respecto a los métodos indirectos, la herramienta más frecuentemente utilizada en consulta es el test de Morisky-Green, mientras que el sistema de receta electrónica permite comprobar si las recetas han sido dispensadas, y lo consideran de gran utilidad. «La valoración de la adherencia, aparte de los test habituales disponibles, que, a veces, por el escaso tiempo de consulta son difíciles de realizar, la debemos realizar en cada consulta, observando los resultados, en la entrevista clínica cuando el paciente acude a consulta, incluso cuando sea por otros motivos, así como durante la renovación de los tratamientos y en las visitas domiciliarias, momento en el cual podemos comprobar, no solo que se han retirado los envases de la farmacia, sino también comprobando que no existe acumulación de los mismos en los domicilios.» J.M.C.J.
Los médicos participantes describieron algunas medidas de optimización de la adherencia que aplican en su día a día y que pueden ayudar a un mejor cumplimiento de la medicación por parte del paciente:
- •
Fijar visitas programadas, de al menos 10 minutos de duración, en las cuales el paciente pueda expresar todas sus preguntas, temores, creencias u objeciones.
- •
Realizar una entrevista motivacional/intervención conductual.
- •
Recomendar el uso de pastilleros o sistemas personalizados de dosificación, que se elaboran en las farmacias.
- •
Proporcionar las instrucciones médicas por escrito.
- •
Simplificar los regímenes de fármacos, ya sea cambiando la pauta posológica, un cambio en la formulación o la prescripción de medicamentos con formulados en un único comprimido.
- •
Apoyarse en las nuevas tecnologías para enviar recordatorios o avisos postales sobre la toma de la medicación.
«Se debe valorar siempre el prescribir fármacos agrupados en una misma molécula, de manera que simplifiquemos la posología para el paciente y facilitemos, por tanto, la adherencia.» M.D.J.C.
«Reducir en la medida de lo posible el número de pastillas con combinaciones de fármacos mejora la cumplimentación.» M.L.M.F.
En general, hubo acuerdo en que, debido a la gran variedad de factores que influyen en la adherencia terapéutica, es necesaria una aproximación multifactorial y el empleo de varias estrategias combinadas. Idealmente, las intervenciones deben ser individualizadas y adaptadas a cada paciente.
Barreras que dificultan una correcta adherenciaLa principal barrera en la que hubo completa unanimidad fue la falta de tiempo en consulta. En general, se concluye que la mejor estrategia para incrementar la adherencia es dotar de tiempo a los profesionales de la salud, para poder desarrollar en condiciones su labor y dedicarlo al paciente en beneficio de la misma. Es necesario una reorganización de la AP, en la que la administración favorezca un tiempo suficiente de consulta para una atención adecuada a los pacientes. «Los pacientes, en su mayoría, conocen las condiciones en las que trabajamos, y dedicarles el tiempo necesario lo perciben como una consideración especial hacia ellos, en el sentido de preocuparnos y cuidarlos, y ese es un sentimiento que aúna en la relación con su médico. Se siente más seguro y su proceso irá en todos los sentidos mejor.» R.V.M.
Consideran que el tiempo necesario es, sin duda, la clave para establecer una buena relación médico-paciente, donde el paciente comprenda su enfermedad y haga suyo el tratamiento que ha de llevar y pueda resolver todas sus dudas. Una comunicación inadecuada entre ambas partes, una falta de confianza hacia el médico o no estar satisfecho con la atención recibida influirán negativamente en la adherencia por parte del paciente. Una planificación adecuada de las consultas, especialmente las de seguimiento, se traduce en una pronta intervención y la mejora de los niveles de cumplimiento por parte de los pacientes. Una forma de controlar y evaluar la adherencia al tratamiento es que formara parte, como servicio propio, de la cartera de servicios. «Al ser la adherencia terapéutica un comportamiento que puede variar a lo largo del tiempo, es necesario medirla y reevaluarla periódicamente.» A.M.P.C. «Mejorar la adherencia debería ser una prioridad, por lo que la asociación de fármacos combinados a dosis fijas debería realizarse lo antes posible, sobre todo en el paciente polimedicado.» C.B.F.
Varios participantes pusieron de manifiesto el impacto negativo de la pandemia de COVID-19 en el control de las enfermedades crónicas y cómo ha supuesto un paso atrás en la percepción de los pacientes del funcionamiento del sistema sanitario. La atención médica en general, y la de AP en particular, está más saturada y con más demora para la atención a demanda. Esto conlleva una disminución en la accesibilidad normal a las consultas y que los pacientes que no quieran o no puedan utilizar la vía de urgencia para renovar tratamientos puedan estar días sin acceso a la medicación. Aunque la consulta telefónica sustituyó a la presencialidad, el paciente crónico y de edad más avanzada pudo llegar a sentirse abandonado. «Actualmente, la comunidad médica considera que la relación médico-paciente se encuentra amenazada por la intersección de numerosas influencias derivadas de presiones administrativas, tecnológicas, económicas, industriales, políticas e, incluso, desde la propia medicina (burocratizada, listas de espera, consultas telefónicas…), entre otras.» C.M.L.
Ante la falta de protocolos de actuación, los médicos opinan que los distintos servicios autonómicos de salud deberían contar con un programa específico dirigido a mejorar la adherencia terapéutica, en el que se expliquen las distintas actividades que hay que realizar en cada nivel asistencial. El programa debe incluir la promoción, el uso de una herramienta de medida, común para todos los servicios de salud, aplicable a los pacientes, y la definición de protocolos de actuación de los diferentes profesionales sanitarios ante la sospecha de no adherencia y la mejora del seguimiento del paciente. En general, los médicos participantes reclaman más recursos educativos para los profesionales. Por ello, las administraciones también deben desarrollar programas de formación sobre adherencia terapéutica para todos los profesionales sanitarios, garantizando que el paciente reciba siempre el mismo mensaje. «La modificación de los hábitos de un paciente ante un plan terapéutico requiere estrategias de tipo conductual más que cognitivas, en las que muchas veces estamos menos formados.» C.M.L.
Varios de los encuestados destacaron la importancia de educar al paciente, más allá de lo comunicado en la consulta, para mejorar la adherencia. Programas como el PACIENTE ACTIVO o el PACIENTE EXPERTO, presente solo en algunas comunidades, están dirigidos a fomentar el autocuidado y la autonomía del paciente en la toma de decisiones en todos los ámbitos de su enfermedad, incluyendo el farmacológico. Se desarrollan mediante talleres que imparten otras personas afectadas por enfermedades crónicas. Durante las sesiones, los profesionales sanitarios realizan el papel de observadores y solo intervienen en caso necesario. «El paciente experto, que es quien transmite los conocimientos y comparte experiencias durante las sesiones con otras personas que padecen la misma enfermedad, está en una posición privilegiada porque ha vivido en primera persona la misma experiencia.» A.M.P.C.
Todas aquellas intervenciones que consistan en proporcionar información oral, escrita, a través de soporte audiovisual, vía telefónica, por correo electrónico, de forma individual o grupal o a través de visitas al domicilio, basándose en el concepto de que aquellos pacientes que conocen su enfermedad y medicamentos estarán más informados y empoderados, podrán ayudar a mejorar la adherencia al tratamiento.
Un aspecto recurrente en las respuestas de los participantes fue la necesidad de implicar a las farmacias comunitarias en la atención y el seguimiento de pacientes crónicos y pluripatológicos. Por su accesibilidad y su lugar en la comunidad, son un agente ideal en la ayuda para detectar problemas de adherencia, advertir al paciente o al profesional sanitario de ello y cooperar con ellos activamente para hacer un mejor seguimiento de los tratamientos. Para optimizar esta función se pueden iniciar programas de colaboración estructurados que abran un camino a la comunicación efectiva y eficiente entre farmacia comunitaria y profesionales de AP. «Nuestra comunicación con la farmacia comunitaria es deficitaria, es una clara área de mejora en nuestro ámbito para mejorar la adherencia.» L.G.M.
Además, por parte de las administraciones, sería recomendable efectuar campañas de divulgación en los medios de comunicación sobre la importancia de la adherencia al tratamiento y del valor del medicamento. Igualmente crear y difundir materiales con mensajes de refuerzo sobre la adherencia en forma de folletos para tener en las salas de espera, en las consultas médicas y de enfermería y en las oficinas de farmacia. «Un método para promover y reforzar la adherencia desde el propio centro de salud sería la divulgación de mensajes a los pacientes a través de pantallas en las salas de espera en las que los propios profesionales del centro realicen educación sanitaria, lanzando mensajes cortos sobre la necesidad de reforzar la adherencia.» J.L.I.
Respecto a la consulta telefónica y otras tecnologías vinculadas a la telemedicina, en general, los participantes consideran que pueden ayudar a mejorar la adherencia terapéutica y la consecución de objetivos en determinados pacientes, especialmente en la población laboralmente activa. Sin embargo, estas herramientas deben ser un complemento más en la agenda del personal de AP, pero nunca deben sustituir por completo a la consulta presencial. La tecnología mHealth puede fomentar el empoderamiento de los pacientes en el manejo de su salud, permite enviar mensajes de forma bidireccional entre profesionales sanitarios y pacientes y las intervenciones pueden ser individualizadas en función de las necesidades de cada paciente (recordatorios a una hora concreta o envío de mensajes motivacionales, por ejemplo). «Las tecnologías vinculadas a la telemedicina, tanto a dispositivos —teléfonos o wearables— como a programas —software o APPS—, así como el uso de las redes sociales, contribuyen a aumentar el autocuidado y la adherencia terapéutica.» C.B.F.
En el siglo xxi, a pesar de los avances diagnósticos y terapéuticos cada vez más desarrollados, seguimos encontrándonos, tanto en la práctica clínica habitual como en los estudios de investigación, que nuestros pacientes presentan controles de sus procesos patológicos inferiores a lo deseable. Las causas de este deficiente control pueden ser variadas, pero destacan, como principales, una relacionada más directamente con la actitud de nuestros pacientes, como sería la FAM, y otra más relacionada con la actitud de los profesionales sanitarios, como sería la inercia clínica7. Cuando esta falta de adherencia ocurre en patologías crónicas cardiovasculares, muchas veces silentes, como la hipertensión y la dislipemia, este problema se agrava, puesto que la morbimortalidad de estas enfermedades es muy alta4,5. Por tanto, los profesionales sanitarios deben conocer la falta de adherencia, detectarla y averiguar sus causas, así como tener recursos para poder intervenir eficazmente sobre ella. El papel de los médicos de AP y del personal de enfermería, puesto de manifiesto en este estudio, es fundamental para evaluar el grado de adherencia de los pacientes al tratamiento e instaurar intervenciones para su mantenimiento o mejora, y ellos mismos destacan que para ello es primordial una buena relación profesional sanitario-paciente.
Diversos estudios han mostrado que cuando el paciente conoce el objetivo de control del tratamiento, se adhiere mejor a él y, por tanto, se alcanza y perdura más en el tiempo8,9. Es conocido, y los médicos participantes así lo expusieron, que existe una gran variabilidad en el grado de adherencia dependiendo de la gravedad de la enfermedad, las comorbilidades, la edad o el nivel educativo o socioeconómico. Por ejemplo, la falta de concienciación sobre la importancia de un correcto cumplimiento es más frecuente en pacientes jóvenes, mientras que el miedo, el olvido y la confusión suelen condicionar una mala adherencia entre los pacientes de más edad. El nivel de educación tiene un efecto paradójico, de tal forma que los pacientes con mayor nivel de formación se cuestionan más los tratamientos y presentan valores más bajos de adherencia. En contraposición, aquellos con bajo nivel académico muestran valores más elevados de adherencia (55,9%)10. Se considera que todos estos factores son predictores leves por separado y, por lo general, la suma de varios de ellos es lo que va a determinar la FAM, lo cual hace que el perfil del paciente incumplidor sea difícil de definir11.
Entre las herramientas más utilizadas para identificar la FAM, los métodos indirectos se consideran más sencillos y económicos, por lo que son habitualmente usados en la práctica clínica según las respuestas de los participantes, en particular el test de Morisky-Green12. Este test consta de 4 preguntas con respuesta dicotómica «sí/no», que reflejan la conducta del enfermo respecto al cumplimiento, con la ventaja de que proporciona información sobre las causas de la FAM, aunque presenta unos valores de sensibilidad y especificidad muy bajos que hacen más recomendable usar el test de Morisky-Green de 8 ítems, que está validado en nuestro idioma y puede ayudar a valorar la FAM intencional (suspender por efectos adversos) y no intencional (olvidos). También se reseñó como frecuente la revisión de la dispensación en el sistema de receta electrónica. Sin embargo, una muestra de la gran dificultad para medir la adherencia son los resultados de un estudio de López-Simarro et al.13 en pacientes con diabetes tipo2, donde hubo una gran variabilidad en los resultados dependiendo del método elegido: 30,3% de incumplimiento según el registro de farmacia frente al 11,2% usando el test de Haynes-Sackett.
Una de las medidas de optimización de la adherencia puesta en valor por los participantes para pacientes con riesgo cardiovascular fue la simplificación del tratamiento, ya que reducir en la medida de lo posible el número de pastillas con combinaciones de fármacos mejora la cumplimentación14, además de mostrar una mayor efectividad15. Recientemente se ha publicado que el tratamiento con una polipíldora (que resulta de la combinación de ácido acetilsalicílico, IECA y estatina de alta intensidad) disminuye la mortalidad cardiovascular en un 24% respecto al tratamiento habitual (9,5% en el grupo de polipíldora vs. 12,7% en el grupo de cuidados estándar; p=0,02), en parte por una mejor adherencia (70,6% en el grupo de lapolipíldora vs. 62,7% en el grupo de cuidados estándar a los 6meses y 74,1% vs. 63,2% a los 24meses)16.
Otra estrategia planteada por los encuestados fue la incorporación de aplicaciones móviles en el mundo sanitario (mHealth), con la idea de que las nuevas tecnologías complementen (no sustituyan) la relación médico-paciente, facilitando que el paciente se involucre más en el control de su salud y de los tratamientos que tiene prescritos. Estas tecnologías utilizadas de una manera juiciosa, como recordatorios de tomas de medicación, pueden suponer un apoyo y una ayuda importante para combatir la no adhesión de los pacientes al tratamiento y deben mejorar la calidad de la atención sanitaria. Por ejemplo, en un estudio se evaluó la adherencia a la medicación de un grupo de pacientes polimedicados, o con regímenes de tratamientos complejos, a partir de una aplicación móvil llamada ALICE. Este estudio obtuvo resultados satisfactorios: el 88% de los usuarios consideraron que ALICE mejoró su independencia en la gestión de los medicamentos17.
Desde el punto de vista del sistema sanitario, los participantes reclamaron (encarecidamente) más tiempo para las consultas, junto con protocolos de actuación y programas de educación al paciente, con formato grupal o individual. Esto facilitaría la interacción del paciente con el medio sanitario para mejorar la adherencia tanto a los tratamientos como a la vida saludable. También destacaron la implicación de otros agentes que puedan influir y mejorar la adherencia a los regímenes terapéuticos prescritos. En este sentido, incidieron en que la farmacia comunitaria juega un papel importante en la búsqueda de soluciones. Desde el sistema sanitario deben partir propuestas que impliquen a todos estos actores y aprovechen las nuevas tecnologías para optimizar todos los recursos disponibles. Se ha demostrado que un programa estructurado e integral de rehabilitación cardiaca aumenta la autoeficacia percibida por los pacientes18, lo que mejora los autocuidados por su propia salud y, por tanto, la adherencia a las recomendaciones médicas, farmacológicas y no farmacológicas. En un sentido similar, Sheilini et al.19 mostraron en 2019 que una intervención por enfermería consistente en educar individualmente en la adherencia al tratamiento y estilos de vida saludable con entrega de material escrito, junto con pastilleros semanales y recordatorios telefónicos de seguimiento, lograba mejorar la adherencia de los pacientes mayores hipertensos y la autoeficacia percibida. Por otro lado, varios estudios realizados en nuestro país han concluido que la adherencia terapéutica mejora en pacientes crónicos cuando se realizan intervenciones combinadas en farmacias comunitarias y hospitalarias y cuando el abordaje es multidisciplinar20,21. Las intervenciones en las que también se involucra a los familiares y al entorno del paciente son importantes, favoreciendo e incrementando la adherencia22.
El presente estudio presenta algunas limitaciones, como son las inherentes a los estudios cualitativos. Podría tener un sesgo de selección debido a la estrategia de reclutamiento, ya que la mayoría de los médicos participantes fueron reclutados a través de la red personal de los coordinadores. No podemos excluir la posibilidad de un sesgo de opinión, porque los participantes sabían que los investigadores estaban implicados en el proyecto REAPP. Además, no hubo representación de todas las comunidades autónomas, por lo que la generalización de las percepciones y de las opiniones recabadas debe hacerse con cautela. Sin embargo, dada la importancia del tema analizado y los planes de acción sugeridos, se considera que la información aportada en el estudio es relevante. Los resultados de este estudio podrían utilizarse para diseñar una encuesta cuantitativa a gran escala, que pueda captar las diferencias entre perfiles de profesionales y sistemas sanitarios.
ConclusionesLas respuestas de los médicos participantes sugieren que, aunque no existe una estrategia general ideal para facilitar la adherencia terapéutica, es imprescindible adaptar la intervención al paciente individual y, cuando sea necesario, combinar varias para optimizarla, con un enfoque multidisciplinar que implique a profesionales de la salud, administración sanitaria y farmacia comunitaria en el abordaje del problema, tanto en la prevención como en la actuación. Mejorar la alianza médico-paciente, fomentar la continuidad de la atención mediante la colaboración entre niveles asistenciales, involucrar a las farmacias comunitarias y prescribir fármacos a combinaciones fijas son estrategias que pueden optimizar la adherencia terapéutica23. Así lo percibieron, en general, los participantes. Iniciativas como el proyecto REAAP para elevar la sensibilización sobre la adherencia en el ámbito de la AP son un medio importante para mejorar el cumplimiento terapéutico de los pacientes, y también para que nuestros compañeros sanitarios reconozcan la importancia que merece esta cuestión.
Consideraciones éticasEste artículo se basa en la práctica clínica reportada por médicos de familia y no contiene ningún estudio con participantes humanos o animales realizado por ninguno de los autores. Los cuestionarios enviados a los médicos de familia no recopilaron datos de pacientes.
FinanciaciónEl proyecto REAAP ha sido financiado por Servier, quien proporcionó el apoyo logístico, incluidos los cargos por los servicios de edición y redacción médica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.