Los pacientes con cáncer suelen enfrentar cambios diversos en la apariencia física a consecuencia de la enfermedad o los tratamientos a que deben someterse. Algunos de estos cambios pueden ocultarse bajo la vestimenta (colostomía o mastectomía) o incluso permanecen ocultos en el cuerpo (histerectomía o colectomía). Sin embargo, existen alteraciones plenamente visibles como la pérdida de la nariz, cicatrices faciales, alopecia, palidez, alteraciones cutáneas y cambios de peso que no pueden ocultarse y que se manifiestan claramente ante los demás.
Las neoplasias localizadas en cabeza y cuello representan un grupo heterogéneo de enfermedades. Al padecerlas, los enfermos deben enfrentar períodos prolongados y complejos de rehabilitación física y adaptación psicosocial debido a la naturaleza de la propia enfermedad y a las consecuencias del tratamiento oncológico. Específicamente, en los pacientes con neoplasias localizadas en la nariz, la realidad es más dramática y puede incluso llegar a ser caótica. Debido a que el tratamiento inicial es predominantemente quirúrgico con la intención de efectuar una resección radical del tumor, se afecta profundamente la imagen corporal. La resección de la nariz produce desfiguración facial, grave o leve, y dado que frecuentemente se asocia a resección de senos paranasales, maxilectomía o resección de senos etmoidales, exacerba los sentimientos de ansiedad, temor y aflicción tanto del paciente como de su familia.
El objetivo del presente artículo consiste en analizar el impacto emocional producido por el tratamiento quirúrgico del paciente con cáncer localizado en la nariz, incluidas las alteraciones de la imagen corporal y sus repercusiones en el autoconcepto y la autoestima, así como las alternativas de tratamiento psicológico que facilitan la adaptación a una nueva imagen corporal.
Cancer patients often face a number of changes in their physical appearance as a result of the disease or the treatments they must undergo. Some of these changes can be concealed under the clothes (colostomy or mastectomy) or even remain hidden within the body (hysterectomy or colectomy). However, there are clearly visible changes, such as the loss of the nose, facial scarring, alopecia, pallor, skin changes and weight changes, which cannot be concealed and are clearly evident to others.
Neoplasms located at the head and neck represent a heterogeneous group of diseases, with patients being subject to prolonged and complex physical and psychosocial adjustment periods due to the nature of the disease itself, and the consequences of cancer treatment. Specifically, in patients with tumors located in the nose, the reality is more dramatic and can even be chaotic. Since the initial treatment is predominantly surgical in an attempt to radically resect the tumor, it profoundly affects the body image. Resection of the nose causes mild to severe facial disfigurement, and it is often associated with paranasal sinus resection, maxillectomy or ethmoid sinus resection, which exacerbate the feelings of anxiety, fear and distress both the patients and their families.
The purpose of this paper is to analyze the emotional impact caused by the surgical treatment of patients with localized cancer of the nose, including body image disturbances and their impact on self-concept and self-esteem, as well as the psychological treatment options that facilitate adaptation to a new body image.
En el mundo se diagnostican aproximadamente 650,000 personas con cáncer de cabeza y cuello (CyC) cada año1. Tan solo en los Estados Unidos se diagnosticaron 39,000 casos nuevos en el año 2005 y se reportaron 13,000 muertes atribuibles a esta enfermedad1.
Las neoplasias de CyC varían ampliamente en cuanto a su localización, presentación clínica e histopatología. Aproximadamente el 90% de las neoplasias de CyC corresponden a carcinoma epidermoide del tracto aerodigestivo superior asociado a tabaquismo, etilismo o infección por el virus del papiloma humano.2 Este tipo de neoplasias produce síntomas y signos inespecíficos, de tal suerte que cualquier lesión persistente de la cavidad oral, cualquier masa en el cuello, o síntomas persistentes de oídos, nariz y garganta deben ser evaluados considerando el diagnóstico de cáncer2.
El pronóstico de estas neoplasias depende de las características específicas del tumor y de la respuesta que se presente con el tratamiento. Los avances recientes en la investigación en materia de tratamiento, como los nuevos agentes de quimio-radioterapia y el uso de inhibidores del Epidermal Growth Factor Receptor (EGFR) en conjunto con radioterapia han mejorado el pronóstico de estos pacientes3.
La nariz es la ubicación más frecuente de las neoplasias malignas de la cara (25%), probablemente por la exposición acumulativa a la luz solar, y el carcinoma basocelular es el tipo histopatológico predominante4.
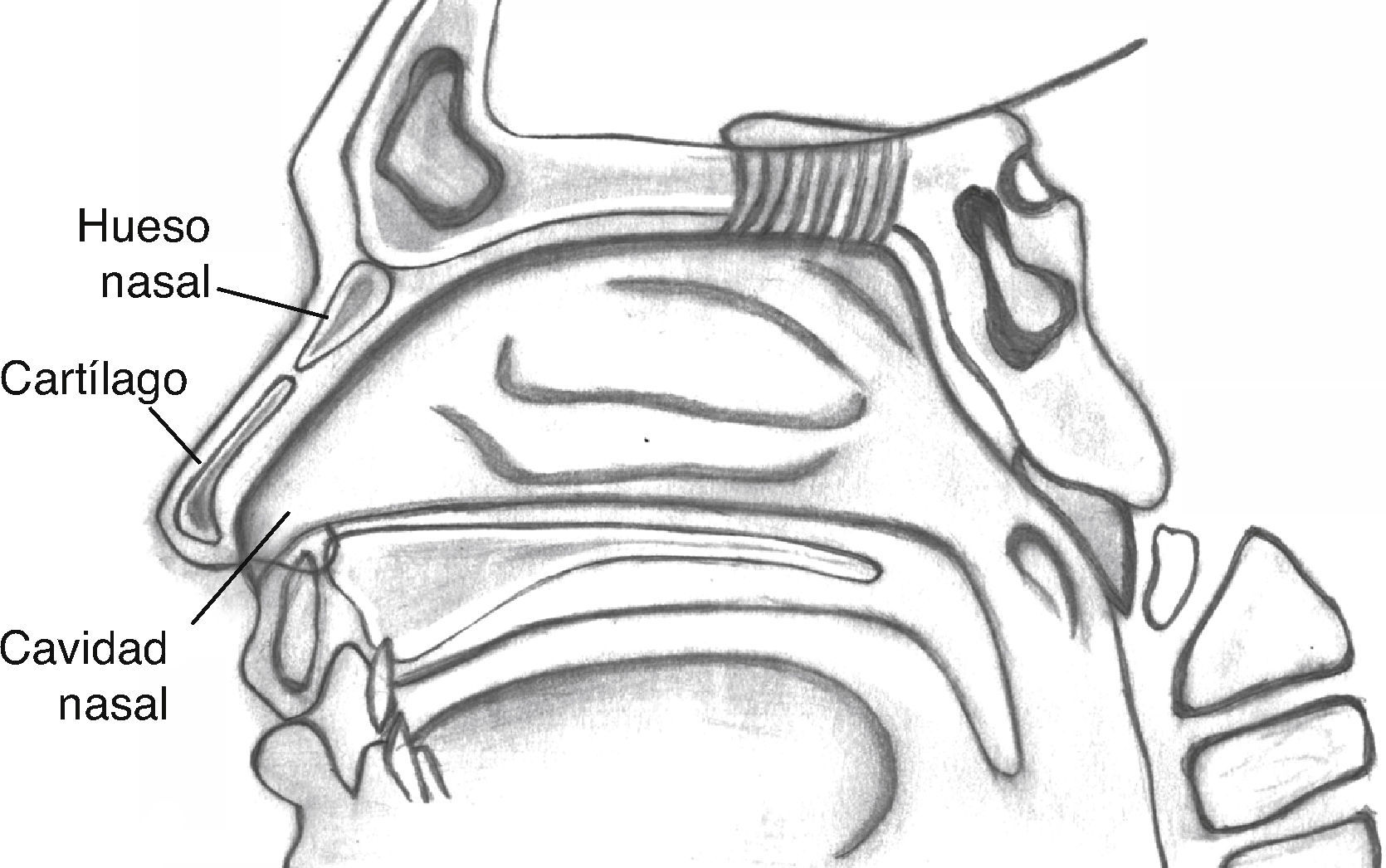
Sin embargo, en la nariz tienen asiento una variedad de neoplasias que corresponden a las 3 capas estructurales: la piel, la capa osteocartilaginosa y la mucosa (fig. 1).
Las neoplasias de la capa cutánea corresponden a neoplasias de la piel del área de la cabeza y el cuello (carcinoma epidermoide, carcinoma basocelular, melanoma, dermatofibrosarcoma protuberans, carcinoma de células de Merkel y neoplasias de anexos); las de la capa osteocartilaginosa corresponden al condrosarcoma y al osteosarcoma; y las de la mucosa corresponden a las neoplasias de la mucosa de las vías aerodigestivas superiores (predominantemente carcinoma epidermoide). Además, otras neoplasias del área, como las neoplasias localizadas en el seno etmoidal y los senos maxilares, pueden extenderse hacia o desde la nariz. En el caso específico de las fosas nasales y los senos paranasales se desarrolla una variedad de neoplasias poco frecuentes que presentan una variabilidad sumamente importante en cuanto a su potencial maligno, invasividad y capacidad para producir metástasis a distancia. Frecuentemente, debido a las manifestaciones tardías e inespecíficas de estos tumores, el diagnóstico se establece en etapas avanzadas.
2RinectomíaLa rinectomía es una opción quirúrgica que se utiliza como tratamiento predominantemente de rescate en pacientes con carcinoma epidermoide o con carcinoma de células basales de la piel o de la mucosa nasal previamente tratados con radioterapia con intenciones curativas o incluso con resecciones locales de la neoplasia con la intención de conservar la integridad de la cara, pero que desafortunadamente han presentado persistencia, progresión o recurrencia de la enfermedad5.
El tratamiento de las neoplasias malignas de la nariz requiere de un tratamiento quirúrgico sofisticado y de un equipo inter-, multi- y transdisciplinario que considere todos los desenlaces pertinentes para cada caso en particular. Esto incluye a un cirujano con experiencia en resecciones extensas del área de CyC, un oncólogo médico versado en tratamientos de poliquimioterapia y tratamientos dirigidos a blancos moleculares específicos, un radio-oncólogo, un cirujano reconstructor, un fisioterapeuta, un nutriólogo, un foniatra, un algólogo y un psico-oncólogo que evalúen y atiendan otros desenlaces pertinentes producidos por la enfermedad misma y por el tratamiento antineoplásico, como el compromiso en la calidad de vida del paciente, alteraciones en la función respiratoria de la nariz, trastornos de la imagen corporal, riesgo suicida y estados de ansiedad y depresión.
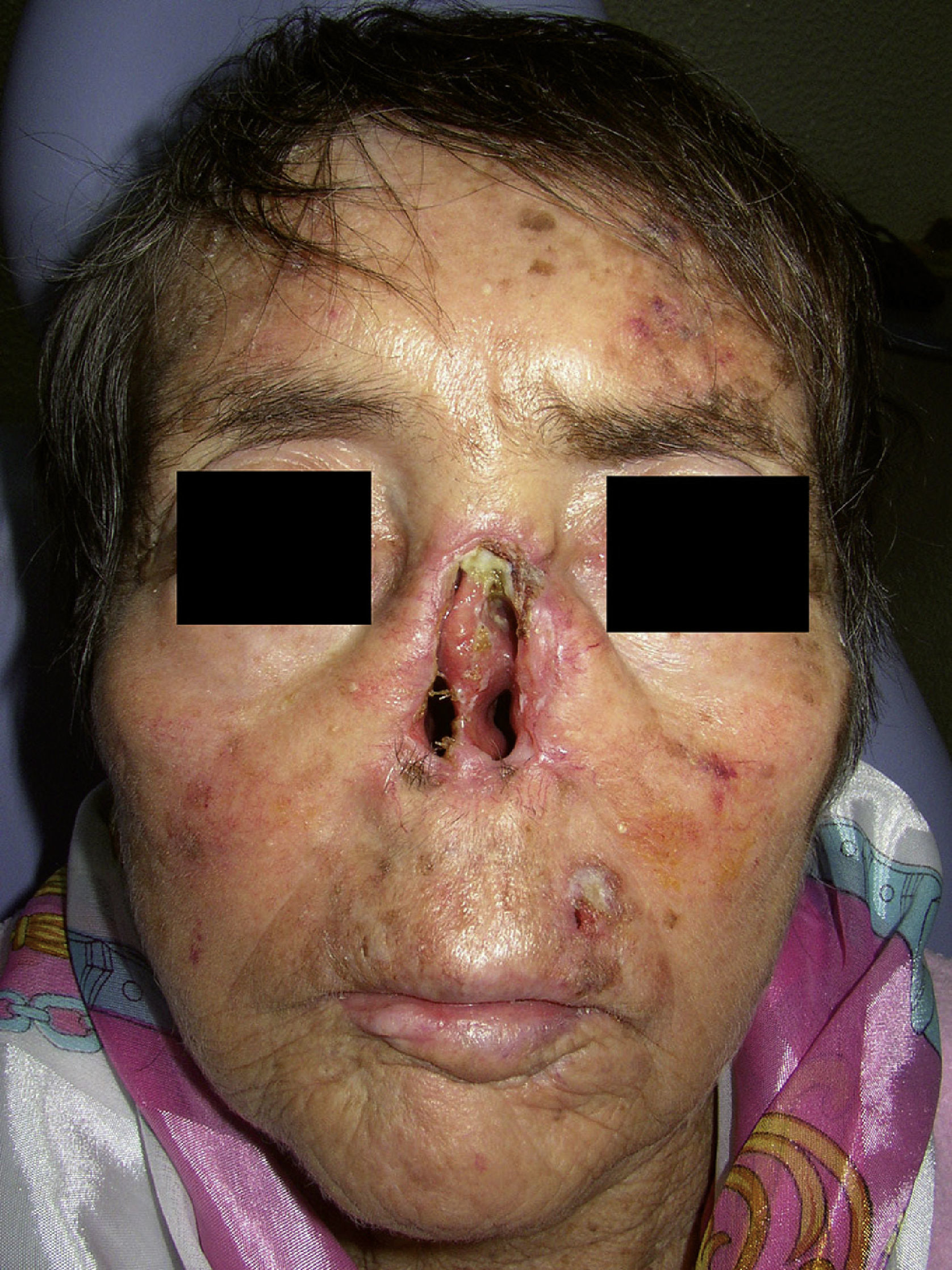
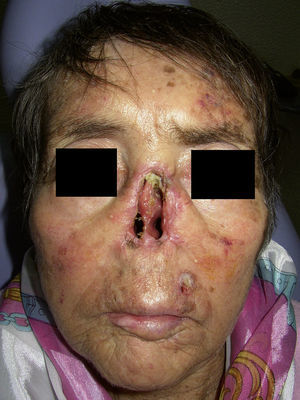
A menudo el tratamiento quirúrgico de las neoplasias localizadas en la nariz requiere de procedimientos combinados como rinectomía total o parcial, palatectomía o maxilectomía. Es fundamental tener presente que estos procedimientos pueden dejar defectos significativos que comprometen la integridad anatómica y funcional de la cara y que frecuentemente requieren de procedimientos reconstructivos extensos o del uso de prótesis faciales o nasales y, posteriormente, sesiones de fisioterapia, intervenciones psico-oncológicas, procedimientos algológicos o apoyo nutricional para permitir la rehabilitación del paciente y su supervivencia con un nivel aceptable de calidad de vida (fig. 2).
La nariz desempeña funciones fisiológicas fundamentales para la vida y, por tal motivo, es extremadamente importante que el cirujano reconstructor diseñe un procedimiento que reconstruya los defectos faciales preservando la integridad funcional del complejo facial, incluida la funcionalidad y la expresión, así como la simetría facial y, finalmente, la estética6.
La resección quirúrgica de la nariz elimina parte de la carta de identidad de una persona y produce una vertiginosa caída en la autoestima, así como una seria alteración de la percepción de la imagen corporal. Por lo tanto, tiene graves repercusiones en la calidad de vida del paciente. Por tal motivo, la colocación de una prótesis representa, en primer lugar, reponer una porción anatómica muy visible y palpable en el paciente y, en segundo lugar, ofrecerle la posibilidad de reintegrarse a una vida social activa y mejorar su calidad de vida.
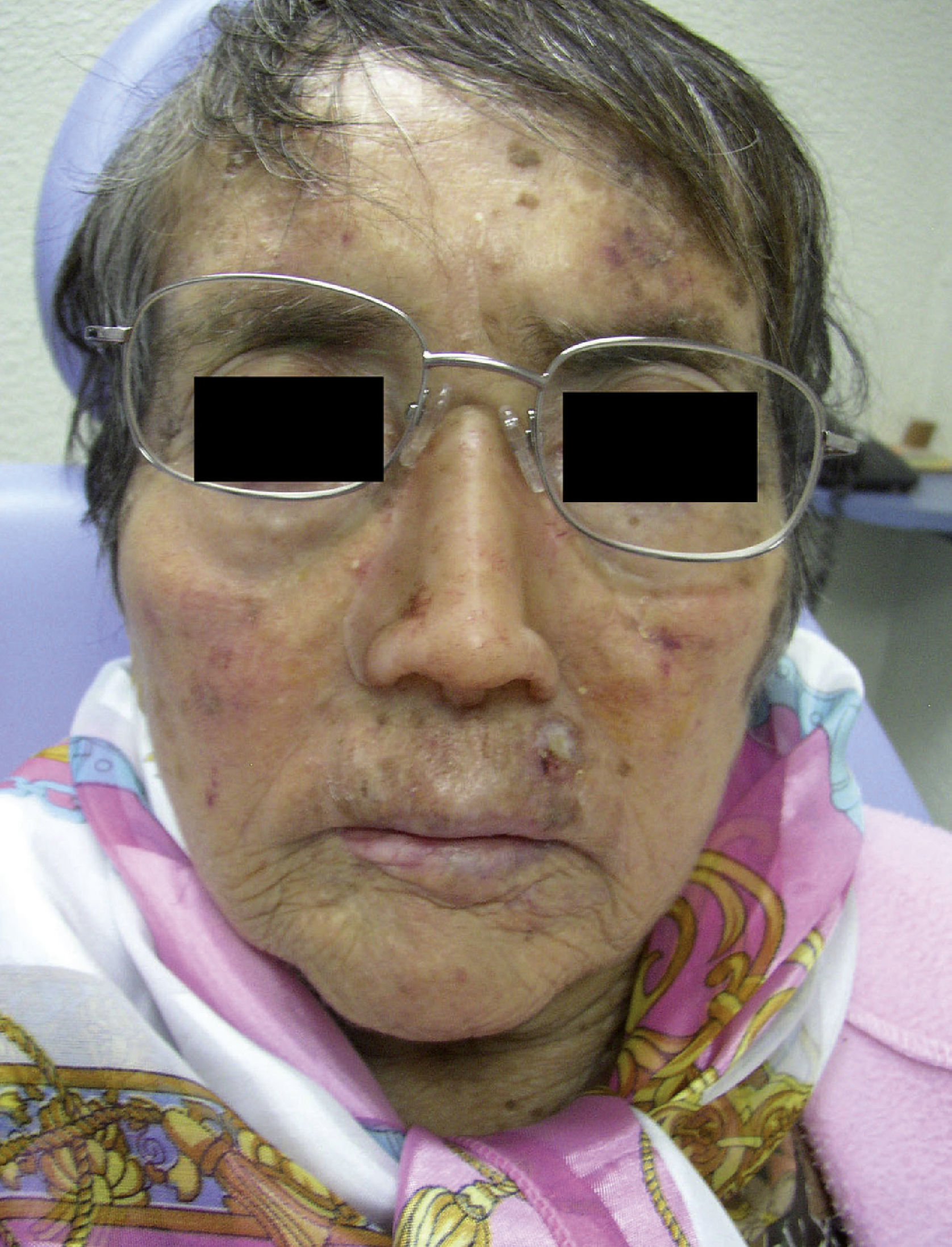
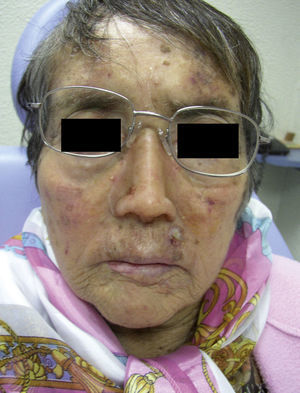
La rehabilitación con prótesis nasal en pacientes con cáncer de la nariz es una opción aún poco estudiada; existe una escasez de información al respecto en la literatura. Sin embargo, algunas series de casos aislados reportan niveles importantes de satisfacción con estos tratamientos y una profunda mejoría en la calidad de vida de los pacientes (fig. 3)7,8.
Misma paciente de la Figura 2 con rinectomía que muestra la apariencia facial mediante el uso de una prótesis de nariz adecuada.
Además de estas consideraciones, dichos procedimientos quirúrgicos imponen al paciente un proceso de ansiedad -perioperatoria y de inclusión social. La ansiedad perioperatoria es común en los procedimientos quirúrgicos, particularmente en oncología, y se caracteriza por miedos acerca del procedimiento, por la amplitud prevista del déficit postoperatorio, especialmente en procedimientos que tienen como resultado la pérdida de funciones esenciales y el desfiguramiento facial9.
Cuando hablamos de inclusión social, nos referimos a impulsar al paciente que se ve desfavorecido por una situación de exclusión social derivada de la alteración en su imagen corporal, a integrarse de nueva cuenta en el entorno social, apoyándole en la reinserción laboral, escolar, familiar, de pareja y sexual10.
En 1962, Bruch propuso los rasgos psicopatológicos de los pacientes con anorexia nerviosa, subrayando por primera vez la importancia de las alteraciones de la imagen corporal asociadas a dicho trastorno. A partir de ese momento se cobró conciencia en el mundo científico de la necesidad de definir el concepto de imagen corporal, sus alteraciones y las técnicas más adecuadas para su evaluación11.
Además del estudio de pacientes con anorexia nerviosa, el concepto de imagen corporal se desarrolló sensiblemente a consecuencia del estudio de pacientes con “miembro fantasma”, definido este como la sensación de que una parte del cuerpo que ha sido extirpada aún existe a pesar de que la percepción visual del sujeto indica lo contrario12.
Desde entonces se han publicado varias definiciones de imagen corporal y no existe un consenso general entre la comunidad científica. Probablemente, la definición mejor aceptada es la de Raich, quien plantea la imagen corporal como un constructo complejo que incluye tanto la percepción de todo el cuerpo y cada una de sus partes, como la percepción del movimiento y sus límites, así como la experiencia subjetiva de actitudes, pensamientos, sentimientos y valoraciones que se “hacen” y se “sienten” y el modo en que el individuo se comporta de conformidad con las cogniciones y los sentimientos que experimenta13.
Por su parte, Rosen señaló en 1995 que la imagen corporal es el modo en que uno se percibe, se imagina, se siente y actúa con respecto a su propio cuerpo14, sin dejar de lado la participación de Guimon, que en 1999 indicó que la imagen corporal es la vivencia que cada persona tiene de su propio cuerpo15.
4Evaluación de la imagen corporalLa medición de las alteraciones de la imagen corporal es un campo de investigación particularmente variado y diverso. En la literatura se identifican aproximadamente 100 instrumentos para la evaluación de las alteraciones de la imagen corporal y todos ellos han sido diseñados y validados para la población femenina. No obstante, es fundamental señalar que ambos géneros tienen sus propias necesidades y manifestaciones en relación con las alteraciones de la imagen corporal16. Por ejemplo, las mujeres se muestran insatisfechas con su peso y su deseo de cambio consiste en perder peso, en tanto que, en los hombres, la insatisfacción radica en el deseo de verse delgados, pero con mayor volumen de masa muscular15.
En la literatura mundial no se cuenta con un instrumento que evalúe las alteraciones en las percepciones, emociones y conductas vinculadas a la imagen corporal en el paciente con cáncer, y tampoco existe ningún instrumento que evalúe esto en pacientes con cáncer de CyC.
En la literatura existen amplias descripciones de instrumentos para medir la calidad de vida en pacientes con cáncer de CyC, como el Cuestionario de Calidad de Vida-CyC 35 (QLQ-H&N35, Quality of Life Questionnaire - H&N35) desarrollado por la European Organisation for Research and Treatment of Cancer17 y el instrumento Evaluación Funcional de la Terapia Oncológica-CyC (FACT-HN, Functional Assessment of Cancer Therapy-HN) desarrollado por la organización Evaluación Funcional del Tratamiento de las Enfermedades Crónicas (FACIT, Functional Assessment of Chronic Illness Therapy)18. Ambos instrumentos evalúan la calidad de vida de manera global y en forma específica de los problemas que reportan los pacientes con cáncer de CyC.
Sin embargo, el instrumento QLQ-H&N35 no incluye reactivos para medir la percepción de la imagen corporal. Lo más cercano son 2 escalas, una para medir “dificultades sociales para comer” que se construye con 4 reactivos, y otra para medir “dificultades para el contacto social” que se construye con 5 reactivos. El cuestionario general QLQ-C30 para cáncer, el cual debe utilizarse en conjunto con el cuestionario QLQ-H&N35, tampoco contiene reactivos que evalúen la imagen corporal17.
El instrumento FACT-H&N solo tiene un reactivo que evalúa específicamente la imagen corporal en pacientes con cáncer de CyC17, pero el instrumento genérico para uso en pacientes con cáncer no cuenta con ninguno18.
El popular instrumento PROMIS, aun cuando es un instrumento general para la valoración de la calidad de vida, tampoco evalúa la imagen corporal19.
Tras una resección quirúrgica por cáncer de nariz, el paciente con presencia de un defecto facial, sea este menor o mayor, puede verse enfrentado a un desafío tan difícil como la propia enfermedad, principalmente debido a la disminución de la autoestima provocada por la nueva imagen facial y, lamentablemente, la información al respecto es sumamente escasa13.
Una autoestima sana es fundamental para una adaptación a los cambios con un mayor soporte emocional en las circunstancias de la vida. Numerosos estudios muestran cómo la insatisfacción con la imagen corporal está asociada a una baja autoestima, un autoconcepto precario, problemas con la identidad de género, ansiedad interpersonal, problemas sexuales y trastornos depresivos13.
El objetivo de la presente revisión consiste en describir la información existente en la literatura mundial sobre las alteraciones en la estructura y la imagen corporal en pacientes con cáncer localizado en la nariz que son tratados con rinectomía, los tratamientos de cirugía reconstructiva y las alternativas del manejo psico-oncológico.
5Tratamiento quirúrgico y radioterapiaEl abordaje inter-, multi- y transdisciplinario es fundamental en el tratamiento de esta población, siendo la cirugía y la radioterapia los tratamientos de referencia establecidos para este tipo de neoplasias. Frecuentemente, durante el curso del tratamiento se pueden requerir resecciones quirúrgicas reiteradas y protocolos de radioterapia seguidos por cirugía reconstructora y/o rehabilitación física20.
El tratamiento quirúrgico produce alteraciones cosméticas significativas, deformidad y pérdidas funcionales que impiden a los pacientes comunicarse normalmente, de modo que su autoimagen, confianza e identidad se ven sumamente amenazadas, provocando en ellos niveles significativos de ansiedad y depresión, acompañados por ideación suicida20.
En cuanto a la radioterapia, se ha observado que los enfermos con cáncer de CyC sometidos a este tratamiento presentan mayores dificultades en la adaptación psicosocial global a la enfermedad y a los tratamientos mismos, refiriendo limitaciones funcionales y aislamiento social persistentes21.
Además de las reacciones emocionales que provoca la confrontación con un diagnostico oncológico, los pacientes con cáncer de CyC habrán de enfrentarse a una serie de alteraciones en la estructura e imagen corporal y, por ende, en sus relaciones familiares y sociales, lo cual también habrá de afectar su autoconcepto y autoestima20,21.
6Imagen corporal y cáncerEl paciente con una neoplasia en la región de CyC hace frente a una amenaza para su vida, al diagnóstico, a la alteración de su apariencia facial y a la posible pérdida o deterioro de las importantes funciones del habla, la masticación, la deglución, la vista, el gusto y el olfato. Normalmente, estos pacientes no pueden ocultar los cambios en su estructura facial y lidian con su constante exposición al medio social, así como con las reacciones de las personas con quienes conviven. El resultado es un impacto negativo sumamente acusado tanto en su autoestima como en su confianza (Scott)22.
Probablemente la carga emocional concentrada en la zona de CyC es superior a la de cualquier otra parte del cuerpo, debido al valor que la integridad facial tiene en la interacción social, en la comunicación y en la expresión emocional20.
Las alteraciones faciales suponen un ataque directo a la propia identidad personal y a la autoestima20.
El contacto físico, la cercanía, las señales no verbales de aceptación y agrado ante la presencia del paciente son cruciales para generar emociones positivas asociadas a su nueva imagen corporal y facilitan la reintegración social20.
En el Centro Oncológico Memorial Sloan-Kettering de Nueva York se ha publicado una escala de desfiguramiento y disfunción en la asistencia y cuidados postoperatorio. Utilizando esta escala, la exenteración orbitaria, que es el vaciamiento del globo ocular con la maxilectomía radical, fue el procedimiento más agresivo en la escala. La mandibulectomía segmentaria combinada con disección radical en el cuello, la mandibulectomía anterior parcial y la amputación nasal también fueron consideradas muy agresivas22.
En tanto mayor sea el grado de alteración estructural y funcional producida por una resección quirúrgica extensa, mayor será la carga emocional que experimente el paciente19. Los tratamientos quirúrgicos radicales (tanto si van seguidos por reconstrucción como si no) conllevan un mayor grado de morbilidad psicológica y conductual que las cirugías conservadoras23.
Las repercusiones de la desfiguración facial en la sexualidad han sido poco estudiadas. Sin embargo, pueden ser sumamente significativas, de manera similar a lo que ocurre en pacientes sometidos a mastectomía o a resección abdominoperineal (Zlotolow)24.
White sostiene que existe la presencia de un trastorno en la imagen corporal en la población oncológica cuando se observa una discrepancia notoria entre la apariencia física objetiva o percibida de una parte del cuerpo, atributo o función corporal y la representación mental (esquema) que el sujeto tiene de dicho atributo25.
Además de estas variables, Cash y Pruzinsky (1990) y Thompson (1990) refieren los aspectos que conforman la imagen corporal. Por lo que respecta a los aspectos perceptivos, es importante la precisión con la que se percibe el tamaño, el peso y la forma del cuerpo, ya sea en su totalidad o en sus partes. Las alteraciones en la percepción pueden derivar en sobreestimaciones o subestimaciones25–27.
Estos mismos autores argumentan que los aspectos cognitivo-afectivos, las actitudes, los sentimientos, los pensamientos y los juicios que suscita el cuerpo en cuanto a su tamaño, su peso, su forma o ciertas partes, también son fundamentales. Desde el punto de vista emocional, la imagen corporal incorpora experiencias de placer, desagrado, satisfacción, disgusto, rabia, impotencia, etc.25–27.
Las consecuencias en una persona y sus reacciones ante los cambios en su aspecto físico dependen de múltiples factores, los cuales se describen en la tabla 1.
Variables que influyen en el cambio de la imagen corporal
| Tipo de cambio físico, localización y grado asociado de discapacidad | Se ha comprobado que los enfermos con mayor riesgo de desarrollar problemas psicológicos y sociales son aquellos que presentan un mayor grado de deformidad y disfunción física |
| Reacción del entorno y apoyo social percibido | La vergüenza y el temor al rechazo de parte de las personas del entorno llevan a los pacientes a la evitación de las relaciones sociales y al aislamiento |
| Disponibilidad y acceso a los recursos necesarios | El uso de prótesis adecuadas y adaptadas a las necesidades de cada persona, el aprendizaje de nuevas formas de arreglo o cuidados, el acceso a métodos de reconstrucción quirúrgica o a cualquier otro recurso ayudarán a atenuar los cambios corporales y facilitarán que la persona se pueda sentir más cómoda consigo misma y menos limitada |
| La valoración o el significado que cada individuo asigna a cualquier alteración física en concreto | Lo importante no es el cambio objetivo experimentado, sino el significado que la persona le atribuye |
Esta tabla se construyó con información de las referencias 24-26.
En cuanto a los aspectos conductuales, son importantes las conductas que se derivan de la percepción y de los -sentimientos asociados al cuerpo. Pueden consistir en exhibición, evitación, comprobación, ritualización, enmascaramiento, etc.25.
Cash y Brown (1987) manifiestan que las alteraciones de la imagen corporal se concretan en 2 aspectos; el primer aspecto se refiere a una “alteración cognitiva y afectiva” que tiene que ver con la insatisfacción con el cuerpo y los sentimientos negativos que nuestro cuerpo suscita, y el segundo se refiere a las “alteraciones perceptivas” que conducen a la distorsión de la imagen corporal y la imprecisión con que se estima el cuerpo, su tamaño y su forma26.
Rosen (1995) sostiene que existen 4 niveles de respuesta a las alteraciones de la imagen corporal, las cuales se exacerban en situaciones que exponen al paciente a ser observado: el psicofisiológico, que incluye las respuestas de activación del sistema nervioso autónomo (sudor, temblor, alteraciones en la respiración, etc.); el conductual, que incluye la evitación, el enmascaramiento, rituales de comprobación y apaciguamiento; el cognitivo, que considera la preocupación intensa que puede ser patológica, obsesiva y delirante, así como las creencias irracionales, distorsiones perceptivas, sobrestimación y subestimación o autoverbalizaciones negativas sobre el cuerpo; y por último, el emocional, el cual incluye la insatisfacción, el asco, la tristeza, la vergüenza, etc.27,28.
7Impacto emocionalLa cara es el órgano con el que un individuo entra en contacto con su entorno, por medio de la cual se produce la expresión emocional que constantemente emite señales, bien para solicitar contacto con otros seres humanos, o para rechazarlos. La cara también sirve de máscara para evitar que los demás se asomen a nuestro ser más íntimo, y también sirve de carta de presentación de nuestra personalidad ante los demás20.
El paciente con cáncer de CyC no puede esconder los cambios estructurales sufridos en sus interacciones diarias y ha de enfrentarse a una exposición continua a la vista de los demás18. Como resultado de algunas cirugías mutilantes y un historial frecuente de alcoholismo, se encuentran en alto riesgo de depresión y suicidio29. En la tabla 2 se muestran las áreas psicológicas más afectadas por el cáncer de CyC.
Áreas psicológicas más afectadas por el cáncer de cabeza y cuello
| Área psicológica | Características |
|---|---|
| Aspecto físico e imagen corporal | Deformidad facial |
| Reacciones emocionales intensas | |
| Afección en la autoestima y autoimagen | |
| Relaciones interpersonales y comunicación | Sentimientos intensos de falta de atractivo |
| Aislamiento de actividades e interacciones sociales | |
| Evitación de contacto sexual | |
| Ansiedad | Puede surgir por cambios físicos, interacción interpersonal |
| Distorsión percibida del yo | |
| Temor a la separación y el rechazo | |
| Incapacidad para desarrollar actividades que antes fortalecían la autoestima | |
| Ansiedad reactiva a la enfermedad, sus tratamientos y sus secuelas | |
| Trastornos de ansiedad previos al diagnóstico (ansiedad generalizada, ataques de pánico y fobias) | |
| Depresión | Riesgo de desarrollar trastornos depresivos mayores; la prevalencia aumenta en casos de enfermedad avanzada |
| Mayor riesgo de suicidio | |
| Las personas cuya autoestima se ha basado en su apariencia física suelen presentar depresiones más severas | |
| La interrupción de la función tiroidea conduce a síntomas depresivos inducidos hormonalmente | |
| El dolor deficientemente controlado puede producir síndromes depresivos, irritabilidad e ideación suicida | |
| Alteraciones psiquiátricas y psicológicas relacionadas con conductas adictivas | Asociadas al consumo de alcohol y tabaco: |
| Intoxicación alcohólica | |
| Síndrome de abstinencia | |
| Delirium tremens | |
| Alucinosis | |
| Síndrome amnésico | |
| Demencia alcohólica | |
| Irritabilidad | |
| Inquietud o agitación | |
| Alteraciones del sueño | |
| Alteraciones en la concentración y la memoria | |
| Ansiedad | |
| Asociadas a la enfermedad: | |
| Sentimientos de culpabilidad y autorreproche | |
| Dificultad para modificar hábitos | |
| Habilidades de afrontamiento deficientes | |
| Personalidad | Se han diagnosticado trastornos de la personalidad en 18% de estos enfermos |
| El estrés generado por la enfermedad y los tratamientos tiende a acentuar los rasgos más desadaptados. (Personalidad dependiente: proyectará demandas excesivas de cuidado sobre la familia y el personal sanitario. Personalidad con trastorno por evitación: probablemente descuidará o menospreciará sus cuidados y presentará poca adherencia al tratamiento | |
| Otros aspectos de la calidad de vida | La afectación por la incapacidad para disfrutar de los alimentos, las dificultades para masticar y el babeo constante no sólo interfieren con la capacidad para disfrutar de las comidas, sino también con el comportamiento social |
Esta tabla se construyó con información de las referencias 29, 31-35.
La comunicación de afecto y la cercanía del cónyuge, los hijos y los amigos dependen en buena medida de la expresividad facial. Por lo tanto, no es de sorprender que el temor al aislamiento y el rechazo y las preocupaciones acerca de las reacciones de los demás conduzcan a la indecisión con respecto a la cirugía y a depresión postoperatoria30.
Por lo que respecta a la familia, son frecuentes los sentimientos de impotencia, especialmente ante la posibilidad de tener que administrar cuidados al enfermo para los cuales sus miembros no se encuentran psicológicamente preparados. Muchos se enfrentan a la necesidad de tener que limpiar diariamente heridas abiertas y necrosadas, ayudar al enfermo a aspirarse y atenderle cuando presente dificultades respiratorias o hemorragias. Todo ello genera temores intensos, así como sentimientos de aversión y rechazo, hasta el punto de que algunos se niegan a administrar cuidados en su domicilio. Algunos familiares se avergüenzan y se sienten enormemente culpables ante su incapacidad30.
8Alternativas psicológicas de adaptación al cambio físico experimentadoLas aplicaciones de la medicina conductual a la oncología son relativamente recientes y su objetivo estriba en producir cambios clínicamente significativos en determinadas conductas del paciente mediante el uso de técnicas psicológicas basadas en la teoría del aprendizaje. Las instalaciones hospitalarias modernas imponen al enfermo un entorno que contribuye fácilmente al desarrollo de problemas emocionales de una magnitud suficiente como para alterar significativamente su calidad de vida y, en ocasiones, impedir su adherencia al tratamiento médico, debido a que muchos enfermos se avergüenzan y evitan salir de su habitación en el hospital, de modo que es importante impedir la evitación del contacto social durante un período prolongado tras la cirugía20.
Algunos enfermos hospitalizados en unidades de CyC temen salir de su habitación y encontrarse con otros enfermos también deformados que no hacen más que confrontarlos con su propia deformidad. En 2003, Diel Trill sugirió que en estos casos habrá que utilizar aproximaciones sucesivas; es decir, que el enfermo salga las primeras veces de su habitación por las noches, cuando los demás pacientes ya se encuentran encamados y las visitas se han marchado y, cuando se sienta preparado para enfrentarse a otros, se le ayude a salir de su habitación durante el día, cuando los pasillos suelen encontrarse notoriamente poblados20.
Esto adquiere especial importancia en el enfermo con cáncer de CyC debido a la cronicidad de la enfermedad, a la agresividad de sus tratamientos y a la necesidad de frecuentes hospitalizaciones20.
La psicoterapia durante el postoperatorio y la rehabilitación tienen como objetivos ayudar al enfermo a explorar sus preocupaciones, temores y sentimientos, facilitar el proceso de aceptación del nuevo aspecto físico y de las limitaciones funcionales, buscar modos adaptados para resolver las dificultades derivadas de la deformidad y la disfunción, facilitar la comunicación conyugal y familiar, promover el contacto y la reintegración social y facilitar el duelo por las pérdidas sufridas, entre otros20.
Los problemas sociales primordiales en la rehabilitación son los miedos a la socialización con los demás, las dificultades en la adaptación y la disfunción, los cuales aparentemente se ven alterados, así como el uso continuo del tabaco y el alcohol. La rehabilitación debe iniciarse antes de la cirugía con cuidados preoperatorios, el asentamiento psicológico y una planeación para asegurar la continuidad. El objetivo de la rehabilitación consiste en asegurar el máximo trabajo y rehabilitación social para la optimización de los cuidados personales, la funcionalidad y la capacidad para la recuperación psicológica22.
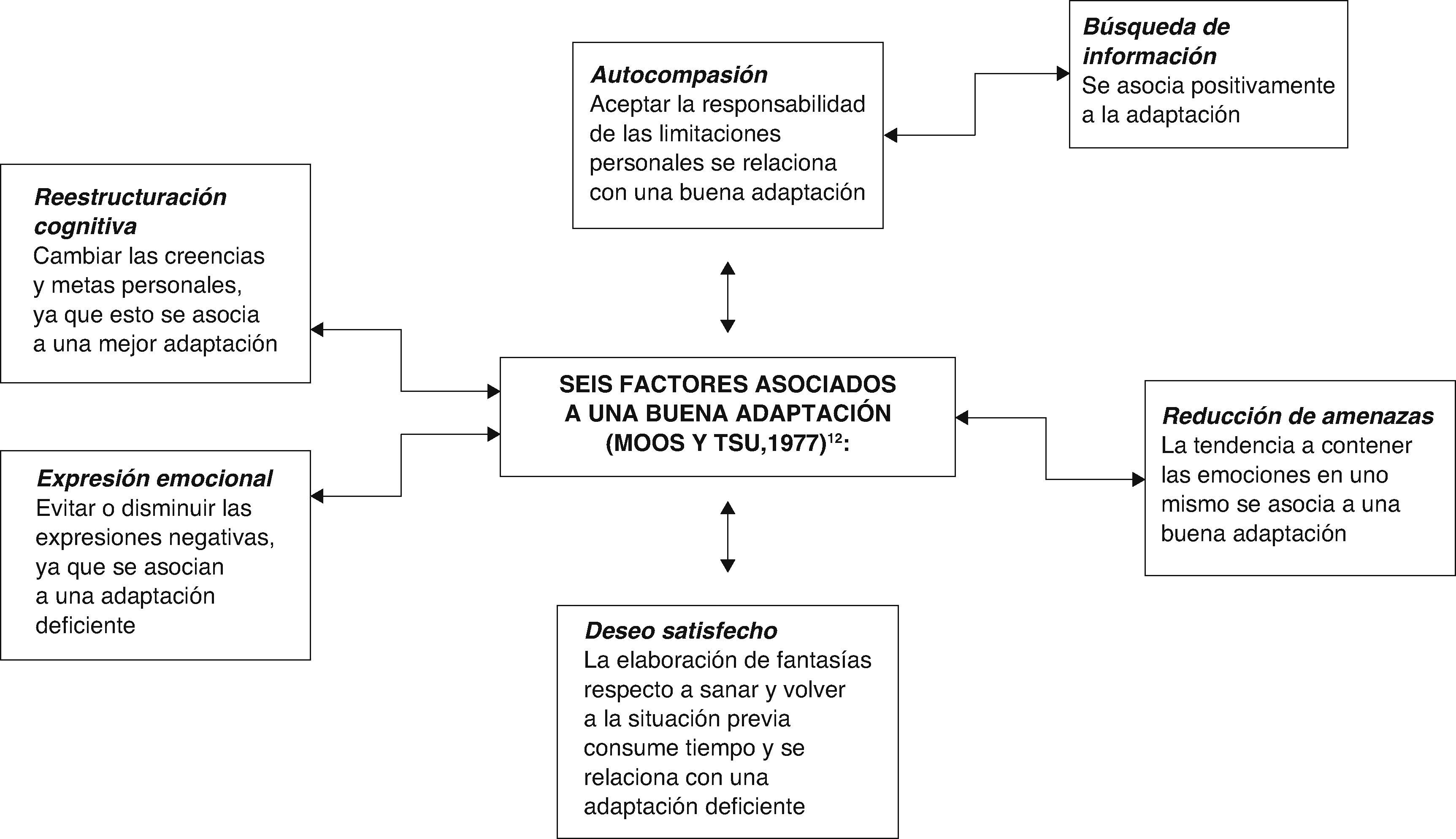
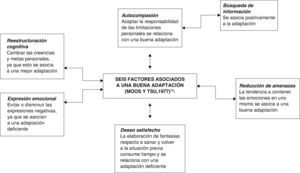
El análisis de la conducta individual y el ambiente en que dicha conducta tiene lugar, como sugiere el modelo de aprendizaje conductual, es apropiado para entender las reacciones psicológicas ante las limitaciones físicas. En 1977, Moos y Tsu desarrollaron 6 factores asociados a una buena adaptación (fig. 4).
Seis factores asociados a una buena adaptación (Moos y Tsu, 1977)12.
El tratamiento de los trastornos de ansiedad y del estado de ánimo deberá ser inmediato ante la aparición de los primeros síntomas. Se utilizará una combinación de tratamientos psicológicos de apoyo y conductuales (por ejemplo, para facilitar la administración de radioterapia a enfermos fóbicos), así como psicofármacos cuando se requieran20.
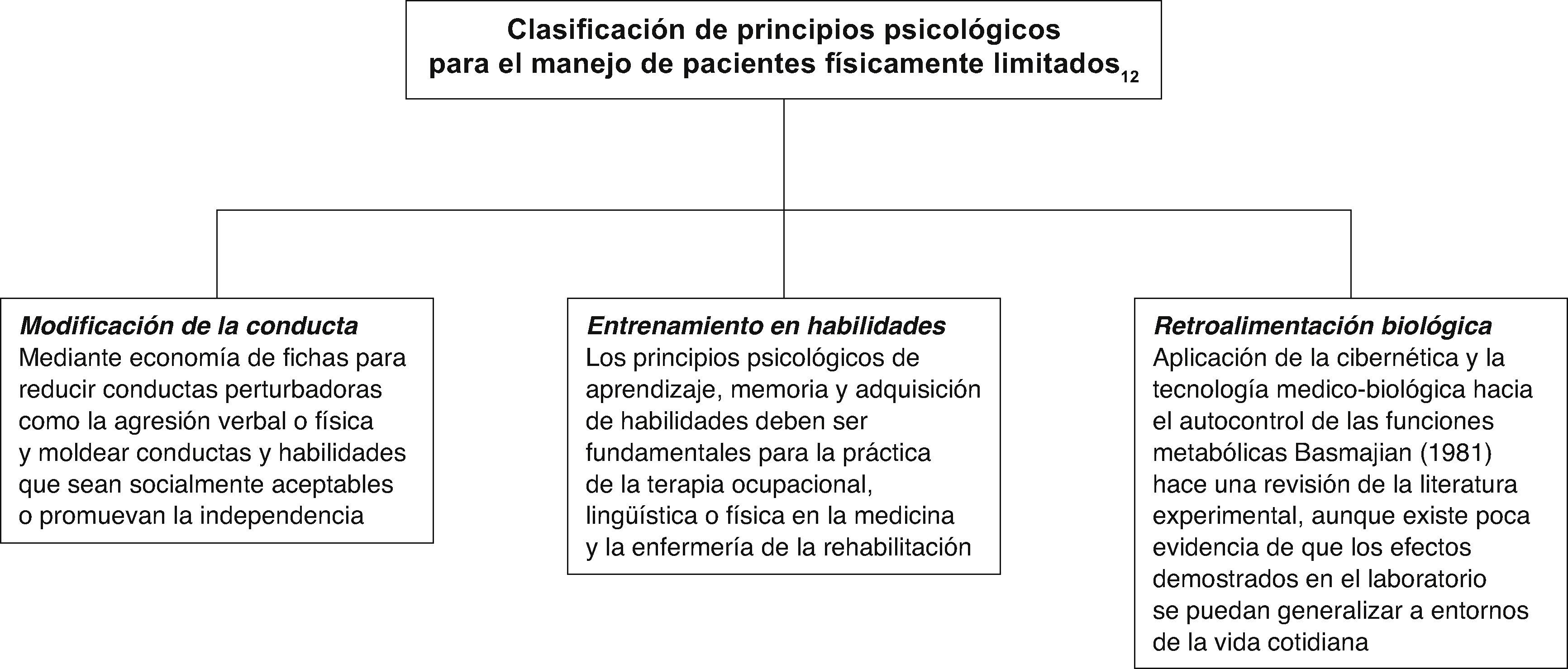
En 1938, Lincoln clasificó en 3 grupos la aplicación de los principios psicológicos para el manejo de pacientes físicamente limitados (fig. 5).
Clasificación de principios psicológicos para el manejo de pacientes físicamente limitados9.
Por su lado, Fordyce (1971) describió la adaptación a la limitación física como un proceso de aprendizaje, basado en los principios del condicionamiento clásico y operante. De este modo, el inicio de la limitación es visto como un cambio en la disponibilidad del reforzamiento individual (transición). La pérdida puede ser vista en términos conductuales como la supresión de condiciones previamente satisfactorias en la vida o de la forma de alcanzarlas. Para remplazar tales pérdidas, se depende tanto de las habilidades individuales como de la disponibilidad en el entorno de vías alternativas de satisfacción12.
Se han empleado otras estrategias terapéuticas, como la terapia cognitivo-conductual. En 1984, Larcombe y Wilson enseñaron a un grupo de individuos con esclerosis múltiple a identificar formas negativas de pensamiento que conducen a la resignación y a la depresión. Posteriormente, establecieron metas y promovieron actividades dirigidas a objetivos en el grupo. Otra alternativa de apoyo es el consejo clínico sobre la sexualidad12.
Las técnicas más utilizadas en el tratamiento de las alteraciones de la imagen corporal incluyen la motivación para la terapia. Los pacientes tienden a modificar su apariencia externa por medio de dietas, ejercicio, tratamientos estéticos, etc. Sin embargo, el problema no está en la apariencia exterior, sino más bien en la vivencia subjetiva del cuerpo12. El tratamiento psicológico no puede cambiar el aspecto externo, pero sí ayudar a aceptar el cuerpo y a vivir mejor de modo satisfactorio (Salaberria y Belaunzaran, 2003)36.
Por otro lado, la información sobre la imagen corporal puede ser útil: cómo se construye, sus alteraciones, la apariencia física, las repercusiones de los pensamientos, las emociones y la percepción del cuerpo, el papel de la evitación y los rituales y comportamientos que mantienen una imagen corporal negativa. Se trabaja con material audiovisual, recortes de prensa, tareas terapéuticas, etc. Es fundamental el acuerdo entre el terapeuta y el paciente sobre los objetivos terapéuticos. El tratamiento psicológico está orientado hacia el aprendizaje de nuevos patrones de pensamiento, emoción y comportamiento37.
9Técnicas para el tratamiento biopsicosocialProbablemente, las técnicas más útiles que pueden utilizarse en los pacientes con cáncer de CyC son las de relajación y respiración para el manejo de los síntomas de ansiedad38, la reestructuración cognitiva que permite el trabajo con los pensamientos más negativos e irracionales (Geremia y Neziroglu, 2001)38 y la exposición de áreas de la apariencia física que producen malestar por medio de la exposición de distintas partes del cuerpo o exposición a situaciones donde el cuerpo es visible (desensibilización sistemática, exposición graduada, etc.). La exposición se puede aplicar en forma imaginaria, frente al espejo, y por medio de realidad virtual. A dicha técnica se le añade la prevención de la respuesta en forma de conductas rituales como la comprobación reiterada, el acicalamiento excesivo, etc.28,39. Otras técnicas que pueden ser empleadas son el diseño de experiencias positivas y de placer con el cuerpo, ejercicios sensoriales, actividades placenteras, diseño de halagos dirigidos al propio cuerpo, etc.28,39.
Por otro lado, la prevención de recaídas debe incluir la identificación de situaciones de riesgo y el entrenamiento en estrategias de afrontamiento28,39.
10ConclusionesEs sorprendente que en la literatura exista tal escasez de información acerca de la imagen corporal relacionada con pacientes oncológicos, así como la carencia de instrumentos que evalúen la imagen corporal en dichos pacientes y, por lo tanto, de un instrumento específico para ser empleado en pacientes con cáncer de CyC, particularmente en pacientes con cáncer de nariz sometidos a rinectomía.
Un esfuerzo importante en esa dirección sería la validación de instrumentos que evalúen las alteraciones de la imagen corporal y la autoestima en pacientes con cáncer de CyC, como el test de Machover de la figura humana, que es una prueba proyectiva, pero que aún no ha sido utilizada en estos pacientes.
Es urgente una comprensión más profunda de este problema, así como el establecimiento de estrategias específicas, más adecuadas para la atención psicológica que se requiere en este tipo de pacientes, sus parejas, sus familias y, además, de todo el equipo sanitario especializado. Es fundamental implementar el desarrollo de estudios de investigación psicológica en pacientes con cáncer de CyC, particularmente con neoplasias localizadas en la nariz, debido a la morbilidad psicológica generada ante el impacto producido por la enfermedad y por los tratamientos radicales, mutilantes e incapacitantes, así como por las repercusiones en la imagen corporal del paciente oncológico. El conocimiento de este impacto psicológico es primordial para ofrecer mejores intervenciones psico-oncológicas como componente esencial en el soporte biopsicosocial del paciente oncológico.
Referencias no citadas