La parada cardiaca es un gran problema sanitario, por su alta mortalidad, y las secuelas neurológicas derivadas de la hipoxia. Siguiendo las recomendaciones de las sociedades científicas y de la evidencia generada, se inició en 2006 en nuestro centro, la aplicación de hipotermia ligera.
ObjetivoEstandarizar la aplicación del sistema no invasivo, de inducción y mantenimiento de hipotermia (Arctic-Sun®), evitar la variabilidad de la práctica clínica, garantizar la calidad de la atención y la seguridad del paciente.
MetodologíaSe realiza revisión bibliográfica y de protocolos de centros sanitarios en los que se emplea la técnica de hipotermia inducida. Hacemos análisis de las historias clínicas de pacientes, a los que se aplicó esta técnica y tras reuniones entre los diferentes profesionales que participan en el proceso se realiza un documento consensuado de actuaciones a llevar a cabo.
PersonalEn la elaboración de la trayectoria clínica participan médicos, enfermeras y auxiliares de enfermería.
TécnicaSe describen las actividades en cada fase del proceso: preparación y monitorización del paciente, programación del dispositivo, inducción y mantenimiento de la hipotermia, así como del recalentamiento prolongado que se lleva a cabo.
Cardiac Arrest is a major health problem because of its high mortality and neurological effects due to hypoxia.
Based on the Scientific Societies recommendations and Scientific Evidence, our hospital began to apply Mild Hypothermia in 2006.
Objective of this clinical courseTo standardize the application of the non-invasive Induction and Maintenance Hypothermia System (Arctic-Sun®), to avoid the variability of the clinical practice, and to ensure patient quality of care and safety.
MethodologyA review was made of the literature and protocols of the Health Care Centers where hypothermia is used. The clinical records of the patients in whom this technique was used were analyzed. Meetings were held with the professionals in order to reach a consensus.
StaffDoctors, Nurses and Nursing assistants.
TechniqueThe activities in each phase were described: preparation and patient monitoring, cooling device, programming, induction and maintenance of hypothermia and controlled rewarming until normothermia is reached.
La parada cardiaca (PC) es uno de los principales problemas sanitarios en los países desarrollados (en España, 40.000/año1), no solo por su alta mortalidad, sino también por las secuelas neurológicas derivadas de la hipoxia e isquemia que sufren las neuronas debido a la falta de flujo sanguíneo2.
Neumar et al3 describen el «síndrome posparada cardiaca» como el resultado de los daños neurológicos, la disfunción miocárdica, la respuesta sistémica a la isquemia y reperfusión y las complicaciones de las patologías previas.
Distintos ensayos clínicos muestran que la hipotermia ligera mejora la supervivencia y la función neurológica en pacientes que recuperan la circulación tras una PC4,5 (recomendación 2A).
Cheung et al, en una revisión sistemática sobre la aplicación de la hipotermia como neuroprotector tras una PC, concluyen que la hipotermia ligera disminuye la mortalidad y la incidencia de deterioro neurológico. El número necesario de pacientes a tratar para salvar una vida es de 7 (NNT=7) y de 5 para evitar el daño neurológico (NNT=5)6.
En nuestro centro y como un eslabón en la cadena de tratamiento de estos pacientes, conformada por la atención lo más temprana posible por los servicios de urgencia extrahospitalaria y el tratamiento mediante angioplastia primaria se inició la aplicación de un sistema no invasivo para generar hipotermia ligera (32–34°C) durante 24h, siguiendo las recomendaciones del Plan Nacional de Resucitación Cardiopulmonar de la Sociedad Española de Medicina Intensiva y Unidades Coronarias de 20067, las de la Internacional Liaison Comité on Resusitation3, la American Heart Association y el European Resucitation Council y de la evidencia científica existente.
Las técnicas empleadas para lograr la hipotermia son diversas: desde la aplicación de hielo, administración de fluidos intravenosos fríos, sistemas de aire, mantas y láminas adhesivas por las que circula agua o gel frío, catéteres intravasculares…
Esta vía clínica de hipotermia ligera está centrada en la utilización del sistema Arctic-Sun® de Medivance.
Consiste en la aplicación, directamente sobre la piel, de unas placas adhesivas que generan la pérdida de calor mediante conducción, logrando de esta forma una disminución rápida de la temperatura corporal, así como el mantenimiento de la misma y el posterior recalentamiento del paciente de forma progresiva, programando el tiempo en el que se pretende alcanzar una temperatura objetivo.
Teniendo en cuenta la individualidad de cada paciente que ingresa en UCI, se ha elaborado una trayectoria clínica, que nunca sustituirá al juicio del profesional, en la que se describen las actuaciones, el momento, y el responsable de realizarlas.
Comprende desde la indicación, de aplicación de hipotermia ligera, hasta alcanzar la estabilización térmica tras este tratamiento.
Hipotermia terapéuticaDefiniciónLa hipotermia terapeútica es la aplicación de frío con el objetivo de disminuir de forma controlada la temperatura corporal, en este caso como protector cerebral.
Mecanismos protectores cerebrales de la hipotermiaLa isquemia es el componente esencial de daño neuronal tras una PC.
Uno de los efectos protectores de la hipotermia9 se debe principalmente al enlentecimiento del metabolismo cerebral, que conlleva la disminución del consumo de glucosa y de oxígeno, ya que por cada grado que se disminuye la temperatura, el metabolismo decrece en un 6–7%10.
De esta forma, se suprimen algunas de las reacciones químicas que se asocian a la reperfusión. Entre otras, se encuentran:
• La interrupción de la apoptosis celular.
• La paralización de las bombas de iones y de las cascadas neuroexcitatorias.
• Cambios en el nivel del calcio celular, en los receptores del glutamato, etc.
• Supresión de la reacción inflamatoria inducida por la isquemia.
• Disminución de la producción de radicales libres.
• Estabilización de la barrera hematoencefálica.
• Disminución de la acidosis intracelular.
• Disminución de la presión intracraneal.
Las complicaciones aumentan cuando la temperatura disminuye por debajo de los 32°C. Las más frecuentes son11:
• Temblores: para generar calor, con lo que se incrementa el metabolismo de las grasas, carbohidratos y proteínas. Aumenta el consumo de oxígeno entre el 40–100% además de resultar poco confortable para el paciente.
• Efectos cardiacos: inicialmente se produce taquicardia sinusal que posteriormente pasa a bradicardia. Cuando se alcanzan temperaturas ≤30°C, fuera del rango de la hipotermia ligera, aumenta el riesgo de arritmias cardiacas.
• Hipovolemia: derivada de la poliuria que induce la hipotermia.
• Alteraciones electrolíticas: hipopotasemia durante la fase de hipotermia, por entrada dentro de la célula del ión e hiperpotasemia en la fase de recalentamiento, por salida del mismo al compartimento extracelular.
• Hipomagnesemia.
• Hipotensión.
• Hiperglucemia, ya que la hipotermia disminuye la secreción de insulina y genera una menor sensibilidad a la misma.
• Alteración del sistema inmune.
• Trastornos de la coagulación: prolongación del tiempo de protrombina y el tiempo parcial de tromboplastina. Alteraciones de la función plaquetar.
• Afectación del metabolismo de ciertos fármacos.
• Aumento de la solubilidad de los gases en sangre.
• Diuresis fría, por disminución de la reabsorción de solutos.
Ligera: entre 35°C y 33°C.
Moderada: entre 33°C y 28°C.
Profunda: <28°C.
Criterios de inclusión para la aplicación de hipotermia terapéuticaPC, con un ritmo inicial en fibrilación ventricular o taquicardia ventricular sin pulso, de posible origen cardiológico.
Intervalo estimado de 5–15min, desde que tiene lugar la PC y la primera asistencia con soporte vital avanzado.
Menos de 60min, hasta la restauración de la circulación espontánea.
Edad entre 18–75 años.
Valoración del estado neurológico tras la estabilización circulatoria: situación de coma.
Criterios de exclusión para la aplicación de hipotermia terapéuticaInestabilidad hemodinámica a pesar de las medidas de reanimación.
Coma debido a otras causas.
Enfermedad terminal previa al paro cardiaco.
Embarazo.
El objetivo de esta trayectoria es estandarizar la aplicación del tratamiento mediante hipotermia para evitar la variabilidad de la práctica, garantizar la calidad de la atención y la seguridad del paciente.
MetodologíaLa metodología empleada en la elaboración de esta trayectoria ha consistido en:
Revisiones bibliográficas en bases de datos.
Análisis de los procedimientos de otros centros sanitarios en los que se aplica esta técnica.
Estudio de las historias clínicas de los pacientes a los que se les había aplicado esta terapia, para poder determinar las complicaciones técnicas y las dificultades en el uso del dispositivo.
Ejercicios prácticos en situación de laboratorio, para comprobar la eficacia de las soluciones propuestas ante los problemas detectados.
Reuniones entre los profesionales implicados en la atención al paciente, hasta alcanzar el consenso.
Médico.
Enfermera.
Auxiliar de enfermería.
Recursos materiales específicos de la hipotermiaConsola Arctic-Sun®.
Almohadillas térmicas Arctic-Sun®.
Sonda vesical con sensor térmico, conectada al Arctic-Sun®.
Sonda térmica rectal, para registro en el monitor central.
Descripción del sistema Arctic-Sun®El sistema está formado por unas almohadillas de transferencia térmica, por las que circula agua, conectadas a una consola, mediante la cual se gestiona la temperatura objetivo a alcanzar por el paciente8.
El agua circulante abarca un rango de temperatura entre 4°C y 42°C y simula el efecto térmico que se genera al sumergir un cuerpo en agua fría.
Las placas, que cubren el 40% de la superficie corporal, constan de tres capas:
La capa en contacto con la piel, está formada por un hidrogel hipoalergénico que permite una gran adherencia, pero que puede despegarse sin causar lesiones ni depilación.
La capa media: por la que circula el agua a presión negativa.
La capa externa que es aislante.
Son radiotransparentes y no contienen elementos metálicos ni látex.
El sistema monitoriza la temperatura del paciente, asegurando que no sobrepase los 38°C, ni sea inferior a 32°C, cuando se emplea la opción de modo automático.
Permite programar la temperatura del agua o establecer una temperatura objetivo del paciente, en un tiempo determinado, así como el mantenimiento de una temperatura prefijada. Para ello precisa la información de la temperatura del paciente, mediante una sonda vesical con un sensor térmico, que transmite la información al microprocesador del Arctic-Sun®.
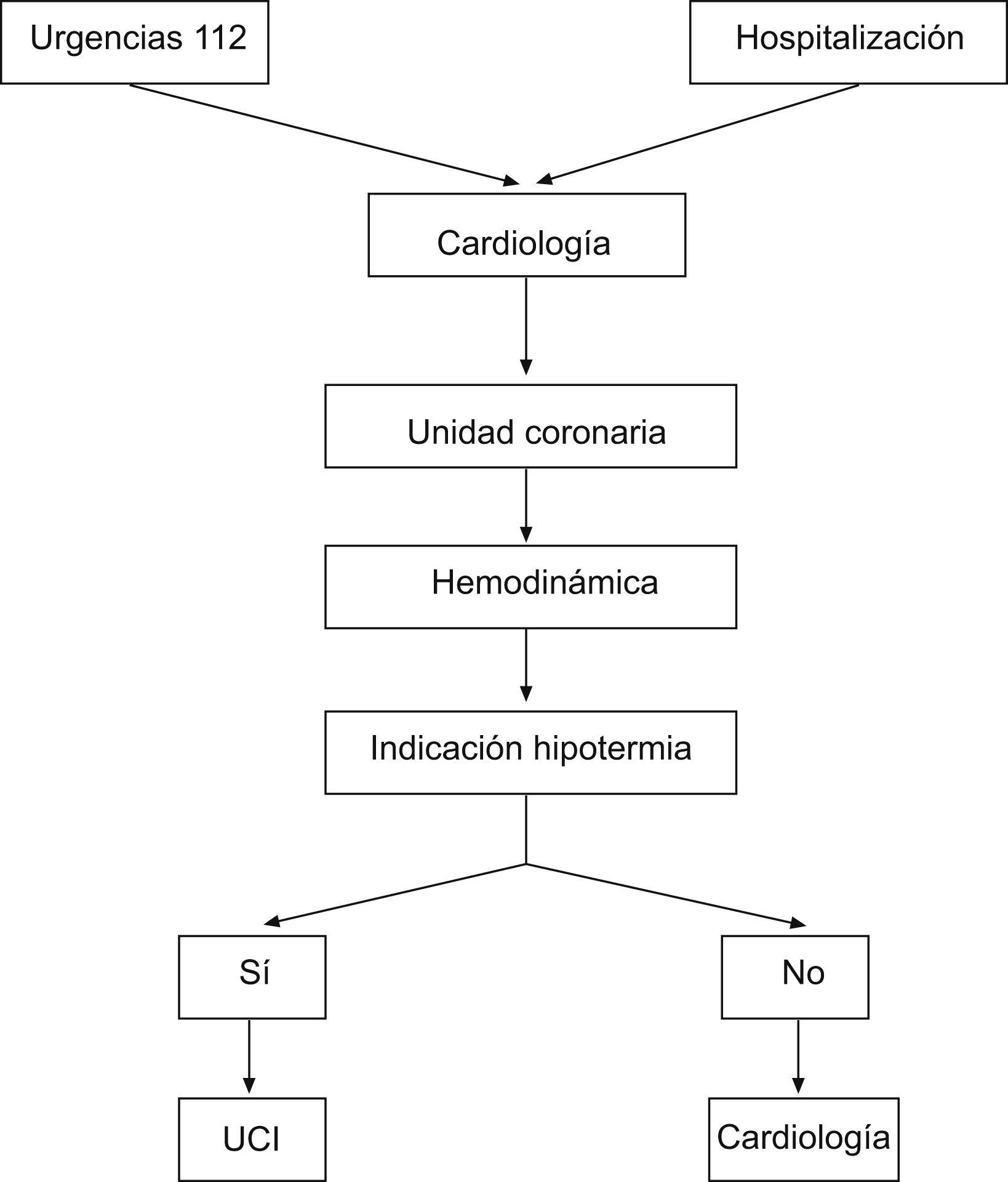
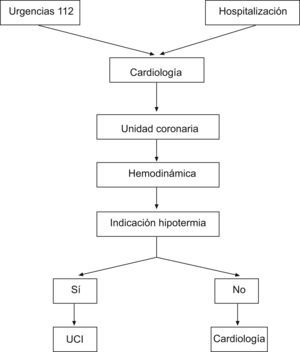
Circuito dentro del sistema sanitario del paciente con tratamiento con hipotermiaLa cadena de tratamiento de las personas que han sufrido una PC, en el ámbito de actuación del Servicio Navarro de Salud, engloba a los servicios de urgencias extrahospitalarias, coordinados a través del 112, los de urgencias hospitalarias, el departamento de cardiología y el de medicina intensiva.
La procedencia de los pacientes puede ser extra o intrahospitalaria.
Una vez que se identifica a una persona susceptible de que se le someta a hipotermia, se comunica con el médico intensivista, para realizar una valoración conjunta de la indicación de neuroprotección. Es lo que denominamos «fase de preaviso».
Aquellos a quienes se les realiza angioplastia primaria y cumplen los criterios de inclusión, se trasladarán posteriormente a la UCI. Esta es la «fase de aviso de hipotermia», en la que el intensivista, tras el análisis conjunto con cardiología, notificará a la UCI que se comiencen los preparativos para el ingreso del enfermo en la unidad (fig. 1).
Preaviso de ingresoEl servicio de cardiología, tras la evaluación del estado del paciente, se comunica con el servicio de medicina intensiva, para realizar la valoración de la indicación de hipotermia.
El médico responsable realizará el preaviso de un posible tratamiento de hipotermia, tras el cual se encenderá y programará el Arctic-Sun®, en modo manual, con una temperatura objetivo del agua a 4°C.
Notificación de ingresoTras la recepción del aviso de ingreso de un paciente para aplicarle hipotermia, se prepararán y comprobarán:
• Monitorización: cardiaca, respiratoria, capnografía, pulsioximetría, temperatura rectal y axilar.
• Electrocardiógrafo.
• Desfibrilador.
• Respirador (sin humidificador activo), con intercambiador de calor y humedad.
• Vigileo® (Sistema de medición del índice y gasto cardiaco, mínimamente invasivo).
• TOF (train of four).
• BIS (Bispectral Index System).
• Bombas de perfusión.
• Sueros fisiológicos fríos (refrigerados).
• Tubos para analítica: hematología, coagulación, bioquímica, enzimas cardiacas.
• Dispositivos para gasometrías arteriales y venosas.
• Material para canalizar una vía venosa central.
• Material para canalizar una vía arterial, para monitorización de la tensión arterial, índice y gasto cardiaco, así como para la extracción de muestras sanguíneas.
• Sonda nasogástrica.
• Sonda vesical con sensor térmico.
• Termómetro rectal.
• Dispositivos para la prevención de úlceras por presión: colchón antiescaras, apósitos de espuma de poliuretano.
• Medias de compresión gradual.
• Documentación del servicio.
Dado el tiempo que generalmente transcurre desde la PC, hasta el ingreso en la unidad, es recomendable la rapidez en la realización de los diversos procedimientos, para lograr el descenso térmico en el menor tiempo posible y teniendo en cuenta que todas las acciones se encaminan al tratamiento del «síndrome posparada cardiaca»: efectos neurológicos, disfunción miocárdica, respuesta sistémica a la reperfusión tras la isquemia y las posibles complicaciones de las patologías previas.
Se procederá a la recepción del paciente, siguiendo el procedimiento habitual establecido en el servicio.
Monitorización y registro de constantes: frecuencia cardiaca y ritmo, tensión arterial, presión venosa central (PVC), frecuencia respiratoria, medición del CO2 en aire espirado (etCO2), saturación de oxígeno (Sat O2), BIS, temperatura rectal y axilar.
Exploración física, valoración neurológica y reactividad pupilar.
Registro de catéteres y sondas.
Canalización de una vía venosa central.
Inserción de un catéter arterial.
Extracción de muestras para analítica sanguínea y estudio gasométrico.
Se realizará el sondaje vesical, empleando una sonda vesical con sensor térmico y se procederá al sondaje nasogástrico.
Se colocará el termómetro rectal, previa comprobación de que la ampolla rectal está libre de heces.
Según el estado higiénico de la piel, si se requiere, se bañará al paciente con agua fría.
Si el paciente presenta alguna herida, se curará y cubrirá con un apósito.
Se colocarán los apósitos de poliuretano, en las prominencias óseas, en función del riesgo de desarrollar úlceras por presión13.
Colocación de las medias de compresión gradual14.
Establecer los límites de alarmas cardiacas, respiratorias y de temperatura en el monitor central.
Lavado higiénico de manos.
Colocar al paciente en decúbito lateral.
Retirar el protector de la almohadilla y aplicarla a la piel desde la columna hacia el tórax del paciente, teniendo en cuenta que no presione la axila, ya que podría causar una lesión por presión.
Repetir el procedimiento en el decúbito contrario.
Colocar las almohadillas en los muslos del paciente, sin que presionen las ingles.
Conexión a la consolaConectar las almohadillas a la máquina, siguiendo los códigos de color de las conexiones (blanco con blanco y azul con azul).
Conectar el sensor térmico empleado para monitorizar la temperatura a la central.
La máquina realiza la transferencia del agua a las placas de forma automática. Si el depósito no tiene agua suficiente, genera un aviso solicitando el llenado del mismo con agua estéril.
Programación de la consola en modo manual con la temperatura objetivo del agua a 4°C.
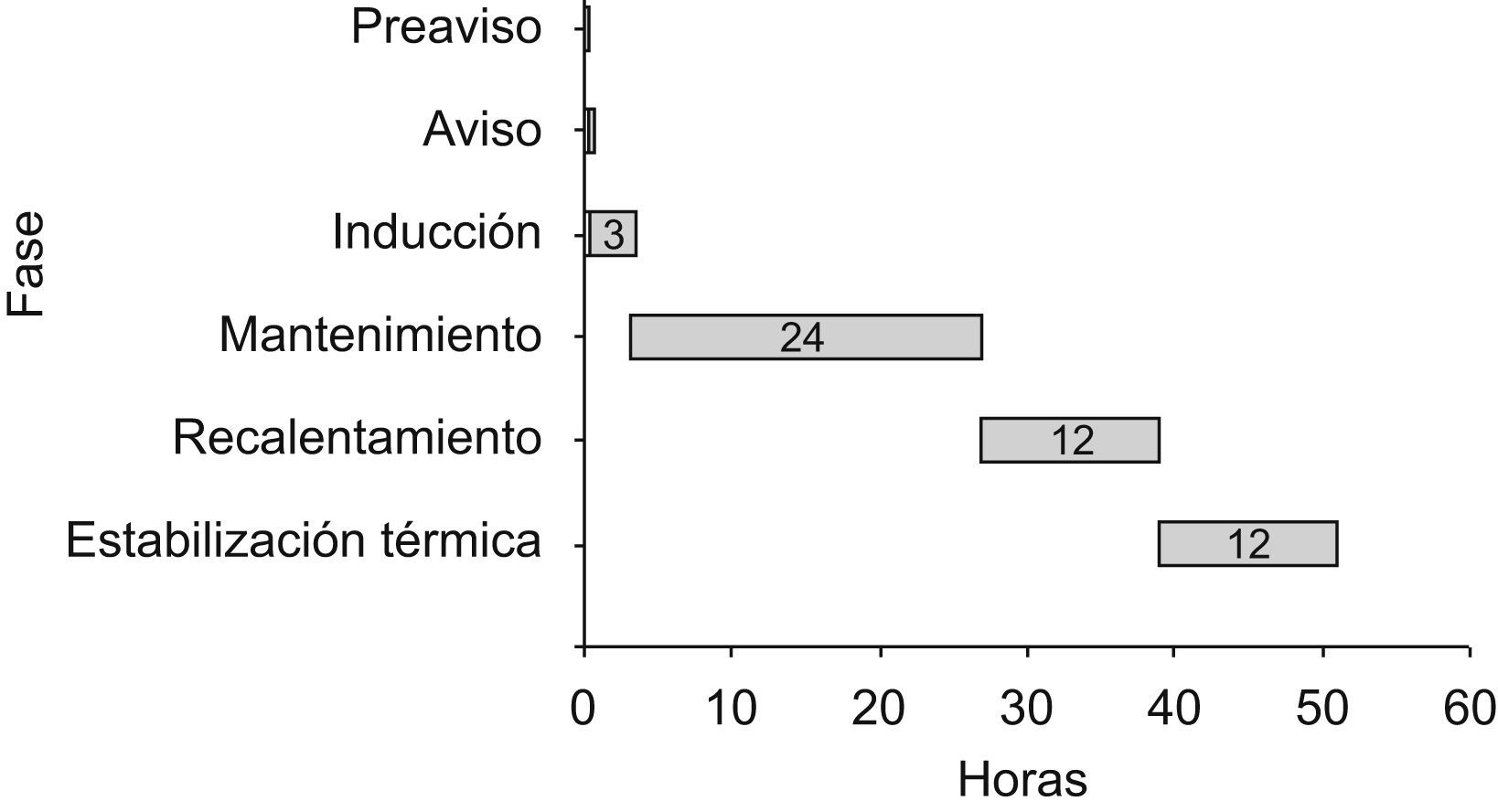
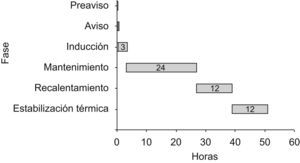
Fases del tratamientoSe establecen 4 periodos:
Inducción: desde el ingreso en la unidad hasta que se logra la temperatura de 33°C. Se empleará la administración de sueros fríos, baño con agua fría si es preciso (según el estado de la piel) y la conexión al sistema Arctic-Sun®.
Mantenimiento: periodo que abarca desde que el paciente llega a la temperatura de 33°C, hasta 24h después.
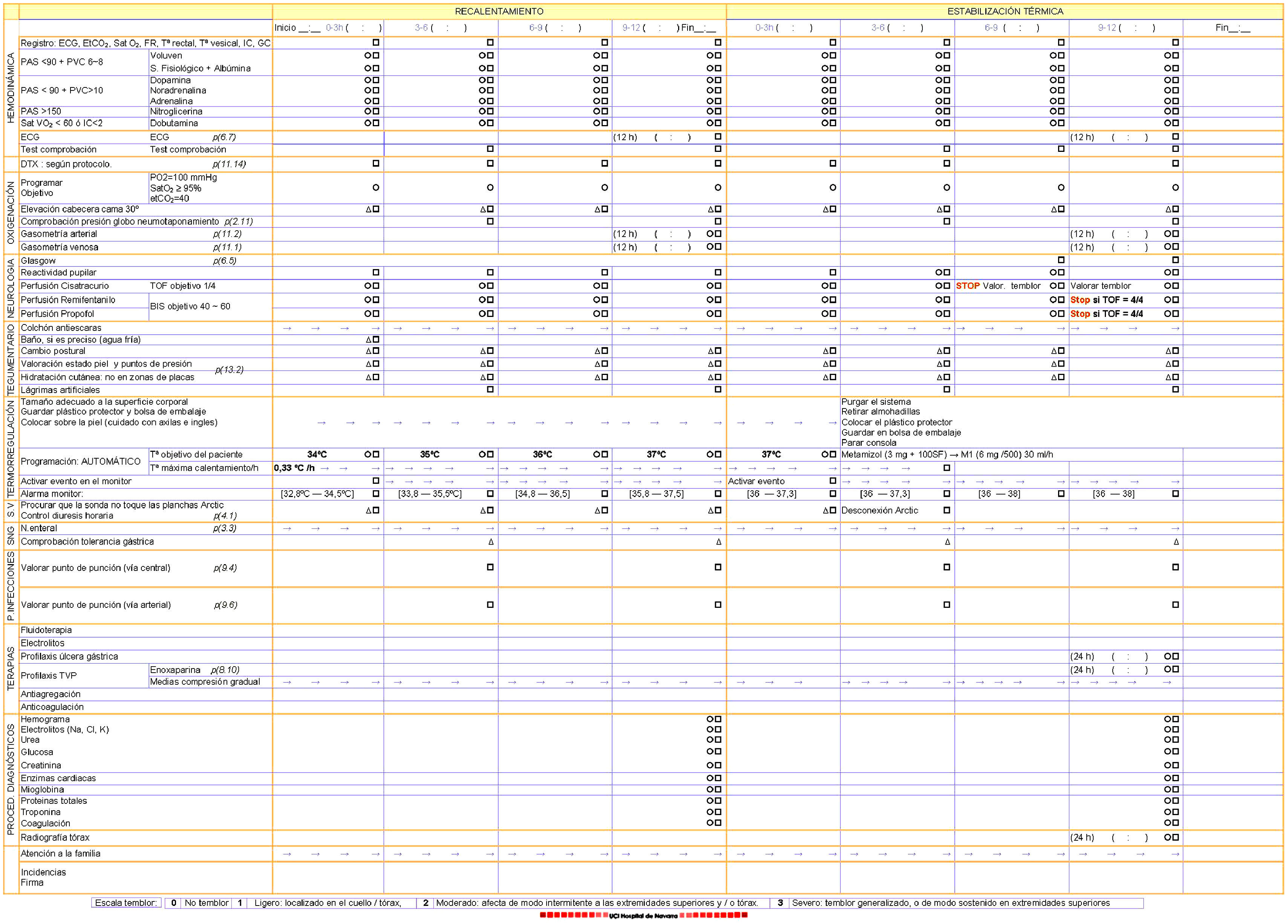
Recalentamiento: una vez finalizada la fase anterior, se inicia el incremento programado de la temperatura, hasta llegar a los 37°C. Abarca 12h y se realiza de forma controlada con la máquina.
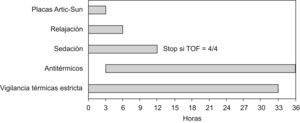
Estabilización térmica: se establecen 12h para lograr la normotermia de forma autónoma. Las primeras 3h, se mantendrá la temperatura regulada por el aparato a 37°C. Pasado este periodo se retirarán las placas, se administrará una pauta antitérmica profiláctica, manteniendo una actitud expectante ante un posible repunte térmico (fig. 2).
InducciónEs el periodo comprendido desde la conexión al Arctic-Sun®, hasta que el paciente logra los 33°C.
Se programará la máquina en modo manual, con la temperatura objetivo del agua a 4°C. El objetivo es lograr el descenso térmico en el menor tiempo posible.
Dado que en esta modalidad de programación solo se regula la temperatura del agua, hay que realizar un estrecho control de la temperatura del paciente, mediante el monitor central, estableciendo los límites de alarma y evitando de esta forma una hipotermia más profunda, con los riesgos que puede conllevar.
Las actividades de enfermería van dirigidas especialmente a la detección de posibles efectos derivados de la generación de hipotermia para minimizarlos, así como la administración de fluidoterapia y medicaciones por orden médica.
Valoración de posibles efectos derivados de la hipotermiaPoliuria.
Hipertensión.
Hipotensión por poliuria.
Taquicardia.
Cambios en el ritmo cardiaco.
Hiperglucemia.
Temblores.
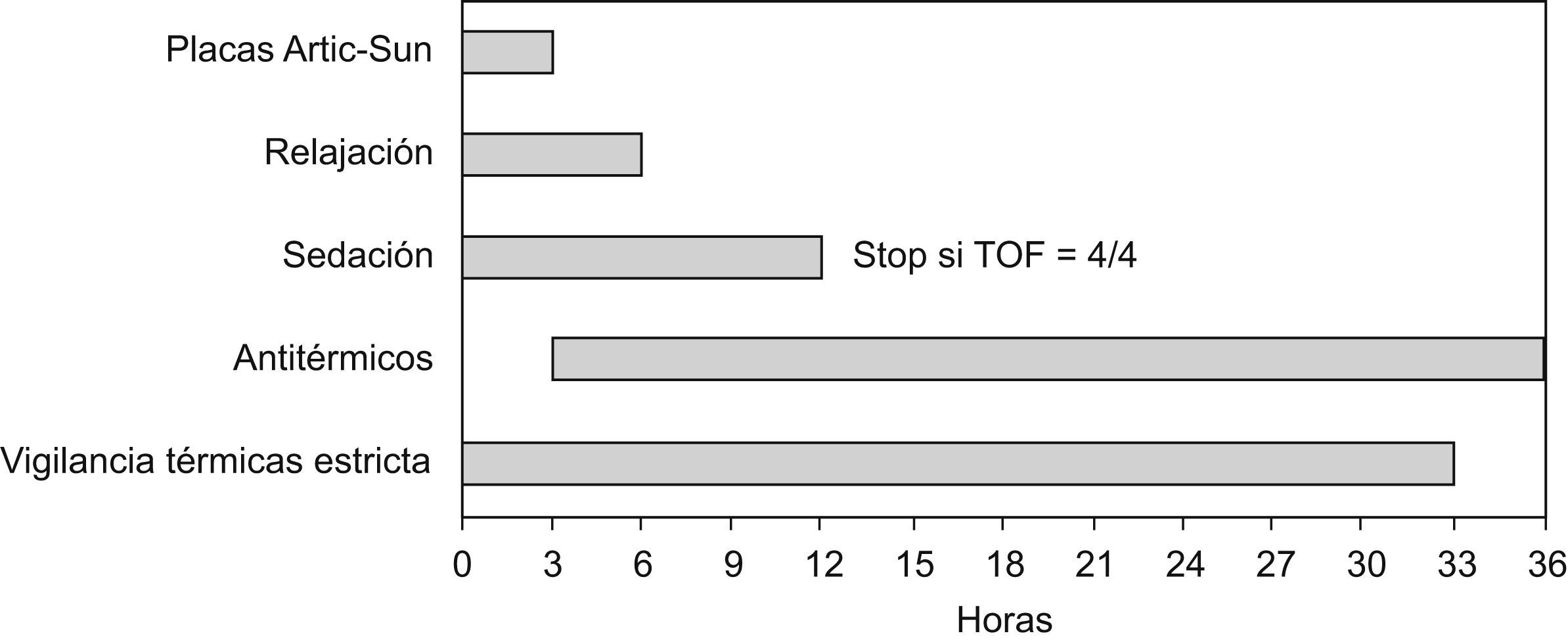
Sedoanalgesia, según la pauta indicada (propofol, remifentanilo, etc.) para lograr un BIS entre 40–60.
Una vez alcanzada la sedación, iniciar la infusión de relajantes musculares (cisatracurio) para lograr un TOF 1∼2/4.
Infusión de suero fisiológico frío si la presión arterial sistólica es menor de 90mmHg y la PVC es menor a 10.
Administración de inotrópicos cuando estén prescritos, si la presión arterial sistólica es inferior a 90mmHg y la PVC es superior a 10mmHg.
Aplicación del protocolo de insulina intravenosa, para lograr valores entre 100 y 150mg/dl.
Esta fase abarca desde que se alcanzan los 33°C, hasta las 24h posteriores.
Se programa la máquina en modo automático, para mantener la temperatura del paciente estabilizada en 33°C (la pantalla muestra variaciones en la temperatura del agua, que el aparato procesa de modo autónomo, en función de la temperatura que obtiene del paciente mediante el sensor térmico).
Las actividades de enfermería son las habituales a todo paciente ingresado en UCI, sometido a ventilación mecánica y relajación farmacológica.
Administración de fluidos y medicacionesInfusión de sueros, electrolitos y fármacos inotrópicos según el estado hemodinámico y los resultados analíticos.
Aplicación del tratamiento individualizado del paciente, según precise antibioterapia, antiagregación, anticoagulación, profilaxis de úlcera gástrica, etc.
Actividades de enfermeríaCuidados generales de prevención de neumonía asociada a ventilación mecánica: elevación de la cabecera de la cama 30°, salvo contraindicación, comprobación de la presión del globo del neumotaponamiento, aspiración según precise el paciente e higiene oral15 y obtención de aspirado bronquial para cultivo.
Administración de gotas humectantes en los ojos, manteniendo los párpados ocluidos16.
Valoración de la piel y cambios posturales (no aplicar cremas ni sustancias emolientes en la zona donde se adhieren las placas).
Valoración de signos de infección.
Valoración de signos de sangrado.
Ajustar la sedoanalgesia y relajación intravenosa en función de los resultados del TOF y del BIS.
Recalentamiento controladoTranscurridas las 24h en las que el paciente ha permanecido a 33°C, se inicia la fase de recalentamiento progresivo con el objetivo de alcanzar los 37°C en 12h.
Para evitar incrementos bruscos que pudieran deberse a posibles desconexiones de la sonda o fallos en el Arctic-Sun®, se programa la temperatura objetivo del paciente, en modo automático, cada 3h, estableciendo una temperatura máxima de calentamiento horario de 0,33°C.
Se continuará con las actividades específicas derivadas de órdenes médicas, como la extracción de muestras para controles analíticos, gasométricos, glucémicos, reposición hidroelectrolítica y administración de fármacos.
Las actividades de enfermería, son las habituales, incidiendo en la valoración térmica y electrocardiográfica (por el cambio intracelular a extracelular de iones como el potasio).
Estabilización térmicaSiguiendo las recomendaciones dadas por la ILCOR3 acerca del tratamiento agresivo mediante antipiréticos o medidas antitérmicas durante las 72h siguientes a la PC, hemos establecido este periodo, que no está descrito como tal en los protocolos revisados.
Denominamos estabilización térmica al periodo de 12h posterior a alcanzar los 37°C, en el que se mantiene la normotermia de forma controlada.
En las tres primeras horas de esta fase, el paciente continúa sedado, analgesiado, relajado y conectado al sistema de enfriamiento.
Pasadas estas tres horas, se administra una pauta antitérmica profiláctica: 2mg de metamizol en 100cc de suero fisiológico, tras la cual se comienza la perfusión de 6mg de metamizol en 500ml de suero fisiológico, durante 24h.
Se retiran las placas que controlan la temperatura, pero se reservan por si fuera preciso emplearlas posteriormente para mantener la normotermia.
Pasadas 6h desde el inicio de esta fase (el paciente lleva 6h a 37°C), se procede a la retirada de la relajación.
Se valorará de forma estrecha la presencia de temblores, clasificándolos mediante la siguiente escala de valoración del temblor (the Bedside Shivering Assessment Scale)17 y avisando al médico responsable, cuando esta actividad es mayor o igual a 1 durante 5min continuados.
Escala de valoración del temblor:
0=no temblor.
1=ligero: localizado en el cuello/tórax.
2=moderado: afecta de modo intermitente a las extremidades superiores y/o tórax.
3=severo: temblor generalizado o de modo sostenido en extremidades superiores.
Cuando el TOF sea igual a 4/4 se procederá a la retirada de la sedación para valoración neurológica (fig. 3).
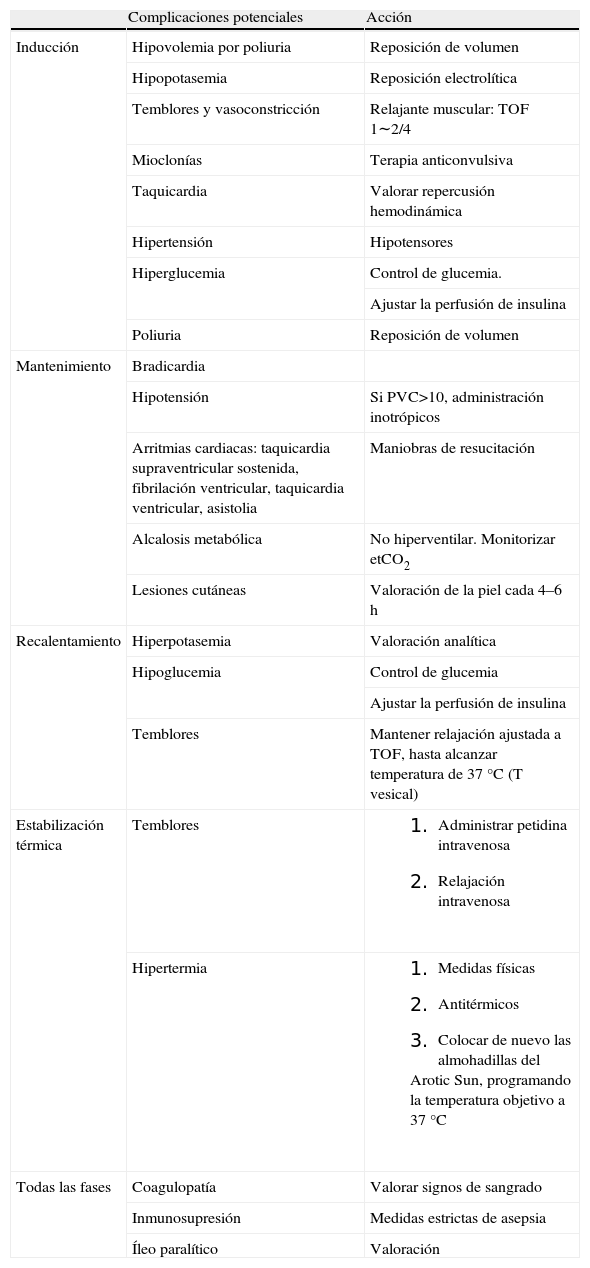
Complicaciones de la hipotermiaResumen de las posibles complicaciones durante todas las fases (tabla 1)Causas de interrupción de la hipotermia ligera
Arritmias cardiacas severas (tabla 1).
Posibles complicaciones durante todas las fases
| Complicaciones potenciales | Acción | |
| Inducción | Hipovolemia por poliuria | Reposición de volumen |
| Hipopotasemia | Reposición electrolítica | |
| Temblores y vasoconstricción | Relajante muscular: TOF 1∼2/4 | |
| Mioclonías | Terapia anticonvulsiva | |
| Taquicardia | Valorar repercusión hemodinámica | |
| Hipertensión | Hipotensores | |
| Hiperglucemia | Control de glucemia. | |
| Ajustar la perfusión de insulina | ||
| Poliuria | Reposición de volumen | |
| Mantenimiento | Bradicardia | |
| Hipotensión | Si PVC>10, administración inotrópicos | |
| Arritmias cardiacas: taquicardia supraventricular sostenida, fibrilación ventricular, taquicardia ventricular, asistolia | Maniobras de resucitación | |
| Alcalosis metabólica | No hiperventilar. Monitorizar etCO2 | |
| Lesiones cutáneas | Valoración de la piel cada 4–6h | |
| Recalentamiento | Hiperpotasemia | Valoración analítica |
| Hipoglucemia | Control de glucemia | |
| Ajustar la perfusión de insulina | ||
| Temblores | Mantener relajación ajustada a TOF, hasta alcanzar temperatura de 37°C (T vesical) | |
| Estabilización térmica | Temblores |
|
| Hipertermia |
| |
| Todas las fases | Coagulopatía | Valorar signos de sangrado |
| Inmunosupresión | Medidas estrictas de asepsia | |
| Íleo paralítico | Valoración |
Asistolia.
Hipotensión refractaria.
Sepsis o neumonía.
Hemorragia activa.
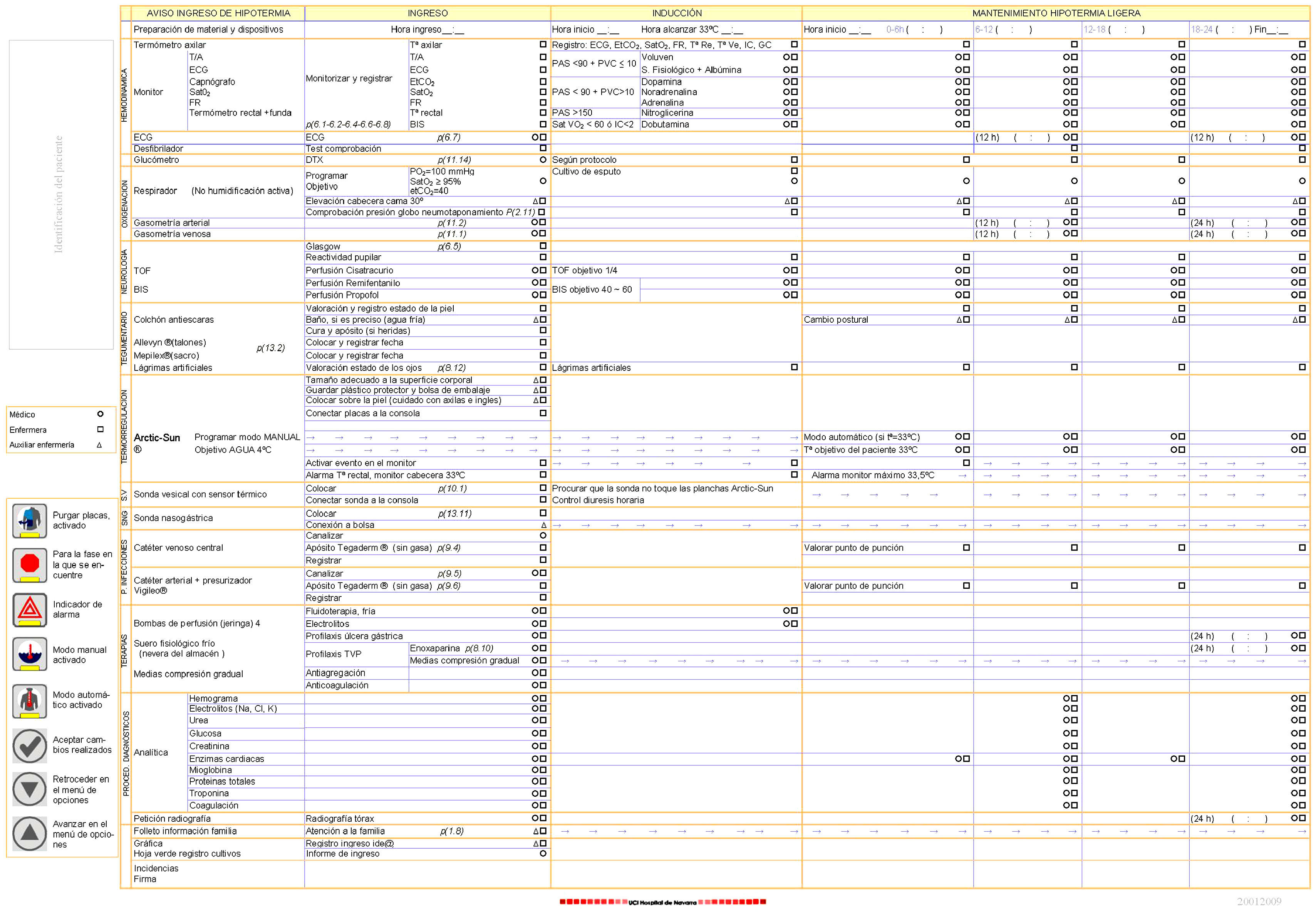
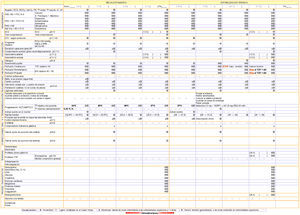
Documento de «trayectoria de hipotermia ligera»El documento se ha elaborado en formato DIN A3.
La trayectoria está estructurada en una matriz en la que, en horizontal, se establecen las distintas fases con su secuencia temporal, con espacios para escribir las horas de inicio y finalización de cada periodo, que además de ordenar la pauta de las acciones, servirán para el análisis de los indicadores de cumplimiento de los tiempos previstos para cada fase.
En las columnas se registran las actividades a realizar por cada profesional, agrupadas mediante los enunciados: hemodinámica, oxigenación, neurología, tegumentario, termorregulación, eliminación urinaria (s.v.), nutrición (sonda nasogástrica), prevención de infecciones (p. infecciones), tratamiento médico (terapias), procedimientos diagnósticos y atención a la familia.
En las de enfermería, se muestra entre paréntesis el código numérico correspondiente al manual de procedimientos de enfermería del Hospital de Navarra.
En la última línea de este diagrama, se registrarán las incidencias que han podido tener lugar en la aplicación de la trayectoria.
Página anteriorEn la parte izquierda de esta página, se registran los datos de filiación del paciente, mediante la pegatina elaborada por el servicio de admisión.
Inmediatamente debajo, se establece el código iconográfico, con el que se representa a cada uno de los profesionales que estarán implicados en una acción concreta:
Médico: un círculo.
Enfermera: un cuadrado.
Auxiliar de enfermería: un triángulo.
A continuación, aparecen los principales iconos de cada uno de los botones de la consola del sistema, con la explicación de su utilidad.
En esta página se recogen las fases de aviso de ingreso, ingreso e inducción de hipotermia.
La primera columna, correspondiente a la fase de aviso de hipotermia, indica todo el material que es preciso tener preparado para la recepción del paciente (fig. 4).
Página posteriorSe centra en las fases de recalentamiento y estabilización térmica.
En la parte inferior de la tabla, se encuentra la escala de valoración del temblor (fig. 5).
ConclusionesLas trayectorias clínicas se diseñan para procedimientos con un curso clínico previsible, como ocurre en el caso de la hipotermia terapéutica tras PC.
Al establecer la secuencia de los procedimientos y actividades de los diversos profesionales implicados en la atención del paciente, mejoran la calidad del proceso asistencial, facilitan la formación de personal no habitual, identifican áreas de mejora y al mismo tiempo aumentan la satisfacción de los profesionales, ya que favorece su participación en la mejora del proceso.
Esta trayectoria pretende estandarizar la aplicación hipotermia, evitando la variabilidad de la práctica, garantizando la calidad de la atención y la seguridad del paciente.
La evaluación periódica de la misma por parte del equipo que la ha elaborado permitirá adaptarla a las posibles dificultades de aplicación, a los avances de las investigaciones y de la tecnología, así como poder ampliar su empleo ante cambios en los criterios de aplicación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.