Los pacientes obesos con discordancia lipídica podrían tener una mayor prevalencia de aterosclerosis subclínica. Los objetivos de nuestro trabajo fueron: 1) determinar la prevalencia de discordancia lipídica en una población de pacientes obesos en prevención primaria; 2) investigar la asociación entre la discordancia lipídica y la presencia de placa aterosclerótica carotídea (PAC).
MétodosSe incluyeron sujetos mayores de 18 años obesos (índice de masa corporal ≥30kg/m2) sin enfermedad cardiovascular, diabetes, o tratamiento hipolipemiante, provenientes de 6 centros de cardiología. Se definió «discordancia lipídica» cuando, independientemente del valor de c-LDL, el valor de colesterol no HDL superaba 30mg/dL el valor de c-LDL. Se identificó la presencia de PAC por ultrasonido. Se realizaron análisis uni y multivariados explorando la asociación entre la discordancia lipídica y la presencia de PAC.
ResultadosSe incluyeron 325 pacientes obesos (57,2% hombres, edad media: 52,3 años). La prevalencia de discordancia lipídica fue del 57,9%. Mostraron PAC el 38,6% de los pacientes. Esta proporción fue mayor en los sujetos con discordancia lipídica en comparación con los pacientes sin este patrón lipídico (44,4% vs. 30,7%, p=0,01). En el análisis univariado (OR: 1,80; IC95%: 1,14-2,87; p=0,01) y en el multivariado (OR: 2,07; IC95%: 1,22-3,54; p=0,007), la presencia de discordancia lipídica se asoció con una mayor probabilidad de presentar PAC.
ConclusiónEn pacientes obesos, la discordancia lipídica se asoció con una mayor prevalencia de PAC. Evaluar pacientes obesos con esta estrategia podría identificar a los sujetos con mayor riesgo cardiovascular residual.
Obese patients with lipid discordance (non-HDL cholesterol levels 30mg/dL above the LDL-c value) may have a greater prevalence of carotid atherosclerotic plaque (CAP). Our study objectives were: 1) To assess the prevalence of lipid discordance in a primary prevention population of obese patients; 2) To investigate the association between lipid discordance and presence of CAP.
MethodsObese subjects aged >18 years (BMI ≥30kg/m2) with no cardiovascular disease, diabetes, or lipid-lowering treatment from six cardiology centers were included. Lipid discordance was defined when, regardless of the LDL-c level, the non-HDL cholesterol value exceeded the LDL-c value by 30mg/dL. Presence of CAP was identified by ultrasonography. Univariate and multivariate analyses were performed to explore the association between lipid discordance and presence of CAP.
ResultsThe study simple consisted of 325 obese patients (57.2% men; mean age, 52.3 years). Prevalence of lipid discordance was 57.9%. CAP was found in 38.6% of patients, but the proportion was higher in subjects with lipid discordance as compared to those without this lipid pattern (44.4% vs. 30.7%, P=.01). In both the univariate (OR: 1.80; 95% CI: 1.14-2.87; P=.01) and the multivariate analysis (OR: 2.07; 95% CI: 1.22-3.54; P=.007), presence of lipid discordance was associated to an increased probability of CAP.
ConclusionIn these obese patients, lipid discordance was associated to greater prevalence of CAP. Evaluation of obese patients with this strategy could help identify subjects with higher residual cardiovascular risk.
La obesidad se considera actualmente una epidemia a nivel mundial1. El aumento de peso se asocia a otros factores de riesgo cardiovascular, como la hipertensión arterial, la dislipidemia, la diabetes o el síndrome metabólico2. En la población general, un mayor índice de masa corporal (IMC) se asocia a una morbimortalidad cardiovascular aumentada3.
El perfil lipídico en los obesos suele caracterizarse por un nivel elevado de triglicéridos, valores bajos de c-HDL, y un mayor número de remanentes de colesterol y de partículas de c-LDL pequeñas y densas4. Sin embargo, no todos los sujetos con obesidad muestran las alteraciones metabólicas habitualmente observadas en este tipo de pacientes. Consecuentemente, se ha postulado que el riesgo cardiovascular en los pacientes con obesidad no sería homogéneo5-7. Si bien el c-LDL es considerado como el objetivo terapéutico primario, recientes guías reconocen al colesterol no HDL como una meta lipídica relevante8-10. Este marcador lipídico es fácil de obtener y estima con mayor precisión el total de las partículas aterogénicas. Por consenso, la meta de colesterol no HDL se ubica 30mg/dL por encima de la meta de c-LDL.
Existe evidencia que la presencia o ausencia de una placa aterosclerótica carotídea (PAC) mejora la predicción de eventos cardiovasculares al ser incorporada esta información en un modelo conformado con los factores de riesgo tradicionales11. Asimismo, la prevalencia de PAC entre los pacientes obesos es considerable, siendo mayor cuando el puntaje de riesgo (basado en los factores de riesgo) es más elevado6.
Teniendo en cuenta lo anterior, planteamos la posibilidad de que los pacientes obesos con niveles de colesterol no HDL 30mg/dL por encima del valor de c-LDL (discordancia lipídica) presenten una mayor prevalencia de ateromatosis subclínica.
Los objetivos de nuestro trabajo fueron: 1) determinar la prevalencia de discordancia lipídica en una población de pacientes adultos obesos que procede de consultorios de prevención cardiovascular, sin enfermedad cardiovascular, diabetes o tratamiento hipolipemiante; 2) investigar la asociación entre la discordancia lipídica y la presencia de PAC.
Material y métodosEl presente es un estudio descriptivo transversal, multicéntrico, de muestras consecutivas obtenidas en consultorios de prevención cardiovascular de 6 centros de cardiología de la Ciudad Autónoma de Buenos Aires y del Gran Buenos Aires.
Se incluyeron sujetos mayores de 18 años con obesidad (IMC ≥30kg/m2) que fueron evaluados en la consulta para un cribado de riesgo cardiovascular o para el manejo de los factores de riesgo. Los criterios de exclusión fueron: 1) enfermedad cardiovascular previa; 2) antecedentes personales de diabetes mellitus; 3) tratamiento hipolipemiante previo; 4) hipertrigliceridemia secundaria a trastornos tiroideos, insuficiencia renal, tóxicos o fármacos.
Se analizaron variables clínicas y de laboratorio (perfil lipídico con 12h de ayuno que incluyó colesterol total, c-HDL y triglicéridos). El c-LDL se calculó a partir de la fórmula de Friedewald. Se eligió como marcador de insulinorresistencia a la relación triglicéridos/c-HDL. Los remanentes de colesterol se calcularon con la siguiente fórmula: (colesterol total)–(c-HDL)–(c-LDL). El índice de Castelli se calculó con el cociente colesterol total/c-HDL.
Independientemente del nivel de c-LDL, se definió que el paciente tenía «discordancia lipídica» cuando el valor de colesterol no HDL superaba 30mg/dL el valor de c-LDL.
Se calculó el puntaje de Framingham para eventos coronarios utilizado en el tercer informe del panel de expertos del National Cholesterol Education Program sobre detección, evaluación y tratamiento del colesterol sanguíneo elevado en adultos (ATPIII)12. Asimismo, se estimó el puntaje recomendado por las últimas guías norteamericanas para el manejo del colesterol ACC/AHA 201313.
Se exploraron las arterias carótidas en forma no invasiva mediante imágenes ultrasónicas en modo bidimensional. Se definió PAC cuando se cumplían los siguientes requisitos: 1) espesor de la pared anormal (definida como un espesor mediointimal >1,5mm); 2) estructura anormal (protrusión hacia la luz, pérdida de alineación con la pared adyacente), y 3) ecogenicidad anormal de la pared.
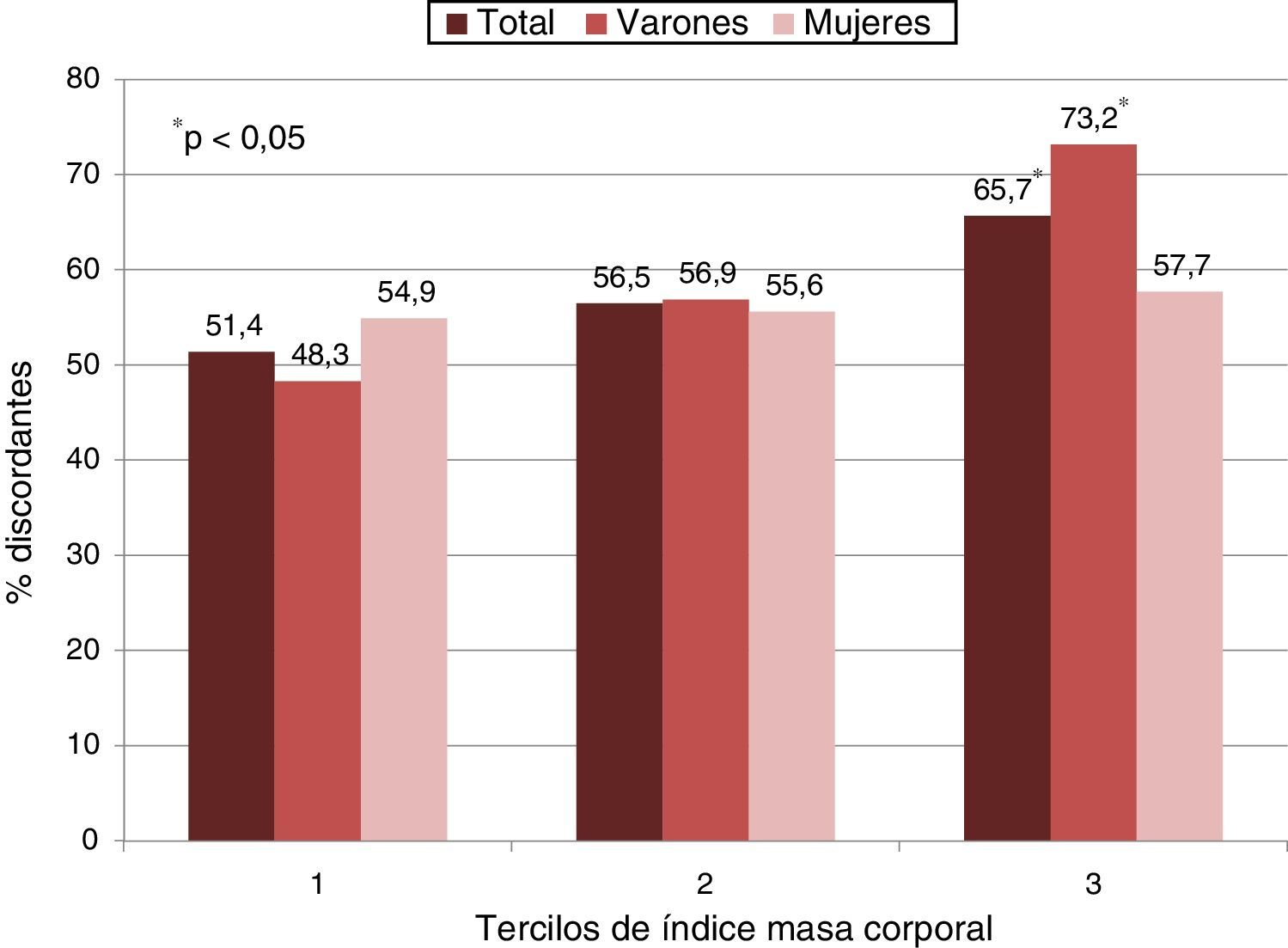
Se exploró la prevalencia de discordancia lipídica en los diferentes tercilos de IMC.
Análisis estadístico. Los datos continuos entre 2 grupos se analizaron con la prueba de la t de Student si la distribución de las variables era normal o con la prueba de Mann-Whitney-Wilcoxon si no lo era. El análisis de los datos categóricos se realizó con la prueba de la Chi al cuadrado. Las variables continuas se expresaron como media±desviación estándar (DE), mientras que las variables categóricas se expresaron como porcentajes.
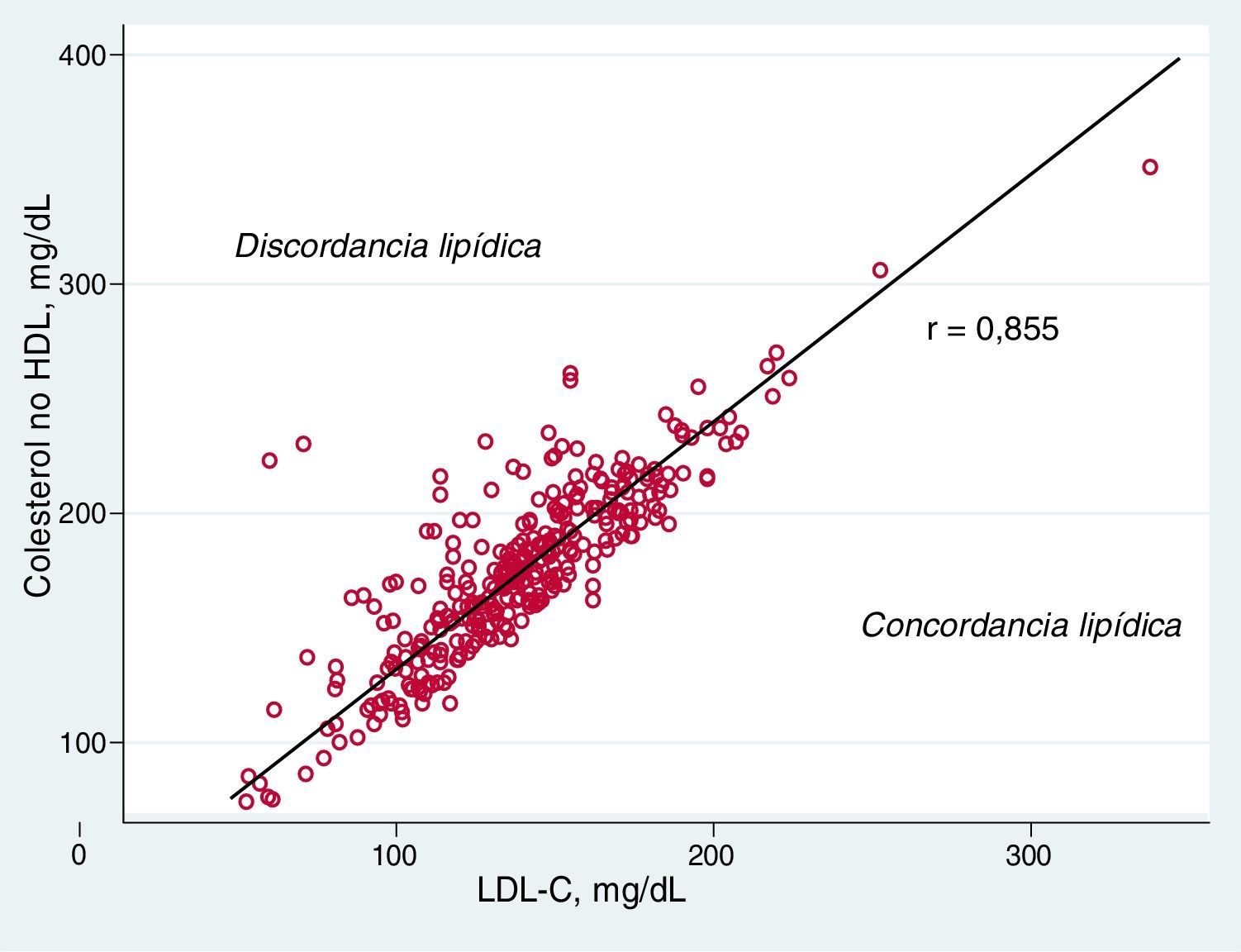
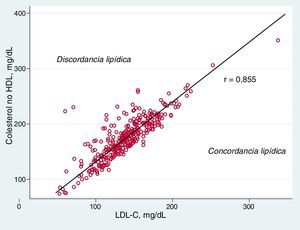
La correlación entre el c-LDL y el colesterol no HDL se estimó con la prueba de Pearson.
Se realizó un modelo de regresión logística múltiple para explorar la asociación entre el patrón de discordancia lipídica y la presencia de PAC, incluyendo las variables con un valor de p<0,05 en el análisis univariado y aquellas consideradas clínicamente relevantes (sexo y edad). Se expresó la fuerza de asociación como odds ratio (OR) con su correspondiente intervalo de confianza del 95% (IC95%). Se definió como estadísticamente significativo un valor de p<0,05.
Consideraciones éticas. El estudio se realizó siguiendo las recomendaciones en investigación médica sugeridas por la Declaración de Helsinki, las guías de buenas prácticas clínicas y las normativas éticas vigentes.
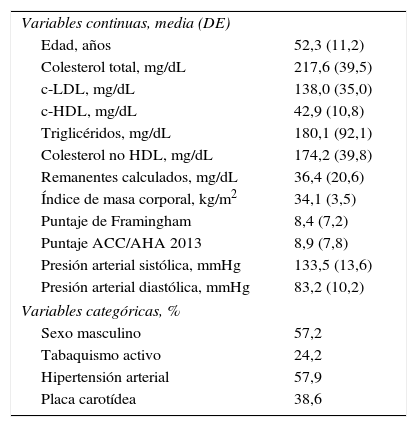
ResultadosSe incluyeron 325 pacientes obesos. El 57,2% eran hombres, siendo la edad media de 52,3 años. Los niveles (media±DE) de colesterol total, c-LDL, c-HDL y triglicéridos fueron 217,6±39,5, 138,0±35, 42,9±10,8 y 180,1±92,1mg/dL, respectivamente. Las características de la población se muestran en la tabla 1.
Características de la población (N=325)
| Variables continuas, media (DE) | |
| Edad, años | 52,3 (11,2) |
| Colesterol total, mg/dL | 217,6 (39,5) |
| c-LDL, mg/dL | 138,0 (35,0) |
| c-HDL, mg/dL | 42,9 (10,8) |
| Triglicéridos, mg/dL | 180,1 (92,1) |
| Colesterol no HDL, mg/dL | 174,2 (39,8) |
| Remanentes calculados, mg/dL | 36,4 (20,6) |
| Índice de masa corporal, kg/m2 | 34,1 (3,5) |
| Puntaje de Framingham | 8,4 (7,2) |
| Puntaje ACC/AHA 2013 | 8,9 (7,8) |
| Presión arterial sistólica, mmHg | 133,5 (13,6) |
| Presión arterial diastólica, mmHg | 83,2 (10,2) |
| Variables categóricas, % | |
| Sexo masculino | 57,2 |
| Tabaquismo activo | 24,2 |
| Hipertensión arterial | 57,9 |
| Placa carotídea | 38,6 |
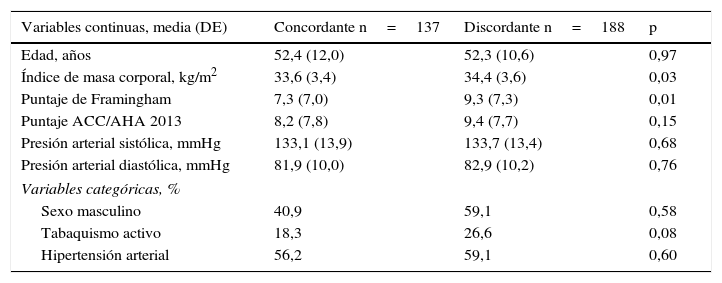
El 57,9% de la muestra tuvo discordancia lipídica (hombres, 59,1%; mujeres, 56,2%). Los pacientes con discordancia lipídica mostraron un mayor IMC (34,4±3,6kg/m2 vs. 33,6±3,4kg/m2; p=0,03) y un mayor puntaje de Framingham (9,3±7,3% vs. 7,3±7,0%; p=0,01) en comparación con los sujetos sin discordancia lipídica, sin encontrar diferencias significativas en las otras variables no lipídicas evaluadas.(tabla 2).
Características de la población según el patrón lipídico (N=325)
| Variables continuas, media (DE) | Concordante n=137 | Discordante n=188 | p |
|---|---|---|---|
| Edad, años | 52,4 (12,0) | 52,3 (10,6) | 0,97 |
| Índice de masa corporal, kg/m2 | 33,6 (3,4) | 34,4 (3,6) | 0,03 |
| Puntaje de Framingham | 7,3 (7,0) | 9,3 (7,3) | 0,01 |
| Puntaje ACC/AHA 2013 | 8,2 (7,8) | 9,4 (7,7) | 0,15 |
| Presión arterial sistólica, mmHg | 133,1 (13,9) | 133,7 (13,4) | 0,68 |
| Presión arterial diastólica, mmHg | 81,9 (10,0) | 82,9 (10,2) | 0,76 |
| Variables categóricas, % | |||
| Sexo masculino | 40,9 | 59,1 | 0,58 |
| Tabaquismo activo | 18,3 | 26,6 | 0,08 |
| Hipertensión arterial | 56,2 | 59,1 | 0,60 |
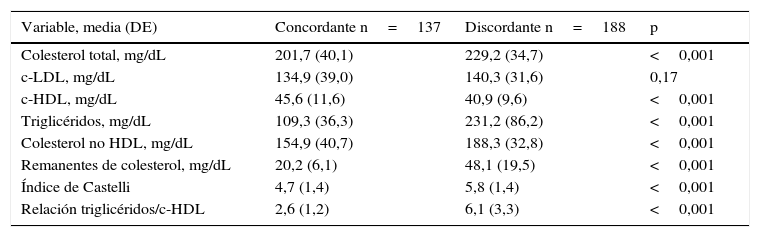
La relación triglicéridos/c-HDL fue significativamente más elevada en el grupo de pacientes con discordancia lipídica en comparación con los sujetos sin dicho patrón lipídico (6,1±1,2 vs. 2,6±1,2; p<0,001). Los valores de las variables lipídicas según el patrón concordante o discordante se muestran en la tabla 3.
Valores lipídicos en la población según el patrón concordante o discordante
| Variable, media (DE) | Concordante n=137 | Discordante n=188 | p |
|---|---|---|---|
| Colesterol total, mg/dL | 201,7 (40,1) | 229,2 (34,7) | <0,001 |
| c-LDL, mg/dL | 134,9 (39,0) | 140,3 (31,6) | 0,17 |
| c-HDL, mg/dL | 45,6 (11,6) | 40,9 (9,6) | <0,001 |
| Triglicéridos, mg/dL | 109,3 (36,3) | 231,2 (86,2) | <0,001 |
| Colesterol no HDL, mg/dL | 154,9 (40,7) | 188,3 (32,8) | <0,001 |
| Remanentes de colesterol, mg/dL | 20,2 (6,1) | 48,1 (19,5) | <0,001 |
| Índice de Castelli | 4,7 (1,4) | 5,8 (1,4) | <0,001 |
| Relación triglicéridos/c-HDL | 2,6 (1,2) | 6,1 (3,3) | <0,001 |
La correlación entre el c-LDL y el colesterol no HDL fue buena (r=0,855). La distribución del c-LDL y el colesterol no HDL en el total de la población, así como la conformación de las categorías de discordancia o concordancia lipídica se muestran en la figura 1.
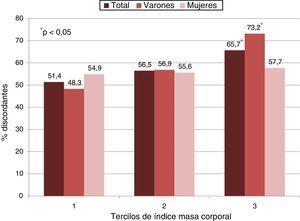
La proporción de pacientes con discordancia lipídica fue significativamente mayor en el tercilo superior del IMC (media de 38,2±2,9kg/m2) en comparación con el tercilo inferior (media de 30,9±0,6kg/m2), tanto en la población total como en los hombres. En las mujeres, se observó una tendencia estadísticamente no significativa (fig. 2).
Mostraron PAC el 38,6% de los paciente (hombres, 37,8%; mujeres, 39,6%). Esta proporción fue mayor en los sujetos con discordancia lipídica en comparación con los pacientes sin este patrón lipídico (44,4% vs. 30,7%; p=0,01).
En el análisis univariado, la presencia de discordancia lipídica se asoció en promedio con un 80% más de probabilidad de tener PAC (OR: 1,80; IC95%: 1,14-2,87; p=0,01). Al realizar el análisis multivariado (ajustado por la edad, el sexo, el IMC y el puntaje de Framingham), los pacientes obesos con discordancia lipídica duplicaron la probabilidad de mostrar PAC en el estudio por ultrasonido en comparación con los sujetos sin discordancia lipídica (OR: 2,07; IC95%: 1,22-3,54; p=0,007).
DiscusiónEn gran parte del mundo, la prevalencia de obesidad se ha duplicado en los últimos 35 años. Dos tercios de las muertes relacionadas con la obesidad son de origen cardiovascular14.
Nuestro estudio demostró que, en pacientes obesos en prevención primaria, sin diabetes ni tratamiento hipolipemiante, la presencia de discordancia lipídica se asoció con una mayor probabilidad de presentar PAC.
La presencia de PAC constituye un subrogante de enfermedad cardiovascular y su presencia se asocia con todos los factores de riesgo cardiovascular15. Los niveles plasmáticos de colesterol total y de triglicéridos se asociaron independientemente con la presencia de PAC16. Asimismo, el colesterol no HDL y el c-HDL se relacionaron con una mayor «carga» aterosclerótica17. Megias-Rangil et al. demostraron que la dislipidemia fue la principal variable asociada al engrosamiento medio intimal carotídeo en un grupo de pacientes con obesidad mórbida18.
El análisis de discordancia es una técnica analítica en la que las variables biológicamente vinculadas son analizadas por grupos de concordancia o discordancia entre sus distribuciones relativas19. En nuestra investigación, hemos definido «discordancia lipídica» arbitrariamente, pero de una manera original. Para cada paciente, clasificamos el patrón lipídico como discordante si el nivel de colesterol no HDL excedía 30mg/dL el valor de c-LDL. Por lo tanto, el valor clínico de este análisis está más estrechamente relacionado con el número de partículas aterogénicas que con la masa total de colesterol. Nuestro grupo de trabajo demostró previamente, en un grupo de pacientes en prevención primaria, la asociación entre la discordancia lipídica y los remanentes de colesterol con la presencia de PAC20. En esta oportunidad, exploramos específicamente a un grupo de pacientes con obesidad, excluyendo a los pacientes con diabetes y a los pacientes con tratamiento hipolipemiante.
En nuestro trabajo, el 57,9% mostró discordancia lipídica. El concepto de que no todos los obesos presentan cambios metabólicos, entre los que se incluye la dislipidemia aterogénica, no es nuevo. Hasta un tercio de las personas obesas estudiadas no muestran los cambios metabólicos habitualmente observados en los pacientes obesos21. El término «obeso sano» ha sido acuñado para referirse a estos pacientes y diferenciarlos del grupo más grande y más común de sujetos con obesidad, aunque su verdadero valor pronóstico es controvertido.
Nuestros hallazgos demuestran que la discordancia lipídica fue más prevalente a valores más altos de IMC. La novedosa y simplificada forma de identificar el patrón aterogénico de la dislipidemia en nuestro trabajo coincide con reportes previos que asocian diferentes marcadores lipídicos (apolipoproteínaB, colesterol no HDL, partículas pequeñas y densas) con el mayor peso corporal4.
La insulinorresistencia, fenómeno frecuentemente observado en los obesos, se caracteriza por una disminución en la función biológica de la insulina, requiriéndose un alto nivel plasmático de dicha hormona para mantener el metabolismo de los hidratos de carbono, proteínas y lípidos. La razón triglicéridos/c-HDL se considera un parámetro subrogado de insulinorresistencia22,23. En nuestro trabajo, la razón triglicéridos/c-HDL fue significativamente más elevada en los pacientes con discordancia lipídica, sugiriendo un mayor contexto de insulinorresistencia en dichos pacientes.
Nuestros resultados muestran una mayor prevalencia de PAC en los obesos con discordancia lipídica. Esta asociación se mantuvo luego de ajustar por otras variables potencialmente confundentes. Dichos hallazgos remarcan la importancia de medir el colesterol no HDL más allá del valor de c-LDL, fundamentalmente en ciertas poblaciones como en los pacientes obesos. En la práctica habitual, muchos pacientes de alto riesgo cardiovascular persisten con un patrón de dislipidemia aterogénica a pesar de haber alcanzado la meta de c-LDL recomendada24. Esto último es clínicamente relevante, ya que no detectar a estos pacientes implica no actuar sobre el riesgo cardiovascular residual.
Nuestro estudio tiene algunas limitaciones. En primer lugar, dado el diseño del estudio, no puede excluirse la posibilidad de sesgos (principalmente el sesgo de selección). La población de obesos que concurren a los consultorios de prevención cardiovascular no necesariamente representa a la población general. En segundo lugar, no se pudo recolectar el valor del perímetro de cintura en la mayoría de los pacientes, por lo que no se analizó la presencia o no de síndrome metabólico según la definición clásica. En tercer lugar, en nuestro trabajo utilizamos la fórmula de Friedewald para calcular el c-LDL. Dicho cálculo presenta limitaciones cuando los triglicéridos superan los 400mg/dL. Sin embargo, en nuestra población, solo el 3% de los obesos mostraron un valor de triglicéridos superior a dicho umbral. En cuarto lugar, se contemplaron en nuestro trabajo los factores de riesgo clásicos (edad, sexo, hipertensión arterial, dislipidemia, tabaquismo), quedando otros factores de riesgo fuera del análisis. Finalmente, se eligió como parámetro de insulinorresistencia la relación triglicéridos/c-HDL, no contando con la determinación de insulinemia en todos los casos.
En conclusión, en nuestra población de pacientes obesos, la prevalencia de discordancia lipídica fue considerable. Dicha forma sencilla de estimar la dislipidemia aterogénica se asoció con una mayor prevalencia de PAC. Dado que detectar PAC implica mayor riesgo cardiovascular, caracterizar de esta forma a los pacientes obesos desde el punto de vista lipídico podría identificar a los sujetos obesos con mayor riesgo cardiovascular residual.
Conflicto de interesesNinguno.