El trasplante cardiaco en pacientes con cirugía cardiaca previa tiene mayor riesgo de morbimortalidad. El objetivo de este trabajo es presentar nuestra experiencia en trasplante cardiaco en este tipo de pacientes.
Material y métodosSe revisó la experiencia en trasplante cardiaco en pacientes con cirugía cardiaca previa con acceso al corazón por esternotomía o toracotomía, realizado entre el 1 de enero del 2011 y el 30 de abril del 2016. Se analizaron el tiempo quirúrgico, el sangrado transoperatorio, las complicaciones quirúrgicas, la necesidad de reintervención, el uso de hemoderivados y la morbimortalidad.
ResultadosEn el periodo analizado, se realizaron 96 trasplantes de corazón. De estos, 14 (14,58%) pacientes tenían cirugía previa. Fueron 12 varones y 2 mujeres con edad promedio de 46,78 ± 16,44 años (rango 8-62 años), el tiempo quirúrgico total fue de 302±56,9min. El sangrado transoperatorio fue de 843,3±654,5 cc (rango 300-2.400 cc) y el consumo de hemoderivados fue de 4,6±1,2 paquetes globulares, 4,5±1,2 unidades de plasma fresco congelado. Una paciente con sangrado en capa incoercible requirió empaquetamiento hemostático y en los otros 13 pacientes no hubo necesidad de reintervención. No hubo defunciones.
ConclusiónEn nuestra experiencia, el trasplante cardiaco realizado en pacientes con cirugía cardiaca previa es un procedimiento seguro con resultados equiparables o los de otros centros del mundo.
Heart transplantation in patients with previous open heart surgery has an increased risk for morbidity and mortality. We present our experience in heart transplantation realized on these patients.
Material and methodsWe reviewed the heart transplantation realized in patients with previous open heart surgery between January 1, 2011 and April 30, 2016. It was analyzed the total surgical time, intraoperative bleeding, surgical complications, need for reintervention, the blood consumption, morbidity and mortality.
ResultsIn the analyzed period, it was realized 36 heart transplantation procedures. Fourteen (14.58%), of this cases have previous heart surgery. There were 12 males and 2 females patients with a mean age 46.78± 16.44 years-old (range 8-62 years-old). Total surgical time was 302±56.9min. The intraoperative bleeding was 843.3±654.5 cc (range 300-2400 cc) and it was used 4.6±1.2 units of globular package, and 4.5±1.2 units of fresh frozen plasma. One patient required surgical package and in the other thirteen patients there were no need for reintervention. None patient died.
ConclusionIt was concluded that in our experience the heart transplantation realized in patients with previous heart surgery is a safe procedure with similar reults comopared with other centers worldwide.
El trasplante de corazón es una modalidad terapéutica cuya eficacia está plenamente comprobada para el tratamiento de la insuficiencia cardiaca terminal en pacientes apropiadamente seleccionados.
Desde el primer caso realizado en el mundo en 1967 por Barnard1, el número de procedimientos en todo el mundo se ha incrementado y nuestro país no es la excepción, pues desde 1988, en que por primera vez se realizó este procedimiento en México2, el crecimiento, aunque lento en sus inicios, ha sido constante y en los últimos 2 años ha sido muy importante no solo en el número de casos, sino que además, en nuestra experiencia, con la sobrevida esperada de acuerdo con los informes internacionales3.
Derivado del incremento en la esperanza de vida con el consecuente aumento de patología crónica no infecciosa, entre la que tienen un lugar muy importante las enfermedades cardiovasculares, cuyo punto final en su historia natural es la falla cardiaca terminal, se ha observado un aumento en los pacientes derivados a la Clínica de Trasplante de Órganos Torácicos de nuestro centro hospitalario para evaluación y, en su caso, inclusión en el programa de trasplante. Un grupo de estos pacientes ya ha sido tratado de su cardiopatía mediante procedimientos quirúrgicos convencionales con mejoría transitoria y posterior progresión de la falla cardiaca, de tal manera que su única opción es el trasplante de corazón.
La reintervención quirúrgica es un procedimiento complejo y de alto riesgo aun en manos experimentadas, pues en este tipo de procedimientos es necesario liberar las adherencias formadas por el proceso de cicatrización de la cirugía previa y en esta manipulación adicional existe el riesgo de lesionar estructuras vasculares o incluso el miocardio que se encuentran cubiertos por el tejido cicatricial de la cirugía previa, con riesgo de hemorragia importante4. Para este tipo de intervenciones puede ser necesario apoyarse con la derivación cardiopulmonar (DCP), mediante acceso a través de los vasos femorales de manera programada o de urgencia ante la presencia de accidentes intraoperatorios, además de un mayor uso de sangre y sus derivados5. Por esas razones, se ha considerado que los pacientes sometidos a trasplante de corazón que tienen antecedente de cirugía previa tienen mayor riesgo perioperatorio6.
En este escenario se encuentran los pacientes aceptados para trasplante de corazón que han tenido intervenciones quirúrgicas previas.
El propósito de este trabajo es presentar nuestra experiencia en la reintervención para efectuar trasplante cardiaco en aquellos pacientes que tienen cirugía cardiaca previa.
Material y métodosSe analizó el grupo de pacientes sometidos a trasplante de corazón ortotópico en nuestro centro hospitalario entre el 1 de enero del 2011 y el 30 abril del 2016.
De este grupo de pacientes se seleccionaron aquellos casos con miocardiopatía terminal, antecedente de procedimientos cardiovasculares previos en los que la intervención hubiera requerido abordaje del corazón por esternotomía o toracotomía, fuera de otra opción de tratamiento, aceptados en sesión médico-quirúrgica para trasplante de corazón, de ambos sexos, de acuerdo con los criterios establecidos7.
En cuanto se encontró un donador de corazón compatible por antropometría, grupo y Rh, se ingresaron al hospital para su preparación preoperatoria, que consistió en revisión para detectar cualquier proceso infeccioso intercurrente, exámenes de laboratorio preoperatorios, solicitud de hemoderivados radiados, toma de radiografía del tórax e inicio del protocolo de inmunosupresión, aseo corporal con povidona e ingreso a sala de operaciones previa firma de consentimiento informado para realizar el trasplante de corazón.
La procuración y la preservación del corazón a partir del donador se realizó de la manera habitual3, en tanto el receptor, ya en sala de operaciones, se sometió a monitorización con oximetría y electrocardiografía para posteriormente, bajo anestesia general balanceada, se procedió a intubación orotraqueal e instalación catéter arterial radial por punción o arteriodisección, catéter venoso central por acceso subclavio y de Swan-Ganz por vía yugular, además de catéter vesical.
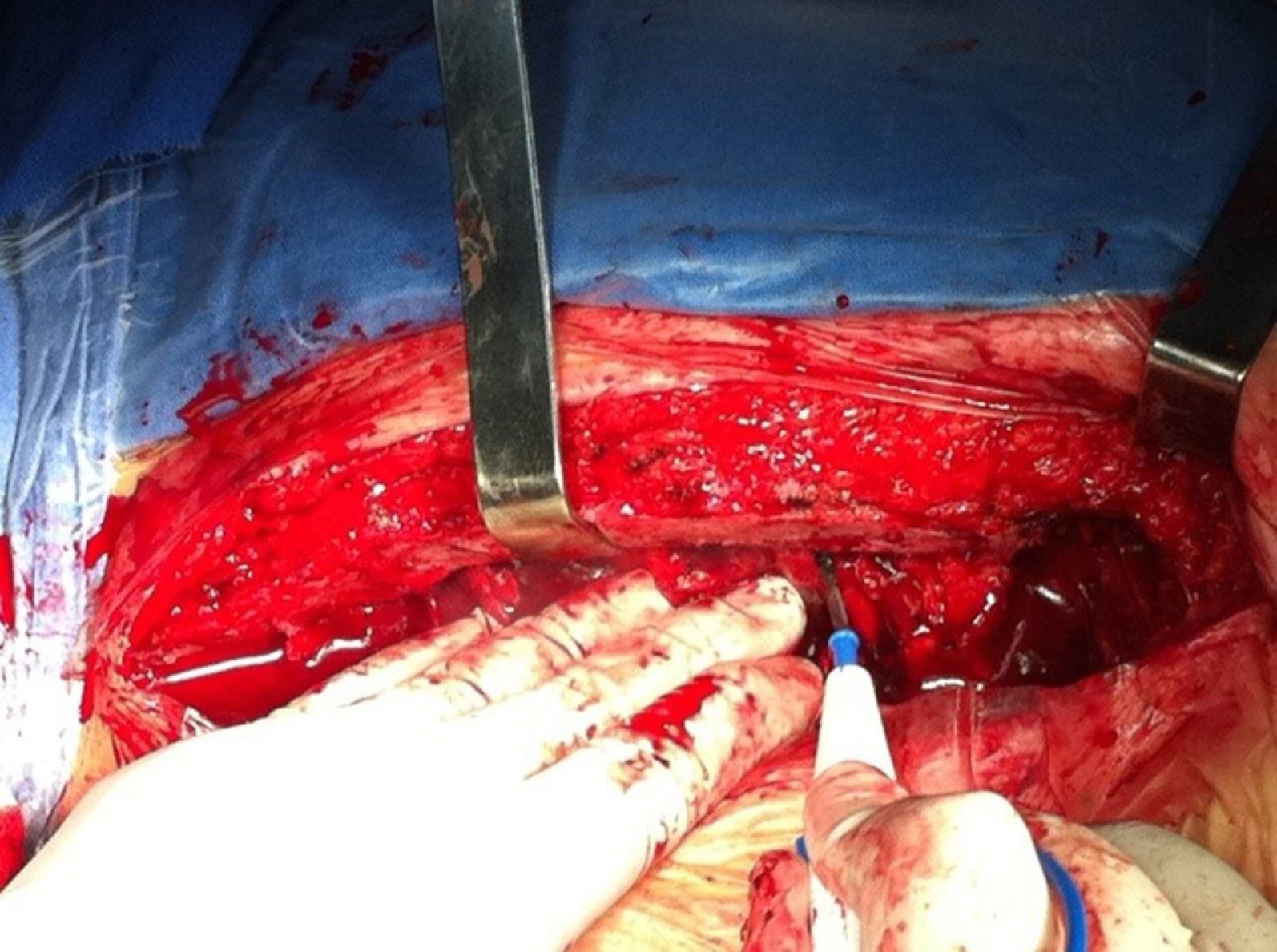
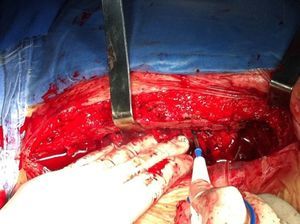
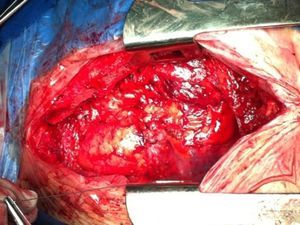
Se efectuaron la asepsia, la antisepsia y la delimitación del área quirúrgica con campos estériles. El abordaje del tórax se realizó a través de una esternotomía media, con retiro del material de osteosíntesis y posterior sección longitudinal del esternón. Cuidadosamente, se efectuó la lisis de adherencias existentes entre la cara interna del esternón y el tejido mediastinal (fig. 1), hasta exponer prioritariamente la arteria aorta en su porción ascendente y la aurícula derecha con la finalidad de tener acceso para instalar la DCP en caso de alguna eventualidad durante el resto del proceso de liberación de adherencias necesario para exponer la totalidad del corazón a explantar, para a continuación colocar las cánulas para DCP de la forma habitual.
En cuanto se tuvo en sala de operaciones el corazón donado, se procedió a iniciar la DCP. Para, en hipotermia moderada, proceder a pinzar transversalmente la aorta y efectuar la cardiectomía. El corazón se implantó con técnica bicaval y, concluidas las anastomosis, se inició la reperfusión y, en normotermia, se procedió al destete de la DCP. Se realizó una hemostasia exhaustiva y se procedió al cierre de la pared torácica previa colocación de electrodos epicárdicos temporales y sondas de drenaje torácico.
Los pacientes pasaron al cubículo especial para su cuidado posoperatorio en la Unidad de Terapia Posquirúrgica y posteriormente a hospitalización general, para que, una vez en condiciones apropiadas, pudieran ser egresados a su domicilio.
Se analizaron el tiempo quirúrgico, el sangrado transoperatorio y posoperatorio, y el tipo de esternotomía de acuerdo con la clasificación de O’Brien8, la necesidad de reintervención por sangrado posoperatorio mayor y la morbimortalidad perioperatoria.
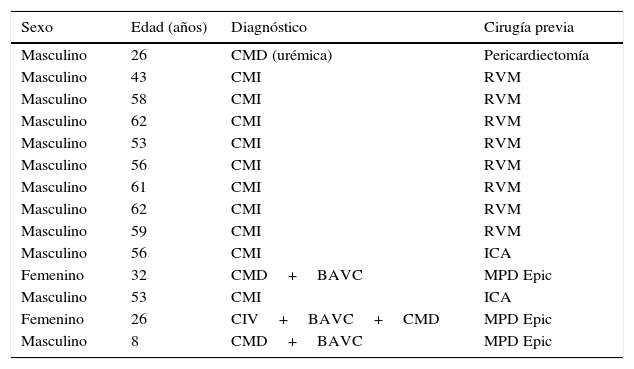
ResultadosEn el periodo analizado, se realizaron en nuestro hospital 96 trasplantes de corazón. De este grupo, 14 pacientes (14,58%), reunieron los criterios de inclusión: el abordaje del corazón fue a través de esternotomía o toracotomía (tabla 1), que fue el grupo de pacientes analizado. Se trató de 12 varones (85,71%) y 2 mujeres (14,28%), con una edad promedio de 46,78 ± 16,44 años (rango 8-62 años).
Características de los pacientes
| Sexo | Edad (años) | Diagnóstico | Cirugía previa |
|---|---|---|---|
| Masculino | 26 | CMD (urémica) | Pericardiectomía |
| Masculino | 43 | CMI | RVM |
| Masculino | 58 | CMI | RVM |
| Masculino | 62 | CMI | RVM |
| Masculino | 53 | CMI | RVM |
| Masculino | 56 | CMI | RVM |
| Masculino | 61 | CMI | RVM |
| Masculino | 62 | CMI | RVM |
| Masculino | 59 | CMI | RVM |
| Masculino | 56 | CMI | ICA |
| Femenino | 32 | CMD+BAVC | MPD Epic |
| Masculino | 53 | CMI | ICA |
| Femenino | 26 | CIV+BAVC+CMD | MPD Epic |
| Masculino | 8 | CMD+BAVC | MPD Epic |
BAVC: bloqueo aurículo-ventricular completo; CIV: comunicación interventricular; CMD: miocardiopatía dilatada idiopática; CMI: miocardopatía isquémica; Epic: epicárdico; ICA: implante celular autógeno; MPD: marcapasos definitivo; RVM: revascularización miocárdica.
En la tabla 1 se presentan las características de los pacientes.
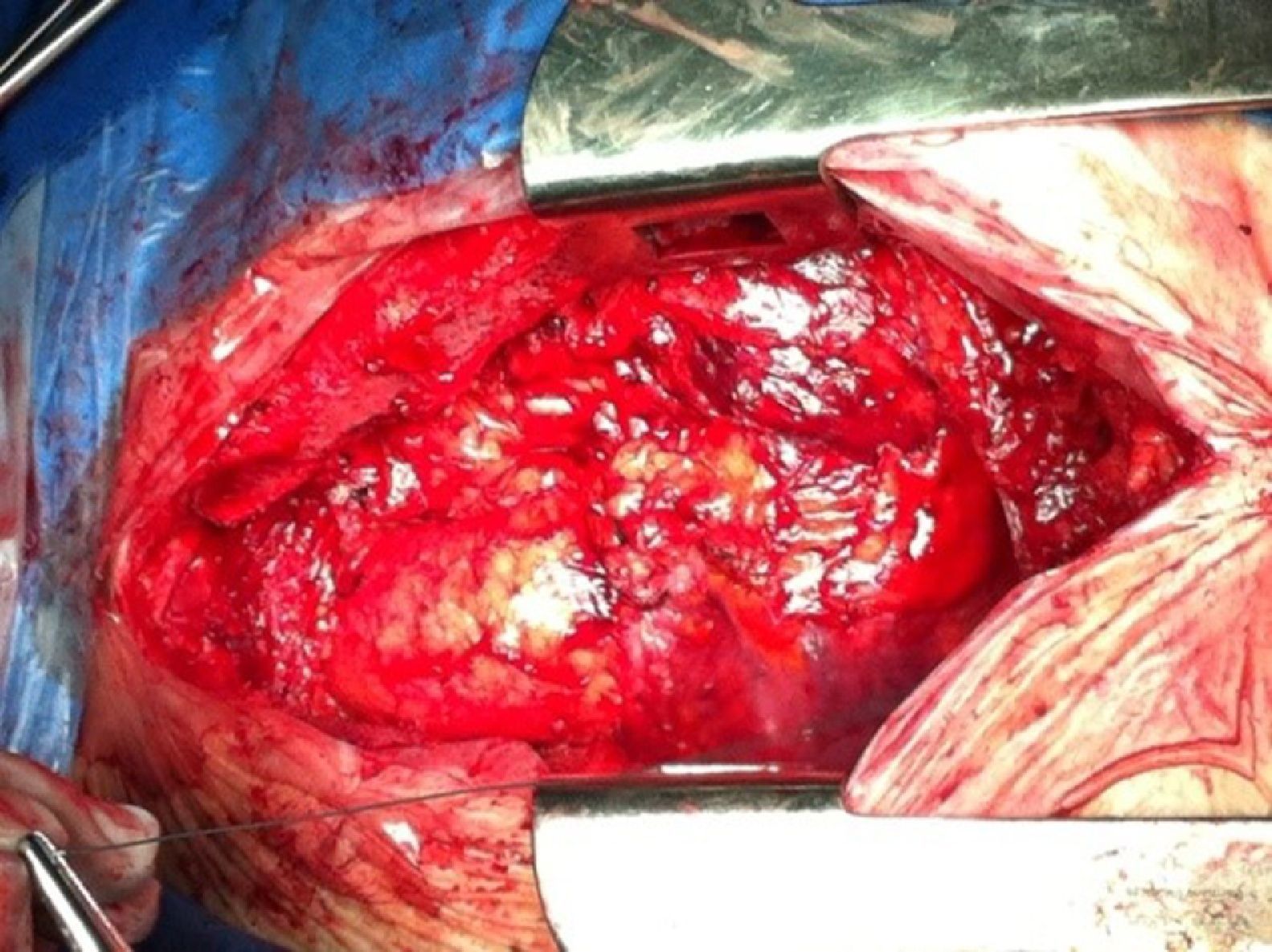
En 11 casos el tipo de esternotomía fue tipo 2 (fig. 2) y en 3 de tipo 3, que se resolvieron sin complicaciones, sin relación con el tipo de cirugía previa realizada y/o con el uso de DCP.
En 3 casos, por la densidad de las adherencias, se prefirió completar la disección con el apoyo de la DCP.
El tiempo de pinzamiento aórtico fue de 84,5±11,21min, el tiempo de isquemia miocárdica fue de 159,15±45,45min, pues en 13 de los 14 casos la procuración fue realizada fuera de la ciudad (procuración a distancia, y el tiempo quirúrgico total fue de 302±56,9min. Todos los trasplantes se realizaron con técnica bicaval y al final del procedimiento se utilizaron sellos de fibrina como complemento a la hemostasia quirúrgica habitual.
No hubo accidentes transoperatorios ni necesidad de iniciar la DCP de urgencia o por acceso femoral.
No hubo necesidad de brindar apoyo circulatorio mecánico con balón intraaórtico de contrapulsación o sistemas de soporte ventricular.
El sangrado transoperatorio fue de 843,3±654,5 cc (rango 300-2.400 cc) y el consumo de hemoderivados fue de 4,6±1,2 paquetes globulares (rango 3-7), 4,5±1,2 unidades de plasma fresco congelado (rango 3-7 unidades) y 11,3±4,2 concentrados plaquetarios (rango 6-15 unidades). En 3 casos se utilizaron aféresis plaquetarias.
Una paciente con sangrado en capa incoercible requirió empaquetamiento hemostático, que se retiró 48 h después, sin complicaciones de la esternotomía. Sin embargo, la paciente desarrolló neumonía asociada a ventilación mecánica que requirió tratamiento antimicrobiano, al que respondió favorablemente.
En los otros 13 pacientes no hubo necesidad de reintervención.
No hubo defunciones.
DiscusiónEl trasplante de corazón es la mejor opción terapéutica para la insuficiencia cardiaca terminal9 y, con la experiencia adquirida a nivel mundial, la expectativa de sobrevida y mejor calidad de vida a largo plazo es superior a la que ofrecen otras opciones de tratamiento10.
Por otro lado, el avance técnico y tecnológico permite que pacientes cardiópatas reciban tratamiento quirúrgico más temprano para su patología, lo que permite detener o hacer más lenta la progresión del daño miocárdico, situación que redunda en beneficio del paciente al tener así una mejor expectativa de vida. Sin embargo, en aquellos casos en los que la cardiopatía progresa y ocasiona falla cardiaca terminal, la opción que resulta con mejores resultados es el trasplante de corazón, con la variante de que este grupo de pacientes, ya cuenta con un factor de riesgo adicional, que es la cirugía cardiaca previa, pues es ya reconocido el posible incremento en la morbimortalidad perioperatoria cuando hay necesidad de efectuar una reintervención quirúrgica11,12, pues como en cualquier otra intervención quirúrgica en pacientes que tengan cirugía previa en el área a tratar, hay un incremento en el riesgo operatorio por la necesidad de liberar las adherencias producidas por la cicatrización de la cirugía anterior, pues estas se forman ya en las horas siguientes de la cirugía inicial cuando hay depósito de fibrina y a los 7 días del posoperatorio con el efecto de fibroblastos, entre otros componentes del proceso de cicatrización, ya hay adherencias13.
Así, en la reintervención —en este caso—, para realizar el trasplante de corazón, el procedimiento condiciona un mayor tiempo quirúrgico y, dado que puede haber distorsión de la anatomía, se debe tener cuidado para evitar la lesión de estructuras que ocasione una hemorragia mayor, pues puede haber adherencias muy laxas, que puedan liberarse con disección digital suave o adherencias tan firmes que requieran de corte para separar las estructuras14, y que aumentan el riesgo de hemorragia posoperatoria con necesidad de reintervención, como reportan Kansara y su grupo12.
Aunado a estas consideraciones técnicas, no debe olvidarse la sensibilización en caso de que se haya utilizado sangre o sus derivados en la cirugía previa y esto se debe tener en cuenta porque se va a implantar un órgano que no es del propio paciente5,15.
Aun así, la necesidad de realizar el trasplante de corazón como única alternativa de tratamiento para estos pacientes hace necesario conocer los factores arriba anotados y considerarlos para prevenir eventos adversos. Juffé et al.9, en su experiencia, informan de que el 20% de sus pacientes tenían cirugía cardiaca previa. En nuestra experiencia es del 14,58% de los casos con esternotomía previa.
En lo relativo al procedimiento quirúrgico, los tiempos de isquemia miocárdica y de cirugía son similares a los reportados por Aziz et al.5, aunque el tiempo de pinzamiento aórtico fue mayor en nuestra experiencia.
Aziz et al.5 demuestran en su estudio que el desenlace de los pacientes trasplantados con cirugía cardiaca previa es similar a aquellos casos en que no hay antecedente de cirugía, salvo el incremento en la hemorragia perioperatoria, que como ya está descrito en procedimientos de cirugía cardiaca con DCP, el sangrado puede ser tan importante que requiera de exploración quirúrgica en el posoperatorio inmediato para hemostasia12,15,16, lo que además influye en la estancia en cuidados intensivos5.
Por otro lado, Juffé et al.9 tienen un 86% de sobrevida al primer mes postrasplante. En nuestra serie, no hay defunciones en el seguimiento de nuestros pacientes. Por su parte, Kansara et al.12 presentan mayor mortalidad a 60 días postrasplante en pacientes que tenían esternotomía previa, aunque las causas de morbimortalidad fueron la presencia de diabetes, la necesidad de diálisis y/o ventilación mecánica previas al trasplante, o la cirugía previa para tratar cardiopatías congénitas complejas.
Sobre la base de lo arriba anotado y los resultados obtenidos en nuestra experiencia, podemos concluir que el trasplante cardiaco en pacientes con cirugía cardiaca previa es un procedimiento seguro y los resultados son equiparables con los informados por otros autores.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNo hubo fuentes de financiamiento para el presente trabajo.
Conflicto de interesesLos autores declaran no tener conflicto de interés.