Las instrucciones previas (IP) son documentos por los que una persona manifiesta anticipadamente su voluntad para que se cumpla cuando no pueda expresarla. Se desconoce si los pacientes ingresados en medicina interna conocen y realizan cada vez más IP.
ObjetivoEstudiar la evolución del nivel de conocimiento y de realización de las IP entre los pacientes ingresados en medicina interna en un hospital público de Madrid después de haberse producido una regulación específica sobre IP.
Pacientes y métodosEstudio transversal a través de encuesta de opinión realizada a pacientes ingresados en medicina interna en 2 periodos: 2008 y 2010.
ResultadosSe realizaron 206 encuestas (84 en 2008 y 122 en 2010), edad media 76,8 y mujeres el 51,5%. El 69,4% presentaba comorbilidad y 4,4% enfermedad terminal, sin diferencias estadísticas entre años. El 5,3% conocía qué son las IP, solo un paciente las ha realizado y al 46,1%, una vez informados, le gustaría realizarlas. No hubo diferencias entre 2008 y 2010 respecto al conocimiento y realización de las IP. En 2010 existió mayor interés por realizarlas («le gustaría realizarlas»: 52,5 vs 36,9%), aunque también en 2010 fueron menos los que creían que las IP cambiarían la actitud del médico («no cambiaría la actitud del médico»: 92,6 vs 69%, p<0,001).
ConclusionesEl conocimiento y la realización de las IP no varían significativamente en los años posteriores a su regulación (desde 2008 a 2010). En ambos años su conocimiento y realización son muy escasos.
Advance directives (ADs), are documents in which patients express in advance that their wishes are fulfilled when they are unable to communicate them. It is unknown whether patients admitted to internal medicine are more aware of and make ADs.
ObjectiveTo study the changes in the level of knowledge and implementation of AD among patients admitted to an internal medicine department of a hospital in Madrid since a specific regulation to implement them was introduced.
Patients and methodsA survey was conducted among patients admitted to internal medicine in two periods: 2008 and 2010.
ResultsA total of 206 surveys were analysed (84 in 2008 and 122 in 2010). The mean age of the patients was 76.8 years, and 51.5% were women. More than two-thirds (69.4%) had a co-morbidity. and 4.4% had a terminal illness, with no statistical differences between the periods. Only 5.3% knew what ADs are, 1 had implemented ADs, and 46.1%, once informed, would like to implement them. There were no differences between 2008 and 2010 as regards knowledge and implementation of AD. In 2010 there was a greater interest to implement them (would like to implement them: 52.5 vs 36.9%), although in 2010 less respondents believe that AD would change the attitude of the doctor (not change the attitude: 92.6 vs. 69%, P<.001).
ConclusionsKnowledge and implementation of AD did not change significantly in the years following the regulation (from 2008-2010). In both periods, their knowledge and implementation are scarce.
A través de las instrucciones previas (IP) una persona puede manifestar su voluntad para que se cumpla cuando no sea capaz de expresarla1 en relación con los cuidados sanitarios y con el destino de su cuerpo u órganos. Estos documentos se han llamado también testamento vital, directrices anticipadas o voluntades anticipadas2,3.
Las IP tienen como fundamento el respeto a la libertad individual en materia sanitaria. De esta manera, si una persona realiza IP y pierde la capacidad para decidir, pueden respetarse sus decisiones siempre que estén dentro de los criterios de buena práctica clínica4,5. Para escoger en libertad dentro de las posibles opciones que ofrece la ciencia médica (lo que incluye el rechazo a alguna de las intervenciones), los pacientes deben recibir una información oportuna y clara, por lo que el proceso de información resulta fundamental6.
Desde un punto de vista normativo, la Ley General de Sanidad 14/1986 ya habla de «libre elección entre las opciones»7. La Ley 41/2002 reguladora de la autonomía del paciente, en su artículo 11 (sobre IP)8, deja potestad a las comunidades autónomas para su regulación específica. Así lo han ido realizando, y en el caso de la comunidad de Madrid (CAM), el contexto del estudio, la regulación se realizó entre 2005 y 2006.
Después de la regulación de las IP se han realizado estudios que muestran el interés de los usuarios por estos documentos. Pero estos estudios indican también que existe un alto nivel de desconocimiento acerca de las IP, tanto por parte de los usuarios9 como de los profesionales sanitarios, quienes carecen de la información suficiente para poder abordar este tema con sus pacientes10–12.
Ante la falta de datos en pacientes ingresados en medicina interna, en 2008 se realizó un estudio transversal a través de una encuesta de opinión, que mostraba cómo las IP eran documentos poco conocidos y están aún en periodo de difusión entre los pacientes ingresados en medicina interna en la CAM13. El objetivo principal del estudio es evaluar la evolución del nivel de conocimiento y de la realización de IP entre los pacientes ingresados en el servicio de medicina interna de un hospital público de la CAM después de que se haya producido una regulación específica sobre las IP. Los objetivos secundarios son conocer la actitud que tomarían los pacientes tras informarles sobre qué son las IP, y evaluar si la actitud ante las IP está determinada por la enfermedad de base, por la confesión religiosa y/o por el nivel socioeconómico.
Material y métodosDiseño y población de estudioEstudio transversal mediante encuesta de opinión. La población objeto de estudio incluye los pacientes del área sanitaria de un hospital de tercer nivel de la CAM, el Hospital Universitario Fundación Alcorcón (HUFA). Se excluyen aquellos pacientes incapaces de comunicarse y que, por tanto, no pueden expresar su opinión sobre las IP.
Los pacientes se incluyen por muestreo aleatorizado simple. Se estimó el tamaño de la muestra asumiendo una diferencia en el grado de conocimiento entre 2008 y 2010 de las IP de un 10%, una precisión del 4% y un porcentaje de pérdidas del 15%, obteniéndose una muestra de 209 pacientes.
La encuesta de opinión es estructurada, cerrada y voluntaria. Se pasó a todos los pacientes ingresados en la planta de medicina interna del hospital en 2 periodos, en 2008 y en 2010. En cada uno de estos 2 periodos se realizaron 2 cortes transversales, dejando un intervalo de 2 semanas entre ellos, para asegurar así que los pacientes fueran diferentes y conseguir con ello el tamaño de la muestra adecuado. Se recogen además simultáneamente los datos epidemiológicos y clínicos más relevantes de los pacientes.
La encuesta se realizó individualmente y siempre por el mismo entrevistador para evitar errores de interpretación, tanto en las preguntas como en las respuestas.
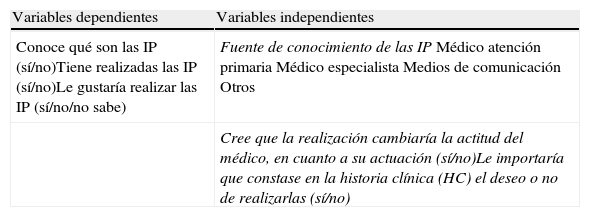
Variables y fuentes de informaciónLos datos clínicos y las variables epidemiológicas se recogieron de la historia clínica (HC) informatizada. El resto de variables, incluidas las dependientes, se obtuvieron a través de la encuesta de opinión (tabla 1). La enfermedad crónica se definió como trastorno orgánico funcional persistente que obligó a una modificación del modo de vida, incluyéndose las enfermedades de la Escala de Comorbilidad de Charlson. Se definió como enfermedad terminal (de acuerdo con los criterios de la Sociedad Española de Cuidados Paliativos) aquella avanzada, progresiva, incurable y con falta de posibilidades razonables de respuesta al tratamiento específico. Se define demencia como deterioro de la función intelectual adquirida y persistente. Para la estadificación del deterioro cognitivo se utilizó el Clinical Dementia Rating (CDR).
Variables del estudio y datos clínico-epidemiológicos recogidos
| Variables dependientes | Variables independientes |
| Conoce qué son las IP (sí/no)Tiene realizadas las IP (sí/no)Le gustaría realizar las IP (sí/no/no sabe) | Fuente de conocimiento de las IPMédico atención primariaMédico especialistaMedios de comunicaciónOtros |
| Cree que la realización cambiaría la actitud del médico, en cuanto a su actuación (sí/no)Le importaría que constase en la historia clínica (HC) el deseo o no de realizarlas (sí/no) |
| Datos epidemiológicos | Datos clínicos |
| EdadSexoDomicilio: residencia o familiarNivel socioeconómico: nivel de estudios (sin estudios, primarios, secundarios y universitarios) y persona que más ingresos aporta al presupuesto familiar (paciente, hijo, pareja, otros)Estado civil: viudo, casado, soltero, divorciado/separadoNacionalidadConfesión religiosa: aconfesional, católico, testigo de Jehová, musulmán y otras | Diagnóstico de demencia previo al ingreso: no/leve-moderada/graveCapacidad para comunicarse durante el ingreso: (sí/no)Presencia de comorbilidad: (sí/no)Presencia de enfermedad terminal: (sí/no) |
IP: instrucciones previas.
En el análisis descriptivo, las variables cualitativas se expresan en porcentaje y las cuantitativas mediante media con su desviación estándar (DE). Para estudiar la asociación de las diferentes variables independientes en relación con las dependientes (conocimiento de IP y deseo de realizarlas) se utiliza la ji al cuadrado cuando se comparan con variables cualitativas y la t de Student al comparar con las cuantitativas. En todos los casos se estudia la distribución de las variables cuantitativas. En los contrastes se utiliza un nivel de significación estadística de 0,05.
ResultadosSe analizan 206 encuestas en 2 cortes, 84 de pacientes de 2008 y 122 de pacientes de 2010. La edad media de los encuestados es de 76,8 años (DE: 14) y el 51,5% son mujeres. Viven en residencia el 18,4% y casi todos son de nacionalidad española (98,4%), correspondiendo el resto a un guineano, un chino y un marroquí. El 86,4% son católicos, el 13,1% aconfesional, uno es de religión ortodoxa y otro musulmana. Trabaja el 12,3% y la persona que aporta más ingresos a la familia es el paciente (70,5%), seguido del hijo (15,6%), la pareja (8,2%), el paciente y la pareja por igual (4,1%), el yerno (1,6%) y en un caso los padres. La mayoría (73,8%) no tiene estudios, el 8,2% estudios primarios, el 14,7% secundarios y el 3,2% universitarios. El 52,5% está casado, el 34,4% viudo, soltero el 7,4% y separado o divorciado el 5,7%.
El 69,4% tiene comorbilidad y el 4,4% enfermedad terminal. Presenta diagnóstico previo de demencia el 12,7% (leve el 11,7% y moderada-grave el 1%).
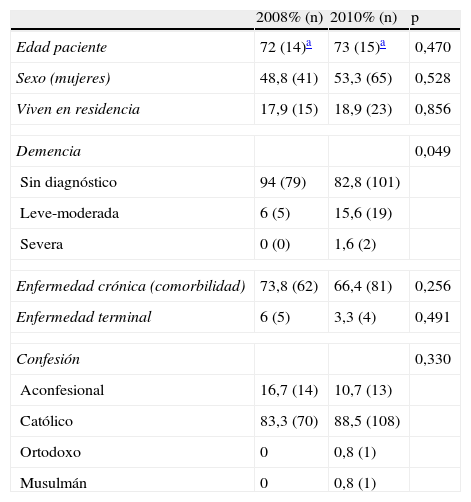
Al estudiar las características sociodemográficas y clínicas de los pacientes procedentes de los 2 cortes, no se encuentran diferencias estadísticamente significativas (tabla 2).
Comparación de los datos epidemiológicos y clínicos de los 2 periodos analizados
| 2008% (n) | 2010% (n) | p | |
| Edad paciente | 72 (14)a | 73 (15)a | 0,470 |
| Sexo (mujeres) | 48,8 (41) | 53,3 (65) | 0,528 |
| Viven en residencia | 17,9 (15) | 18,9 (23) | 0,856 |
| Demencia | 0,049 | ||
| Sin diagnóstico | 94 (79) | 82,8 (101) | |
| Leve-moderada | 6 (5) | 15,6 (19) | |
| Severa | 0 (0) | 1,6 (2) | |
| Enfermedad crónica (comorbilidad) | 73,8 (62) | 66,4 (81) | 0,256 |
| Enfermedad terminal | 6 (5) | 3,3 (4) | 0,491 |
| Confesión | 0,330 | ||
| Aconfesional | 16,7 (14) | 10,7 (13) | |
| Católico | 83,3 (70) | 88,5 (108) | |
| Ortodoxo | 0 | 0,8 (1) | |
| Musulmán | 0 | 0,8 (1) | |
En total, 11 pacientes (5,3%) conocen qué son las IP. De ellos, los 6 encuestados que conocían las IP en 2010, 3 las conocían a través de los medios de comunicación, 2 por un familiar y uno por los médicos. Ha realizado IP un paciente y al 46,1%, una vez informados sobre lo que son, le gustaría realizarlas. El 80,1% desea que la información se recoja en la HC, pero el 83% opina que aun habiéndolas realizado, esto no cambiaría la actitud del médico.
Entre los que no conocen las IP, el porcentaje de mujeres es mayor (51,8 vs 45,5%), hay más pacientes institucionalizados (19 vs 9,1%), más con demencia moderada-grave (12,8 vs 9,1%) y son más los que piensan que la actitud del médico no cambiaría (27,3 vs 9,7%). Ningún paciente extranjero conoce las IP. Entre los que sí las conocen hay más pacientes con comorbilidad (72.7 vs 69,2%), más con enfermedad terminal (9,1 vs 4,1%), más que no desean que conste en la HC (27,3 vs 15,4%) y más a los que le gustaría realizar IP (un 54,5%, la única diferencia estadísticamente significativa; p=0,005).
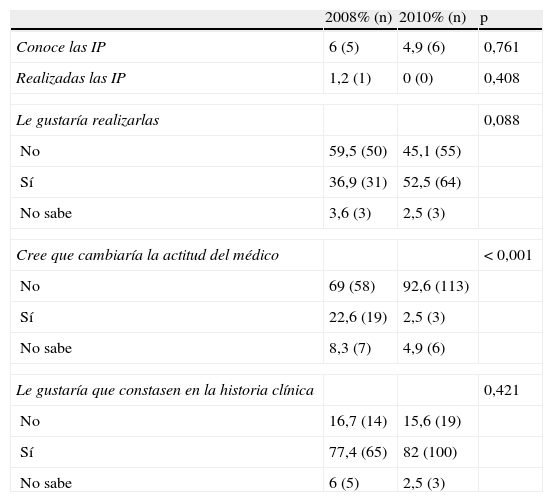
Al comparar los resultados de la encuesta de 2008 con 2010 (tabla 3), el nivel de conocimiento y realización de IP resultó similar: Cerca del 5% de conocimiento y una realización escasísima (1,2 vs 0%). Una vez informados sobre lo que son las IP, en 2010 existe mayor interés por realizarlas («le gustaría realizarlas»: 52,5 vs 36,9%), aunque también en 2010 son menos los que creen que las IP cambiarían la actitud del médico («no cambiaría la actitud del médico»: 92,6 vs 69%), siendo esta diferencia estadísticamente significativa (p<0,001).
Comparación de los datos obtenidos de la encuesta en los 2 periodos analizados
| 2008% (n) | 2010% (n) | p | |
| Conoce las IP | 6 (5) | 4,9 (6) | 0,761 |
| Realizadas las IP | 1,2 (1) | 0 (0) | 0,408 |
| Le gustaría realizarlas | 0,088 | ||
| No | 59,5 (50) | 45,1 (55) | |
| Sí | 36,9 (31) | 52,5 (64) | |
| No sabe | 3,6 (3) | 2,5 (3) | |
| Cree que cambiaría la actitud del médico | < 0,001 | ||
| No | 69 (58) | 92,6 (113) | |
| Sí | 22,6 (19) | 2,5 (3) | |
| No sabe | 8,3 (7) | 4,9 (6) | |
| Le gustaría que constasen en la historia clínica | 0,421 | ||
| No | 16,7 (14) | 15,6 (19) | |
| Sí | 77,4 (65) | 82 (100) | |
| No sabe | 6 (5) | 2,5 (3) | |
IP: instrucciones previas.
En el estudio partimos de la hipótesis de que gran parte de los pacientes ingresados en medicina interna, por ser mayoritariamente ancianos y tener deterioro cognitivo establecido, presentan dificultades para ejercer su autonomía, por lo que disponer de IP en estos casos sería de gran utilidad en la toma de decisiones. Los resultados de nuestro trabajo muestran que pocos pacientes conocen las IP (un 5,3%) y solo uno de ellos las ha realizado. El escaso conocimiento y realización de las IP no se modifica significativamente entre 2008 y 2010. La mayoría de los trabajos sobre IP de nuestro entorno se han realizado en pacientes ingresados en UCI14, en urgencias15,16 y en atención primaria6,17. Asimismo, se han analizado pacientes en situaciones especiales, con frecuencia oncológicos (la mayoría fuera de España)18,19, pero también se han estudiado en otras enfermedades como la infección por VIH20. Otro tema estudiado es el conocimiento de las IP entre profesionales sanitarios, tanto en atención primaria como en unidades de urgencias y emergencias. Estos estudios evidencian que el conocimiento sobre las IP es deficiente, no solo por parte de los pacientes, también entre sus familiares (aunque en menor medida) y en los profesionales19–22. Los resultados que se obtienen de nuestro estudio van en la misma línea.
Entre los factores que cabría esperar que estuvieran determinando el escaso conocimiento y realización de las IP se encuentran la edad y el bajo nivel cultural. Sin embargo, en estas variables la diferencia no es significativa, lo que puede explicarse porque casi todos los pacientes se encuentran en el mismo rango de edad y en similar situación social. Al igual que en otros trabajos12, el conocimiento está más relacionado con haber cursado estudios superiores que con la edad. A diferencia de otros estudios, el grado de conocimiento es mayor entre las mujeres, pero sin diferencias estadísticamente significativas. El escaso porcentaje de conocimiento y realización traduce una carencia en la difusión y en la educación sobre las IP una vez reguladas. El esfuerzo por regular las IP resulta inútil si no va unido a una fase posterior de difusión y educación. La consecuencia es negar la posibilidad a los pacientes de realizarlas, un derecho reconocido en la regulación.
Un dato que destaca es que una vez informados sobre lo que son las IP, en 2010 existe mayor interés por realizarlas («le gustaría realizarlas»: 52,5 vs 36,9%). Esto puede deberse a la creciente mentalidad de respeto a la autonomía de los pacientes en la toma de decisiones. Los pacientes son cada vez más conscientes de que tienen derecho a decidir sobre todo lo concerniente a su salud y que, en este proceso, aunque el médico es un consejero cualificado, en última instancia la decisión han de tomarla ellos23.
La mayoría (77,4% en 2008 y 82% en 2010), en caso de realizar las IP, quiere que queden reflejadas en la HC. Sin embargo, una gran parte de los encuestados considera que, pese a tenerlas realizadas, la actitud del médico no cambiaría. Esto sucede más en 2010: piensan que «no cambiaría la actitud del médico» un 92,6% (por un 69% en 2008). Todo ello cuestiona la citada «creciente mentalidad de respeto a la autonomía de los pacientes en la toma de decisiones». A este respecto, se puede afirmar que lo que muestran estos datos es que la mentalidad de respeto a la autonomía del paciente convive con la idea de que los médicos continúan actuando de forma paternalista, decidiendo por tanto sin considerar la opinión de los pacientes23.
Los pacientes con comorbilidad (y por tanto con peor pronóstico y calidad de vida) y enfermedad terminal, tienen mayor deseo de realizar IP, y también mayor conocimiento. Estos pacientes tienen una alta carga de sufrimiento y una esperanza de vida acortada, lo que posiblemente les lleva a intentar planificar las decisiones sobre su salud y sobre el tiempo de vida que les queda24.
Se ha intentado evitar el sesgo de selección debido a la no participación, así como posibles sesgos de clasificación derivados de la recogida de información, mediante el entrenamiento del entrevistador, que además debía ser una persona con capacidad de empatizar para reducir el porcentaje de pérdidas. La entrevista se realizó de manera individual, evitando así el condicionamiento, miedo a represalia o repercusión ante la presencia de familiar o médico. Todos los encuestados presentaron un gran interés por el tema y a aquellos que no conocían las IP se les informó sobre lo que eran, y sobre cómo podían realizarlas si estaban interesados.
Cabe destacar que en 2010 había otro paciente que tenía realizadas IP, pero quedó excluido del estudio por su situación cognitiva (era incapaz de comunicarse). Solo uno de sus familiares conocía este hecho, lo que subraya que en pocas ocasiones los pacientes hablan con sus familiares sobre el final de la vida. Esto puede llevar a que los allegados de los pacientes tomen decisiones que no reflejen realmente los deseos del paciente. En un estudio con pacientes críticos15, más del 40% de los familiares entrevistados desconocía las IP del paciente. En otro estudio realizado en atención primaria6, el 40% de los pacientes no había hablado con sus familiares sobre sus IP.
Podemos concluir que el conocimiento y la realización de las IP no varían significativamente en los años posteriores a su regulación (desde 2008 a 2010). En ambos años, su conocimiento y realización son muy escasos. Sin embargo, cuando los encuestados conocen qué son las IP, muchos querrían realizarlas, más en 2010 que en 2008. Por ello resulta fundamental no quedarse en la mera regulación, y pasar a la fase de información ciudadana. En esta línea es importante aumentar la formación sobre IP a los usuarios, pero también a los profesionales sanitarios. Todo ello permitirá que los pacientes las conozcan, y así puedan realizarlas25. De nada sirve regular las IP si la población no las conoce ni sabe cómo realizarlas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.