La histoplasmosis es una infección fúngica causada por el hongo dimórfico Histoplasma capsulatum. En los últimos años, su incidencia en Espa¿na ha aumentado debido, principalmente, a la mayor presencia de población inmigrante procedente de América y al incremento de viajes a dicho continente por turismo o cooperación.
Nuestro objetivo ha sido revisar las características clínicas de los casos de histoplasmosis diagnosticados en nuestro centro en los últimos 6 años.
Casos clínicosSe diagnosticaron 4 casos pertenecientes a 4 pacientes de origen sudamericano, 3 de los cuales eran VIH positivos y 1 diagnosticado de dermatomiositis y en tratamiento con fármacos inmunosupresores. El diagnóstico de laboratorio se llevó a cabo mediante estudio anatomopatológico y microbiológico, mediante cultivo y PCR específica directa de la muestra.
DiscusiónAl tratarse de una infección importada es necesario tener un alto índice de sospecha y realizar una anamnesis detallada, para llegar a su diagnóstico. Es una infección a tener en cuenta en el diagnóstico diferencial del síndrome febril en pacientes inmunodeprimidos, tanto VIH positivos como en tratamiento inmunosupresor, que sean originarios de zonas endémicas o que tengan antecedentes de estancia en ellas.
Histoplasmosis is a fungal infection caused by the dimorphic fungi Histoplasma capsulatum. Its incidence in Spain has increased in recent years, mainly due to the increased presence of immigrants from Latin America and increased travel to the continent for tourism and cooperation. Our aim was to review the clinical characteristics of cases of histoplasmosis diagnosed in our hospital during the last six years.
Case ReportsWe diagnosed 4 cases from 4 patients from South America, 3 ofwhomwere HIV positive and 1 diagnosed with dermatomyositis was treated with immunosuppressive drugs. The laboratory diagnosis was carried out by histological and microbiological study, by culture and specific PCR directly on the sample.
DiscussionAs it is an imported infection there needs to be a high level of suspicion and a detailed history taken to get a diagnosis. This infection requires a differential diagnosis between febrile syndrome in immunosuppressed patients, both HIV positive and immunosuppressive therapy, which originate from endemic areas, or who have a history of staying in them.
La histoplasmosis es una infección fúngica causada por el hongo dimórfico Histoplasma capsulatum, del cual hay 2 variedades patógenas para el hombre: H. capsulatum var. capsulatum, endémica en América, e H. capsulatum var. duboisii, endémica en África. El contagio se produce por la inhalación de conidias de la fase micelial del hongo, las cuales se encuentran en suelos húmedos y templados y, en especial, en aquellos que están contaminados por excrementos de murciélagos y pájaros7.
La histoplasmosis humana puede no manifestarse y permanecer asintomática o bien producir un amplio abanico de presentaciones clínicas, desde una infección pulmonar que sin tratamiento puede cronificarse, hasta las formas típicas de infección diseminada. El curso clínico puede ser subagudo y fatal, sin tratamiento adecuado, o crónico e insidioso afectando a múltiples localizaciones16.
A continuación presentamos cuatro casos de histoplasmosis diagnosticados en nuestro centro en los últimos seis años y pertenecientes a cuatro pacientes de origen sudamericano, tres de los cuales eran VIH positivos y uno estaba en tratamiento con fármacos inmunosupresores.
Casos clínicosCaso 1Varón de 43 años de edad, natural de Ecuador y residente en España desde 2003. El 21 de julio de 2004 consultó por presentar un cuadro de anorexia, astenia y pérdida indeterminada de peso de 4-5 meses de evolución, seguido en las últimas semanas de la aparición de una erupción pustulosa generalizada, sin fiebre acompañante. En la exploración física destacaba la presencia de lesiones cutáneas hiperpigmentadas de aspecto costroso y distribución universal, así como una hepatoesplenomegalia dolorosa de 4cm. Las lesiones cutáneas fueron atribuidas a una infección diseminada por el virus varicela-Zoster, según las características clínicas e histológicas, que se resolvieron con aciclovir por vía intravenosa (IV). Los datos de la analítica sanguínea fueron los siguientes: hemoglobina 11,8g/dL; leucocitos 3,1 x 109/L (neutrófilos 65%; linfocitos 24%; monocitos 8%); plaquetas 41 x 109/L; VSG 76mm/h; gammaglutamiltransferasa 145 U/L; fosfatasas alcalinas 174 U/L; bilirrubina 1,1mg/dL. Dos tandas de hemocultivos resultaron negativas. La radiografía de tórax no mostró alteraciones. Por ecografía y TAC se demostró la presencia de múltiples lesiones ocupacionales hepáticas de características inflamatorias. Se practicó una punción aspirativa de una de dichas lesiones, apreciándose en el estudio citológico estructuras micóticas intracelulares PAS positivas; en cultivo del tejido hepático se aisló H. capsulatum var. capsulatum Se realizó serología de VIH, que resultó positiva, y recuento de subpoblaciones linfocitarias (CD4: 23cél/μL). Se inició tratamiento con anfotericina B liposomal 5mg/kg/día (2 semanas), seguido de itraconazol 200mg/12h (12 meses), y tratamiento antirretroviral con zidovudina+lamivudina+efavirenz. La evolución fue favorable, con rápida mejoría clínica y resolución de las imágenes hepáticas. Al cabo de 6 años el paciente se encuentra asintomático, la carga viral de VIH es indetectable y la cifra de linfocitos CD4 es de 603cél/μL.
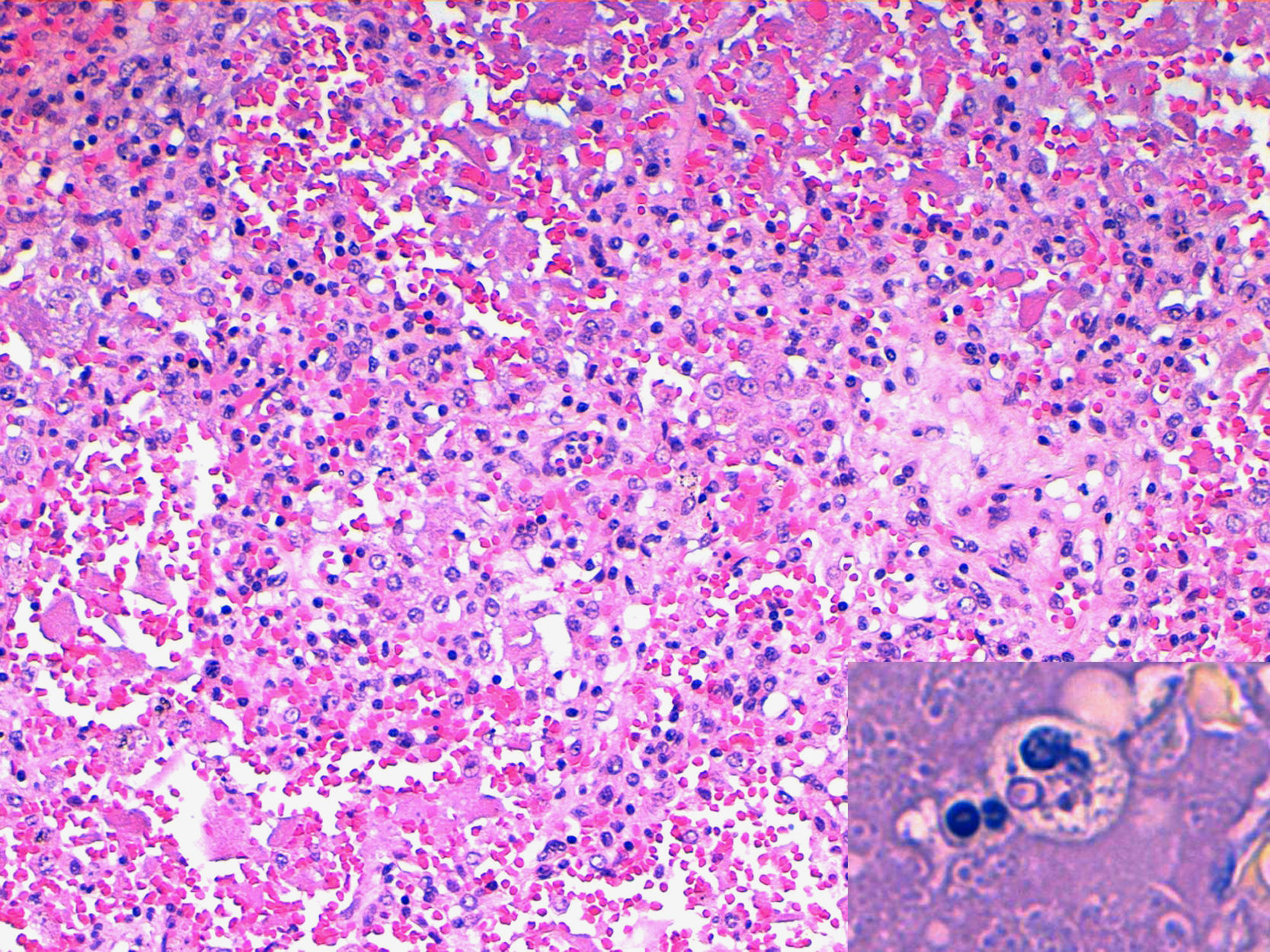
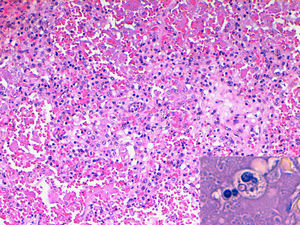
Caso 2Varón de 38 años de edad, natural de Colombia y residente en España desde 2005. En noviembre de 2006 fue diagnosticado de infección por VIH a raíz de un episodio de esofagitis candidiásica (linfocitos CD4: 28 cél/μL). Tras completar 14 días de tratamiento con fluconazol, inició terapia antirretroviral con tenofovir+emtricitabina+efavirenz. A principios de enero de 2007 volvió a presentar odinodisfagia junto con sensación distérmica y deterioro general progresivo, requiriendo ingreso hospitalario el día 31 de dicho mes. En la exploración física el paciente se hallaba afebril, con mal estado general y tendencia a la hipotensión; destacaba la presencia de candidiasis oral y hepatoesplenomegalia dolorosa de 3cm. Los datos de la analítica sanguínea fueron los siguientes: hemoglobina 9,7g/dL; leucocitos 4,2 x 109/L (cayados: 9%; neutrófilos 79%; linfocitos 10%; monocitos 2%); plaquetas 63 x 109/L; VSG 30mm/h; creatinina 2.5mg/dL; ASAT 86 U/L; ALAT 28 U/L; gammaglutamiltransferasa 98 U/L; fosfatasas alcalinas 445 U/L. La radiografía de tórax mostró un infiltrado pulmonar bilateral de tipo miliar. El hemocultivo y las fluoroscopias de esputo resultaron negativos. La ecografía abdominal no evidenció lesiones viscerales ocupacionales. A pesar de la instauración inmediata de tratamiento empírico con levofloxacino, agentes antituberculosos, anfotericina B complejo lipídico 5mg/kg/día y cotrimoxazol, el paciente evolucionó rápidamente hacia el fracaso multiorgánico, y falleció el 5 de febrero de 2007. Con posterioridad al fallecimiento se aisló H. capsulatum var. capsulatum a partir del fluido de lavado broncoalveolar y del tejido pulmonar obtenido en la necropsia (fig. 1).
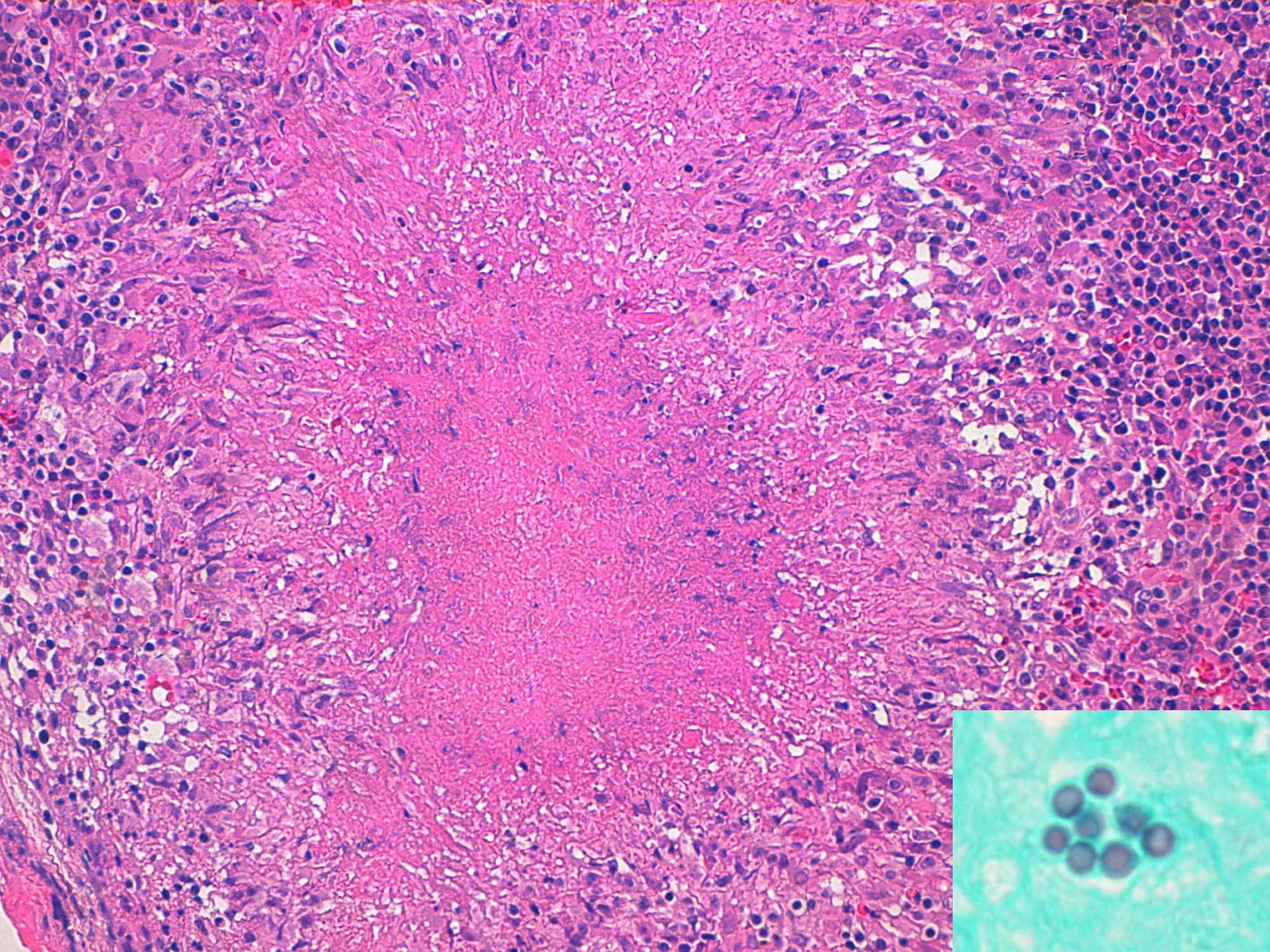
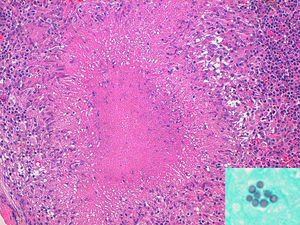
Caso 3Varón de 28 años de edad, natural de Perú y residente en España desde 2001. Tras haber sido diagnosticado de infección por VIH en 2006, no siguió controles ni tratamiento antirretroviral hasta agosto de 2009, en que consultó por un cuadro de fiebre, vómitos y diarrea de características no inflamatorias de 20 días de evolución. La exploración física no reveló hallazgos anormales. Los principales datos de la analítica sanguínea básica fueron los siguientes: leucocitos 3,4 x 109/L (neutrófilos 58%; linfocitos 34%; monocitos 7%); linfocitos CD4: 55cél/μL; VSG 63mm/h. La radiografía de tórax fue normal. El hemocultivo, el coprocultivo y los exámenes coproparasitarios resultaron negativos. Se realizó una endoscopia con toma de biopsias y en la mucosa de colon se observaron lesiones granulomatosas. La TAC abdominal demostró la presencia de un conglomerado adenopático retroperitoneal que fue biopsiado por laparotomía; en el estudio histológico se observaron lesiones granulomatosas necrotizantes de tipo tuberculoide con estructuras micóticas intracelulares (fig. 2); la reacción en cadena de la polimerasa para H. capsulatum fue positiva y en el cultivo del tejido ganglionar se aisló H. capsulatum var. capsulatum. Tras la laparotomía, el paciente entró en situación de shock séptico con insuficiencia renal aguda grave que precisó varias sesiones de diálisis para su recuperación. Se administró cobertura antibiótica de amplio espectro junto con anfotericina B complejo lipídico 5mg/kg/día (sustituida a las dos semanas por itraconazol 200mg/12h) y terapia antirretroviral con zidovudina+abacavir+efavirenz. La evolución fue lenta pero satisfactoria, con recuperación completa de la función renal y progresiva mejoría del estado general. A los seis meses del alta el paciente se encuentra asintomático, ha dejado de recibir itraconazol, la carga viral de VIH es indetectable y la cifra de linfocitos CD4 es de 233cél/μL.
Examen histopatológico de adenopatía con hematoxilina-eosina (×20). Se observa una linfadenopatía granulomatosa necrotizante, con múltiples granulomas limitados por histiocitos dispuestos en empalizada. En detalle, con la tinción de Grocott, grupo de levaduras de Histoplasma en uno de los granulomas (×63).
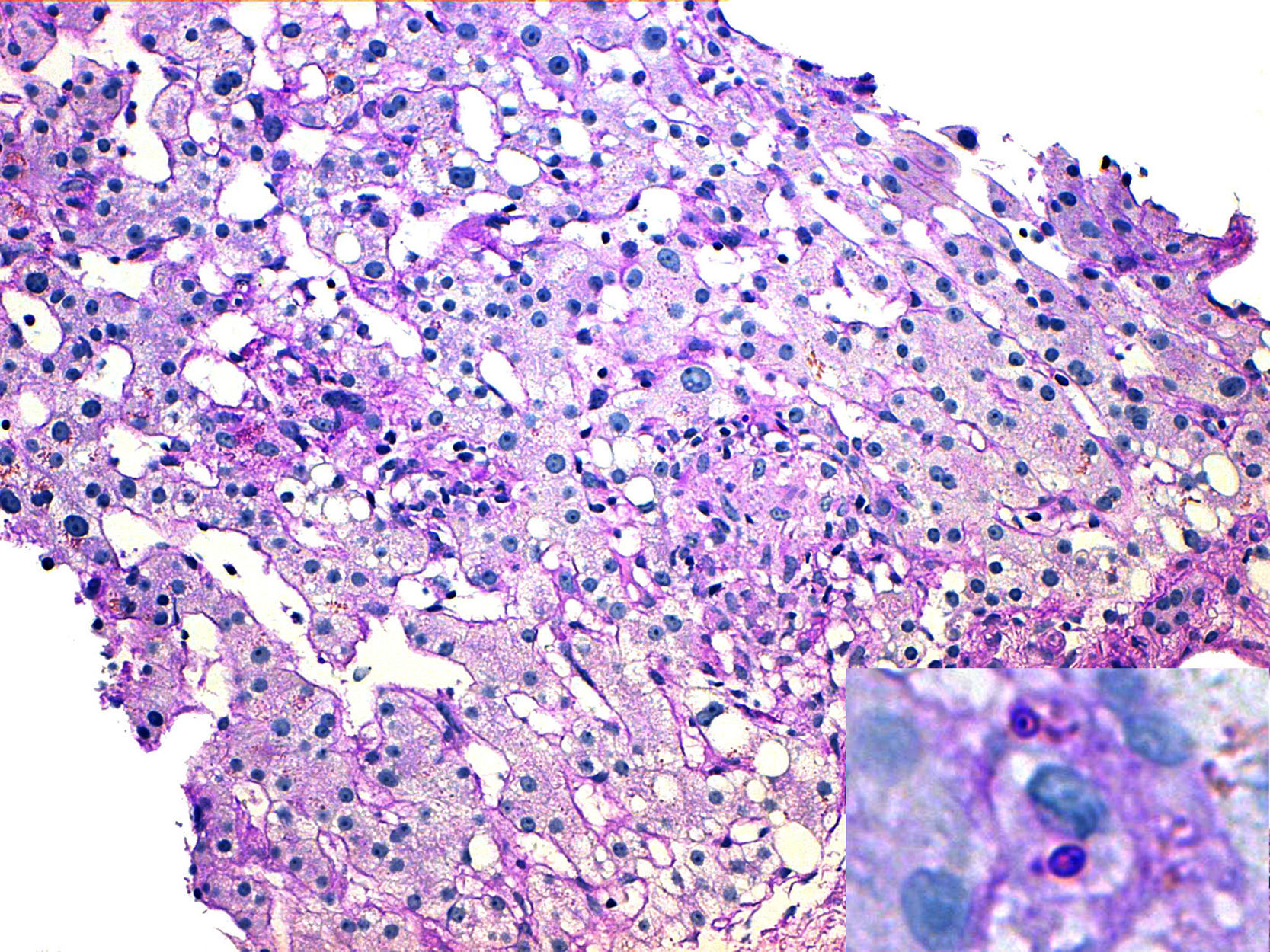
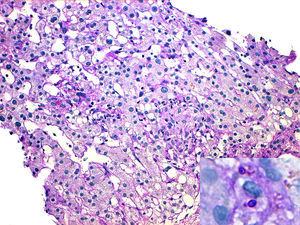
Mujer de 50 años de edad, natural de Ecuador y residente en España desde 2001. Tras ser diagnosticada de dermatomiositis a principios de 2007, siguió diversos tratamientos (inmunoglobulinas, corticoides, azatioprina, hidroxicloroquina y metotrexato) que hubieron de ser interrumpidos por falta de eficacia o intolerancia. En septiembre de 2009, a raíz de un nuevo brote de su enfermedad, se inició la administración de micofenolato-mofetil a dosis crecientes hasta alcanzar 2g/día, asociándose rituximab en enero de 2010. A mediados de febrero de 2010 la paciente consultó por un cuadro de fiebre, vómitos y deposiciones líquidas sin elementos anormales de cuatro días de evolución. La exploración física no mostró hallazgos destacables, salvo una temperatura axilar de 38,3°C y una hepatomegalia dolorosa de 2cm. Los principales datos de analítica sanguínea en el momento del ingreso fueron los siguientes: hemoglobina 10,6g/dL; leucocitos 2,7 x 109/L (neutrófilos 73%; linfocitos 23%; monocitos 3%); ASAT 168 U/L; ALAT 191 U/L; gammaglutamiltransferasa 429 U/L; fosfatasas alcalinas 481 U/L. Los cultivos de sangre y heces, así como el examen coproparasitario fueron reiteradamente negativos. La ecografía abdominal mostró una hepatomegalia difusa, sin lesiones ocupacionales. Ante la alteración de las enzimas hepáticas y de colostasis, se practicó una biopsia hepática que demostró la existencia de una hepatitis granulomatosa con áreas de necrosis hepatocitaria lobulillar, identificándose estructuras levaduriformes en el citoplasma de las células histocitarias con la tinción de PAS-diastasa (fig. 3). La reacción en cadena de la polimerasa para H. capsulatum en tejido hepático resultó positiva. Se inició tratamiento con anfotericina B complejo lipídico 5mg/kg/día (2 semanas), seguido de itraconazol oral 200mg/12h. La respuesta clínica fue inmediata, con desaparición del cuadro febril y normalización progresiva de la analítica hepática. Actualmente la paciente sigue recibiendo itraconazol y se ha planteado la posible necesidad de una profilaxis secundaria indefinida, dada la inevitable coadministración de agentes inmunosupresores como tratamiento de su enfermedad de base.
DiscusiónEn los últimos años, la incidencia de histoplasmosis en España ha aumentado debido, principalmente, a la mayor presencia de población inmigrante procedente de América y al incremento de viajes a dicho continente por turismo o cooperación.
El riesgo de infección por H. capsulatum varía según la zona geográfica visitada y la duración y tipo de viaje. Aunque debido a su gran dispersión aérea no es imprescindible hacer ninguna actividad al aire libre para estar en riesgo de contagio, es cierto que algunas la favorecen. Se ha descrito un 20% de reacciones de histoplasmina positiva en pacientes españoles que habían viajado a America Latina7 y distintos casos de histoplasmosis en viajeros6,8,11. Al tratarse de una infección importada, es necesario un alto índice de sospecha para llegar al diagnóstico correcto así como una anamnesis detallada que incluya las áreas visitadas y las actividades realizadas, como visita de cuevas o espeleología, por ser consideradas estas factores de riesgo11.
La mayoría de las personas que se infectan permanecen asintomáticas, pero pueden desarrollar formas clínicas graves en función del nivel de exposición y la situación inmune del paciente incluso años después de la infección. Normalmente las formas graves se observan en pacientes VIH positivos, pero como ha ocurrido en nuestra serie de casos, también en pacientes con tratamientos inmunosupresores, por lo que debe tenerse en cuenta que es posible una reactivación de la histoplasmosis en los individuos originarios de zonas endémicas que estén sometidos a este tipo de terapias. La histoplasmosis es la infección fúngica que se asocia con una mayor frecuencia al uso de antagonistas del factor de necrosis tumoral (TNF)14, por lo que podría ser apropiada la profilaxis con itraconazol durante la inmunosupresión y cuando se haya pasado una histoplasmosis activa en los 2 últimos años16.
En áreas de endemicidad y con anterioridad a la era del tratamiento antirretroviral de gran actividad (TARGA), se ha descrito cómo hasta un 95% de los pacientes VIH positivos con histoplasmosis desarrollaron una forma diseminada15. Se ha documentado su asociación con tuberculosis hasta en un 15% de estos casos9. En un 3-12% de las infecciones diseminadas se desarrolla una afectación gastrointestinal5 cuyos síntomas más frecuentes son diarrea, fiebre, pérdida de peso, dolor abdominal, pérdida de sangre y hepatomegalia y esplenomegalia1. La linfadenopatía solo aparece en un 30% de los pacientes12. Destaca el hecho de que en los pacientes inmunocompetentes se afecta principalmente el íleon terminal, mientras que en inmunodeprimidos lo habitual es encontrar lesiones en el intestino grueso2,10.
En cuanto al diagnóstico, las técnicas de elección son el estudio anatomopatológico de las lesiones y el cultivo microbiológico de sangre, médula ósea, muestras respiratorias y/o biopsia de las lesiones. Este puede requerir varias semanas de incubación y dado su alto nivel de infectividad es recomendable alertar al personal de microbiología para extremar las medidas de bioseguridad y así evitar el contagio. La prueba de la histoplasmina presenta un valor diagnóstico limitado en la población inmigrante, aunque resulta de utilidad en pacientes de zonas no endémicas7,13. La serología puede ser negativa hasta en un 50% de los pacientes inmunosuprimidos3. La detección de antígenos es una prueba que presenta buena sensibilidad pero que solo se encuentra disponible en Estados Unidos. Por último, recientemente se ha desarrollado la determinación de ácidos nucleicos por técnicas de reacción en cadena de la polimerasa, la cual ha demostrado ser un método sensible y rápido, pues puede realizarse directamente sobre la muestra4.
En conclusión, la histoplasmosis es una infección a tener en cuenta en el diagnóstico diferencial del síndrome febril en pacientes inmunodeprimidos, tanto VIH positivos como en tratamiento inmunosupresor, que sean originarios de zonas endémicas o que tengan antecedentes de estancia en ellas.