Uno de los principales retos en el manejo de la COVID-19 es el aumento súbito de la demanda de camas de cuidados intensivos. En este artículo se describen las estrategias de gestión hospitalaria durante la escalada y desescalada de la respuesta a la epidemia de COVID-19 en un hospital terciario de Madrid.
Materiales y métodosLos datos derivan del sistema informático del hospital y del plan de contingencia del mismo.
ResultadosLa epidemia de COVID-19 produjo un rápido aumento de los pacientes con necesidad de cuidados intensivos, lo que saturó las camas de UVI disponibles en pocos días. El hospital tuvo que aumentar su capacidad abriendo cuatro UVI adicionales para proporcionar los cuidados necesarios a todos los pacientes. Los retos principales fueron relativos a la infraestructura hospitalaria, los materiales y el personal. Gracias a las estrategias de gestión utilizadas, el hospital fue capaz de aumentar su capacidad de camas de UVI en un 340%, proporcionar cuidados a todos los pacientes con necesidad y mantener una mínima actividad quirúrgica programada.
ConclusionesLa capacidad de un hospital de aumentar su capacidad para enfrentarse a eventos excepcionales es difícil de cuantificar y se enfrenta a limitaciones físicas (materiales, personal, espacios). Con una gestión flexible y adaptable durante eventos excepcionales se pueden alargar significativamente estos límites.
A major challenge during the COVID-19 outbreak is the sudden increase in ICU bed occupancy rate. In this article we reviewed the strategies of escalation and de-escalation put in place at a large university hospital in Madrid during the COVID-19 outbreak, in order to meet the growing demand of ICU beds.
Materials and methodsThe data displayed originated from the hospital information system and the hospital contingency plan.
ResultsThe COVID-19 outbreak produced a surge of ICU patients which saturated the available ICU capacity within a few days. A total of four new ICUs had to be opened in order to accommodate all necessary new ICU admissions. Management challenges included infrastructure, material allocation and ICU staffing. Through the strategies put in place the hospital was able to generate a surge capacity of ICU beds of 340%, meet all requirements and also maintain minimal surgical activity.
ConclusionsHospital surge capacity is to date hardly quantifiable and often has to face physical limitations (material, personnel, spaces). However an extremely flexible and adaptable management strategy can help to overcome some of these limitations and stretch the system capacities during times of extreme need.
A principios del 2020 la pandemia ocasionada por el SARS-CoV-2 atacaba a la mayoría de países del mundo. En España la enfermedad se propagó con mayor virulencia a principios de marzo y la comunidad autónoma de Madrid ha sido el área geográfica más afectada del país, con alrededor del 33% de las muertes ocasionadas por la COVID-19. Uno de los principales retos en el manejo de la COVID-19 era el aumento súbito y exponencial de la demanda de camas de cuidados intensivos y con ventilación mecánica1,2. Por ello, uno de los principales desafíos a los que tuvo que hacer frente el sistema de salud regional de Madrid fue el de garantizar el aumento de la capacidad de sus unidades de vigilancia intensiva (UVI).
En este artículo describimos nuestra experiencia y los aspectos más cruciales que tuvieron que afrontarse durante este periodo de extrema dificultad en un hospital terciario universitario, en los servicios de Medicina Intensiva y Anestesiología. Nos centramos en particular en las estrategias de escalada y desescalada en el marco de la respuesta institucional a la pandemia. El hospital Ramón y Cajal es el hospital de referencia para la zona norte de la ciudad y de la comunidad, con una población de 600.000 habitantes. Es centro de referencia en Código Ictus, cirugía cardiotorácica, patología aórtica y cuenta con uno de los programas más activos en trasplante hepático y renal. Su capacidad habitual es de 901 camas de hospitalización, 45 quirófanos y 38 camas de cuidados intensivos (repartidas en dos unidades: una llevada por el servicio de Anestesiología y otra por el servicio de Medicina Intensiva). Utilizamos el sistema informático del hospital para recuperar los datos relativos a la hospitalización de pacientes en unidades de cuidados intensivos durante los meses de marzo y abril de 2020. Asimismo, obtuvimos los datos relativos a la actividad quirúrgica (programada y de urgencia) durante el mismo periodo de tiempo. Evaluamos el aumento de pacientes que requirieron ingreso en unidades de cuidados intensivos comparando la disponibilidad de camas de UVI del plan de contingencia del hospital.
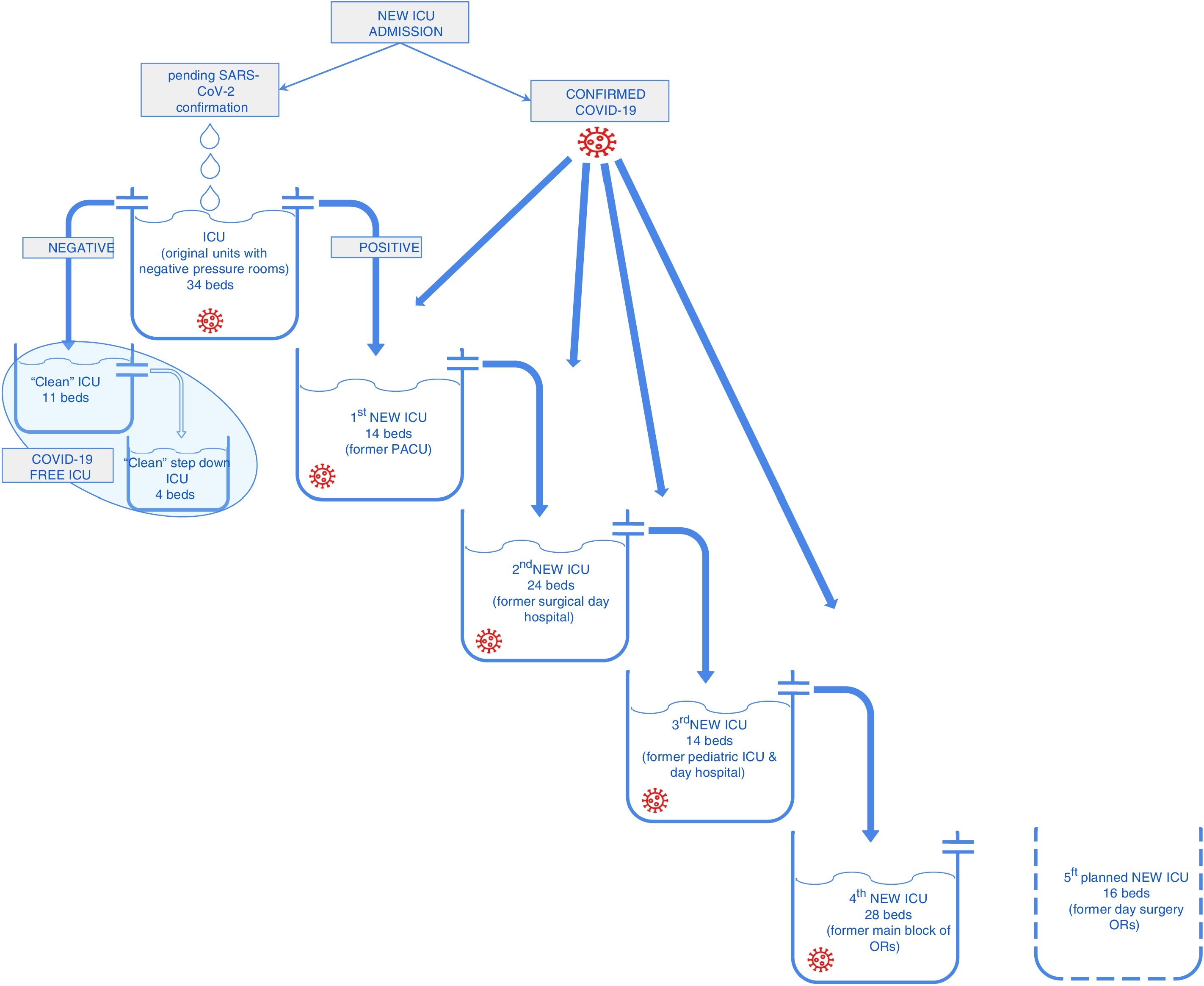
Reorganización del hospital y su disponibilidad de camas de críticos: escaladaAl inicio del brote en Madrid, la dirección del hospital creó un grupo de trabajo encargado del manejo de los recursos del hospital y de su reorganización. Uno de los aspectos clave de esta estrategia fue la capacidad de adaptación de las decisiones y protocolos (actualizados cada día) a la situación rápidamente cambiante impuesta por la pandemia. El grupo de trabajo fue responsable de la implementación del plan de contingencia (abertura de nuevas UVI y repartición de personal) y validación de los protocolos hospitalarios de manejo y tratamiento de la enfermedad. Las cirugías programadas fueron reducidas a un nivel mínimo, en particular suspendiendo todos los programas de cirugía ambulatoria y la cirugía programada no oncológica. Se establecieron circuitos exclusivos para pacientes COVID-19 para eliminar la potencial diseminación intrahospitalaria de la enfermedad. En el caso de los pacientes que precisaban cuidados críticos, todas las camas de UVI disponibles se reagruparon y reorganizaron, acabando con la separación previa entre los servicios de Anestesiología y Medicina Intensiva. El triage de pacientes se realizó de acuerdo a las guías de la Sociedad Española de Medicina Intensiva3. Se estableció un protocolo dentro del hospital, por el cual a los pacientes con factores de riesgo para el deterioro clínico y candidatos a cuidados intensivos se les asignaba una alerta en el sistema informático del centro. Esta estrategia permitió al equipo de urgencias del hospital el seguimiento de los potenciales casos de pacientes críticos y una identificación precoz de los casos que precisaban una escalada terapéutica e ingreso en UVI. Inicialmente, la unidad de Cuidados Críticos Quirúrgicos, que contaba con box de presión negativa, fue reasignada a los pacientes COVID-19 y recibía los ingresos nuevos pendientes de confirmación. Secuencialmente se abrió una segunda unidad para pacientes críticos COVID-19 confirmados y la antigua URPA se reorganizó como nueva unidad de cuidados críticos para pacientes con PCR negativa. Así, una única unidad recibía directamente los pacientes de Urgencias y de las plantas de hospitalización, proporcionando el tratamiento inicial en condiciones de seguridad para evitar la transmisión de patógenos. Todos los casos de pacientes críticos provenientes de Urgencias o de la planta se trataban como casos sospechosos y se ingresaban en esta «unidad de contención» en un box de presión negativa hasta confirmación del diagnóstico mediante PCR (entre 4 y 6h). Una vez que se confirmaba o descartaba el diagnóstico, los pacientes eran trasladados a la UVI «sucia» (COVID-19) o a la UVI limpia, según correspondía.
Esta estrategia del manejo de pacientes es la más descrita en la literatura en los brotes epidémicos4 y era la opción más lógica al inicio del brote, antes de que el incremento de pacientes fuera tan apabullante. De hecho, la validez de esta estrategia fue relativamente corta, dado el creciente número de pacientes que requerían ingreso en UVI. Para intentar equiparar la demanda de camas de UVI se abrieron secuencialmente nuevas unidades. En una semana (del 17 al 24 de marzo de 2020) se abrieron cuatro nuevas unidades para garantizar que los pacientes que necesitaban ingreso en UVI lo tuvieran en condiciones de seguridad (fig. 1). Muchos de los pacientes en este momento ya tenían diagnóstico confirmado por COVID-19 al ingreso en UVI y provenían de las plantas de hospitalización, con la paralela caída en los ingresos desde Urgencias. Los pacientes con diagnóstico ingresaban directamente en las unidades COVID-19.
Desafíos en el aumento de capacidad de las UVIDe cara a la apertura de nuevas unidades en un periodo tan escueto de tiempo, los principales problemas afectaron a la disponibilidad de infraestructura, personal y material.
InfraestructuraEl principal factor limitante para convertir potenciales áreas en unidades de cuidados intensivos fue la disponibilidad de tomas de gases, de sistemas de aspiración y de fuentes de alimentación5. El sistema de suministro de oxígeno del hospital tuvo que incrementarse de forma precoz durante la pandemia en previsión a lo reportado por hospitales italianos que se enfrentaron a un fallo del sistema por la creciente demanda derivada de un mayor número de pacientes COVID6,7. Las áreas candidatas a convertirse en unidades de críticos se seleccionaron en base a la disponibilidad de espacio y la posibilidad de aislar o separar pacientes con una mínima intervención. Se seleccionaron 6 áreas del hospital para posibles «nuevas UVI»: una URPA de 14 camas, un área de hospital de día quirúrgico con 24 camas, una URPA y hospital de día pediátrico de 14 camas, y el bloque quirúrgico principal del hospital con 28 camas (2 camas por cada quirófano), una unidad coronaria con 15 camas y una segunda área de hospital de día quirúrgico con 16 camas. En total se estudió la posibilidad de ampliar las camas de UVI hasta 145, que afortunadamente no se tuvieron que utilizar en su totalidad durante el pico del brote de COVID-19.
PersonalEn el servicio de Anestesiología y Reanimación aproximadamente el 50% de los facultativos tenían experiencia en cuidados críticos y todos los residentes reciben formación a este respecto de acuerdo con el currículum del sistema de formación sanitaria. Esto permitió la creación de equipos con facultativos con mayor y menor experiencia para garantizar una asistencia y una orientación continuas en el desempeño de las tareas y se consiguió la redistribución de todo el personal con mayor experiencia en quirófano al manejo de pacientes críticos. Los residentes mayores, con una experiencia mayor en cuidados críticos, también desempeñaron una asistencia de extremada valía en este sentido. Durante la crisis no se tuvieron que contratar nuevos médicos en el servicio de Anestesiología y Reanimación. El servicio de Medicina Intensiva tuvo que intensificar su carga asistencial y reforzar su plantilla con dos nuevos miembros. Así se pudo distribuir de forma equitativa la carga de trabajo entre los equipos médicos y se pudo mantener un ratio médico-paciente de 1:4-6 durante los turnos de mañana para garantizar la evaluación más pormenorizada que requieren estos complejos pacientes.
El personal de enfermería supuso un reto mayor. La formación en cuidados críticos no está tan establecida entre el personal de enfermería, y la creación de equipos con distintos grados de experiencia para proporcionar una orientación continua al personal con menor experiencia no se realizó de forma tan sistemática como entre el personal médico. En primer lugar el personal de enfermería de quirófano, con cierta experiencia en el manejo de respiradores y en el ámbito quirúrgico, fue reasignado a las «nuevas UVI», pero a medida que se abrían más unidades el personal de planta también tuvo que ser redistribuido y contratar nuevo personal de enfermería. A pesar del intento de formación durante la crisis a todo el personal reasignado, dada la abrumadora rapidez con la que se produjo la escalada de la pandemia, esta estrategia resultó ser insuficiente.
MaterialLa disponibilidad de respiradores ya había sido descrita como un factor crucial en el manejo del aumento de pacientes críticos por COVID-19. La primera estrategia instaurada fue la redistribución de respiradores antiguos almacenados. Una vez agotada esta posibilidad, se utilizaron los respiradores de quirófano. Se sacaron de los quirófanos, cerrados por la suspensión temporal de toda la actividad quirúrgica programada, que no se estaban usando como UVI. La utilización de respiradores de quirófano como respiradores para pacientes críticos ha sido aprobada por la mayoría de organismos reguladores nacionales durante la pandemia por COVID-19 como medida de emergencia ante la escasez de los mismos8; su uso ha garantizado la posibilidad de aumentar rápidamente la capacidad de proporcionar ventilación mecánica y, en algunos casos, de utilizar gases anestésicos para la sedación de los pacientes. Los principales retos a los que nos enfrentamos con la utilización de estos respiradores fueron: el ajuste del flujo de gas fresco y la calibración de las máquinas. Según fabricantes, se recomiendan distintos porcentajes de gas fresco durante la ventilación mecánica de larga duración8,9. La política de nuestro centro fue el establecimiento de un FGF de al menos el 100% del VM, lo que permitía la reducción de la formación de condensación en las tubuladuras y la ampliación del periodo de recalibración del respirador a 72h8,9. Mientras se procedía a la comprobación del respirador se utilizaba un respirador de traslado, pero este procedimiento implicaba un importante consumo de tiempo para el personal médico y de enfermería.
Así, se optó por una estrategia en la que los respiradores de quirófano se destinaban a los pacientes en fases más agudas de la enfermedad, en las que muchos de ellos necesitaban ventilación controlada y relajación muscular. De esta manera se dejaron los respiradores de ventilación mecánica de larga duración para los casos más complejos y las fases de destete. En las UVI que utilizaban respiradores de quirófano el personal médico estaba compuesto solo por anestesistas, más familiarizados con estas máquinas y sus peculiaridades.
La disponibilidad de equipos de protección individual (EPI) también ha sido limitante, en términos de cantidad y estándares de calidad que en ocasiones han resultado subóptimos. La minimización del número de personal encargado de cada paciente y procedimiento, así como la protocolización de la administración de terapias y de los cuidados de enfermería, fueron las estrategias que demostraron una mayor eficacia en términos de evitar un uso excesivo de EPI. Además, la protocolización de la ejecución y la programación de los tratamientos (como el posicionamiento en prono) ha sido extremadamente efectiva en ahorrar EPI10.
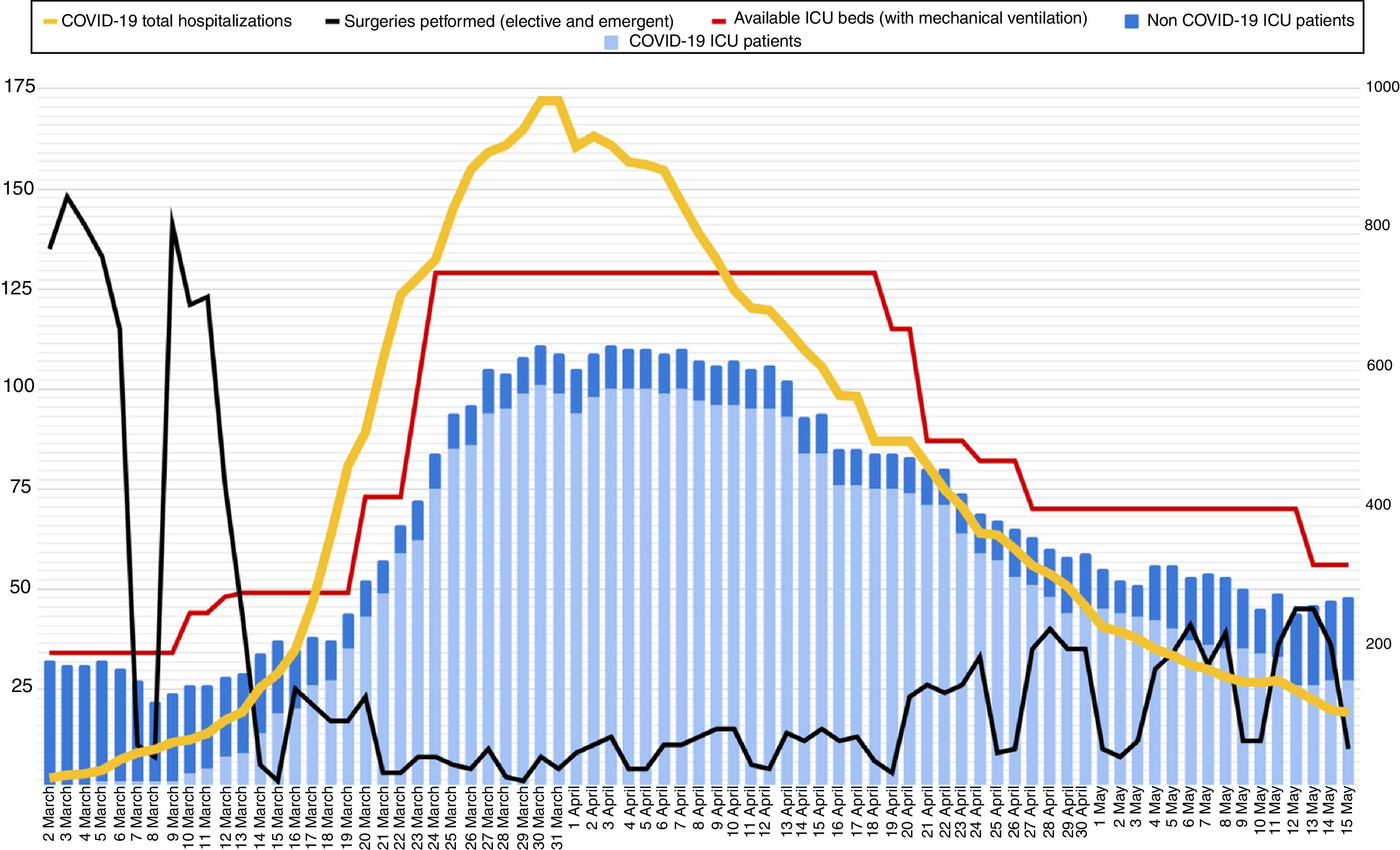
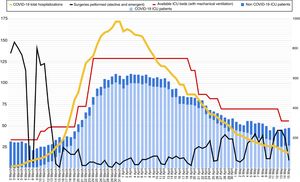
Reorganización de la capacidad de camas de UVI: estrategias de desescaladaDurante el pico de la epidemia (30 y 31 de marzo 2020) en el hospital estuvieron ingresados 983 pacientes con diagnóstico de COVID-19; de estos, 101 estaban ingresados en una UVI y con ventilación mecánica invasiva. En paralelo, había otros 10 pacientes sin COVID-19 ingresados en UVI, siendo la capacidad total de 129 camas de UVI. El plan de contingencia hizo posible que el hospital siempre tuviese camas de UVI disponibles para poder ingresar pacientes (fig. 2).
Evolución del número de camas de UVI con disponibilidad de ventilación mecánica durante el brote (línea roja) y número de pacientes ingresados en UVI, según diagnóstico (COVID-19 en azul claro, no COVID-19 en azul). La línea negra muestra el número de intervenciones quirúrgicas (urgentes y programadas) realizadas en el hospital cada día. La línea amarilla muestra el número total de pacientes ingresados con diagnóstico de COVID-19 en el hospital (eje derecho).
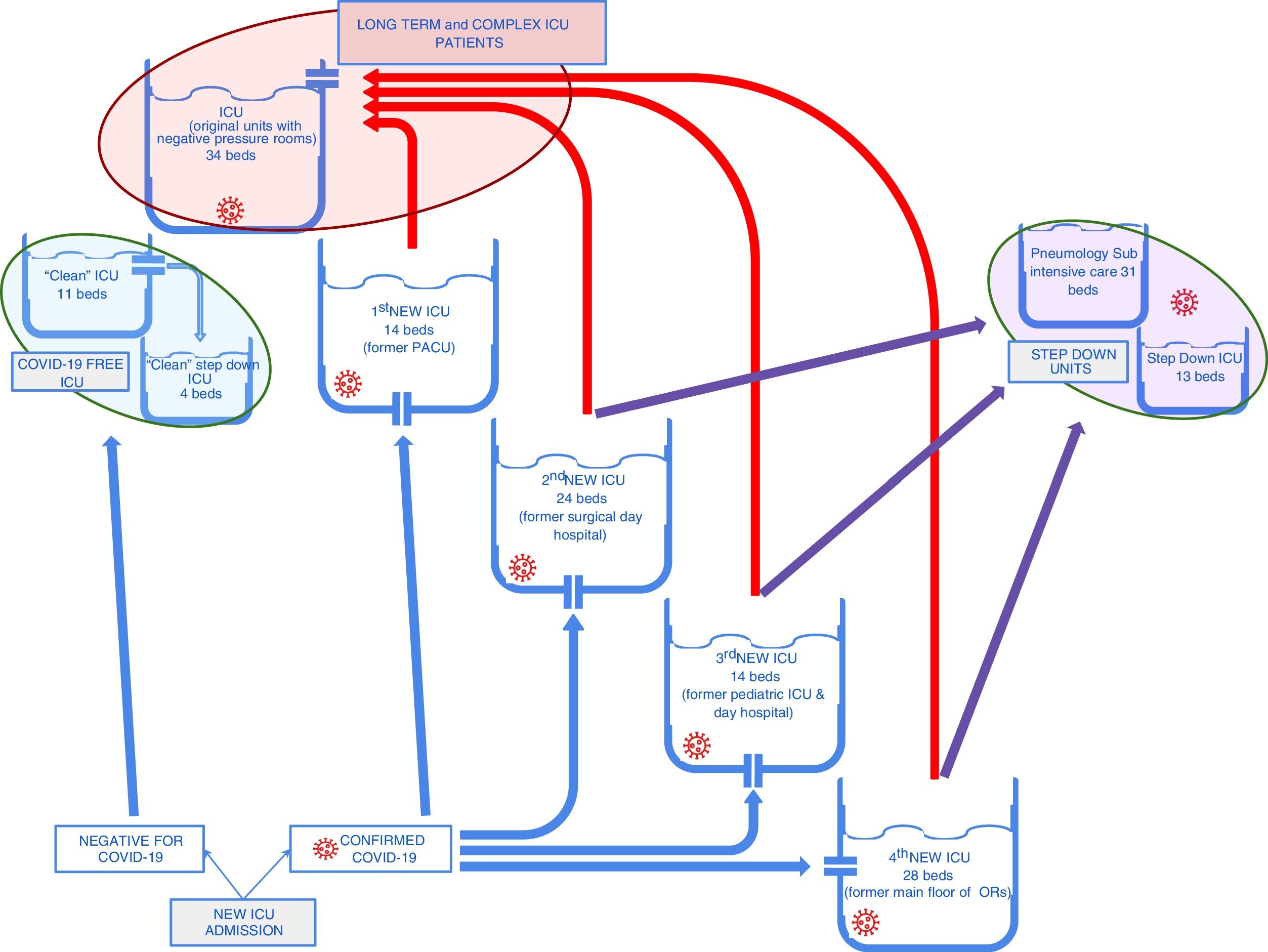
Tras dos semanas de estabilización en el número de ingresos de UVI, en la hospitalización en unidades de críticos, en ingresos hospitalarios y en la ocupación de camas se inició una estrategia de desescalada activa. La desescalada activa se implementó principalmente mediante el cambio de pacientes entre las UVI COVID-19 y la creación de unidades de cuidados intermedios adicionales.
Los nuevos ingresos de UVI se dirigían hacia las nuevas unidades creadas en las áreas quirúrgicas o en las URPA. Asimismo, a medida que se disponía de nuevas camas en las UVI originales, los pacientes más complejos, con una evolución más prolongada, o aquellos con necesidades crecientes de soporte (terapia renal sustitutiva, ECCO2R, ECMO), se trasladaban a ellas. En este sentido, las «nuevas» unidades recibían el grueso de los nuevos ingresos, proporcionando el tratamiento inicial y un proceso de triage continuado. Los pacientes con una evolución más favorable, fácilmente ventilables y con un destete respiratorio más rápido, permanecían en estas unidades y eran trasladados a las unidades intermedias cuando era adecuado. Los pacientes más complejos se trasladaron a las UVI originales, mejor preparadas para su manejo.
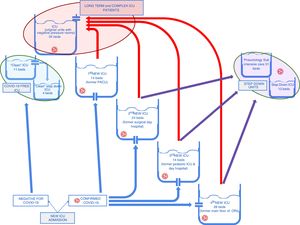
De acuerdo con esta estrategia, se pudieron cerrar relativamente rápido dos de las nuevas UVI y agrupar a los pacientes con una enfermedad más grave (fig. 3). A medida que las «nuevas» UVI se cerraban, el personal pudo ser reorganizado. Una parte de los efectivos volvieron a sus actividades pre-epidémicas (especialmente el personal de los quirófanos, a medida que la actividad quirúrgica programada volvió a empezar) y la otra parte se mantuvo en las UVI para participar en actividades de formación y de recogida de datos, y disponible en caso de una nueva escalada frente a un aumento de casos.
Flujo de pacientes entre las diferentes UVI durante la fase de desescalada activa. Las flechas rojas muestran el flujo de pacientes graves con estancia en UVI larga que se concentraron en las UVI «originales». Las flechas moradas muestran el flujo de pacientes con mejoría clínica más rápida que se pudieron trasladar a unidades de cuidados intermedios.
La pandemia por COVID-19 supone un reto extraordinario para los sistemas sanitarios, y uno de los desafíos principales a los que estos deben enfrentarse es la capacidad de proporcionar cuidados críticos a un gran número de pacientes.
Los retos específicos en el suministro de cuidados críticos incluyen cuestiones de infraestructura, la disponibilidad de materiales complejos y difícilmente asequibles, como ventiladores mecánicos, y en especial personal, en concreto personal de enfermería con formación específica.
Creemos firmemente que para hacer frente de forma efectiva al aumento de pacientes que precisan cuidados críticos son vitales unas estrategias claras de escalada y desescalada. Las estrategias implementadas en nuestra experiencia, que se adaptaron precozmente a la llegada y salida de pacientes desde y entre las distintas unidades, permitió un ajuste continuo del sistema al escenario impuesto por la epidemia de COVID-19.
También creemos que, pese a los múltiples factores limitantes, incluidos los humanos, de infraestructura y los materiales, la capacidad de camas de UVI se puede incrementar de forma muy significativa mediante una gestión habilidosa y, sobre todo, flexible.
Las estrategias descritas nos han permitido incrementar la disponibilidad de camas de UVI desde 38 hasta 129, lo que representa un incremento del 340%. Esa capacidad de aumento ha permitido al hospital proporcionar cuidados intensivos a todos los pacientes con necesidad sin tener que recurrir a traslados interhospitalarios o a reajuste de los criterios de ingreso en la UVI. La estrategia de desescalada activa ha permitido una reanudación temprana de la actividad quirúrgica programada y la provisión de asistencia sanitaria después del pico de la epidemia.
Cualquier hospital que se enfrente a un aumento de la demanda de camas de UVI como el que hemos vivido nosotros debe contar con un plan de contingencia establecido, con estrategias patentes de escalada y desescalada.
FinanciaciónEste trabajo no ha recibido ningún soporte económico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.