En Latinoamérica, son pocas las publicaciones sobre depresión, especialmente las basadas en registros electrónicos de salud (EHR), estrategia útil para obtener información sobre la atención de los pacientes en el contexto de los sistemas de salud. El objetivo del estudio es caracterizar a la población con depresión incluyendo aspectos sociodemográficos, clínicos y de tratamiento farmacológico, a partir de información provista por los EHR en un hospital de alta complejidad en Cali, Colombia.
MétodosEstudio descriptivo retrospectivo a partir de registros de historia clínica de pacientes con diagnóstico de depresión unipolar atendidos por primera vez. Se analizó una muestra de 31 pacientes con al menos 3 consultas de seguimiento; se recolectaron variables sociodemográficas, clínicas y de tratamiento.
ResultadosPoblación con mayoría de mujeres (67,7%) y una media de edad de 49 años; 1 de cada 2 pacientes tenía empleo, oportunidad de acceso directo por su plan de salud y escolaridad universitaria; 20 pacientes tenían antecedente de enfermedad mental; el 84,3% cursaba con un episodio depresivo moderado o grave; el 87,1% estuvo expuesto a factores estresantes tanto psicosociales como biológico-médicos (80,6%); se inició tratamiento antidepresivo a 27 pacientes. Aproximadamente 30% se identificó como depresión resistente al tratamiento. Se evidenciaron barreras para acceder a los servicios de salud mental y para acceder a la información propias de los EHR.
ConclusionesLos EHR son un medio útil para acceder a información con fines de investigación sobre la depresión, la relación con otras comorbilidades, la atención y el tratamiento. Se propone realizar ajustes a las plataformas de registro clínico que permitan acceder a información de calidad con fines de investigación.
In Latin America, there are few publications on depression, especially those based on electronic health records (EHR), a useful resource for obtaining information on patient care in the context of health systems. The objective of the study was to characterize the population with depression, taking into account sociodemographic, clinical, and pharmacological management aspects, based on information provided by the EHRs in a high complexity hospital in Cali, Colombia.
MethodsRetrospective descriptive study, based on medical history records of patients with a diagnosis of unipolar depression treated for the first time. A sample of 31 patients with at least three follow-up visits was analysed; sociodemographic, clinical, and treatment variables were collected.
ResultsThe population was mostly women (67.7%), with a mean age of 49 years. One in every two patients had a job, an opportunity for direct access through their health plan and university education. Twenty patients had a history of mental illness. 84.3% had a moderate or severe depressive episode, 87.1% were exposed to psychosocial and 80.6% biological-medical stressors. Twenty-seven patients had started antidepressant management. Approximately 30% of cases were identified as treatment-resistant depression. Barriers to accessing mental health services and to accessing the information in the EHRs were evidenced.
ConclusionsEHRs are a useful tool for accessing information for research on depression, relationship with other comorbidities, care, and treatment. It is proposed that adjustments be made to the clinical registry platforms that allow access to quality information for research purposes.
La investigación acerca del tratamiento de la depresión es un continuo reto para la salud pública dado que la depresión mayor es una enfermedad con alta prevalencia en el mundo y genera una carga económica y social considerable. Se estima que afecta a un 3,8% de la población mundial (aproximadamente 280 millones de personas) y a un 5% de los adultos1. El porcentaje parece estar en aumento, especialmente desde el inicio de la pandemia por SARS-CoV-22,3.
En América, la depresión se sitúa como primera causa de discapacidad, con un 7,8% de la discapacidad total. Junto con Paraguay, Brasil, Perú y Ecuador, Colombia se encuentra entre los primeros 5 con más discapacidad por esta causa en Suramérica4. Las regiones del Valle del Cauca, Antioquia y Bogotá ocupan los primeros lugares en Colombia, y solo en Cali se atendió a 2.546 personas con depresión mayor moderada en 20155.
El reto es aún mayor porque 2 de cada 3 personas no logran una respuesta significativa o remisión completa después de la primera línea de tratamiento; 1-3 personas de cada 10 no responden a los antidepresivos típicos y requieren otras líneas y estrategias de tratamiento. De ahí aparece el concepto de depresión resistente al tratamiento (TRD, siglas en inglés), cuando fallan 2 o más tratamientos antidepresivos de diferente clase farmacológica administrados en la dosis máxima recomendada por fabricante y tolerada por el paciente durante al menos 4 semanas consecutivas6,7. La TRD se asocia con más discapacidad, morbilidad y mortalidad en el mundo8,9.
Por lo anterior, los esfuerzos se han orientado a promover los tratamientos con base en evidencia mediante guías preparadas por expertos10-15. Además, se han evaluado tratamientos no farmacológicos (p. ej., diversos tipos de psicoterapia y métodos de neuroestimulación)16,17. Sin embargo, hay una brecha entre las recomendaciones de las guías y su aplicación en la práctica clínica que se explica por factores diversos18. Una de las estrategias para intentar comprenderlos es la investigación a partir de registros electrónicos en salud (EHR, siglas en inglés)19,20.
Como parte de los EHR, se encuentran los registros de historia clínica, que en general los proveedores de atención en salud utilizan para respaldar y documentar las actividades de atención al paciente21. Incluyen información como antecedentes, diagnóstico, registro del progreso, órdenes, administración de medicamentos, historia de tratamientos, estilo de vida, examen físico, resultados de pruebas de laboratorio y procedimientos, entre otros.
Dado que los EHR no están diseñados específicamente para investigación, sino para facilitar la prestación de atención clínica y respaldar las funciones administrativas, su uso representa un reto y una oportunidad. Un reto debido a que los EHR para investigaciones epidemiológicas pueden tener múltiples fuentes de sesgo, como fallas en la representatividad de la muestra, documentación incompleta de datos clínicos con diferentes interpretaciones, falta de homogeneidad en recolección de datos específicos y abandono o pérdida en el seguimiento de pacientes, con el consecuente impacto en la calidad de los datos22,23. Una oportunidad porque facilitan inclusión de participantes en investigación, recopilación de datos, implementación y evaluación de prácticas basadas en evidencia y son sustrato para realizar investigaciones observacionales retrospectivas.
En Colombia son escasos los estudios sobre depresión, en especial los estudios con base en EHR orientados a identificar las particularidades de la depresión en el contexto clínico, la relación con otras comorbilidades, y el tratamiento. Por ello se reporta la experiencia de este estudio realizado con el objetivo de caracterizar a la población con depresión incluyendo los aspectos sociodemográficos, clínicos y de tratamiento farmacológico a partir de la información provista por los EHR en un hospital universitario de alta complejidad.
MétodosSe realizó un estudio descriptivo retrospectivo, a partir de la información registrada en historias clínicas de pacientes con diagnóstico de depresión unipolar atendidos por primera vez, durante el primer semestre de 2018 en un hospital universitario de Cali, una de las 4 ciudades principales de Colombia, ubicada en el suroeste del país. En los últimos 6 años el hospital atendió en promedio 470.000 consultas por año, de las cuales 19.500 eran de la consulta externa de Psiquiatría. Cerca del 80% de estas pertenecían al régimen complementario de salud.
Para obtener la lista de pacientes, se hizo una solicitud al Departamento de Estadística de la institución para que incluyera a personas de cualquier sexo, con 18 o más años cumplidos y que tuvieran registro de al menos uno de los códigos CIE-10 F320, F321, F322, F323, F328, F329, F330, F331, F332, F333, F334, F338, F339 en su atención de primera vez por Psiquiatría en el hospital durante el periodo comprendido entre el 1 de enero y el 30 de junio de 2018. Se tomó dicho periodo con la intención de tener un seguimiento mínimo de 18 meses (hasta culminar el segundo semestre de 2019) y antes del inicio de la pandemia por el virus SARS-CoV-2. La lista de códigos CIE-10 tenía el objetivo de filtrar la mayor cantidad posible de pacientes con el diagnóstico de depresión unipolar.
Antes de iniciar formalmente la recolección de los datos, se hizo una prueba piloto con 10 historias clínicas elegibles, y se pudo establecer que menos de la mitad (40%) cumplían los criterios para ser seleccionadas. Se buscaron las historias clínicas de los pacientes adultos que registraron alguno de los códigos CIE-10 mencionados en su atención de primera vez por Psiquiatría en el hospital durante el periodo considerado. Esta primera atención por Psiquiatría podía ser ambulatoria u hospitalaria, donde se les asignaba un código CIE-10, pero para su inclusión en el estudio los pacientes debían tener por lo menos 3 atenciones ambulatorias (consulta externa) por Psiquiatría diferentes de la del ingreso, de tal forma que se garantizara el acceso a la información necesaria para el estudio. Posteriormente 3 investigadores del estudio, previamente entrenados en el uso del sistema de información, revisaron cuidadosamente los registros médicos. Se excluyó a los pacientes con trastorno mental diferente del trastorno depresivo o con antecedente de trastorno neurocognitivo mayor. También se excluyó a los pacientes con diagnóstico realizado fuera del periodo de estudio, historias clínicas con información insuficiente (sin datos demográficos y de tratamiento) y registros repetidos. Los pacientes que tuvieran registro de algún código CIE-10 relacionado con depresión asignado por un profesional no psiquiatra y que no fueron valorados por Psiquiatría también fueron excluidos. El proceso se describe en detalle en la figura 1.
Los registros de historia clínica consisten en la historia clínica electrónica sistematizada, donde se consigna la información del paciente ligado a un episodio administrativo, de acuerdo con el ámbito en que se atiende (p. ej. consulta externa, urgencias, hospitalización o laboratorio, entre otros). Para describir a la población con depresión a partir de estos registros clínicos, se revisaron los textos de las historias clínicas de las atenciones por Psiquiatría (diligenciadas por médicos psiquiatras institucionales) y, en caso necesario, se complementó la información con registros de atenciones de otras especialidades (p. ej., variables clínicas como las comorbilidades no psiquiátricas).
Se recolectaron variables sociodemográficas, clínicas y de seguimiento del tratamiento farmacológico y no farmacológico, a partir de los registros de consulta externa de Psiquiatría, para determinar la evolución del tratamiento. Respecto a las variables de aseguramiento en salud, es importante mencionar que el sistema de salud en Colombia está dividido en 3 componentes: el régimen contributivo para los habitantes que tienen capacidad de pago, el régimen subsidiado para los que no tienen capacidad de pago y los regímenes especiales para los empleados de algunas entidades del Estado. Además del régimen contributivo, existe un mercado para los aseguramientos privados a los que las personas pueden afiliarse por un monto mensual y que ofrecen más privilegios en salud y mayor acceso a los servicios, conocidos como planes complementarios o medicina prepagada24.
Análisis estadísticoSe obtuvo del Departamento de Estadística una lista de la institución con 660 pacientes elegibles; se tomó una muestra a conveniencia con un muestreo aleatorio simple de 240 pacientes y finalmente 31 cumplieron los criterios de selección. Los datos del estudio se recopilaron y administraron utilizando las herramientas de captura de datos electrónicos REDCap alojadas en el Centro de Investigaciones Clínicas25,26. Se realizó un análisis estadístico descriptivo, las variables cuantitativas se expresan como promedio±desviación estándar o mediana [intervalo intercuartílico]. Las variables categóricas se presentaron en frecuencias relativas y absolutas. Todos los análisis se realizaron con la versión 14 de Stata (StataCorp LP, Estados Unidos).
Consideraciones éticasEste estudio fue aprobado por el Comité de Ética en Investigación Biomédica de la institución según acta N.o 03 del 19 de febrero de 2020.
ResultadosSe incluyó a 31 pacientes elegibles (fig. 1), captados en su mayoría (80%) del servicio de consulta externa. El 58,1% provenía de Cali y el resto, de municipios aledaños a la ciudad. La mayoría (87,1%) pertenecía al régimen de salud contributivo y plan complementario. La media de edad de los pacientes fue de 49 años; el 67,7% eran mujeres. El 51,6% tenía como mínimo un estudio de pregrado y cerca del 50% de los pacientes se encontraban empleados al momento del diagnóstico. Entre los pacientes, el 51,6% eran casados; respecto a la composición familiar, solo 4 pacientes declararon vivir solos (tabla 1).
Características sociodemográficas de los pacientes con diagnóstico de depresión
| Edad (años) | 49 (32-64) | |
| Sexo | ||
| Mujeres | 21 | 67,7 |
| Varones | 10 | 32,3 |
| Escolaridad | ||
| Primaria | 0 | 0,0 |
| Bachiller | 3 | 9,7 |
| Técnico o tecnólogo | 4 | 12,9 |
| Pregrado | 13 | 41,9 |
| Posgrado | 3 | 9,7 |
| Sin información | 8 | 25,8 |
| Estado civil | ||
| Soltero/a | 5 | 16,1 |
| Casado/a | 16 | 51,6 |
| Separado/a | 1 | 3,2 |
| Divorciado/a | 2 | 6,5 |
| Viudo/a | 3 | 9,7 |
| Sin información | 4 | 12,9 |
| Composición familiar | ||
| Vive solo | 4 | 12,9 |
| Vive en pareja | 15 | 48,4 |
| Vive con los hijos | 9 | 29,0 |
| Vive con los padres | 5 | 16,1 |
| Otra | 3 | 9,7 |
| Sin información | 4 | 12,9 |
| Ocupación | ||
| Estudiante | 3 | 9,7 |
| Empleado | 15 | 48,4 |
| Desempleado | 5 | 16,1 |
| Pensionado | 3 | 9,7 |
| Sin información | 5 | 16,1 |
| Procedencia | ||
| Cali | 18 | 58,1 |
| Candelaria | 1 | 3,2 |
| Jamundí | 1 | 3,2 |
| Palmira | 1 | 3,2 |
| Tuluá | 1 | 3,2 |
| Yumbo | 1 | 3,2 |
| Sin información | 8 | 25,8 |
| Régimen de salud | ||
| Contributivo | 14 | 45,2 |
| Plan complementario | 13 | 41,9 |
| Particular | 4 | 12,9 |
Los valores expresan media (intervalo) o n y %.
Al momento del diagnóstico, el 48,4% de los pacientes cursaban con un episodio depresivo moderado y el 35,5%, con uno grave. Del total de pacientes, 20 (64,5%) tenían antecedente de enfermedad mental y 12, de al menos un episodio depresivo previo (cuyo diagnóstico se había realizado fuera de la institución). En 27 pacientes (87,1%) se registraba un evento estresante relacionado con el inicio del episodio depresivo; 6 tenían asociado el diagnóstico reciente de una enfermedad somática; 5, el fallecimiento reciente de un familiar y 4, disfunciones de pareja o familia. En 6 pacientes (19,4%) se reportó antecedente familiar de enfermedad mental. En el 80,6% de los pacientes se encontraron condiciones comórbidas (no psiquiátricas), las 3 principales: enfermedades del sistema endocrino (n=7), hipertensión arterial (n=6) y enfermedades autoinmunitarias (n=4) (tabla 2).
Características clínicas de los pacientes con diagnóstico de depresión
| n | % | |
|---|---|---|
| Gravedad del episodio depresivoa | ||
| No especificado | 4 | 12,9 |
| Leve | 1 | 3,2 |
| Moderado | 15 | 48,4 |
| Grave | 11 | 35,5 |
| Ideación suicida al momento del diagnóstico | 3 | 9,7 |
| Evento estresante relacionado con el inicio del episodio depresivo | 27 | 87,1 |
| Diagnóstico de enfermedad somática reciente | 6 | 22,2 |
| Dolor crónico | 2 | 7,4 |
| Disfunción de pareja o familia | 4 | 14,8 |
| Enfermedad de familiar | 3 | 11,1 |
| Duelo por muerte de familiar, separación | 5 | 18,5 |
| Víctima de abuso físico (atraco, violación, maltrato físico) | 1 | 3,7 |
| Víctima de abuso psicológico, maltrato, acoso (incluyendo laboral) | 3 | 11,1 |
| Sobrecarga laboral sin maltrato | 2 | 7,4 |
| Desempleo o problemas financieros | 1 | 3,7 |
| Antecedente de enfermedad mentalb | 20 | 64,5 |
| Trastorno de ansiedad | 6 | 30 |
| Trastorno depresivo | 12 | 60 |
| Trastorno bipolar | 0 | 0 |
| Esquizofrenia | 0 | 0 |
| Trastorno por déficit de atención e hiperactividad | 0 | 0 |
| Trastorno de personalidad | 0 | 0 |
| Trastorno por consumo de sustancias | 1 | 5 |
| Otro | 7 | 35 |
| Antecedente de consumo de sustancias psicoactivasb | 4 | 12,9 |
| Alcohol | 3 | |
| Tabaco | 2 | |
| Antecedente de enfermedad no psiquiátricab | 25 | 80,6 |
| HTA | 6 | 24 |
| Diabetes | 1 | 4 |
| EPOC | 0 | 0 |
| Enfermedad oncológica | 2 | 8 |
| Enfermedad autoinmunitaria (p. ej., LES, AR) | 4 | 16 |
| Enfermedad endocrina | 7 | 28 |
| Enfermedad cardiocerebrovascular (p. ej., ACV, IAM) | 3 | 12 |
| Cefalea | 1 | 4 |
| Enfermedad osteomuscular | 2 | 8 |
| Otra | 13 | 52 |
| Antecedente familiar de enfermedad mental | ||
| Sí | 6 | 19,4 |
| No | 5 | 16,1 |
| No se reporta | 20 | 64,5 |
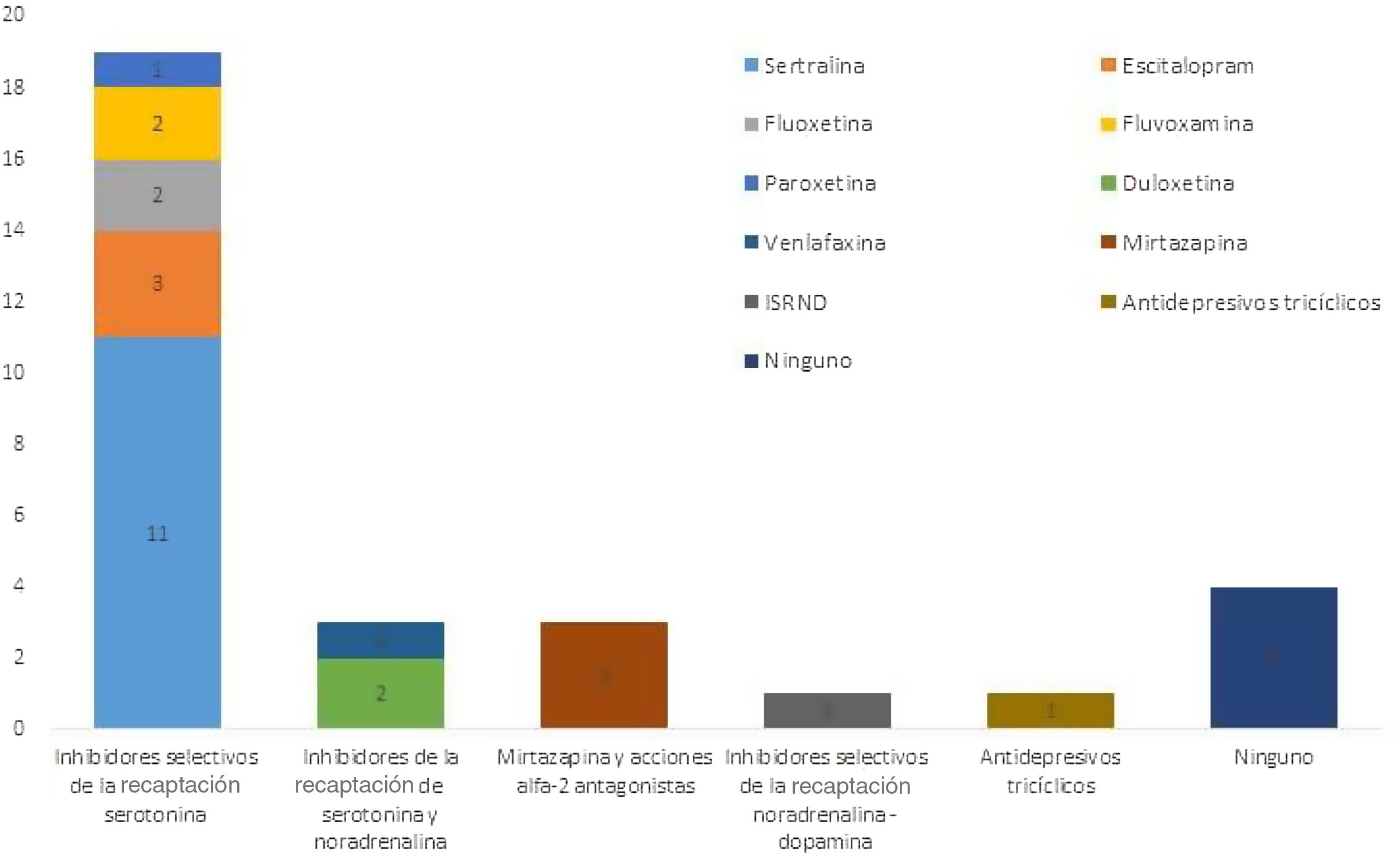
Del grupo total de pacientes, 27 (87,1%) iniciaron tratamiento antidepresivo al momento del diagnóstico. La figura 2 muestra la distribución de clases de fármacos antidepresivos iniciados, con un 61,3% (n=19) de los pacientes en el grupo de inhibidores selectivos de la recaptación de serotonina (ISRS). De esta clase de antidepresivos, los más prescritos fueron sertralina y escitalopram, con el 35,5 y el 9,7% respectivamente; 15 pacientes (48,4%) recibieron tratamiento no farmacológico y estrategias de intervención psicosocial, como psicoterapia por Psicología (n=13), terapia física (n=4), nutrición (n=4) y terapia ocupacional (n=2); 4 pacientes (12,9%) recibieron algún medicamento adyuvante al inicio del tratamiento (antipsicótico atípico, segundo antidepresivo).
La mediana de seguimiento de los pacientes fue de 332 días. En total, se llevaron a cabo 227 seguimientos entre todos los pacientes. Cerca del 30% de estos seguimientos coincidieron con el tiempo programado por el especialista. En los seguimientos en que hubo retraso en la atención (n=40), es decir, más de 3 meses entre una atención y la siguiente, se reportó la causa en 7: decisión del paciente (n=3), agenda prolongada (n=3) y seguimiento en otra institución (n=1). Seis pacientes requirieron tratamiento hospitalario al menos una vez durante el periodo de seguimiento. Del grupo total de pacientes, 8 recibieron diagnóstico de comorbilidad psiquiátrica; el trastorno de ansiedad fue el más frecuente (n=5). Durante el tiempo de seguimiento a 6 pacientes se les diagnosticó alguna comorbilidad no psiquiátrica.
Durante el seguimiento, el 93,5% de los pacientes (n=29) recibieron al menos un esquema antidepresivo; 12 pacientes recibieron 2 o más esquemas secuenciales; el tiempo promedio al cambio del primer al segundo esquema antidepresivo fue de 242±157,9 días. De esos 12 pacientes, a 9 se les diagnosticó un episodio depresivo moderado o grave. De 11 pacientes diagnosticados de episodio depresivo grave, 2 recibieron 3 esquemas antidepresivos secuenciales. Las clases de antidepresivos prescritos fueron iISRS, inhibidores de la recaptación de serotonina-adrenalina (IRSN) e inhibidores selectivos de la recaptación de noradrenalina-dopamina (ISRND) (tabla 3). Se llevaron a cabo 27 cambios de antidepresivo en total. En 14 de estos se registró la causa del cambio de medicamento: 6 correspondieron a efectos adversos, 4 a falla terapéutica y 4 a decisión del paciente.
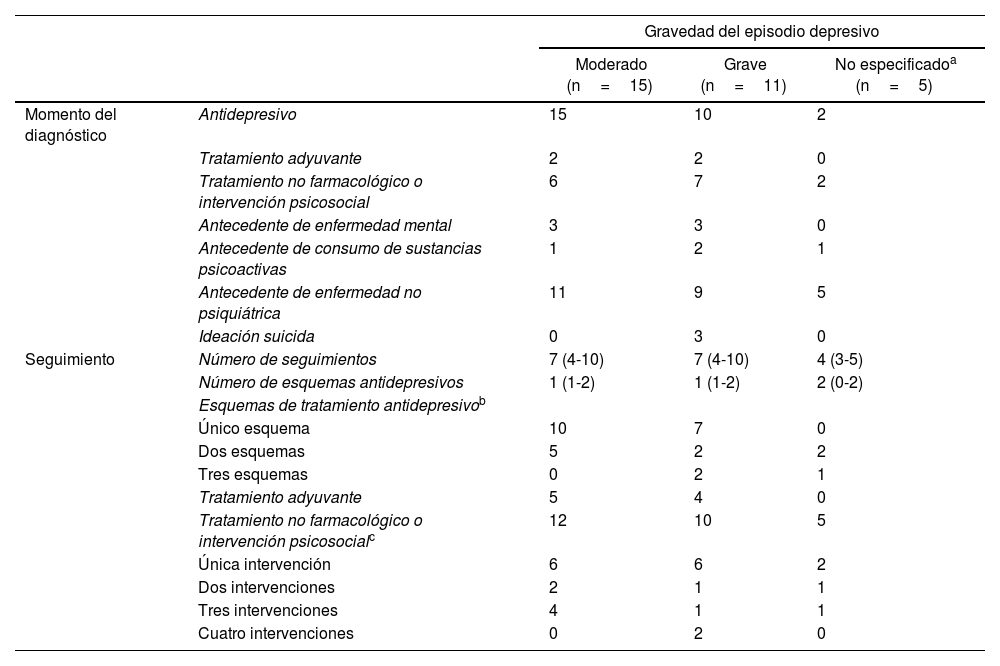
Tratamiento farmacológico y no farmacológico de los pacientes según la gravedad del episodio depresivo
| Gravedad del episodio depresivo | ||||
|---|---|---|---|---|
| Moderado (n=15) | Grave (n=11) | No especificadoa (n=5) | ||
| Momento del diagnóstico | Antidepresivo | 15 | 10 | 2 |
| Tratamiento adyuvante | 2 | 2 | 0 | |
| Tratamiento no farmacológico o intervención psicosocial | 6 | 7 | 2 | |
| Antecedente de enfermedad mental | 3 | 3 | 0 | |
| Antecedente de consumo de sustancias psicoactivas | 1 | 2 | 1 | |
| Antecedente de enfermedad no psiquiátrica | 11 | 9 | 5 | |
| Ideación suicida | 0 | 3 | 0 | |
| Seguimiento | Número de seguimientos | 7 (4-10) | 7 (4-10) | 4 (3-5) |
| Número de esquemas antidepresivos | 1 (1-2) | 1 (1-2) | 2 (0-2) | |
| Esquemas de tratamiento antidepresivob | ||||
| Único esquema | 10 | 7 | 0 | |
| Dos esquemas | 5 | 2 | 2 | |
| Tres esquemas | 0 | 2 | 1 | |
| Tratamiento adyuvante | 5 | 4 | 0 | |
| Tratamiento no farmacológico o intervención psicosocialc | 12 | 10 | 5 | |
| Única intervención | 6 | 6 | 2 | |
| Dos intervenciones | 2 | 1 | 1 | |
| Tres intervenciones | 4 | 1 | 1 | |
| Cuatro intervenciones | 0 | 2 | 0 | |
Se presenta la información relacionada con el tratamiento farmacológico y no farmacológico en 2 momentos: al diagnóstico del episodio depresivo y al final del seguimiento de los pacientes, a modo de resumen.
En 9 de los 31 pacientes se registró un tratamiento adyuvante durante el tiempo de seguimiento, y todos presentaban episodio depresivo moderado o grave. La mayoría de los medicamentos adyuvantes prescritos fueron un segundo antidepresivo o antipsicótico atípico. En la tabla 3 se muestra la distribución de los medicamentos prescritos. En cuanto a las medidas no farmacológicas o intervenciones de tipo psicosocial, en 27 pacientes se registró al menos 1 (psicoterapia por Psicología, terapia física, terapia ocupacional, dieta/nutrición, otra). El 44,4% de los pacientes recibieron una sola intervención; el 22,2%, 3 intervenciones y el 14,8%, 2 intervenciones (tabla 3). El grueso de los pacientes corresponde a los diagnosticados de episodio depresivo moderado o grave al ingreso.
Al finalizar el seguimiento se encontró que, de los 31 pacientes, en 7 se reportó remisión del episodio depresivo. Se identificó 1 caso de depresión descrita como resistente al tratamiento, el cual fue diagnosticado con episodio depresivo grave; recibió 3 esquemas secuenciales de antidepresivos (fluvoxamina, bupropión y duloxetina), de los que fallaron los primeros 26,7. Además, recibió tratamiento adyuvante con quetiapina y litio en diferentes momentos durante el seguimiento y estrategias no farmacológicas como psicoterapia por Psicología, terapia física y nutrición.
DiscusiónLa caracterización de la población con depresión a partir de la información provista por los EHR es un desafío tanto por las características de la población estudiada como por las dificultades propias de la extracción de datos clínicos, en este caso guardados como texto sin una estructura prediseñada para una consulta sistemática.
Este estudio se realizó en una población que consulta demandando servicios ambulatorios de la especialidad de Psiquiatría en un hospital universitario general privado que atiende consulta por pago directo de bolsillo, aseguradora privada o aseguradora que atiende el plan público de aseguramiento en su versión básica o complementaria (permite escoger el prestador).
La población evaluada se compuso en su mayoría por mujeres (67,7%) con una media de edad de 49 años, lo cual no difiere de estudios realizados en Colombia y otras latitudes27–30. Tres de cada 4 personas eran del área urbana de Cali o ciudades vecinas; 1 de cada 2 tenían empleo, oportunidad de acceso directo por su plan de salud y escolaridad universitaria, lo cual las diferencia de otros subgrupos de la región y de Colombia29,31,32. Se destaca que, aunque Colombia está expuesta a niveles muy altos de violencia, el mayor riesgo se percibe en la región rural y en los guetos en comparación con las cabeceras urbanas.
Una de cada 3 personas de la población estudiada tenía un diagnóstico de episodio depresivo grave por CIE-10; 2 tercios tenían antecedente de enfermedad mental y 9 pacientes requirieron coadyuvancia en algún momento durante el seguimiento. Solamente el 20% tenía antecedentes familiares. Lo anterior indica que se trataba de personas con un trastorno depresivo recurrente, sin claro antecedente genético familiar, pero expuestos a factores estresantes tanto psicosociales (87,1%) como de tipo biológico médico (80,6%). Este último aspecto concuerda con los reportes nacionales de 2015, que destacan los antecedentes de pérdidas significativas recientes, tener dificultades laborales o familiares y tener condiciones médicas comórbidas29–31.
Los hallazgos coinciden con otros estudios en la variedad de tratamientos utilizados, exceptuando la neuroestimulación. Al igual que lo reportado por Gronemann et al.33, este estudio mostró que se siguieron las pautas existentes10–15,34 para el tratamiento de primera línea en la mayoría de los pacientes con trastorno depresivo, y los ISRS fueron el fármaco de primera elección. Se encontró también que, durante el periodo de evaluación, los pacientes que cambiaron de tratamiento recibían con mayor frecuencia un medicamento de una clase farmacológica diferente (tabla 3)35. Aunque podría pensarse que los patrones de tratamiento dependen de la gravedad del episodio depresivo, los hallazgos del estudio no lo muestran así y se evidencian casos de pacientes con episodio depresivo grave que recibieron durante el seguimiento un solo esquema antidepresivo.
En relación con la forma crónica de depresión, denominada depresión resistente (TRD), un grupo publicó recientemente un estudio prospectivo sobre su prevalencia e impacto en Latinoamérica, con participación de Colombia, México, Brasil y Argentina36. Reportaron una prevalencia en Colombia del 32%. Con la información recopilada en el presente estudio y ajustando los criterios de TRD de Hägg et al.37 (pacientes con al menos 3 esquemas de tratamiento secuencial, otro tipo de antidepresivo, un medicamento adyuvante o estrategias de neuroestimulación), se consideró que el 29% de los pacientes los cumplían, lo cual corrobora lo estimado por Soares et al.36.
En el seguimiento de los pacientes se llevaron a cabo 227 atenciones en total. Aproximadamente el 70% de estas se llevaron a cabo fuera del tiempo programado por el especialista y en 40 atenciones el tiempo entre controles fue superior a 3 meses. Conocer el motivo por el cual se presentaron estos retrasos fue difícil, dado que no se reportó en las historias clínicas, excepto en 7 atenciones (agenda prolongada, 3; decisión del paciente, 3 y seguimiento en otra institución, 1). Estos hallazgos hacen relevante abordar el tema de las barreras para acceder a los servicios de salud mental, las cuales incluyen frecuentemente las financieras, las administrativas, la disponibilidad del recurso profesional y las actitudinales que incluyen el autoestigma38,39.
Al respecto, aunque en Colombia ha aumentado la cobertura del aseguramiento, el acceso ha disminuido significativamente, con un impacto en los resultados de salud de la población, pues no se está llevando a cabo la detección temprana, el tratamiento pertinente y oportuno de las enfermedades y la rehabilitación requerida40. En el país hay 2 psiquiatras por cada 100.000 habitantes. En 2016 eran 938 psiquiatras, pero se requerían al menos 1.442, lo cual determina un déficit de por lo menos 504 profesionales (35%). Alrededor del 66% de los profesionales de la salud se concentran en: Bogotá, Antioquia, Valle del Cauca, Atlántico y Santander, lo que representa un problema de acceso para las personas que deben desplazarse hacia las ciudades capitales, en este caso Cali (42%), para recibir atención29,38.
De acuerdo con las tendencias mundiales, este estudio se realizó con datos de EHR. De una muestra de conveniencia de 240 pacientes, se excluyó a 191 debido a que no cumplían los criterios de un seguimiento adecuado: insuficiente número de atenciones por Psiquiatría, diagnóstico con código CIE-10 pero sin datos de atención por Psiquiatría ambulatoria u hospitalaria y algunos casos sin seguimiento ambulatorio tras una hospitalización, entre otros (fig. 1).
Entre las limitaciones del estudio se encuentran la marcada disminución de casos (atrición de la muestra), que es propia de los estudios con EHR en comparación con la investigación clínica, lo cual es una oportunidad de mejora para las plataformas de EHR general y en salud mental41. Además, durante el estudio se identificaron algunas dificultades para el acceso a la información, principalmente por la variabilidad entre especialistas en el diligenciamiento de la historia clínica en texto (la mayoría eran datos de tipo cualitativo). Por otro lado, este estudio refleja únicamente las características de la población del régimen contributivo o complementario, que asiste a consulta psiquiátrica en un hospital universitario privado. En este sentido, el estudio no describe el comportamiento de la depresión en pacientes afiliados al régimen subsidiado de salud, los cuales hacen parte de la población con más bajos ingresos del país. Además, el tamaño de la muestra se vio afectado por la escasa cantidad de registros con seguimientos suficientes para caracterizar adecuadamente el tratamiento, así como por la extracción manual de la información y el pequeño número de personas para esta tarea.
Como ya se ha planteado, la investigación en salud mental a partir de EHR genera oportunidades porque la tecnología permite almacenar y recuperar grandes volúmenes de información de muchos aspectos de la atención clínica, incluso en tiempo real. Sin embargo, las aplicaciones en salud mental se han mantenido relativamente escasas hasta la fecha, lo cual se corrobora en este estudio.
Sin embargo, se reportan algunos estudios con experiencias positivas en investigación en depresión con fuentes secundarias, a partir de bases de datos administrativas de aseguramiento en salud estatales, que manejan volúmenes grandes de información y facilitan el acceso a múltiples variables33,42,43, a diferencia de lo que ocurre en el caso de este estudio, para el que se requirió recolección manual de la información a partir de la historia clínica. Esto es alentador y orienta a la necesidad de llevar a cabo mejoras tecnológicas en las plataformas electrónicas de registro clínico que permitan un diligenciamiento más estandarizado de la atención del paciente con enfermedad mental20 para así mitigar las deficiencias en los datos contenidos que no se han establecido para proyectos de investigación41.
Al respecto y de acuerdo con lo descrito en la literatura, el éxito de los EHR depende de las características de implementación como, por ejemplo, la facilidad de uso y la adecuación a los procesos clínicos44. Además, su uso en entornos de salud mental presenta desafíos adicionales y específicos debido a la naturaleza personal, detallada, narrativa y exploratoria de la evaluación, el diagnóstico y el tratamiento en este campo. Según Zurynski et al.44, los médicos perciben los EHR como aceptables y apropiados cuando el sistema no interrumpe el flujo de trabajo y mejora la integridad y la precisión de la documentación. Es más probable que los médicos ponderen los EHR cuando apoyan la calidad de la atención, son aptos para el propósito, no interfieren con la relación médico-paciente y se operan con soporte técnico fácilmente disponible.
ConclusionesLa investigación sobre el tratamiento de la depresión con base en EHR está en progreso en el mundo y puede contribuir a mejorar la comprensión de los factores relacionados. En este reporte se presenta una experiencia de caracterización de una población que consulta a un servicio ambulatorio de Psiquiatría. Si bien es cierto que las características de los pacientes no difieren de lo esperado según la Encuesta Nacional de Salud Mental de Colombia de 2015, fue compleja la extracción de los datos digitados en texto por la amplia variación entre los especialistas psiquiatras. Aun así, se pudo identificar una prevalencia de depresión resistente al tratamiento del 29%, la cual coincide con un reporte nacional reciente. Además, se destaca la importancia de continuar en el desarrollo y el mejoramiento de las plataformas de EHR que permitan un mayor aprovechamiento de los datos con fines de investigación.
FinanciaciónEste estudio no tuvo financiación externa. El Centro de Investigaciones Clínicas del Hospital Universitario Fundación Valle del Lili brindó soporte metodológico y logístico para su realización, como parte de la política institucional de apoyo a la investigación clínica. La Universidad Icesi brindó soporte institucional a través del semillero de investigación en psiquiatría “Condiciones Psicosociales y Enfermedad”.
Conflicto de interesesLos autores declaran no tener conflictos de intereses.
Los autores expresan especial gratitud a Andrés Castro y Carlos Valdés del Centro de Investigaciones Clínicas por su apoyo en el análisis estadístico y el diseño de la base de datos respectivamente.