Determinar y analizar los errores en las prescripciones farmacológicas de pacientes asistidos en un hospital de alta resolución mediante la aplicación de un análisis modal de fallos y efectos (AMFE).
Material y métodosUn grupo multidisciplinar de distintas especialidades médicas y de enfermería analizó historias clínicas, en las que las prescripciones farmacológicas se realizaban en formato de texto libre. Se desarrolló un AMFE en el que el índice de prioridad de riesgos (IPR) se obtuvo a partir de un estudio observacional transversal, mediante una auditoría de historias clínicas realizada en 2 fases: 1) verificación previa a la intervención y 2) evaluación de las acciones de mejora después del primer análisis. El tamaño muestral auditable, calculado con técnica de muestreo estratificado y selección aleatoria de episodios clínicos, fue de 679 historias clínicas.
ResultadosSe incluyó a 2.096 pacientes. Los errores de prescripción respecto del total de prescripciones descendieron en la segunda fase un 22,2%. En las variables con IPR mayor («vía de administración no especificada» y «dosificación no especificada») no se observaron descensos significativos en la segunda fase, durante la cual no se detectó «pauta horaria incorrecta», «contraindicación del fármaco por alergia», «paciente incorrecto» ni «duplicidad de prescripción», lo que redundó en la mejora de las prescripciones.
ConclusionesSe han determinado y analizado errores de prescripciones farmacológicas mediante la metodología AMFE, mejorando la seguridad clínica de dichas prescripciones. La herramienta permite monitorizar actualizaciones del sistema de prescripción electrónica. Para evitar dichos errores se requeriría que todos los apartados de una prescripción fueran de registro obligado.
To identify and analyze errors in drug prescriptions of patients treated in a «high resolution» hospital by applying a Failure mode and effects analysis (FMEA).Material and methods A multidisciplinary group of medical specialties and nursing analyzed medical records where drug prescriptions were held in free text format. An FMEA was developed in which the risk priority index (RPI) was obtained from a cross-sectional observational study using an audit of the medical records, carried out in 2 phases: 1) Pre-intervention testing, and (2) evaluation of improvement actions after the first analysis. An audit sample size of 679 medical records from a total of 2,096 patients was calculated using stratified sampling and random selection of clinical events.
ResultsPrescription errors decreased by 22.2% in the second phase. FMEA showed a greater RPI in «unspecified route of administration» and «dosage unspecified», with no significant decreases observed in the second phase, although it did detect, «incorrect dosing time», «contraindication due to drug allergy», «wrong patient» or «duplicate prescription», which resulted in the improvement of prescriptions.
ConclusionsDrug prescription errors have been identified and analyzed by FMEA methodology, improving the clinical safety of these prescriptions. This tool allows updates of electronic prescribing to be monitored. To avoid such errors would require the mandatory completion of all sections of a prescription.
Distintos estudios de investigación ponen de manifiesto la morbimortalidad atribuida al uso de medicamentos en los pacientes hospitalizados, debida a errores en cualquier fase del proceso1–4 (selección y gestión de medicamentos, indicación de la prescripción y posterior registro, validación y verificación de la misma, preparación y dispensación de los fármacos, administración de la medicación y seguimiento del tratamiento en el curso evolutivo clínico del paciente)5–7.
Gran parte de ellos abordan el análisis de las causas de los errores de medicación en pacientes hospitalizados desde la perspectiva del sistema, que encuentra implícito el error humano, pero que también son resultado de fallos sistemáticos en el uso de medicamentos7,8.
En España se han puesto en marcha estrategias en seguridad del paciente2 y un Estudio nacional sobre efectos adversos en pacientes hospitalizados3, en el que los acontecimientos adversos ligados a la medicación supusieron el 37,4%.
Otros estudios han puesto de manifiesto que, de los errores de medicación, la prescripción de medicamentos es lo que origina mayor número de eventos adversos (56% de eventos adversos relacionados con los errores de medicación)9–12.
La metodología Análisis Modal de Fallos y Efectos (AMFE) se utiliza para la identificación y valoración de riesgos relacionados con la atención sanitaria como herramienta para mejorar la seguridad del paciente7,13,14. Con dicha metodología se pueden definir los tipos de fallos, sus posibles causas, efectos y métodos de detección, valorando los riesgos en función de la gravedad del error, su ocurrencia y su nivel de detectabilidad. También permite priorizar, según los índices obtenidos, el desarrollo de las acciones de mejora para evitar o disminuir la prevalencia de los errores7,15.
El objetivo del trabajo fue determinar y analizar los errores en la prescripción de medicamentos en la historia clínica electrónica (registrados en formato de texto libre) mediante la metodología AMFE.
Material y métodosEl ámbito del estudio fue un centro hospitalario de alta resolución.
Se creó un grupo multidisciplinar de profesionales (médicos, enfermeros y farmacéuticos) con formación en seguridad del paciente. El estudio se desarrolló mediante interrelación activa del grupo de investigadores y con unidad de criterios entre sus componentes. Se eligió un coordinador con formación complementaria en metodología AMFE.
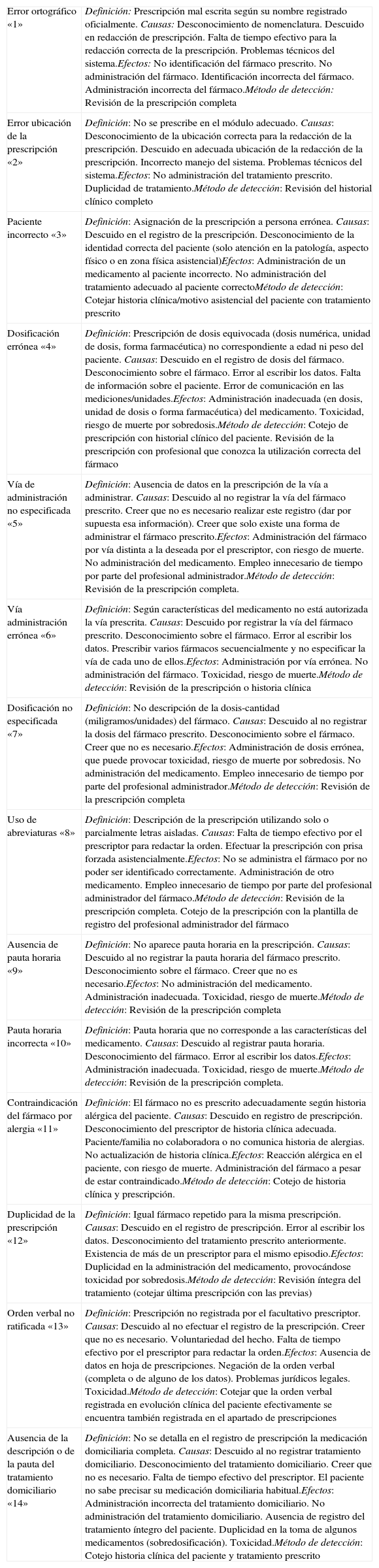
Se realizaron sesiones presenciales para revisar la bibliografía sobre errores de prescripción, y se elaboró una tabla de referencia con los distintos tipos de errores que pueden aparecer16–18. Se seleccionaron 14 tipos de errores: error ortográfico, error en la ubicación de la prescripción, paciente incorrecto, dosificación errónea, vía de administración no especificada, vía de administración errónea, dosificación no especificada, uso de abreviaturas, ausencia de pauta horaria, pauta horaria incorrecta, contraindicación del fármaco por alergia, duplicidad de la prescripción, orden verbal no ratificada y ausencia de la descripción o pauta del tratamiento domiciliario. Posteriormente se aplicó la metodología AMFE, definiéndose los tipos de fallos, sus causas, efectos y métodos de detección (tabla 1). A continuación se elaboraron 3 tablas de referencia para establecer el índice de prioridad de riesgos (IPR), el cual se obtendría del producto del índice de gravedad (G), por el de ocurrencia (O) y por el de detección (D), siendo IPR=G × O × D, donde el valor mínimo esperable era 1 y el máximo 1.000. El índice G adquiere un valor mínimo de uno con los errores que probablemente pueden producir menor daño en el paciente y un valor máximo de 10 con los que pueden desencadenar mayor perjuicio en el paciente. El índice O toma su valor mínimo de uno para los errores que se presentan entre un 0 y 10% del análisis de la auditoría de historias clínicas, progresándose en cada valor en un 10% de manera que el valor máximo de 10 corresponde a los errores que se presentan en un porcentaje superior al 90 o 100% de la auditoría de historias. Finalmente, el índice D obtiene su valor mínimo de uno cuando los errores son más fácilmente detectables en la auditoría de historias clínicas, ascendiéndose en los valores de forma que el valor máximo de 10 corresponde a errores que difícilmente pueden ser detectados en la revisión de las historias clínicas. El diseño de las tablas de referencia para los índices de G, O y D permitió establecer sus valores a partir de un estudio observacional transversal de errores de prescripción de medicamentos de las áreas asistenciales más representativas del centro. Estas áreas son: Hospitalización y Bloque Quirúrgico (Área 1) y Urgencias (Área 2). Como información aclaratoria, Hospitalización y Bloque Quirúrgico se fusionaron para su análisis en la misma Área 1 por su interrelación en cuanto a la actividad asistencial ya que, funcionalmente por el tipo de centro, parte de los pacientes que se atendían en quirófano pasaban previamente por hospitalización.
Metodología del análisis modal de fallos y efectos (AMFE). Gestión del error en la prescripción de medicamentos. Descripción de los tipos errores
| Error ortográfico «1» | Definición: Prescripción mal escrita según su nombre registrado oficialmente. Causas: Desconocimiento de nomenclatura. Descuido en redacción de prescripción. Falta de tiempo efectivo para la redacción correcta de la prescripción. Problemas técnicos del sistema.Efectos: No identificación del fármaco prescrito. No administración del fármaco. Identificación incorrecta del fármaco. Administración incorrecta del fármaco.Método de detección: Revisión de la prescripción completa |
| Error ubicación de la prescripción «2» | Definición: No se prescribe en el módulo adecuado. Causas: Desconocimiento de la ubicación correcta para la redacción de la prescripción. Descuido en adecuada ubicación de la redacción de la prescripción. Incorrecto manejo del sistema. Problemas técnicos del sistema.Efectos: No administración del tratamiento prescrito. Duplicidad de tratamiento.Método de detección: Revisión del historial clínico completo |
| Paciente incorrecto «3» | Definición: Asignación de la prescripción a persona errónea. Causas: Descuido en el registro de la prescripción. Desconocimiento de la identidad correcta del paciente (solo atención en la patología, aspecto físico o en zona física asistencial)Efectos: Administración de un medicamento al paciente incorrecto. No administración del tratamiento adecuado al paciente correctoMétodo de detección: Cotejar historia clínica/motivo asistencial del paciente con tratamiento prescrito |
| Dosificación errónea «4» | Definición: Prescripción de dosis equivocada (dosis numérica, unidad de dosis, forma farmacéutica) no correspondiente a edad ni peso del paciente. Causas: Descuido en el registro de dosis del fármaco. Desconocimiento sobre el fármaco. Error al escribir los datos. Falta de información sobre el paciente. Error de comunicación en las mediciones/unidades.Efectos: Administración inadecuada (en dosis, unidad de dosis o forma farmacéutica) del medicamento. Toxicidad, riesgo de muerte por sobredosis.Método de detección: Cotejo de prescripción con historial clínico del paciente. Revisión de la prescripción con profesional que conozca la utilización correcta del fármaco |
| Vía de administración no especificada «5» | Definición: Ausencia de datos en la prescripción de la vía a administrar. Causas: Descuido al no registrar la vía del fármaco prescrito. Creer que no es necesario realizar este registro (dar por supuesta esa información). Creer que solo existe una forma de administrar el fármaco prescrito.Efectos: Administración del fármaco por vía distinta a la deseada por el prescriptor, con riesgo de muerte. No administración del medicamento. Empleo innecesario de tiempo por parte del profesional administrador.Método de detección: Revisión de la prescripción completa. |
| Vía administración errónea «6» | Definición: Según características del medicamento no está autorizada la vía prescrita. Causas: Descuido por registrar la vía del fármaco prescrito. Desconocimiento sobre el fármaco. Error al escribir los datos. Prescribir varios fármacos secuencialmente y no especificar la vía de cada uno de ellos.Efectos: Administración por vía errónea. No administración del fármaco. Toxicidad, riesgo de muerte.Método de detección: Revisión de la prescripción o historia clínica |
| Dosificación no especificada «7» | Definición: No descripción de la dosis-cantidad (miligramos/unidades) del fármaco. Causas: Descuido al no registrar la dosis del fármaco prescrito. Desconocimiento sobre el fármaco. Creer que no es necesario.Efectos: Administración de dosis errónea, que puede provocar toxicidad, riesgo de muerte por sobredosis. No administración del medicamento. Empleo innecesario de tiempo por parte del profesional administrador.Método de detección: Revisión de la prescripción completa |
| Uso de abreviaturas «8» | Definición: Descripción de la prescripción utilizando solo o parcialmente letras aisladas. Causas: Falta de tiempo efectivo por el prescriptor para redactar la orden. Efectuar la prescripción con prisa forzada asistencialmente.Efectos: No se administra el fármaco por no poder ser identificado correctamente. Administración de otro medicamento. Empleo innecesario de tiempo por parte del profesional administrador del fármaco.Método de detección: Revisión de la prescripción completa. Cotejo de la prescripción con la plantilla de registro del profesional administrador del fármaco |
| Ausencia de pauta horaria «9» | Definición: No aparece pauta horaria en la prescripción. Causas: Descuido al no registrar la pauta horaria del fármaco prescrito. Desconocimiento sobre el fármaco. Creer que no es necesario.Efectos: No administración del medicamento. Administración inadecuada. Toxicidad, riesgo de muerte.Método de detección: Revisión de la prescripción completa |
| Pauta horaria incorrecta «10» | Definición: Pauta horaria que no corresponde a las características del medicamento. Causas: Descuido al registrar pauta horaria. Desconocimiento del fármaco. Error al escribir los datos.Efectos: Administración inadecuada. Toxicidad, riesgo de muerte.Método de detección: Revisión de la prescripción completa. |
| Contraindicación del fármaco por alergia «11» | Definición: El fármaco no es prescrito adecuadamente según historia alérgica del paciente. Causas: Descuido en registro de prescripción. Desconocimiento del prescriptor de historia clínica adecuada. Paciente/familia no colaboradora o no comunica historia de alergias. No actualización de historia clínica.Efectos: Reacción alérgica en el paciente, con riesgo de muerte. Administración del fármaco a pesar de estar contraindicado.Método de detección: Cotejo de historia clínica y prescripción. |
| Duplicidad de la prescripción «12» | Definición: Igual fármaco repetido para la misma prescripción. Causas: Descuido en el registro de prescripción. Error al escribir los datos. Desconocimiento del tratamiento prescrito anteriormente. Existencia de más de un prescriptor para el mismo episodio.Efectos: Duplicidad en la administración del medicamento, provocándose toxicidad por sobredosis.Método de detección: Revisión íntegra del tratamiento (cotejar última prescripción con las previas) |
| Orden verbal no ratificada «13» | Definición: Prescripción no registrada por el facultativo prescriptor. Causas: Descuido al no efectuar el registro de la prescripción. Creer que no es necesario. Voluntariedad del hecho. Falta de tiempo efectivo por el prescriptor para redactar la orden.Efectos: Ausencia de datos en hoja de prescripciones. Negación de la orden verbal (completa o de alguno de los datos). Problemas jurídicos legales. Toxicidad.Método de detección: Cotejar que la orden verbal registrada en evolución clínica del paciente efectivamente se encuentra también registrada en el apartado de prescripciones |
| Ausencia de la descripción o de la pauta del tratamiento domiciliario «14» | Definición: No se detalla en el registro de prescripción la medicación domiciliaria completa. Causas: Descuido al no registrar tratamiento domiciliario. Desconocimiento del tratamiento domiciliario. Creer que no es necesario. Falta de tiempo efectivo del prescriptor. El paciente no sabe precisar su medicación domiciliaria habitual.Efectos: Administración incorrecta del tratamiento domiciliario. No administración del tratamiento domiciliario. Ausencia de registro del tratamiento íntegro del paciente. Duplicidad en la toma de algunos medicamentos (sobredosificación). Toxicidad.Método de detección: Cotejo historia clínica del paciente y tratamiento prescrito |
El estudio AMFE se sustentó en la auditoría de historias clínicas en 2 fases. La fase 1 fue de detección y análisis de errores de prescripción para verificar el estado previo a la intervención. Tras ella, se determinaron áreas claras de mejora del proceso y se implantaron medidas correctoras. Posteriormente en la fase 2, se evaluaron las acciones de mejora desarrolladas en el centro.
En ambas fases la población fue de 2.096 pacientes, con un tamaño muestral total de 679 historias clínicas auditadas.
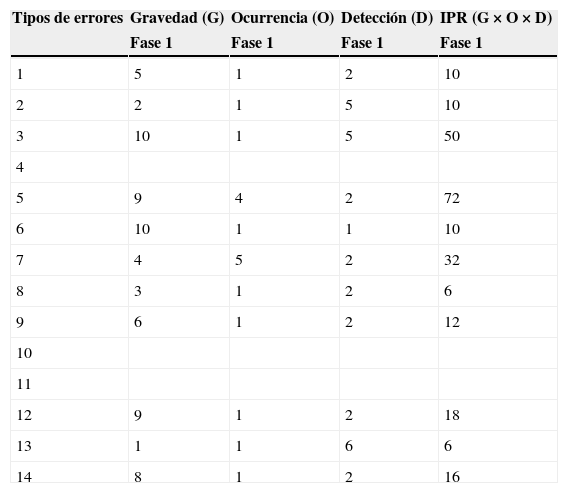
Para analizar los errores con una participación de la mayoría del personal prescriptor que secuencialmente trabajaba en cada Servicio, se efectuó un primer análisis (fase 1) de 7 días naturales (del 3 al 9 de mayo de 2010): 1.068 pacientes, con un tamaño muestral de 338 historias clínicas. Se realizó muestreo estratificado, para evitar que los resultados estuvieran sesgados por el Servicio con mayor número de pacientes asistidos (Urgencias). Por ello se analizó una muestra de 278 historias clínicas para el Área 2 mediante muestreo probabilístico con selección aleatoria de registros del total de 1.008 historias clínicas (para dicho cálculo muestral se utilizó la herramienta estadística Statcalc de EpiInfo; prevalencia esperada del factor estudiado 50%10,11; peor resultado aceptable 45%; para un nivel de confianza del 95% se obtuvo un tamaño muestral de 278). Por otro lado, se analizaron las 60 historias clínicas del Área 1. Desde el punto de vista de representatividad de la muestra para el Área 1, con el análisis de todas sus 60 historias se obtuvo total representatividad, ya que la citada cantidad constituyó el total de la muestra de pacientes atendidos en dicha área asistencial durante la semana estudiada.
Se estableció un orden estandarizado y sistemático en la secuencia de análisis por parte de los observadores (grupo multidisciplinar) para la revisión de las historias clínicas y de los distintos apartados de las tablas para obtener el IPR: 1) revisión de historias clínicas por el «módulo adecuado de prescripción farmacológica», siendo este el apartado correcto y establecido por el centro para el registro de las prescripciones farmacológicas dentro de la historia clínica electrónica, 2) revisión de la historia clínica en los apartados que presentan una mayor dificultad progresiva en la detección de errores de prescripciones farmacológicas. Mediante la auditoría, el grupo multidisciplinar de investigadores adquirió unidad de criterios. Cada observador revisó a los pacientes de un área de trabajo distinta a la suya para evitar sesgos relacionados con el observador.
Los resultados de la revisión de historias clínicas fueron transferidos a una base de datos Access. El análisis estadístico se realizó con la aplicación EpiInfo versión 3.5.1.
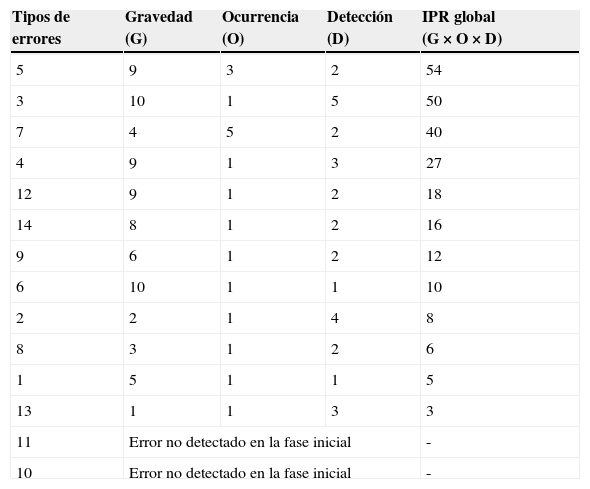
El análisis estadístico de la primera fase proporcionó valor a cada uno de los indicadores AMFE19,20, con los que se obtuvo el IPR global de los errores de prescripción de medicamentos para la fase 1 (tabla 2 y subapartado «a» de tabla 3 con la leyenda «F1»). Se pusieron en marcha acciones de mejora en el hospital, priorizadas en función de la mayor puntuación obtenida. Además se analizaron los resultados del IPR para cada área asistencial. También se elaboraron tablas con resultados de la auditoría de historias para el IPR específico del Área 1 (tabla 4) y del Área 2 (tabla 5), que permitieron una priorización de riesgos, que posibilitó incidir de forma personalizada en el área asistencial con errores de prescripción con mayor IPR.
Análisis modal de fallos y efectos (AMFE) inicial (fase 1)
| Tipos de errores | Gravedad (G) | Ocurrencia (O) | Detección (D) | IPR global (G × O × D) |
|---|---|---|---|---|
| 5 | 9 | 3 | 2 | 54 |
| 3 | 10 | 1 | 5 | 50 |
| 7 | 4 | 5 | 2 | 40 |
| 4 | 9 | 1 | 3 | 27 |
| 12 | 9 | 1 | 2 | 18 |
| 14 | 8 | 1 | 2 | 16 |
| 9 | 6 | 1 | 2 | 12 |
| 6 | 10 | 1 | 1 | 10 |
| 2 | 2 | 1 | 4 | 8 |
| 8 | 3 | 1 | 2 | 6 |
| 1 | 5 | 1 | 1 | 5 |
| 13 | 1 | 1 | 3 | 3 |
| 11 | Error no detectado en la fase inicial | - | ||
| 10 | Error no detectado en la fase inicial | - | ||
Tabla de análisis modal de fallos y efectos (AMFE). Gestión del error en la prescripción de medicamentos. Resultados del índice de prioridad de riesgos (IPR)
| Tipo de fallo | Puntuación IPR | Acciones de mejora (AM) |
|---|---|---|
| Error ortográfico «1» | F1: 5=(5×1×1)F2: 5=(5×1×1) | - Creación de protocolos de prescripciones según proceso asistencial y especialidad médica (AM1)- Formación en prescripción: (AM10)Definición de «prescripción completa». Exposición de la importancia de revisar las prescripciones antes de su validaciónDar a conocer los protocolos de prescripciones disponibles |
| Error ubicación de la prescripción «2» | F1: 8=(2×1×4)F2: 2=(2×1×1) | - Consenso en la ubicación de las prescripciones medicamentosas (AM2)- Facilitar en el área de Urgencias el proceso de prescripción (AM3)- Formación en prescripción: (AM10): dar a conocer la ubicación correcta de las prescripciones medicamentosas |
| Paciente incorrecto «3» | F1: 50=(10×1×5)F2: --------------- | - Identificación correcta del paciente que garantice su protección de datos personales («Procedimiento de identificación inequívoca de pacientes») (AM4)- Formación en prescripción: (AM10) Informar de que se debe cerrar la sesión de trabajo Klinic® (aplicación de historia clínica electrónica) cada vez que se abandone el ordenador y, en caso de no hacerlo, asegurarse al volver a utilizarlo de que se está trabajando con la sesión que corresponde al profesional activado y al paciente correctoDar a conocer la disponibilidad del procedimiento de identificación inequívoca de pacientes |
| Dosificación errónea «4» | F1: 27=(9×1×3)F2: 9=(9×1×1) | - Actualización de la guía farmacológica del centro (AM5)- Formación en prescripción: (AM10): dar a conocer la disponibilidad de la guía farmacológica del centro |
| Vía de administración no especificada «5» | F1: 54=(9×3×2)F2: 54=(9×3×2) | - Formación en prescripción: (AM10): Definición de «Prescripción completa»- Creación de un póster de «Prescripciones completas» (AM6) |
| Vía de administración errónea «6» | F1: 10=(10×1×1)F2: 10=(10×1×1) | - Actualización de la guía farmacológica del centro (AM5)- Formación en prescripción: (AM10): Aconsejar revisión previa de la prescripción a la validaciónPromulgar la No prescripción de fármacos sin su «prescripción completa» |
| Dosificación no especificada «7» | F1: 40=(4×5×2)F2: 24=(4×6×1) | - Formación en prescripción: (AM10): Definición de «Prescripción completa»- Creación de un póster de «Prescripciones completas» (AM6) |
| Uso de abreviaturas «8» | F1: 6=(3×1×2)F2: 3=(3×1×1) | - Creación y difusión de un listado de abreviaturas estándares para el centro (AM7)- Formación en prescripción: (AM10): Promulgar la No prescripción de fármacos sin su «prescripción completa»Dar a conocer la disponibilidad del listado de abreviaturas estándares para el centro |
| Ausencia de pauta horaria «9» | F1: 12=(6×1×2)F2: 6=(6×1×1) | - Formación en prescripción: (AM10): Definición de «Prescripción completa»Promulgar la No prescripción de fármacos sin su «prescripción completa» |
| Pauta horaria incorrecta «10» | F1: ------------F2: ------------- | - Actualización de la guía farmacológica del centro (AM5)- Formación en prescripción: (AM10). Aconsejar revisión previa de la prescripción a la validación |
| Contraindicación del fármaco por alergia «11» | F1: ------------F2: ------------- | - Identificación correcta del paciente que garantice la protección de sus datos personales («Procedimiento de identificación inequívoca de pacientes») (AM4)- Formación en prescripción: (AM10)Aconsejar revisión de la historia clínica del paciente previa a la prescripción de fármacosInstruir al prescriptor en el registro de la ubicación correcta de alergias del paciente en historia clínicaPromulgar la No prescripción de fármacos sin revisar previamente la historia de alergias del paciente |
| Duplicidad de la prescripción «12» | F1: 18=(9×1×2)F2: ------------- | - Protocolo de conciliación del tratamiento durante la hospitalización del paciente (AM8)- Consenso en la ubicación de las prescripciones (AM2)- Formación en prescripción: (AM10)Dar a conocer la disponibilidad del protocolo de conciliación del tratamientoDar a conocer la ubicación correcta de las prescripciones medicamentosas |
| Orden verbal no ratificada «13» | F1: 3=(1×1×3)F2: 7=(1×1×7) | - Creación de un protocolo para la realización de órdenes farmacológicas verbales, con elaboración de un póster ilustrativo correspondiente (AM9)- Formación en prescripción: (AM10)Dar a conocer la disponibilidad del protocolo para la realización de órdenes farmacológicas verbales |
| Ausencia de la descripción o pauta del tratamiento domiciliario «14» | F1: 16=(8×1×2)F2: 8=(8×1×1) | - Protocolo de conciliación del tratamiento durante la hospitalización del paciente (AM8)- Formación en prescripción: (AM10)Dar a conocer la disponibilidad del protocolo de conciliación del tratamiento |
F1: fase 1; F2: fase 2; Índice de prioridad de riesgos (IPR)=Índice de gravedad (G) × índice de ocurrencia (O) × índice de detección (D); «------»: tipo de fallo no detectado.
Análisis modal de fallos y efectos (AMFE) para el Área 1 (fase 1)
| Tipos de errores | Gravedad (G) | Ocurrencia (O) | Detección (D) | IPR (G×O×D) |
|---|---|---|---|---|
| Fase 1 | Fase 1 | Fase 1 | Fase 1 | |
| 1 | 5 | 1 | 2 | 10 |
| 2 | 2 | 1 | 5 | 10 |
| 3 | 10 | 1 | 5 | 50 |
| 4 | ||||
| 5 | 9 | 4 | 2 | 72 |
| 6 | 10 | 1 | 1 | 10 |
| 7 | 4 | 5 | 2 | 32 |
| 8 | 3 | 1 | 2 | 6 |
| 9 | 6 | 1 | 2 | 12 |
| 10 | ||||
| 11 | ||||
| 12 | 9 | 1 | 2 | 18 |
| 13 | 1 | 1 | 6 | 6 |
| 14 | 8 | 1 | 2 | 16 |
IPR: índice de prioridad de riesgos.
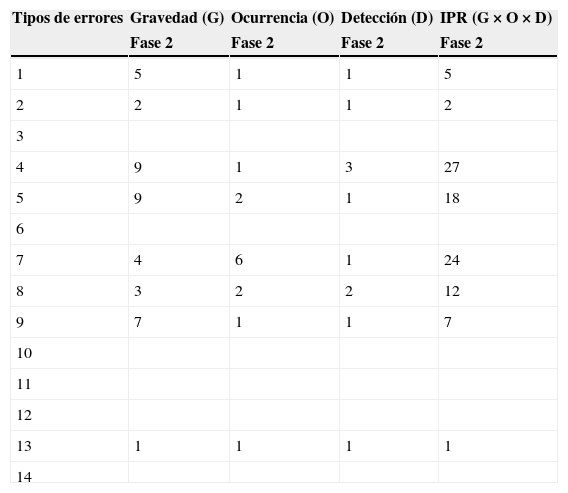
Análisis modal de fallos y efectos (AMFE) para el Área 2 (fase 1)
| Tipos de errores | Gravedad (G) | Ocurrencia (O) | Detección (D) | IPR (G×O×D) |
|---|---|---|---|---|
| Fase 2 | Fase 2 | Fase 2 | Fase 2 | |
| 1 | 5 | 1 | 1 | 5 |
| 2 | 2 | 1 | 1 | 2 |
| 3 | ||||
| 4 | 9 | 1 | 3 | 27 |
| 5 | 9 | 2 | 1 | 18 |
| 6 | ||||
| 7 | 4 | 6 | 1 | 24 |
| 8 | 3 | 2 | 2 | 12 |
| 9 | 7 | 1 | 1 | 7 |
| 10 | ||||
| 11 | ||||
| 12 | ||||
| 13 | 1 | 1 | 1 | 1 |
| 14 |
IPR: índice de prioridad de riesgos.
Se desarrollaron las siguientes acciones de mejora (AM) (tabla 3): actualizaciones de protocolos de prescripción de medicamentos (AM1), consenso en la ubicación de las prescripciones de medicamentos en la historia clínica (AM2), diseño de un módulo dinámico de prescripción específico para el Área de Urgencias (AM3), potenciación de procedimiento de identificación inequívoca de pacientes (AM4), actualización de la guía farmacológica del centro (AM5). Así mismo, se diseñó y se procedió a su distribución por las Unidades Asistenciales de un póster con la norma para realizar una prescripción de medicamentos completa y correcta (AM6), se divulgó un listado normalizado de abreviaturas estandarizadas (AM7), se elaboró un protocolo de conciliación del tratamiento (AM8), se realizó un procedimiento para órdenes farmacológicas verbales (AM9) y se impartió formación en seguridad clínica de prescripción de medicamentos (AM10), destinada a instruir a los facultativos del centro para disminuir los errores en la prescripción de fármacos. Dicha formación fue acreditada por la Agencia Oficial de Calidad Sanitaria de la comunidad autónoma. Se asignó un responsable a todas las acciones de mejora, implantándose indicadores para su seguimiento. Las acciones AM1, AM4 y AM5 estaban implantadas en el centro antes del estudio. La formación acreditada constituyó el escalafón final a todas las acciones de mejora, permitieron evaluar el conocimiento de los asistentes de la prescripción farmacológica. El resto de las AM se desarrollaron desde octubre de 2011 hasta mayo de 2012.
Tras implementar las medidas correctoras descritas, se realizó una segunda fase de detección y análisis de los errores de prescripción con la metodología AMFE, valorando el IPR conseguido.
El procedimiento seguido para la segunda fase fue similar al de la primera. Se efectuó corte transversal de análisis de 7 días naturales en período anual con similar carga asistencial al de la primera fase (del 21 al 27 de mayo de 2012), 1.028 pacientes, y se realizó también muestreo estratificado. Se analizó una muestra de 275 historias clínicas del Área 2 mediante muestreo probabilístico con selección aleatoria de registros del total de 962 historias clínicas, y se analizaron las 66 historias clínicas del Área 1. En la fase 2 se estudiaron 341 historias clínicas.
Los resultados de la auditoría de historias clínicas en su segunda fase fueron procesados de igual forma que en la fase 1. Se obtuvo el IPR correspondiente de los errores de prescripción de medicamentos (tabla 6), con lo que se evaluaron las acciones de mejora desarrolladas en el hospital.
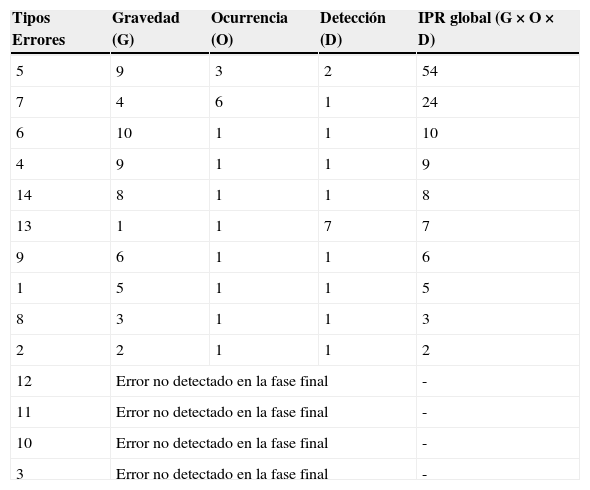
Tabla de análisis modal de fallos y efectos (AMFE) final (fase 2)
| Tipos Errores | Gravedad (G) | Ocurrencia (O) | Detección (D) | IPR global (G×O×D) |
|---|---|---|---|---|
| 5 | 9 | 3 | 2 | 54 |
| 7 | 4 | 6 | 1 | 24 |
| 6 | 10 | 1 | 1 | 10 |
| 4 | 9 | 1 | 1 | 9 |
| 14 | 8 | 1 | 1 | 8 |
| 13 | 1 | 1 | 7 | 7 |
| 9 | 6 | 1 | 1 | 6 |
| 1 | 5 | 1 | 1 | 5 |
| 8 | 3 | 1 | 1 | 3 |
| 2 | 2 | 1 | 1 | 2 |
| 12 | Error no detectado en la fase final | - | ||
| 11 | Error no detectado en la fase final | - | ||
| 10 | Error no detectado en la fase final | - | ||
| 3 | Error no detectado en la fase final | - | ||
IPR: índice de prioridad de riesgos.
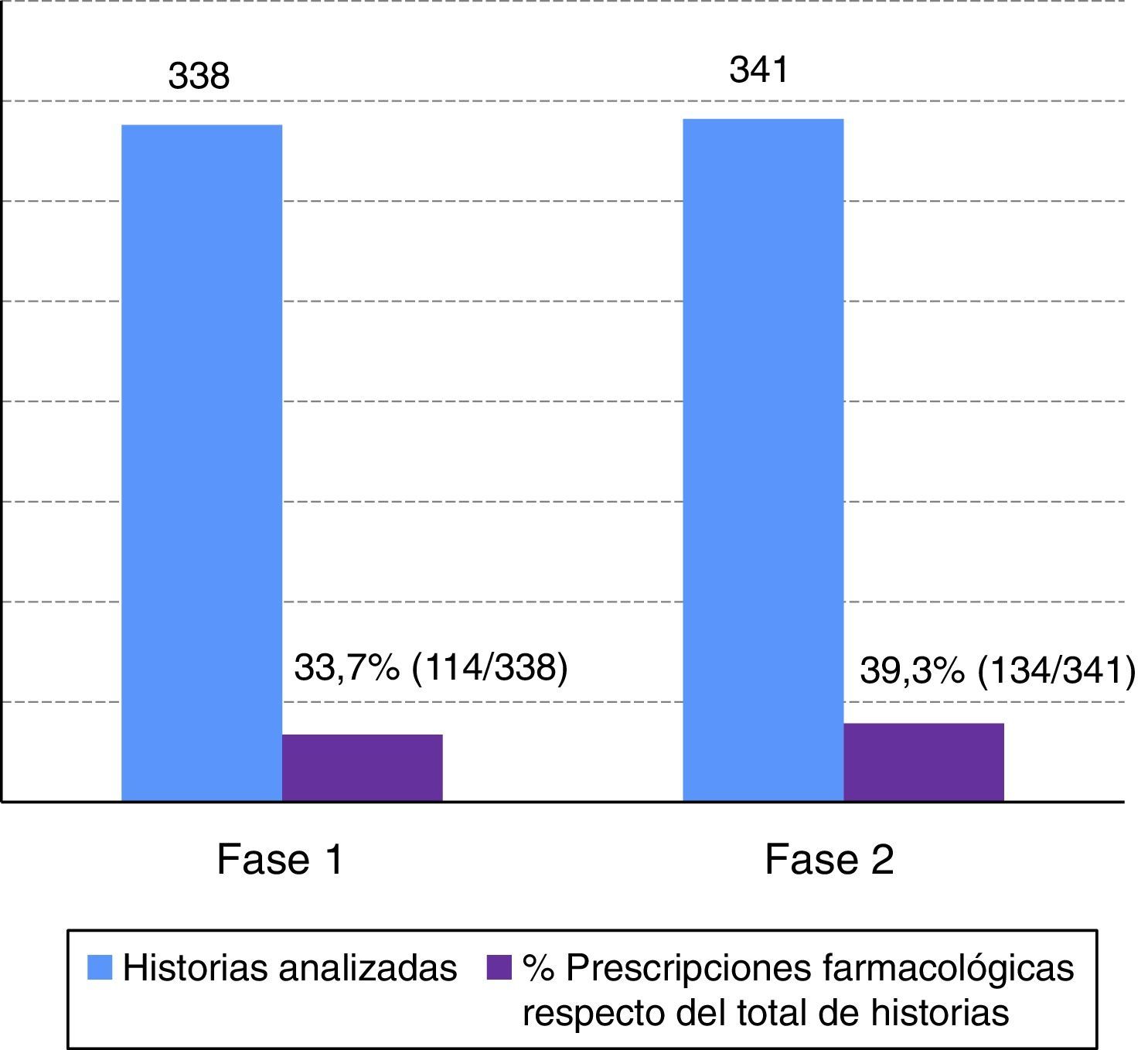
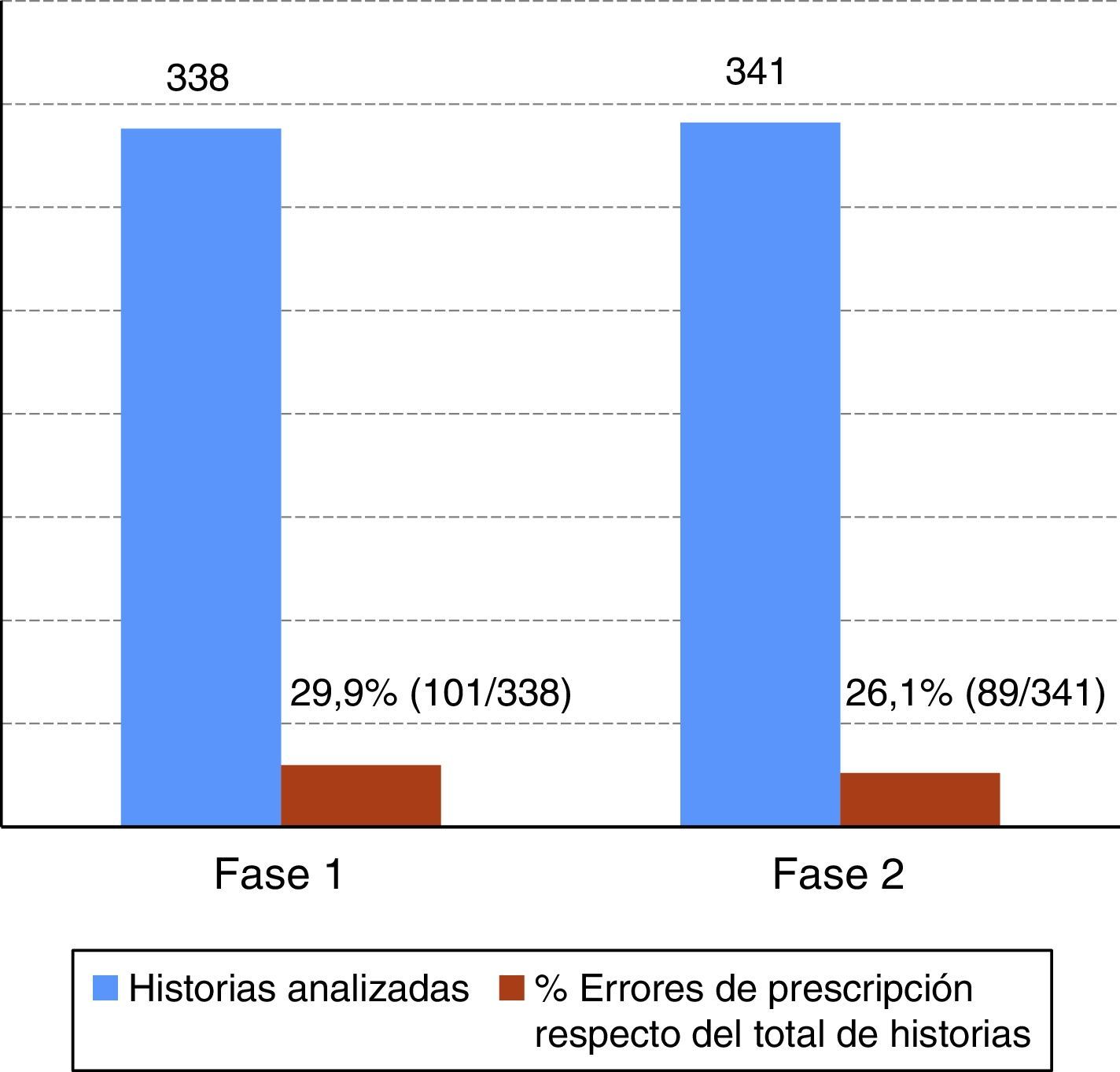
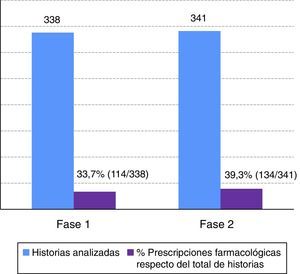
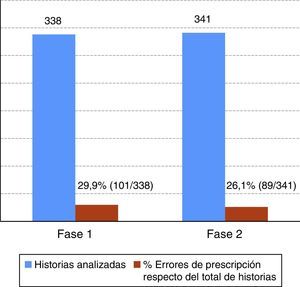
En la fase 1, la tasa de prescripciones farmacológicas fue de 33,7% (IC 95%; 28,8-39,1%; n=338 historias). En la fase 2, la tasa de prescripciones farmacológicas fue de 39,3% (IC 95%; 34,1-44,7%; n=338 historias) (fig. 1). Los errores de prescripción respecto del total de historias auditadas se muestran en la figura 2.
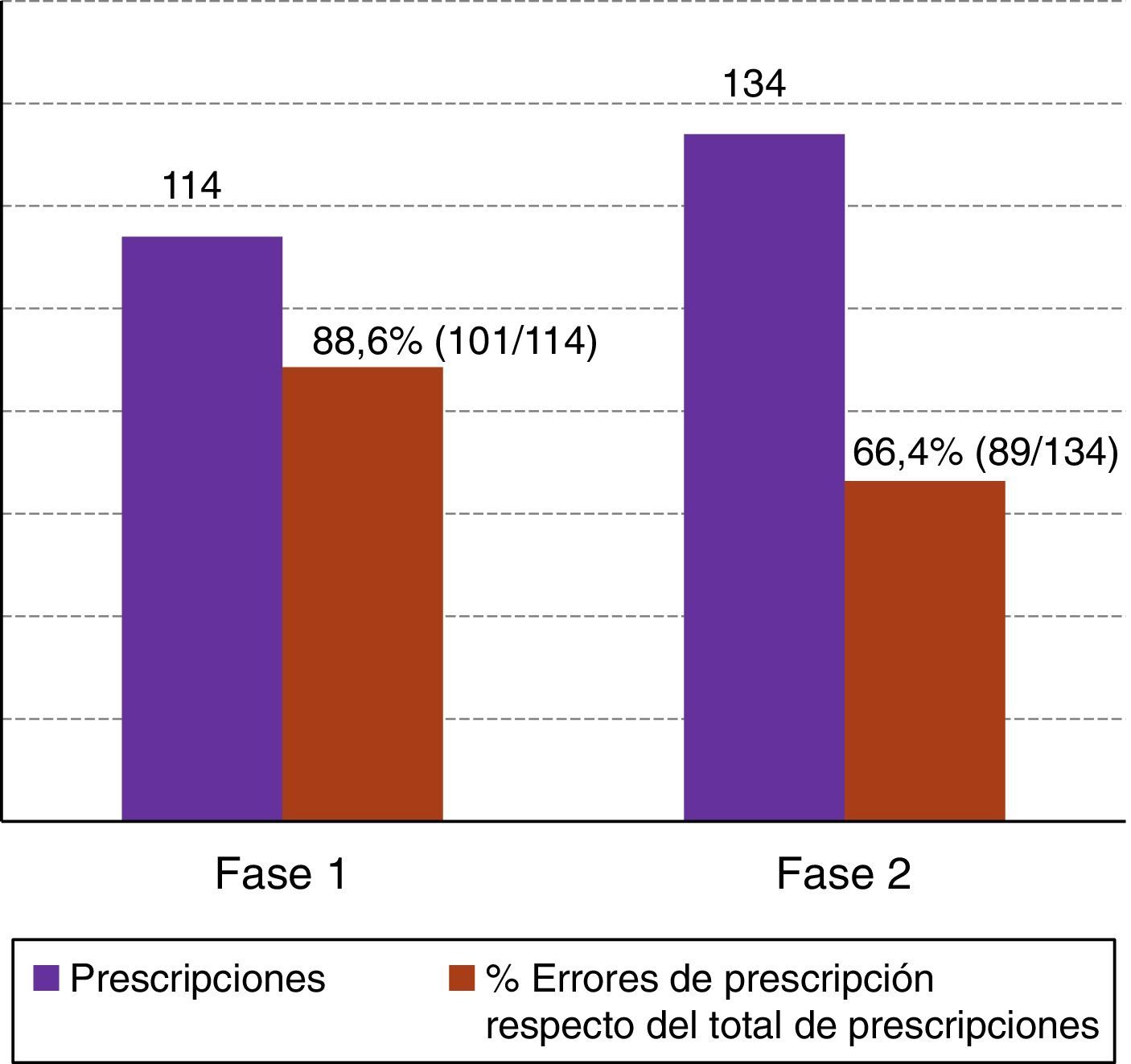
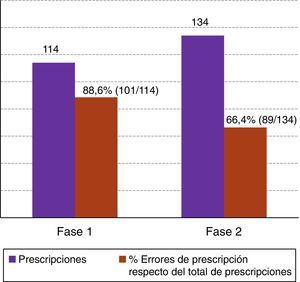
Al relacionar prescripciones de medicamentos con errores de prescripción respecto del total de estas, se encontraron errores en el 88,6% de prescripciones (101/114) para la fase 1 (test estadístico chi-cuadrado de 283,0303). En la fase 2, las prescripciones observadas han sido 134, detectándose el 66,4% de errores (89/134), chi-cuadrado de 186,0413 (fig. 3).
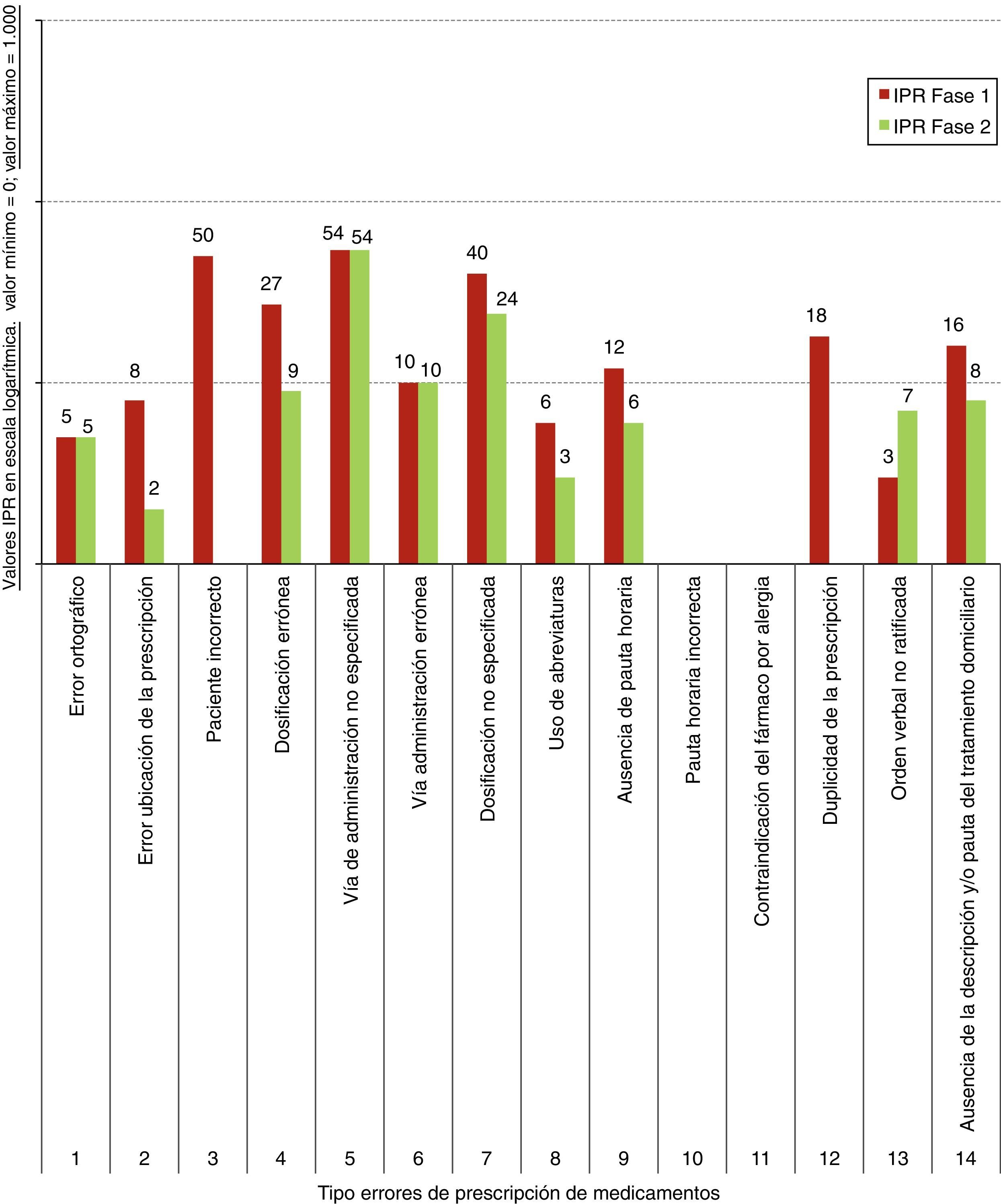
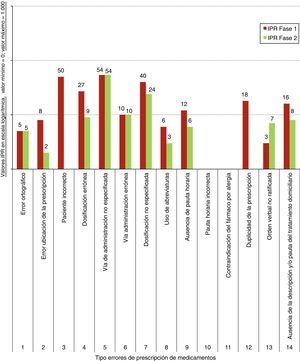
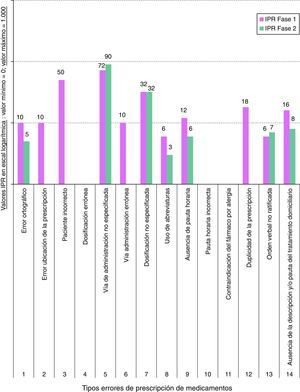
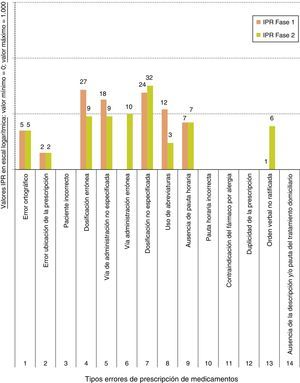
Los resultados del IPR obtenido en la aplicación de la metodología AMFE se detallan en la figura 4. Se ha comprobado que en la fase 1 los IPR de mayor valor en los errores de prescripción de medicamentos correspondieron a «vía de administración no especificada» (IPR=54), «paciente incorrecto» (IPR=50) y «dosificación no especificada» (IPR=40). No se detectaron en la fase 1 los errores «pauta horaria incorrecta» ni «contraindicación del fármaco por alergia», por lo que no se pudo valorar su IPR real observado. En la fase 2, los IPR de mayor valor correspondieron a «vía de administración no especificada» (IPR=54) y «dosificación no especificada» (IPR=24). No se detectaron en la fase 2 los errores «pauta horaria incorrecta», «contraindicación del fármaco por alergia», «paciente incorrecto» ni «duplicidad de la prescripción».
Por otra parte, se efectuó una comparación de los IPR específicos para las 2 áreas asistenciales mencionadas en el estudio. Con respecto al Área 1, en sus fases 1 y 2, pueden verse en la figura 5. Respecto al Área 2, los IPR alcanzados se describen en la figura 6.
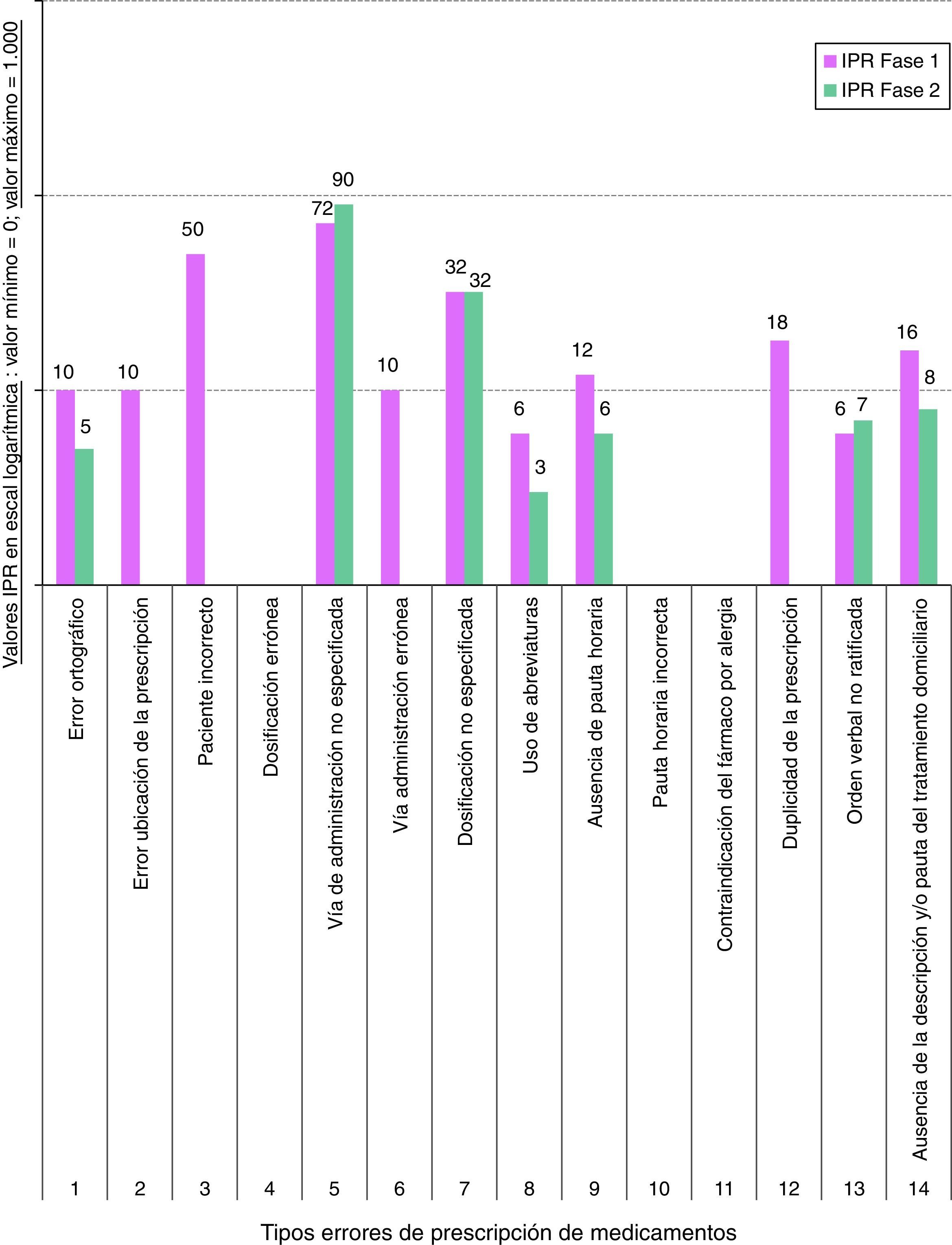
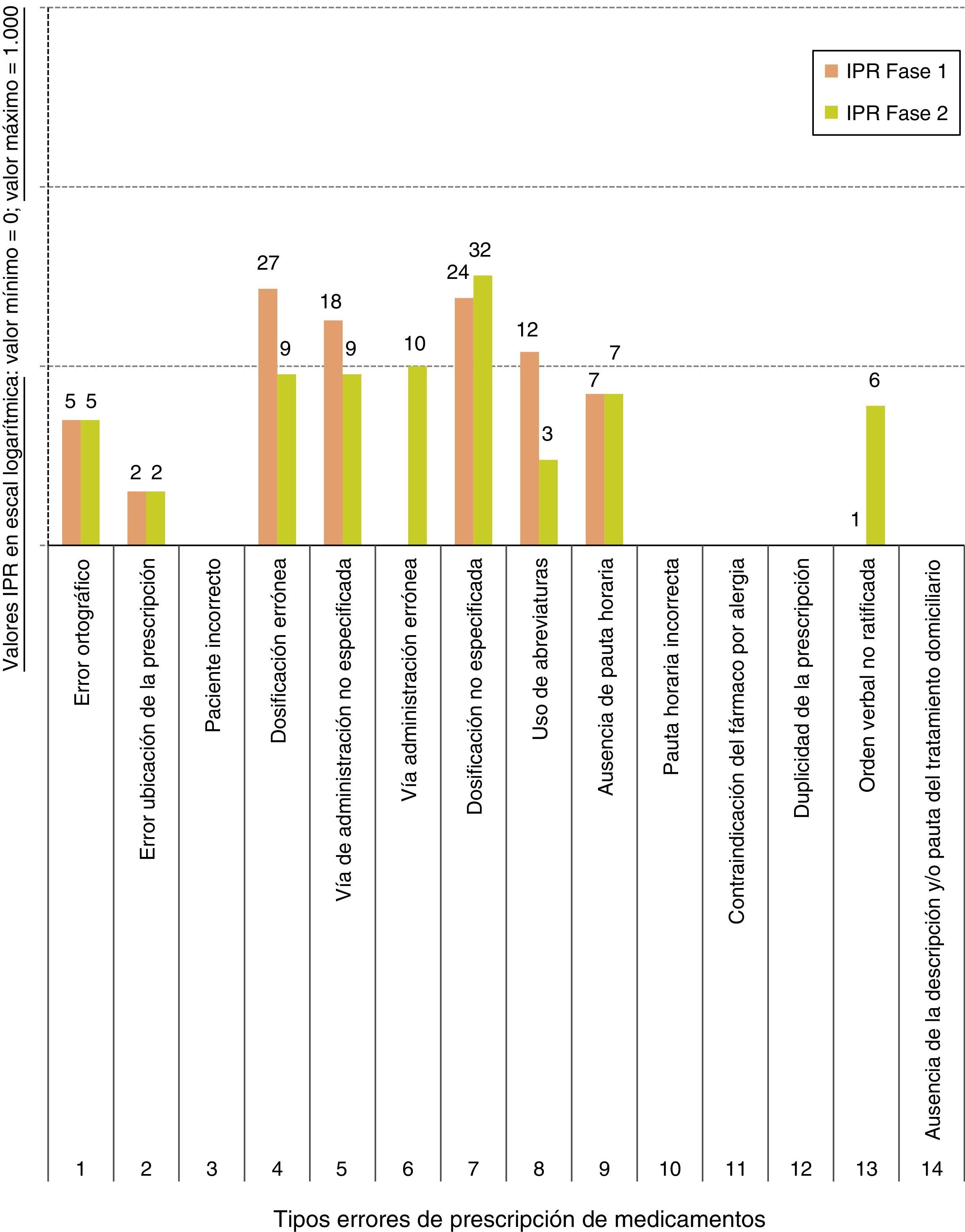
En el caso del Área 1, en su fase 1, el IPR mayor correspondió a los errores de prescripción «vía de administración no especificada» (tipo 5; IPR=72), «paciente incorrecto» (tipo 3; IPR=50) y «dosificación no especificada» (tipo 7; IPR=32). No se detectaron en la fase 1 los errores «pauta horaria incorrecta», «contraindicación del fármaco por alergia» ni «dosificación errónea». En la fase 2, los IPR de mayor valor correspondieron a «vía de administración no especificada» (tipo 5; IPR=90) y «dosificación no especificada» (tipo 7; IPR=32). No se detectaron en la fase 2 los errores «pauta horaria incorrecta», «contraindicación del fármaco por alergia», «dosificación errónea», «error en ubicación de la prescripción», «paciente incorrecto», «vía de administración errónea» ni «duplicidad de la prescripción» (fig. 5).
Con respecto al Área 2, en su fase 1, el IPR mayor correspondió a los errores de prescripción «dosificación errónea» (tipo 4; IPR=27), «dosificación no especificada» (tipo 7; IPR=24) y «vía de administración no especificada» (tipo 5; IPR=18). No se detectaron en la fase 1 los errores: «pauta horaria incorrecta», «contraindicación del fármaco por alergia», «paciente incorrecto», «vía de administración errónea», «duplicidad de la prescripción» ni «ausencia de la descripción o pauta del tratamiento domiciliario». En la fase 2, el IPR de mayor valor correspondió a «dosificación no especificada» (tipo 7; IPR=32). Teniendo en cuenta los errores mencionados en la fase 1 para el Área 2, los errores tipo 4 y 5 en la fase 2 presentaron IPR=9. No se detectaron en la fase 2 los errores «pauta horaria incorrecta», «contraindicación del fármaco por alergia», «paciente incorrecto», «duplicidad de la prescripción» ni «ausencia de la descripción o pauta del tratamiento domiciliario» (fig. 6).
DiscusiónEl porcentaje de historias clínicas analizadas que llevaban incluidas prescripciones farmacológicas en el hospital estudiado son similares en ambas fases (fase 1: 33,7% y fase 2: 39,3%). A los pacientes hospitalizados se les administran fármacos en muchas ocasiones. El proceso lleva implícita la prescripción de medicamentos, ajustándose esta frecuentemente a protocolos estandarizados21,22. El bajo número de prescripciones observadas se relacionó con la disposibilidad en el centro de protocolos normalizados de prescripción asociados a una enfermedad o sintomatología. La administración de fármacos a menudo se vincula a la puesta en práctica de dichos protocolos. La citada situación aplicada a la práctica asistencial ha implicado que se haya detectado un menor número de prescripciones con descripción completa y, por tanto, evaluables, registradas en la historia clínica, ya que, en este caso, la administración de fármacos se ordena con mención del cumplimiento de los citados protocolos. La protocolización de la prescripción puede favorecer mayor seguridad clínica. Por el contrario, cuando la situación clínica del paciente lo requiere y las prescripciones se personalizan y se varían los estándares establecidos, puede surgir una mayor frecuencia de errores de prescripción15.
Los errores de prescripción se observaron en un 29,9% en la fase 1 y en 26,1% en la fase 2. Estos hallazgos concuerdan con la proporción de prescripciones observadas. Se ha evaluado una escasa disminución del porcentaje de errores en la fase final del estudio, pudiendo esta argumentarse por las características propias del tipo de prescripción electrónica utilizada en el centro, que ha permitido la aparición de errores por registrarse, en ambas fases evaluadas, en formato de texto libre la información del fármaco y su administración.
Al relacionar prescripciones de medicamentos con errores de prescripción respecto del total de estas, se ha apreciado en la fase 2 un descenso del 22,2% de dichos errores de prescripción, lo cual pone de manifiesto las carencias del actual sistema de prescripción de fármacos del centro a pesar de las AM implantadas.
Desde el punto de vista del desarrollo de la metodología AMFE, en líneas generales se ha detectado una ligera disminución del IPR para los distintos errores de prescripción de fármacos en ambas fases, a excepción de la «vía de administración no especificada» que se ha mantenido en el mismo índice (fig. 4). Los resultados de los estudios publicados indican que los sistemas de prescripción electrónica reducen el número de errores en la prescripción farmacológica frente a la prescripción tradicional manual. No obstante, no están exentos de errores, dado que, incluso, pueden generar nuevos tipos de errores23–25. De ahí la importancia de los estudios de riesgos (AMFE). En nuestro estudio, la disminución del IPR ha sido justificada con las AM acometidas que han contribuido a una mejora discreta de los resultados (fig. 4). No obstante, el mayor beneficio obtenido del AMFE realizado ha sido el logro de una mayor cultura en la seguridad clínica del paciente entre los profesionales, reflejada con los resultados del IPR del AMFE y la ausencia de ciertos errores de prescripción de fármacos en la fase 2 (fig. 4). En este sentido, a diferencia de la fase 1, se destacan aspectos positivos, como que en la fase 2 ya no se detectaron los errores de «paciente incorrecto» ni «duplicidad de la prescripción» (fig. 4).
Teniendo en cuenta el estudio comparativo del AMFE para las 2 áreas asistenciales analizadas de forma específica, por separado y cotejando sus resultados (figs. 5 y 6), los IPR han mostrado similar sintonía con el observado en el cómputo global del estudio, con la diferencia de ciertas connotaciones específicas en cuanto a la ausencia o presencia de determinados tipos de errores que, o bien no aparecen en ambas fases, o bien se presentaron al principio y, tras las medidas correctoras, no se han detectado. Así, concluyendo respecto a la valoración específica por áreas, no se encontraron grandes diferencias en el IPR obtenido, pero sí ha sido significativa la ligera disminución del IPR en la fase 2 y principalmente la no detección de ciertos errores de prescripción de fármacos, lo que ha redundado en una sustancial mejora de los registros de las prescripciones.
La metodología utilizada en el estudio ha finalizado un ciclo completo de mejora de la prescripción de medicamentos. Sin embargo, el IPR final del estudio tras las intervenciones no ha mejorado significativamente, lo que invita a reflexionar. Se ha considerado que la implantación de un modelo de prescripción electrónica asistida reduce en gran medida los errores derivados de la prescripción26, sobre todo de los errores vinculados al formato tradicional de prescripción con escritura en forma de texto libre tales como: la prescripción incompleta por ausencia de datos básicos (dosis, vía de administración, frecuencia horaria, etc.), los errores en el uso de abreviaturas y uso de marcas comerciales de medicamentos en vez del principio activo. La prescripción electrónica asistida incorpora además otras ventajas que limitan los errores de duplicidades e interacciones a través de alarmas internas que impiden al prescriptor continuar si se han producido estos, garantizándose la seguridad en farmacoterapia27. En nuestro hospital, para disminuir o evitar los errores detectados en la prescripción de medicamentos se debería pasar del modelo actual con prescripción en texto libre al modelo de prescripción electrónica asistida.
La aplicación de la metodología AMFE al procedimiento de prescripción electrónica empleado en el centro ha sido una fuente de referencia para determinar y analizar los errores de prescripción de medicamentos que ha repercutido en mejorar la seguridad clínica de las prescripciones farmacológicas y en monitorizar, desde el punto de vista de la seguridad del paciente, las actualizaciones del sistema de prescripción electrónica.