Varón de 52 años, sin antecedentes de interés, que ingresó en la unidad de cuidados intensivos (UCI) por politraumatismo de gran intensidad en accidente de tráfico. Durante su traslado al hospital precisó de intubación orotraqueal (IOT) para preservación de la vía aérea debido a Glasgow Coma Scale de 8 puntos. Se realizaron tomografías computarizadas (TC) craneal, cervical, de tórax, abdomen y pelvis, evidenciándose un pequeño hematoma subgaleal parietal izquierdo, sin alteraciones evidentes en el parénquima cerebral ni en la base de cráneo, fractura con estallido del suelo orbitario, contusión pulmonar con hemoneumotórax derecho, fractura esternal, luxación esternoclavicular posterior derecha y volet costal derecho. Tras su estabilización hemodinámica, se realizaron 3 intervenciones. En un primer tiempo se drenó el hemoneumotórax, con evolución favorable. En un segundo tiempo, la reducción quirúrgica de la luxación esternoclavicular derecha y fractura esternal (en decúbito supino con almohadilla interescapular). En un tercer tiempo, se realizó traqueostomía por IOT prolongada, 10 días (en decúbito supino con hiperextensión cervical). En la TC craneal de control realizada a los 12 días se observaron lesiones hipodensas intraparenquimatosas en el hemisferio cerebeloso derecho, además en zonas subcorticales frontales y parietales bilaterales; tras valoración con resonancia magnética (RM) y estudio vascular por Neurología, se concluyó que presenta un infarto cerebeloso en territorio de la arteria cerebelosa superior derecha, focos contusivos frontales y parietales bilaterales, ausencia de signos indicativos de disección arterial y ausencia de otras lesiones parenquimatosas.
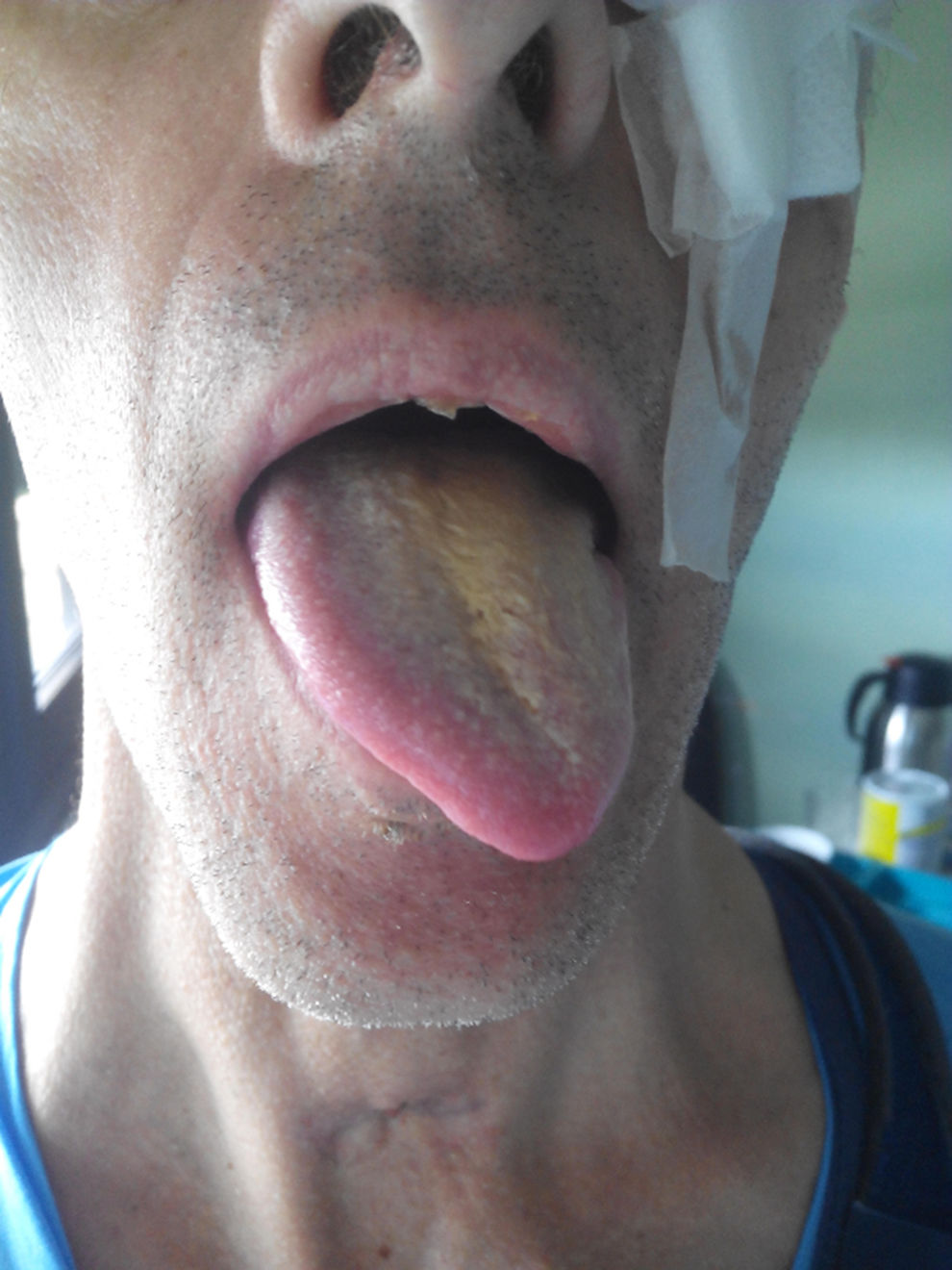
En la exploración neurológica al alta de la UCI destacaban: alerta, colaborador, orientado en tiempo, espacio y persona, anisocoria con pupila izquierda media arreactiva, habla con disartria escándida y componente disfónico con voz bitonal, protrusión lingual asimétrica por desviación hacia la izquierda con hemihipotrofia lingual izquierda sin fasciculaciones (fig. 1), hipoestesia e hipogeusia en hemilengua izquierda, tanto en los 2 tercios anteriores como en el tercio posterior, movilidad velopalatina normal, reflejo faríngeo presente a la estimulación del velo del paladar y región posterior de faringe del lado derecho y ausente al estimular en la base de la hemilengua y faringe en lado izquierdo, disfagia secundaria a las alteraciones descritas. Hipoestesia táctil en territorio de radial y mediano derecho. Hipoestesia ligera para todas las modalidades en el hemicuerpo izquierdo. Atrofia muscular en el antebrazo derecho. El resto de la exploración fue normal. Se realizó fibrolaringoscopia que evidenció parálisis de cuerda vocal izquierda en posición paramedial. El paciente fue valorado por el servicio de rehabilitación para iniciar logopedia y fisioterapia. Tres meses después, cirugía oral y maxilofacial; se realizó reducción y reconstrucción de la fractura del suelo y la pared de órbita izquierda, con buena evolución. Tras 3 meses de rehabilitación se observó una recuperación progresiva de la disartria, la disfonía y la mejoría prácticamente total en la capacidad para la deglución de líquidos y sólidos.
En síntesis, a consecuencia del politraumatismo, el paciente presentó múltiples lesiones en el sistema nervioso periférico y central. Lesión parasimpática del tercer par craneal izquierdo en relación con la fractura de órbita; lesión incompleta del plexo braquial derecho, en relación con el traumatismo, con luxación esternoclavicular derecha y fractura esternal; hipoestesia en el hemicuerpo izquierdo ligera en todas las modalidades, en relación con los focos contusivos supratentoriales descritos y, para finalizar, el centro de interés en este caso, la lesión del nervio lingual, hipogloso, laríngeo recurrente y lesión del ramo lingual y tonsilar del glosofaríngeo, todos izquierdos.
Respecto a la lesión de los pares craneales de origen bulbar, en los diagnósticos diferenciales entran en consideración entidades como: el síndrome de Tapia X y XII; el síndrome de Collet-Sicard IX, X, XI y XII; síndrome de Villaret IX, X, XI y XII, y Horner; síndrome de Vernet IX, X y XI; síndrome de Schmidt X y XI, y síndrome de Jackson X, XI y XII1-4. No existe una descripción en la literatura con la lesión simultánea de nervios craneales, como en este paciente. En relación con los diferenciales planteados, se asemeja principalmente al síndrome de Tapia, por no estar afectado el nervio espinal (lesión presente en todos los demás diferenciales) y los mecanismos de lesión identificados (instrumentación de la vía aérea y posición de hiperextensión cervical). Se diferencia del síndrome de Tapia en la presencia de lesión del nervio lingual como del ramo lingual y tonsilar del glosofaríngeo. Cariati et al.5 y Ulusoy et al.6 describieron lesión del nervio lingual, al igual que Nallardu et al.3 y Paralingam et al.7 lesión del nervio glosofaríngeo, concomitantes a la afección de los nervios laríngeo recurrente e hipogloso, también en relación con la instrumentación de la vía aérea y/o la hiperextensión cervical como ocurre en el síndrome de Tapia.
El síndrome de Tapia fue descrito en el año 1904 por el otorrinolaringólogo español Antonio García Tapia; lo reportó en un torero que presentó una lesión en el ángulo de la mandíbula; se caracteriza por parálisis unilateral de la lengua y cuerda vocal ipsolateral. Es una entidad de aparición infrecuente, puede tener un origen periférico extracraneal, debido a lesión del nervio hipogloso y la rama laríngea recurrente del nervio vago, u originarse a nivel central, más infrecuente aún, por lesión bulbar del núcleo ambiguo, núcleo del nervio hipogloso y tracto piramidal. La lesión periférica es más frecuentemente atribuida a la IOT, más de 3 cuartas partes de los casos1-4. La localización más probable de la lesión periférica en este paciente, por las características clínicas del mismo, comprendería la zona entre la pared lateral de la parte baja de la orofaringe, a nivel de base de la lengua y la parte alta de la hipofaringe, a nivel de la fosa piriforme. En esta zona el nervio laríngeo recurrente (rama del vago) y el nervio hipogloso hacen su recorrido en cercanía también al nervio lingual y al tronco común del ramo lingual y tonsilar del glosofaríngeo1-3.
El estudio etiológico de los pacientes con lesión de los pares craneales IX, X, XI, XII y sus diferenciales, además de una anamnesis y exploración minuciosa, debe incluir imagen craneal, cerebral y cervical (TC y RM) para valorar presencia de lesiones ocupantes, hemorragias, fracturas de base de cráneo y estudio vascular (neurosonología, angiografía por TC y/o RM de los troncos supraaórticos) que descarte lesión vascular arterial carotídea o vertebral, que son otras etiologías alternativas a la lesión por instrumentación de vía aérea2,8. El tratamiento comprende logopedia y rehabilitación de la deglución. Algunos autores, sin evidencia científica clara, utilizan fármacos como corticoides, por vía oral o intravenosa, durante aproximadamente 2 semanas, y vitamina B1, B6 y B12 al menos durante 3 meses. También puede ser útil la sonda nasogástrica o la gastrostomía percutánea durante el período de recuperación de la deglución para disminuir el riesgo de aspiración hacia la vía aérea inferior. El pronóstico suele ser muy bueno; la recuperación tras la lesión es completa o casi completa en una gran proporción de los casos al tratarse, la mayoría de las veces, de una neuroapraxia2,5,8-10.