Alrededor de 15 millones de personas sufren un ictus cada año, de los que un 10-15% ocurre en menores de 50 años (ictus en el adulto joven). La prevalencia de los distintos factores de riesgo vascular y las estrategias sanitarias para el manejo del ictus varían a nivel mundial, siendo interesante conocer la epidemiología y las características específicas de cada región.
El objetivo de este estudio fue determinar la prevalencia de los diferentes factores de riesgo vascular, la etiología y las características de los ictus isquémicos en el adulto joven en la comunidad autónoma de Aragón.
MétodosEstudio multicéntrico, de corte transversal, realizado por los Servicios de Neurología de todos los hospitales del Servicio Aragonés de Salud (SALUD). Se identificó a todos los pacientes entre 18 y 50 años que ingresaron en cualquiera de estos hospitales con el diagnóstico de ictus isquémico o AIT entre enero del 2005 y diciembre del 2015. Se recogieron variables demográficas, factores de riesgo vascular y tipo de ictus isquémico entre otras.
ResultadosEn el periodo de estudio, 786 pacientes entre 18 y 50 años ingresaron con el diagnóstico de ictus isquémico o AIT en algún hospital del SALUD, con una tasa anual promedio de 12,3 por 100.000 habitantes. La mediana de su edad fue de 45 años (RIQ: 40-48 años). El factor de riesgo vascular más prevalente fue el tabaquismo, 404 (51,4%). La mayoría fue de causa indeterminada (36,2%), seguida por «otras causas» (26,5%). La mediana de puntuación en la escala NIHSS fue de 3,5 (RIQ: 2,07,0). En total, 211 (26,8%) de los ingresos fueron por AIT. De los pacientes que ingresaron con el diagnóstico de ictus isquémico, 59 (10,3%) se fibrinolizaron.
ConclusionesEl ictus isquémico en el adulto joven no es infrecuente en Aragón y en un importante número de casos es de etiología indeterminada, por lo que es necesario implementar medidas que nos permitan mejorar su estudio, disminuir su incidencia y prevenir su recurrencia.
Stroke affects around 15 million people per year, with 10%-15% occurring in individuals under 50 years old (stroke in young adults). The prevalence of different vascular risk factors and healthcare strategies for stroke management vary worldwide, making the epidemiology and specific characteristics of stroke in each region an important area of research.
This study aimed to determine the prevalence of different vascular risk factors and the aetiology and characteristics of ischaemic stroke in young adults in the autonomous community of Aragon, Spain.
MethodsA cross-sectional, multi-centre study was conducted by the neurology departments of all hospitals in the Aragonese Health Service. We identified all patients aged between 18 and 50 years who were admitted to any of these hospitals with a diagnosis of ischaemic stroke or TIA between January 2005 and December 2015. Data were collected on demographic variables, vascular risk factors, and type of stroke, among other variables.
ResultsDuring the study period, 786 patients between 18 and 50 years old were admitted with a diagnosis of ischaemic stroke or TIA to any hospital of Aragon, at a mean annual rate of 12.3 per 100 000 population. The median age was 45 years (IQR: 40-48 years). The most prevalent vascular risk factor was tobacco use, in 404 patients (51.4%). The majority of strokes were of undetermined cause (36.2%), followed by other causes (26.5%). The median NIHSS score was 3.5 (IQR: 2.0-7.0). In total, 211 patients (26.8%) presented TIA. Fifty-nine per cent of the patients admitted with a diagnosis of ischaemic stroke (10.3%) were treated with fibrinolysis.
ConclusionsIschaemic stroke in young adults is not uncommon in Aragon, and is of undetermined aetiology in a considerable number of cases; it is therefore necessary to implement measures to improve study of the condition, to reduce its incidence, and to prevent its recurrence.
A nivel mundial, alrededor de 15 millones de personas sufren un ictus cada año, con una tasa de mortalidad de en torno al 30% en el primer año y una secuela de discapacidad grave a 2tercios de los supervivientes1,2. Alrededor del 80% de estos ictus son isquémicos, de los que un 10-15% ocurre en menores de 50 años (ictus en el adulto joven)3. Este grupo etario es laboralmente activo y su mortalidad y discapacidad producen una enorme carga socio-económica para la sociedad, además del sufrimiento personal y de su entorno familiar.
La edad promedio de aparición del ictus en la población general ha disminuido en los últimos años, con un aumento de su incidencia en adultos jóvenes, que a su vez está asociada a un incremento de la prevalencia de los factores de riesgo vascular tradicionales (hipertensión, diabetes, dislipidemia, etc.) en este grupo etario4. Por supuesto, la prevalencia de los distintos factores de riesgo vascular y las estrategias sanitarias para el manejo del ictus varían a nivel mundial, por lo que hay que ser cuidadosos a la hora de hacer extrapolaciones de los datos de otros países o áreas geográficas, siendo interesante conocer la epidemiología y las características específicas de cada región a la hora de plantear estrategias preventivas y de tratamiento5.
Aragón es una comunidad autónoma de 1.325.385 habitantes (2017), con alrededor de 2.200 ingresos hospitalarios por ictus isquémicos o accidentes isquémicos transitorios (AIT) cada año y en la que el ictus es la segunda causa de muerte en global y la primera en mujeres; sin embargo, las características y los factores asociados a esta enfermedad en el adulto joven todavía no han sido estudiadas.
El objetivo de este estudio fue determinar la prevalencia de los diferentes factores de riesgo vascular, la etiología y las características de los ictus isquémicos en el adulto joven, definido como aquel entre 18 y 50 años de edad, en la comunidad autónoma de Aragón en el periodo de estudio (2005-2015).
Material y métodosEl presente trabajo es un estudio multicéntrico, observacional, retrospectivo, realizado por los Servicios de Neurología de todos los hospitales del Servicio Aragonés de Salud (SALUD). Se identificó a todos los pacientes entre 18 y 50 años que ingresaron en cualquiera de estos hospitales con el diagnóstico de ictus isquémico o AIT codificados según CIE 9 MC (430 a 431, 433.0A, 433.1A, 433.9A, 4340A, 434.1A, 434.9A, 436, y 437) entre enero del 2005 y diciembre del 2015, excluyendo a aquellos en los que el diagnóstico final al alta fue trombosis de senos venosos, eventos isquémicos cerebrales secundarios a traumatismos cefálicos, estrangulación o complicaciones de hemorragia subaracnoidea, y a cualquier ictus isquémico con relación a alguna cirugía, cateterismo o estudio angiográfico.
Con base en la información obtenida a partir de la historia clínica electrónica de cada paciente, se recogieron las siguientes variables: variables demográficas, hospital en el que se dio el alta, factores de riesgo vascular (hipertensión arterial, diabetes mellitus, dislipidemia, tabaquismo, ictus isquémico previo y enfermedad coronaria previa), si el evento isquémico cerebral fue transitorio (AIT), tipo de ictus isquémico según las clasificaciones Oxfordshire Community Stroke Project (OCSP)6 y Trial of Org 10172 in Acute Stroke Treatment (TOAST)7, puntuación en la escala NIHSS al ingreso en pacientes diagnosticados de ictus isquémico (no AIT), si recibió fibrinólisis por vía intravenosa y si fue dado de alta con algún antiagregante plaquetario o anticoagulante por vía oral. Para analizar la distribución de los factores de riesgo vascular, los tipos de ictus y la etiología de los mismos según grupos etarios, dividimos la muestra de forma arbitraria en 3subgrupos (18-30, 31-40 y 41 a 50 años).
En el presente estudio realizamos un análisis descriptivo, en el que las variables cualitativas se presentan mediante la distribución de frecuencias de los porcentajes de cada categoría, para las variables cuantitativas se usaron indicadores de tendencia central (media o mediana) y de dispersión (desviación estándar o rango intercuartílico [RIQ]) dependiendo de si seguían una distribución normal o no (lo que se determinó mediante la prueba de Kolmogorov-Smirnov).
Para el análisis inferencial usamos las siguientes pruebas de contraste de hipótesis: chi cuadrado y prueba exacta de Fisher para comparar proporciones cuando ambas fueran cualitativas, y la t de Student o ANOVA para comparar medias, cuando una de ellas fuese cuantitativa (test de la U de Mann-Whitney o el de Kruskall-Wallis si no siguiesen una distribución normal).
El diseño de gráficas se realizó con el programa Microsoft Excel 2010 v14.0 y el análisis estadístico con el programa SPSS v21.
El protocolo del estudio fue aprobado por el Programa de Atención al Ictus de Aragón y por Comité local de Ética en abril del 2016.
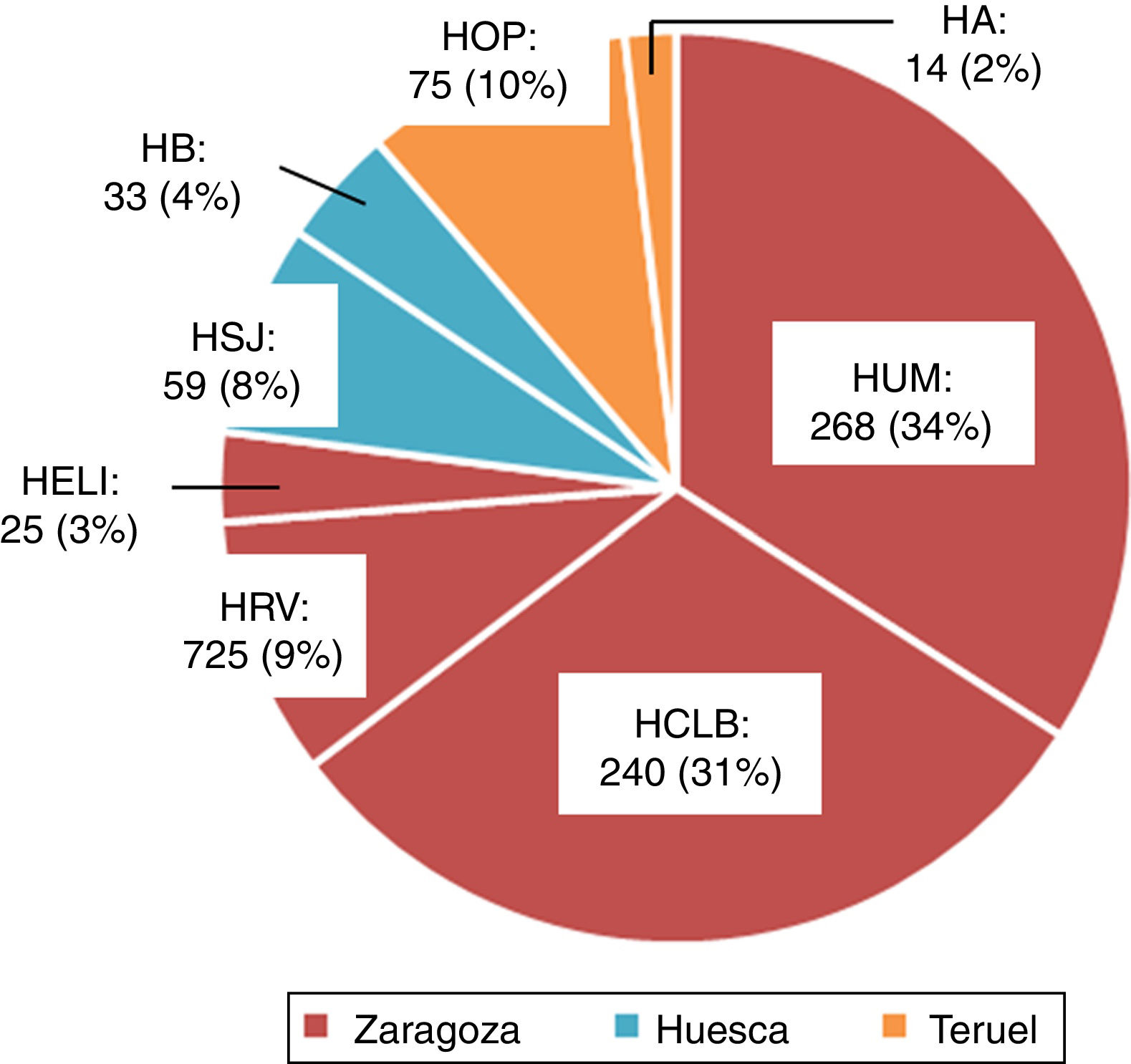
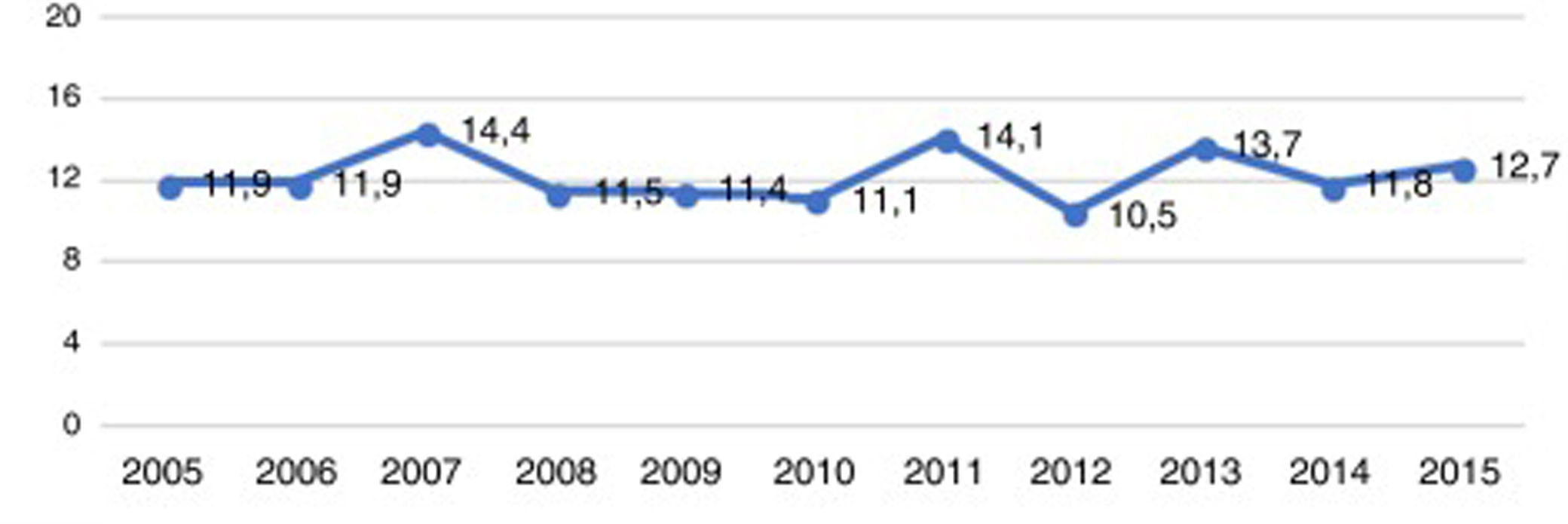
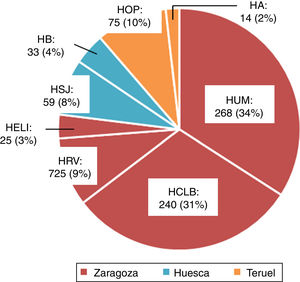
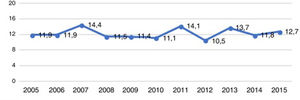
ResultadosEn la figura 1 puede verse la distribución de los 786 pacientes entre 18 y 50 años, que ingresaron con el diagnóstico de ictus isquémico o AIT entre enero del 2005 y diciembre del 2015, por provincia, en cada hospital del SALUD, de los cuales 2 son centros terciarios (Hospital Universitario Miguel Servet [HUMS], Hospital Clínico Lozano Blesa), uno cuenta con Unidad de Ictus (HUMS) y el resto con ÿreas de Ictus. En la figura 2 representamos la tasa de ingresos hospitalarios por ictus isquémicos o AIT de pacientes entre 18 y 50 años por 100.000 habitantes/año en Aragón.
Ingresos hospitalarios por ictus isquémico o AIT en adultos jóvenes entre 2005 y 2015, distribuidos por provincias y hospitales.
HA: Hospital de Alcañiz; HB: Hospital de Barbastro; HCLB: Hospital Clínico Lozano Blesa; HELl: Hospital Ernest Lluch; HOP: Hospital Obispo Polanco; HRV: Hospital Royo Villanova; HSJ: Hospital San Jorge; HUMS: Hospital Universitario Miguel Servet.
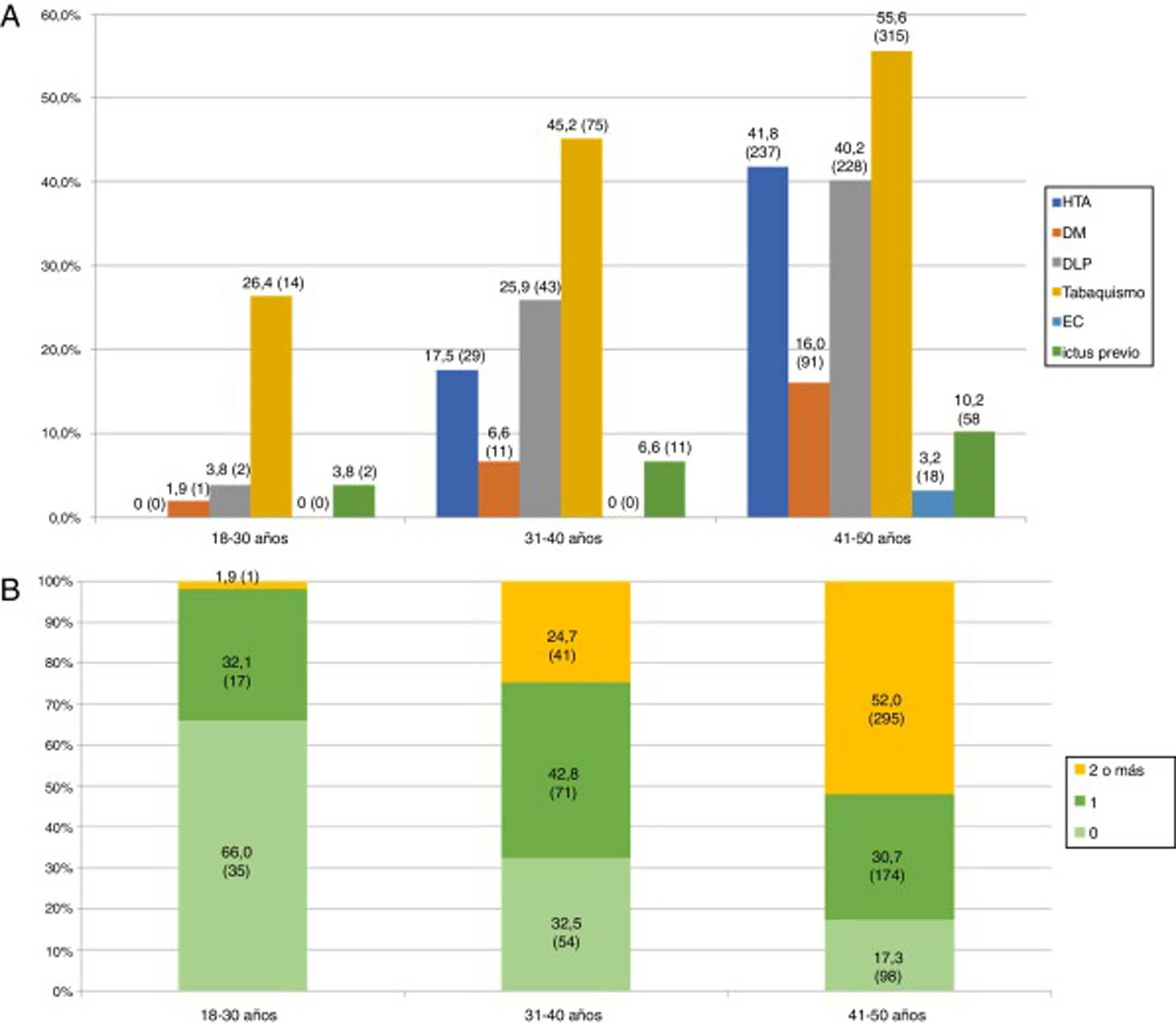
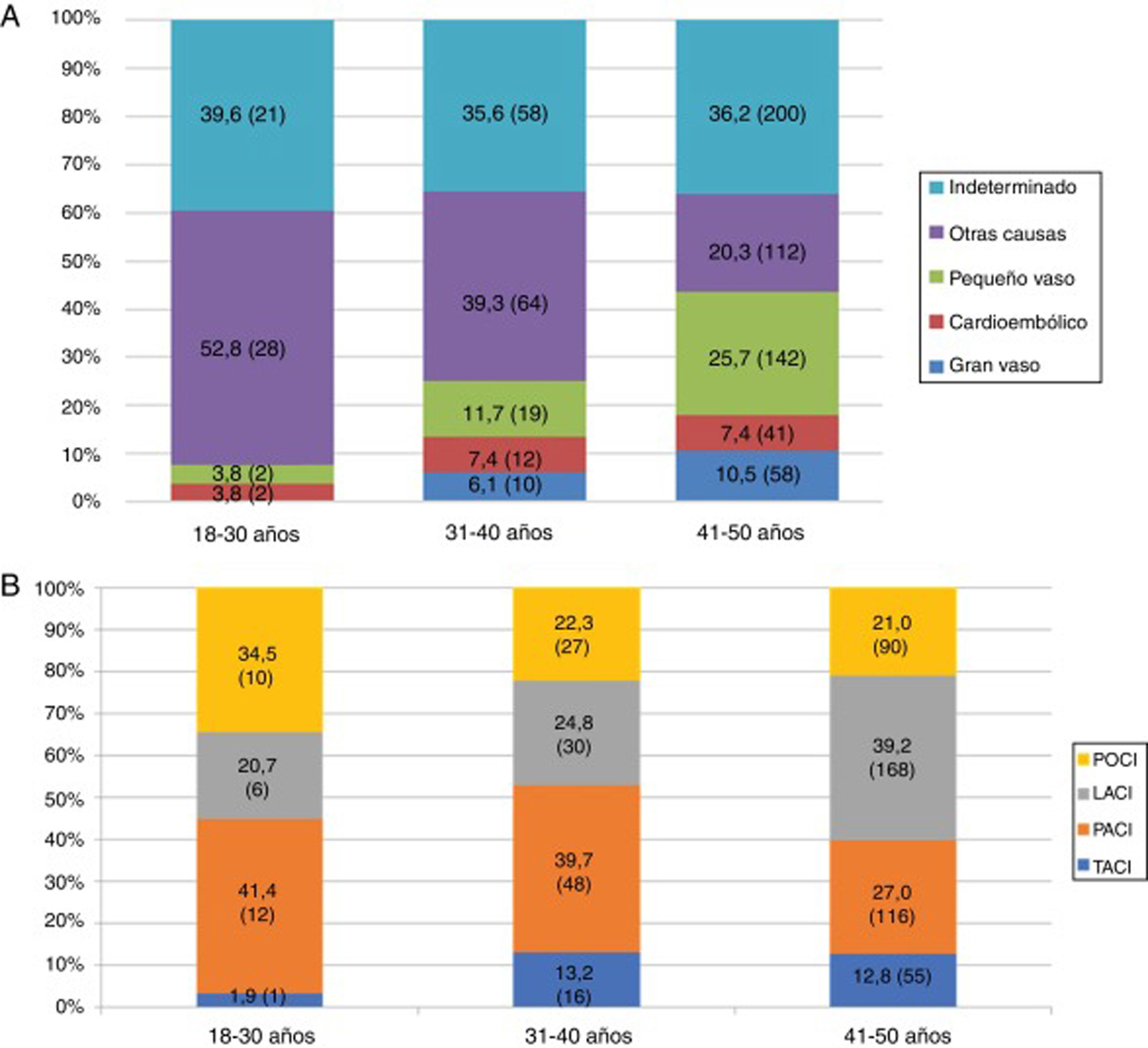
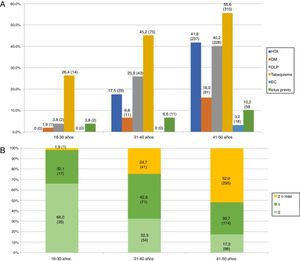
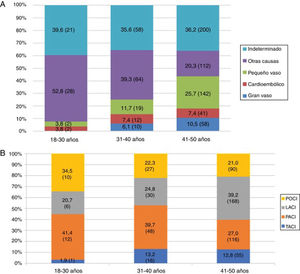
Las características basales, los factores de riesgo vascular y el resto de las variables a estudio se encuentran recogidas en la tabla 1. La mediana de la edad de los pacientes fue de 45 años (RIQ: 40-48 años), siendo menos de la tercera parte, 219 (27,8%), menores de 40 años. El factor de riesgo vascular más prevalente fue el tabaquismo 404 (51,4%), en todos los grupos etarios (fig. 3A), sin embargo, fue el único que disminuyó de forma estadísticamente significativa durante el periodo de estudio (2005-2015). Se observa también un aumento progresivo de los distintos factores de riesgo vascular con la edad, de modo que más de la mitad de los pacientes entre 41 y 50 años tenían 2 o más factores de riesgo vascular (52% vs. 19,2%; p<0,001) (fig. 3B). Según la clasificación TOAST, en el total, la etiología más frecuente después de la indeterminada (36,2%), fue la de «otras causas» (26,5%); sin embargo, como se ve en la figura 4A, esta frecuencia cambia según grupo etario, siendo más frecuente la etiología «otras causas» en menores de 40 años; estos cambios son estadísticamente significativos para todas las categorías excepto en los de etiología cardioembólica e indeterminada. De los 204 pacientes con ictus por «otras causas», 98 (48,0%) fueron atribuibles a la presencia de un foramen oval permeable. Según la clasificación OCSP, el tipo más frecuente de ictus fue el ictus lacunar (LACI), no así en menores de 40 años, en los que fue el parcial (ictus parcial de circulación anterior) (40,3% vs. 27%, p=0,003) (fig. 4B). En total, 211 (26,8%) de los pacientes ingresaron por un AIT. La mediana de puntuación en la escala NIHSS, en los pacientes con ictus isquémico no AIT, al ingreso fue de 3,5 (RIQ: 2,0-7,0), 54 (9,9%) ingresaron por ictus graves (NIHSS >15). De los pacientes que ingresaron con el diagnóstico de ictus isquémico, 59 (10,3%) se fibrinolizaron y 742 (96,2%) del total de pacientes fueron dados de alta con algún tratamiento antitrombótico (antiagregante plaquetario o anticoagulación). De los pacientes fibrinolizados, 24 (40,6%) fueron del HUMS (hospital con Unidad de Ictus). La provincia con menor porcentaje de adultos jóvenes con ictus isquémicos fibrinolizados fue Huesca (2,9%), siendo la que más Zaragoza, con un 12,1%. Se fibrinolizó a un mayor porcentaje de pacientes con ictus isquémico entre 18 y 30 años (21,4%) que pacientes entre 41 y 50 años (8,9%) (p=0,03), no existiendo una tendencia temporal en el porcentaje de fibrinolizados por año.
Características de la población a estudio
| n=786 | |
|---|---|
| Edad, años (RIQ) | 45 (40-48) |
| 18-30 (%) | 53 (6,7) |
| 31-40 (%) | 166 (21,1) |
| 41-50 (%) | 567 (72,1) |
| Sexo masculino (%) | 487 (62) |
| Factores de riesgo vascular | |
| Hipertensión | 266 (33,8) |
| Diabetes mellitus | 103 (13,1) |
| Dislipidemia | 273 (34,7) |
| Tabaquismo | 404 (51,4) |
| Ictus previo | 71 (9) |
| Enfermedad coronaria previa | 18 (2,3) |
| Accidentes isquémicos transitorios | 211 (26,8) |
| Etiología del ictus (TOAST) (%): 769/786 | |
| Ateroesclerosis de gran vaso | 68 (8,8) |
| Cardioembólico | 55 (7,2) |
| Pequeño vaso | 163 (21,2) |
| Otras causasa | 204 (26,5) |
| Causa indeterminada | 279 (36,3) |
| Tipo de ictus (clasificación OCSP) (%) | |
| TACI | 72 (12,4) |
| PACI | 176 (30,4) |
| LACI | 204 (35,2) |
| POCI | 127 (21,9) |
| NIHSS> 15 | 54 (7,7) |
| Fibrinólisis intravenosa | 59 (10,3) |
| AAG prescrito al alta | 660 (85,6) |
| ACO prescrito al alta | 82 (10,6) |
AAG: antiagregante plaquetario; ACO: anticoagulante oral; LACI: ictus lacunar; NIHSS: National Institute of Health Stroke Scale; OCSP: Oxfordshire Community Stroke Project; PACI: ictus parcial de circulación anterior; POCI: ictus de circulación posterior; RIQ: rango intercuartílico; TACI: ictus completo de circulación anterior; TOAST: Trial of Org 10172 in Acute Stroke Treatment.
La incidencia de ictus isquémico en el adulto joven descrita en la literatura varía entre 3 a 23 por 100.000 habitantes8-11, cifras muy variables según los autores y las áreas estudiadas. La incidencia que obtuvimos en Aragón para los ictus isquémicos en el adulto joven fue de 12,2 por 100.000 habitantes/año, sin encontrar una modificación estadísticamente significativa de la incidencia de casos a lo largo del periodo estudiado. Si bien este número se encuentra dentro del rango mencionado y es parecido a lo publicado por Leno et al. en Cantabria (12 por 100.000 habitantes/año)12, no deja de ser elevado si lo comparamos con estudios recientes publicados en Helsinski, Finlandia o Ferrara (Italia) (6,6 y 7,4 por 100.000 habitantes, respectivamente)10,11; sin embargo, las características de la población estudiada en ambos estudios y la definición del grupo etario que abarcan los ictus en el adulto joven son distintas de la nuestra.
La idea de que los factores de riesgo y la etiología del ictus isquémico en el adulto joven son distintas con respecto al adulto mayor viene de publicaciones, en su mayoría basadas en series de casos de hospitales terciarios, que describen una alta prevalencia de causas inusuales en los adultos jóvenes con ictus isquémicos13. Sin embargo, estudios recientes han encontrado una prevalencia de factores de riesgo vascular tradicionales similar a la conocida en pacientes mayores. En este sentido, entre el 19 y el 39% de los ictus isquémicos en adultos jóvenes tiene el antecedente de hipertensión arterial, el 17-60% de dislipidemia, el 2-10% de diabetes y el 42-57% de tabaquismo3,10,14-18. En todas las series, estas prevalencias aumentan de forma significativa según el grupo etario, especialmente el antecedente de hipertensión arterial y en menor medida la dislipidemia19. Esto también se aprecia en los adultos jóvenes de Aragón con ictus isquémico, donde la prevalencia de estos factores de riesgo se encuentra dentro de los intervalos previamente mencionados, con un aumento de la prevalencia de hipertensión arterial, tabaquismo y dislipidemia conforme aumenta la edad de los pacientes, de modo que solo el 17,3% de los pacientes entre 41 y 50 años carecen de factores de riesgo vascular clásicos y más de la mitad (52%) tienen 2 o más de ellos. Este dato es de particular importancia a la hora de planificar estrategias de prevención, teniendo en cuenta que el número de factores de riesgo vascular se asocia de forma independiente a una mayor mortalidad en los adultos jóvenes con ictus isquémico20.
La causa más frecuente de ictus isquémico fue la de etiología indeterminada, 279 (36,3%). Este porcentaje incluye los que resultaron criptogénicos tras un estudio completo pero también aquellos en los que el estudio era incompleto (52,4% de los criptogénicos). Por lo que este porcentaje, si bien se encuentra en el límite superior de lo descrito21, no deja de ser preocupante, dado que la correcta identificación de la causa de un ictus es imprescindible para una adecuada prevención secundaria, y la recurrencia de ictus isquémico en el adulto joven durante los primeros años después del evento inicial puede llegar a un riesgo anual de 1-3%19. De hecho, 71 (9%) de los pacientes estudiados habían tenido un ictus previo. La enfermedad de pequeño vaso representa otra causa frecuente de ictus isquémico en nuestra muestra (21,2%), siendo más frecuente en los pacientes de entre 41 a 50 años (25,7%), grupo etario en el que, como hemos mencionado, los factores de riesgo vascular son más prevalentes. De los 204 pacientes con ictus de etiología por «otras causas», el 48% era secundario a la presencia de un foramen oval permeable (98 pacientes), razón que apoya su alta prevalencia en pacientes menores de 40 años con ictus. La baja prevalencia de fibrilación auricular (7,2%) es esperable y se encuentra en concordancia con lo obtenido por otros estudios22,23; esta enfermedad tiene una clara asociación con la edad, siendo el pico de prevalencia en mayores de 85 años24. Lo mismo ocurre con la prevalencia de ateroesclerosis de gran vaso como causa de ictus en el adulto joven (8,8%). Como era de esperar, en nuestra población la prevalencia de estas etiologías de ictus isquémico, asociadas a la presencia de factores de riesgo vascular, aumenta progresivamente con la edad, de modo que en la década de los 40 el 36,2% de los ictus isquémicos son por ateroesclerosis de gran vaso o enfermedad de pequeño vaso, frente a un 3,8% entre los 18 y 30 años (p <0,001).
LimitacionesEl presente estudio incluye solo a los pacientes que tuvieron un ingreso hospitalario debido a un ictus isquémico o AIT, no a aquellos que pudieron haber fallecido durante el traslado, que nunca consultaron o que fueran atendidos de forma ambulatoria. Si bien es cierto que prácticamente todos los ictus isquémicos son atendidos de forma aguda en algún hospital independientemente de la severidad de los síntomas, en el caso de los AIT es práctica habitual en nuestros hospitales utilizar una vía clínica de estudio rápido desde la Urgencia, realizando tomografía computarizada cerebral, analítica sanguínea, monitorización mediante electrocardiograma y estudio eco-Doppler sin ingreso, completándose el estudio de forma ambulatoria cuando se considera oportuno (p. ej., ABCD2> 4), por lo que nuestra muestra probablemente tenga un infrarregistro de aquellos pacientes diagnosticados de AIT.
ConclusiónEl ictus isquémico en el adulto joven no es infrecuente en Aragón, está asociado a la presencia de uno o más factores de riesgo vasculares tradicionales y en un importante número de casos es de etiología indeterminada, por lo que es necesario implementar medidas que nos permitan disminuir su incidencia, mejorar su estudio y prevenir su recurrencia, sirviendo este primer estudio como referencia para evaluar el impacto que esas medidas puedan tener.
Con base en lo descrito en otros estudios, creemos que nuestros resultados son generalizables; sin embargo, es importante tener en cuenta las distintas características basales que pueden tener los diferentes grupos poblacionales de otras áreas geográficas antes de hacerlo.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno de los autores del trabajo tiene conflicto de intereses.