El síndrome de arlequín, descrito por primera vez por Lance et al.1 en 1988, es una entidad fácilmente reconocible clínicamente pero escasamente descrita en la edad infantil, cuya etiología continúa siendo un reto diagnóstico en numerosos casos. Se caracteriza por la presencia de enrojecimiento cutáneo e hiperhidrosis facial unilateral en respuesta a ejercicio físico, calor o factores emocionales2,3. Este síndrome tiene su origen en una disfunción de la cadena simpática, siendo la mayoría de los casos de origen benigno. No obstante, es imprescindible excluir otras causas subyacentes como malignidad4-6.
Presentamos el caso de un paciente de 9 años, que fue remitido a la consulta de Neurología por presentar desde hace un año episodios de enrojecimiento y sudoración de la hemicara, el hemitórax y el miembro superior derecho, desencadenados con el ejercicio. El lado contralateral permanecía anhidrótico y pálido. Como antecedentes personales, el paciente había sido diagnosticado de un neuroblastoma mediastínico posterosuperior izquierdo a los 2 años de edad. Se realizó resección quirúrgica, administrando a su vez radioterapia intraoperatoria y 6 ciclos de quimioterapia, alcanzando remisión completa tras un año de tratamiento. Posteriormente, fue estudiado por presentar diferencia de temperatura entre ambas manos, con frialdad permanente de la mano izquierda, meses después del procedimiento. Una resonancia magnética nuclear (RM) y una tomografía computarizada local descartaron lesiones vasculares o de otra índole asociadas. El paciente no presentó nueva sintomatología hasta que 7 años después de la intervención del neuroblastoma comenzó con la clínica desautonómica descrita.
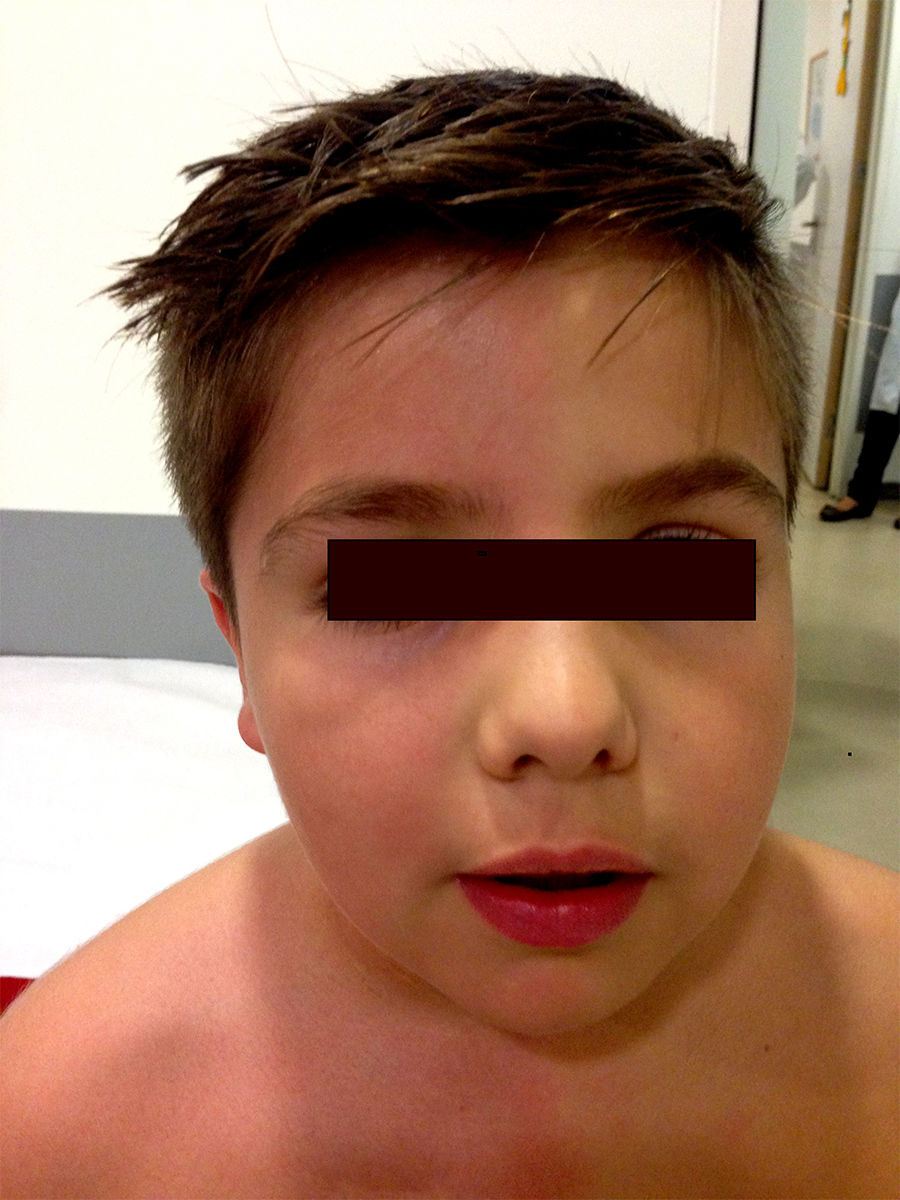
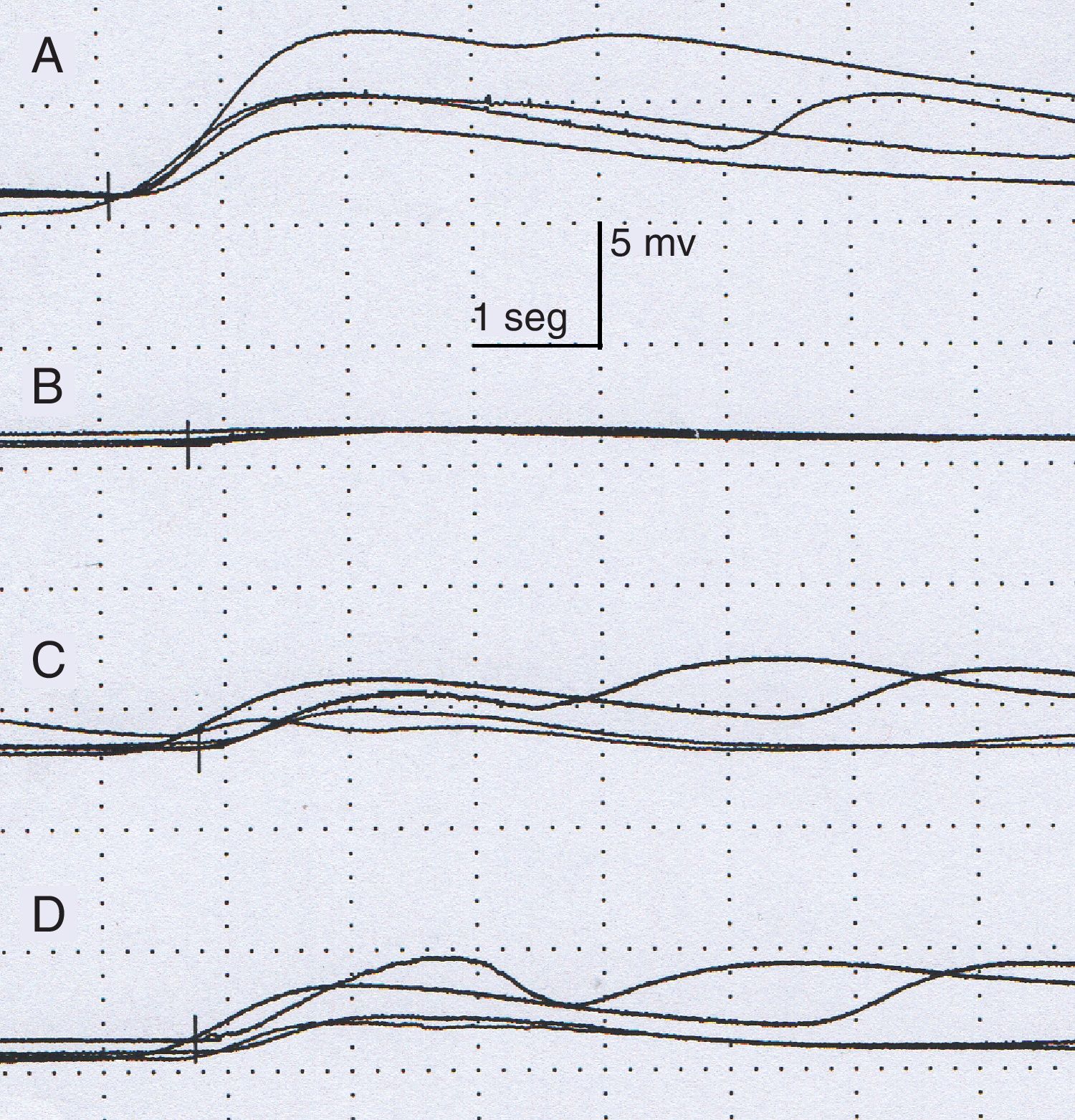
En la exploración física, el paciente no presentaba alteraciones neurológicas hasta que fue sometido a ejercicio físico, tras lo cual aparecieron las lesiones cutáneas descritas (fig. 1). No se apreciaron anormalidades oftalmológicas ni signos de síndrome de Horner. El estudio se completó con la realización de una RM torácica que descartó recidivas tumorales. Un estudio neurofisiológico fue a su vez llevado a cabo (fig. 2), en el cual la respuesta simpática de la piel tras estímulo en los miembros superiores e inferiores mostraba una respuesta en la mano izquierda retrasada y de muy baja amplitud respecto al lado derecho y normal en pies. Tampoco se obtuvo respuesta en la hemicara izquierda tras estímulo en el miembro superior derecho. Estos hallazgos fueron compatibles con una lesión en la cadena simpática, proximal al ganglio estrellado.
Estudio neurofisiológico. Amplitud (mV) y latencia (segundos). La respuesta simpática de la piel tras estimular el nervio mediano derecho es normal en mano derecha (A), mostrando una respuesta en mano izquierda (B) retrasada y de muy baja amplitud respecto al lado contralateral. La respuesta en miembro inferior derecho (C) e izquierdo (D) no presenta alteraciones.
El síndrome de arlequín es una entidad llamativa pero infrecuente, caracterizada por una alteración autonómica debida a disfunción ipsolateral de la vía simpática vasodilatadora y sudomotora que produce anhidrosis unilateral y ausencia de enrojecimiento cutáneo facial con el ejercicio, el calor o las emociones. Las extremidades superiores y el tronco pueden estar, a su vez, afectadas2,3. Se postula que el lado contralateral podría a su vez presentar una hiperreactividad compensatoria de la actividad simpática, acentuando el enrojecimiento y la sudoración característicos de este síndrome7.
La lesión en la cadena cervical puede producirse en cualquiera de los 3 niveles que la conforman (fibras preganglionares, ganglio cervical superior o fibras posgangliónicas). La primera neurona parte del hipotálamo y hace sinapsis en la médula espinal a nivel de C8-T2 con la segunda neurona (preganglionar). Esta neurona preganglionar se incorpora posteriormente al ganglio estrellado, ascendiendo al ganglio cervical superior por la cadena simpática paravertebral. En dicho ganglio, se realiza la sinapsis entre la segunda neurona (preganglionar) y la tercera (posganglionar). De este ganglio surgen 2 vías, una junto a la arteria carótida interna que lleva las fibras vasosudomotoras de nariz y región frontal medial, junto a las fibras simpáticas dilatadoras del iris; y otra junto con la carótida externa, cuyas fibras posganglionares inervan el resto de la cara2,8. Cuando se ve afectada la inervación oculosimpática se producirá un síndrome de Horner (miosis y ptosis), siendo más frecuente esta asociación en los pacientes pediátricos4-6,9. La extremidad superior recibe fibras posganglionares desde el ganglio estrellado, por lo que una lesión en o proximal al ganglio estrellado producirá alteraciones vasosudomotoras en el miembro superior, el cuello y la parte superior del tronco, mientras que una lesión distal al ganglio estrellado afectará únicamente a la cara2,8.
La etiología de esta entidad es muy diversa. La mayoría de los casos descritos en la infancia y en adultos son de naturaleza benigna. Puede aparecer hasta en el 10% de los neonatos, sobre todo en prematuros, en relación con una inmadurez transitoria hipotalámica10. En niños más mayores y adultos, es frecuente la etiología idiopática, pero entre las posibles causas, se encuentran las iatrogénicas (lesiones secundarias a cirugías y otros procedimientos en la región cervicotorácica)8,10,11 y otras más preocupantes, como masas y neoplasias (bocio tóxico, tumores del mediastino superior, cáncer de pulmón apical)2-5. Otras posibles causas menos frecuentes son las infecciones por virus neurotrópicos y, enfermedades autoinmunes, como esclerosis múltiple, siringomielia2, etc.
El proceso diagnóstico debe dirigirse a descartar posibles causas malignas, así como cirugías o procedimientos anteriores. Una completa exploración física, neurológica y oftalmológica es mandataria. El estudio se ampliará con técnicas de imagen o estudios neurofisiológicos en función de los síntomas y la orientación diagnóstica, con el fin de excluir posibles causas subyacentes o confirmar la lesión en la vía simpática6.
Nuestro paciente fue diagnosticado de trastorno vasomotor secundario a disfunción de la vía simpática, con la peculiaridad de que los síntomas comenzaron 7 años tras la intervención del neuroblastoma. Los casos iatrogénicos descritos en la literatura evidencian que los síntomas ocurren inmediatamente o días después del procedimiento5,10,11. Debido a ello, la etiología en nuestro paciente no permanece del todo clara, ya que aunque su trastorno es probablemente secundario a la cirugía torácica a la que fue sometido, una etiología idiopática o de otra índole no puede ser excluida con total seguridad. A su vez, se ha considerado que este fenómeno fuese debido a efectos secundarios tardíos de la radioterapia intraoperatoria que recibió, aunque en la literatura disponible hasta el momento no se ha descrito ningún caso de síndrome de arlequín relacionado con radioterapia.
El síndrome de arlequín primario o idiopático no suele requerir tratamiento. Si los síntomas son notables, afectan gravemente a la vida diaria del paciente o tienen un importante impacto psicológico, puede considerarse la realización de una simpatectomía contralateral, así como técnicas de bloqueo del ganglio estrellado como opción menos invasiva2,3,11. Con estas técnicas, se inhibiría el enrojecimiento cutáneo del lado normofuncionante, estando ambos procedimientos bastante restringidos debido a que producen destrucción neuronal. Debido a ello, es primordial instruir al paciente sobre el habitual curso benigno de esta condición, una vez se hayan excluido todas las posibles causas orgánicas subyacentes.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación para su elaboración.
Conflicto de interesesLos autores declaran no presentar conflictos de intereses en la elaboración del presente trabajo.