La alteración inmunológica puede ser la causa de algunas epilepsias hasta ahora identificadas como criptogénicas, y suelen responder a la inmunoterapia. Los antecedentes personales o familiares de enfermedad autoinmune o neoplásica, el comienzo subagudo con frecuencia ictal elevada, la multifocalidad ictal, la resistencia precoz a fármacos antiepilépticos, la sintomatología neuropsiquiátrica o una alteración cognitiva rápidamente progresiva en algunos casos, son algunas de las manifestaciones clínicas sugestivas1. La presencia de signos de inflamación en la resonancia magnética (RM) y en el líquido cefalorraquídeo (LCR), y la detección de anticuerpos antineuronales pueden ayudar al diagnóstico2. El diagnóstico y tratamiento precoz pueden tener un impacto crucial en el control de las crisis y en la comorbilidad cognitiva3,4. Describimos los casos de 3 pacientes con epilepsia focal de comienzo en la vida adulta. Las manifestaciones psiquiátricas y disautonómicas hicieron sospechar una etiología autoinmune que se confirmó mediante la determinación de autoanticuerpos.
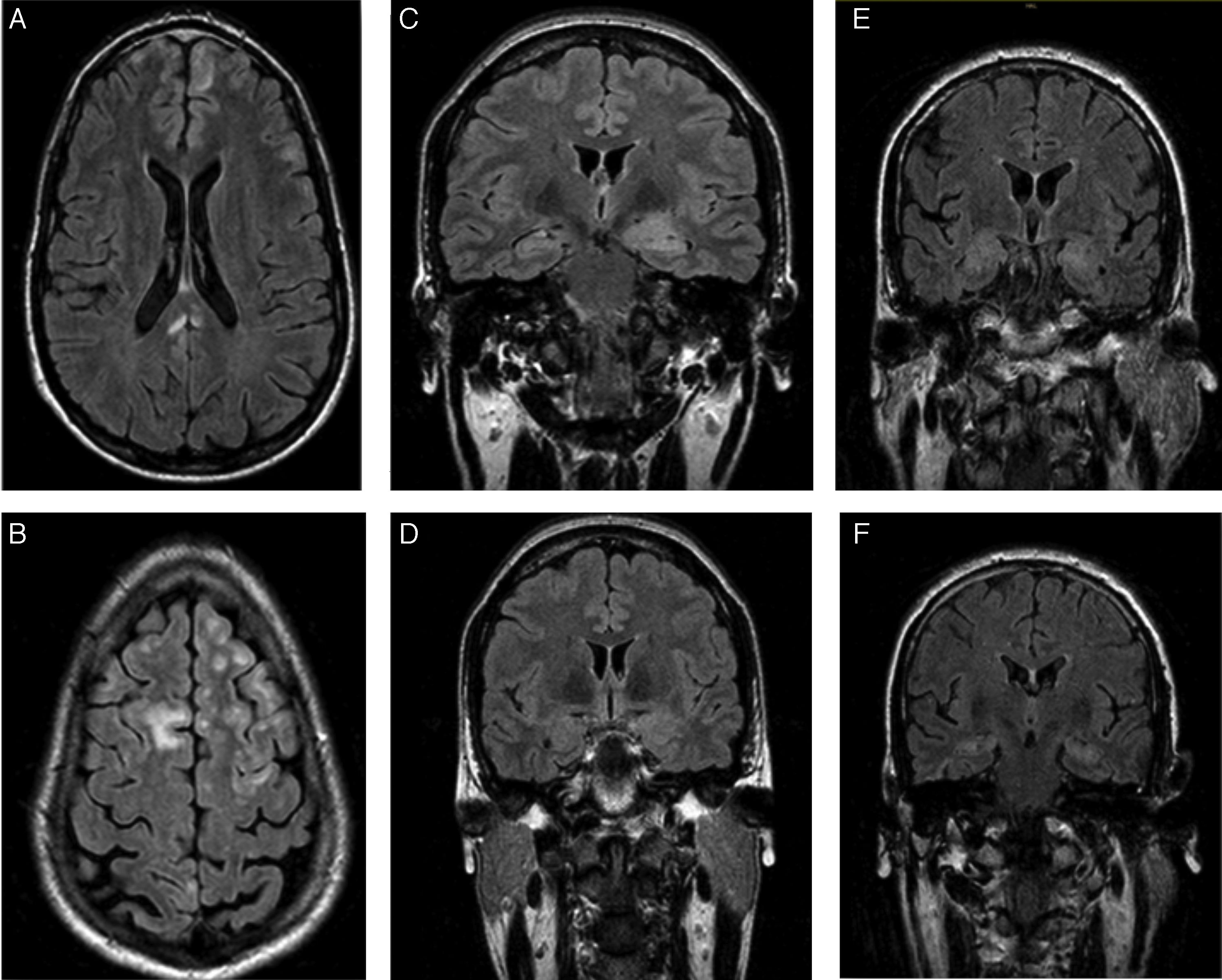
Varón de 24 años, sin antecedentes personales de interés, que presentó crisis epiléptica con versión cefálica hacia la izquierda, desconexión del medio, rigidez generalizada y periodo poscrítico. Dos semanas antes había iniciado alteración conductual, insomnio, auto y heteroagresividad que evolucionó a mutismo y catatonía. Asimismo, presentó episodios autolimitados de sudoración profusa. El EEG no mostró paroxismos. La RM cerebral (figs. 1A y B) evidenció lesiones hiperintensas frontales bilaterales y en parte posterior del cuerpo calloso sin captación de contraste. El análisis del LCR y suero confirmó la presencia de anticuerpos anti-NMDA (estudio cualitativo) y el estudio de extensión descartó neoplasia oculta. Recibió tratamiento antiepiléptico durante el ingreso, y realizó corticoterapia y tratamiento inmunosupresor con ciclofosfamida y rituximab. La RM de control mostró disminución del tamaño de las lesiones. Dos semanas después mejoró la clínica psiquiátrica y fue dado de alta. No ha vuelto a presentar crisis epilépticas, y no recibe tratamiento. La analítica de control realizada al año de seguimiento muestra negatividad de los anticuerpos anti-NMDA en suero.
A y B) RM cerebral del primer caso (FLAIR), que mostró lesiones subcentrimétricas frontales bilaterales y una lesión hiperintensa en T2 en parte posterior del cuerpo calloso sin captación de contraste. C y D) RM cerebral diagnóstica y de control del segundo caso (FLAIR), que evidenció un aumento de tamaño y señal en amígdala y cabeza de hipocampo izquierdo, y posterior disminución de su tamaño y señal. E y F) RM cerebral diagnóstica del tercer caso (FLAIR), que mostró un aumento de señal en ambos hipocampos.
Mujer de 35 años, con diabetes mellitus tipo 2, vitíligo y trastorno de ansiedad de un año de evolución en seguimiento por psiquiatría y con escasa respuesta a tratamiento farmacológico con benzodiacepinas. Presentó 3 episodios de caída al suelo y pérdida de consciencia orientados como síncope. Seguidamente presentó crisis parciales complejas de semiología temporal de hemisferio dominante con piloerección, desconexión breve del medio, automatismos mandibulares y afasia motora, de frecuencia diaria durante un año. La RM cerebral inicial fue normal. El test neuropsicológico mostró dificultad en las tareas de memoria verbal y visual. Tras 2 fármacos en monoterapia continuó con 2-3 crisis semanales. Ingresó en la unidad de monitorización prolongada VEEG presentando 74 crisis con traducción ictal temporal anteromedial izquierda. Los hallazgos intercríticos se localizaron en región anteromedial del lóbulo temporal izquierdo. La segunda RM evidenció un aumento de tamaño y de señal en amígdala y cabeza de hipocampo izquierdo (fig. 1C). Se confirmó la presencia de anticuerpos anti-LGI1 en plasma (niveles de 275pM; normalidad: negativo). Se inició tratamiento con corticoterapia, y las crisis desaparecieron tras 3 semanas del mismo. Se mantuvo oxcarbazepina durante un año. La RM cerebral de control (fig. 1D) mostró disminución del tamaño y señal de amígdala e hipocampo izquierdos, y un nuevo estudio en plasma confirmó la negatividad de los anticuerpos. El estudio neuropsicológico al año fue normal. Actualmente sin tratamiento y asintomática.
Varón de 62 años, sin antecedentes personales de interés, que ingresó por apatía y episodios de desconexión del medio con alteración conductual y alucinaciones visuales de 2 meses de evolución. Concomitantemente se asociaron crisis parciales complejas con versión cefálica hacia la derecha y rigidez generalizada. Durante el ingreso, presentó 5 síncopes vasovagales. El VEEG mostró paroxismos intercríticos temporales izquierdos. La RM cerebral y la analítica (vitamina B12, folato, TSH, proteína 14.3.3, marcadores tumorales, serologías y autoinmunidad) fueron normales. Una segunda RM cerebral (figs. 1E y F) evidenció aumento de señal en ambos hipocampos, y en suero se confirmó la presencia de anticuerpos anti-LGI1 (niveles de 188pM). El estudio de extensión descartó neoplasia oculta.
Se administró lamotrigina sin buena respuesta, por lo que se cambió a lacosamida. Tras la confirmación de la etiología autoinmune se inició corticoterapia quedando asintomático. Fue exitus a los 2 meses tras infección respiratoria por Pneumocistis jirovecci.
La ausencia de clínica característica de encefalitis autoinmune puede retrasar el diagnóstico4. Las crisis epilépticas como síntoma aislado son poco frecuentes en las epilepsias autoinmunes. En nuestra serie, las manifestaciones psiquiátricas y la disautonomía5 fueron síntomas guía para el diagnóstico de una etiología autoinmune6,7. Los autoanticuerpos en LCR, la exclusión de otras causas y un estudio de neoplasia oculta negativo, permitió el diagnóstico etiológico. Hasta un 50% de los casos de encefalitis autoinmune responden a la primera línea de tratamiento con corticoterapia, plasmaféresis o inmunoglobulinas. El otro 50% responde al tratamiento con ciclofosfamida y/o rituximab. El tratamiento inmunológico precoz se asocia a una mejor respuesta y puede evitar la progresión del déficit cognitivo. En los pacientes no respondedores, el tiempo entre el inicio de los síntomas y la introducción del tratamiento es mayor que en los pacientes respondedores4,8.
La detección de manifestaciones psiquiátricas y disautonómicas asociadas a crisis epilépticas pueden ser señales semiológicas que permitan el diagnóstico y tratamiento precoz de epilepsias autoinmunes.
FinanciaciónEste trabajo no ha sido financiado por ninguna entidad pública o privada.
Este trabajo ha sido presentado en la XIX Reunión Anual de la Sociedad Catalana de Neurología.