La relación entre los síntomas del tracto urinario inferior (STUI) y la disfunción eréctil (DE) es el resultado de su mayor asociación en edades avanzadas. Sin embargo, varias investigaciones demuestran que los síntomas urinarios se relacionan de forma independiente con la DE. Asimismo, la gravedad de los STUI se correlaciona con la magnitud de la disfunción sexual, lo cual evidencia una posible relación causal.
El enfoque terapéutico combinado de estas 2 entidades (DE y STUI) provoca un beneficio sobre el paciente tanto en la sintomatología urinaria como en la esfera sexual.
Esta revisión se centra en la relación entre la DE, los STUI por hiperplasia prostática benigna y las terapias relacionadas.
The relationship between lower urinary tract symptoms (LUTS) and erectile dysfunction (ED) is the result of their greater association in advanced age. Nevertheless, several investigations show that urinary tract symptoms have an independent relationship with sexual dysfunction and lower satisfaction. Likewise, the severity of LUTS correlates with the magnitude of sexual dysfunction, which suggests a possible causal relationship.
The combined therapeutic approach of these 2 entities (ED and LUTS) brings a benefit to the patient both in urinary symptoms and sexual sphere.
This review focuses on the relationship between ED, LUTS due to benign prostatic hyperplasia, and related therapies.
La próstata es una glándula sexual accesoria que, junto con las vesículas seminales y las glándulas periuretrales de Littre, forma parte de las glándulas sexuales masculinas que participan en la producción de líquido seminal.
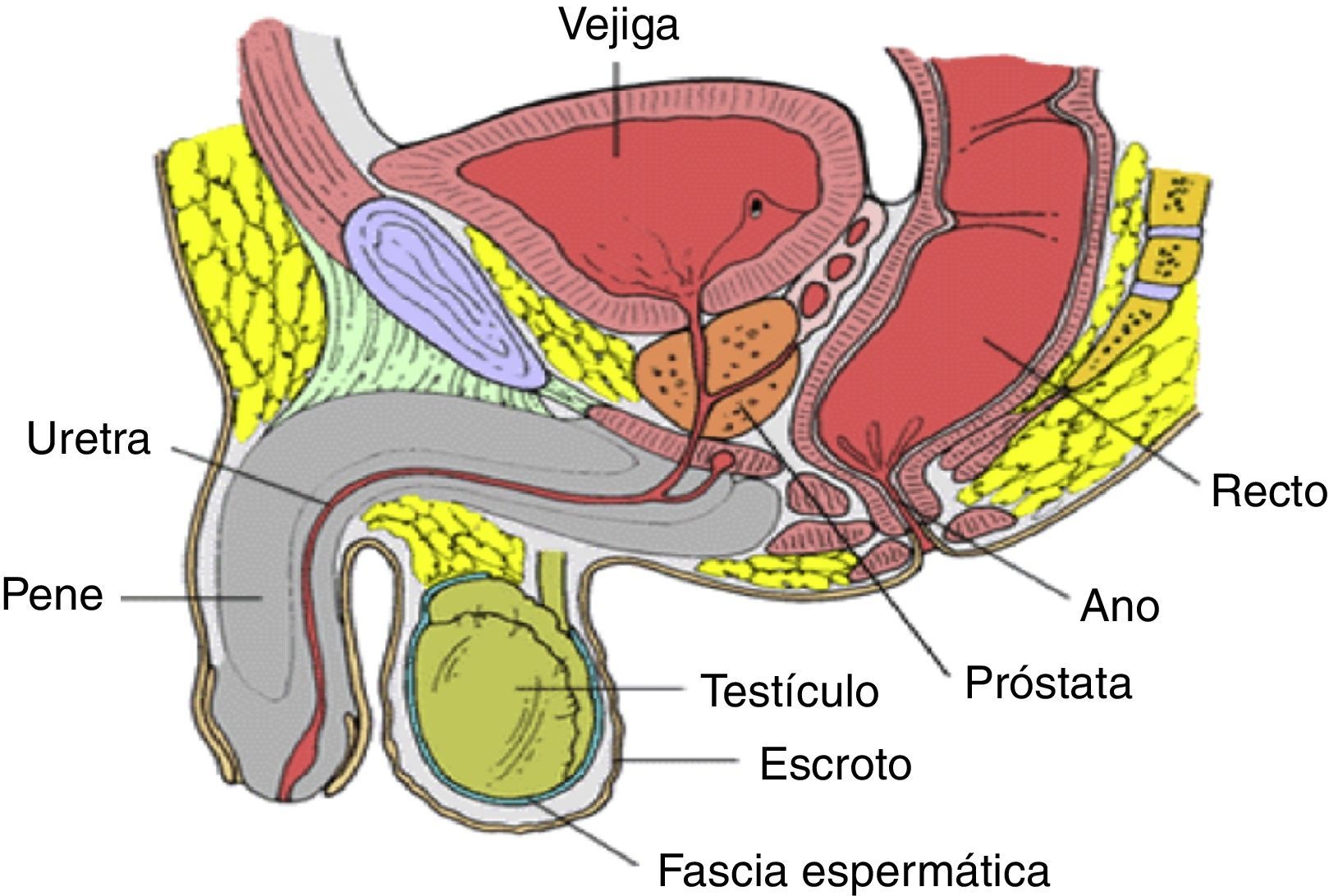
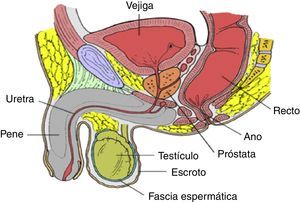
El tracto urinario inferior y el genital masculino comparten anatómicamente varias de sus estructuras. Así, la próstata está situada en la pelvis menor, tiene forma de cono invertido, con una base que mide unos 4cm de diámetro transversal, 2cm en sentido anteroposterior y 3cm en sus diámetros verticales. Se relaciona por delante con el pubis, por encima con la vejiga y por detrás con el recto. Es atravesada en su eje vertical por la uretra y, en un plano más horizontal y posterior, por los conductos eyaculadores. En la figura 1 podemos observar la relación que tiene la próstata con los órganos que la rodean1.
La próstata está regulada y estimulada por diferentes hormonas; la más importante es la testosterona, que en la próstata se transforma en dihidrotestosterona, su metabolito activo, por acción de la enzima 5-alfa reductasa.
Las 2 enfermedades que más afectan a la próstata y que pueden ser causa directa o indirecta de disfunción eréctil (DE) son la hiperplasia benigna de próstata (HBP) y el cáncer de próstata.
Concepto e importancia de los STUI/HBPEl acrónimo LUTS proviene del inglés lower urinary tract symptoms. Fue propuesto en 1994 por Abrams para describir y clasificar una serie de síntomas frecuentes en el varón, que se manifestaban y se relacionaban con distintas enfermedades, sobre todo del tracto urinario inferior. En español, LUTS podemos traducirlo como síntomas del tracto urinario inferior (STUI), aunque habitualmente se utiliza el término LUTS, al ser este el más usado internacionalmente en todas las guías de buena práctica clínica2.
Hasta hace unos años, en la década de los 90, los STUI en el varón se describían como prostatismo o síndrome prostático. Para evitar esta descripción, en muchas ocasiones imprecisa, en el año 2001 el panel de expertos de la 5th International Consultation on Benign Prostatic Hyperplasia recomendó la utilización del término LUTS3.
La International Continence Society (ICS), en su documento de consenso sobre terminología de los LUTS, los divide en 3 grupos4 (tabla 1): síntomas de llenado, de vaciado y postmiccionales.
Clasificación de los síntomas del tracto urinario inferior
| Síntomas de llenado |
| Urgencia |
| Nocturia |
| Frecuencia |
| Incontinencia urinaria de urgencia |
| Síntomas de vaciado |
| Chorro débil |
| Micción en regadera |
| Chorro intermitente |
| Retardo |
| Esfuerzo miccional |
| Goteo miccional |
| Síntomas postmiccionales |
| Sensación de vaciado incompleto |
| Goteo postmiccional |
Los síntomas de vaciado son los más prevalentes, pero habitualmente los pacientes manifiestan que los síntomas de llenado son los más molestos4.
Los STUI son una causa frecuente de consulta en Atención Primaria y, sobre todo, aparecen en los varones de 50 o más años de edad.
La HBP es la enfermedad del varón que más se asocia a los STUI y es una causa frecuente de alteración de la calidad de vida. Tiene un importante impacto negativo en términos de molestias, interferencia con la vida diaria, preocupación, malestar y alteración en la percepción del estado de salud. Existe, en general, una excelente correlación entre la afectación de la calidad de vida percibida por el paciente y la gravedad de los STUI.
De todas formas, no siempre la causa de los STUI en los varones es la HBP. Existen otras enfermedades del tracto urinario, cardiacas y metabólicas que pueden manifestarse con síntomas parecidos. Por ello, es muy importante que en el ámbito de Atención Primaria sepamos distinguir las distintas causas de STUI. La utilización de herramientas diagnósticas accesibles a la actividad de los médicos de Atención Primaria nos va a permitir su verdadero diagnóstico en una elevada proporción de pacientes5.
La HBP es una enfermedad que se caracteriza por un crecimiento histológico, sobre todo de la zona de transición y periuretral, produciendo una obstrucción al flujo de salida urinario, que se traduce clínicamente en los STUI. Su etiología es algo compleja. En su génesis pueden participar una serie de factores hormonales y no hormonales que fundamentalmente están asociados a un mayor crecimiento glandular, con la consecuente repercusión que tiene este crecimiento sobre órganos y estructuras vecinas de la próstata1. A menudo ocurre dentro del contexto de comorbilidades frecuentes y relacionadas con la edad, tales como enfermedad cardiovascular, hipertensión arterial (HTA) y DE6,7.
La HBP es el tumor benigno más frecuente en los varones de más de 50 años y representa la segunda causa de intervención quirúrgica y la primera causa de consulta al urólogo. La edad es un factor importante en su aparición y desarrollo, y esta tendencia es creciente debido al envejecimiento de la población6. Así, estudios epidemiológicos indican que la HBP aparece aproximadamente en el 25% de los varones en la quinta década de la vida, en un tercio de los hombres en la sexta década de la vida, y en cerca de la mitad de todos los varones de 80 años o más7.
La HBP es una enfermedad progresiva, que incluye un aumento de los síntomas, retención aguda de orina y la necesidad de cirugía relacionada con la HBP8.
Las guías internacionales de buena práctica clínica recomiendan utilizar el término STUI/HBP para etiquetar a los pacientes con STUI por causa de HBP cuando existe un aumento benigno del tamaño prostático5.
Concepto e importancia de la disfunción eréctilLa DE se define como una afección crónica que se caracteriza por la incapacidad mantenida en el tiempo para lograr o mantener una erección suficiente para una función sexual satisfactoria9.
Es una dolencia muy frecuente y su incidencia aumenta con la edad10,11. El primer estudio realizado a gran escala mostró que el 52% de los varones (con edades comprendidas entre los 40 y los 70 años) se vieron afectados en algún momento (leve 17%; moderado 25%; grave 10%)9. Aproximadamente el 40% de los varones a los 40 años de edad pueden sufrir algún tipo de DE11.
La DE puede ser consecuencia de alguna causa orgánica (por ejemplo, de tipo vascular, neurogénico, hormonal, anatómico, inducido por fármacos), causas psicológicas o una combinación de ambas12. Las causas orgánicas incluyen una degeneración y/o vasodilatación deteriorada de los vasos del pene; así, la prevalencia de DE se ve incrementada en pacientes con comorbilidades vasculares que incluyen la enfermedad coronaria, la diabetes, las enfermedades cerebrovasculares, la HTA y las enfermedades arteriales periféricas13.
Relación STUI/HBP y DEEs frecuente, como hemos comentado, que la DE y los STUI asociados a HBP existan conjuntamente en los hombres a partir de una cierta edad14.
Varios estudios epidemiológicos a gran escala han documentado una asociación firme entre la existencia de la DE y STUI/HBP15–19.
En el año 2000, Braun et al. publicaron un estudio en 4.434 varones entre 30 y 80 años en el que se evaluó la presencia de STUI con y sin DE. Se halló una prevalencia de DE del 19%, con un mayor predominio de STUI en varones con DE (n=853) que en aquellos sin DE (n=3.581). El riesgo relativo de DE por STUI en este estudio fue de 1,8-7,515.
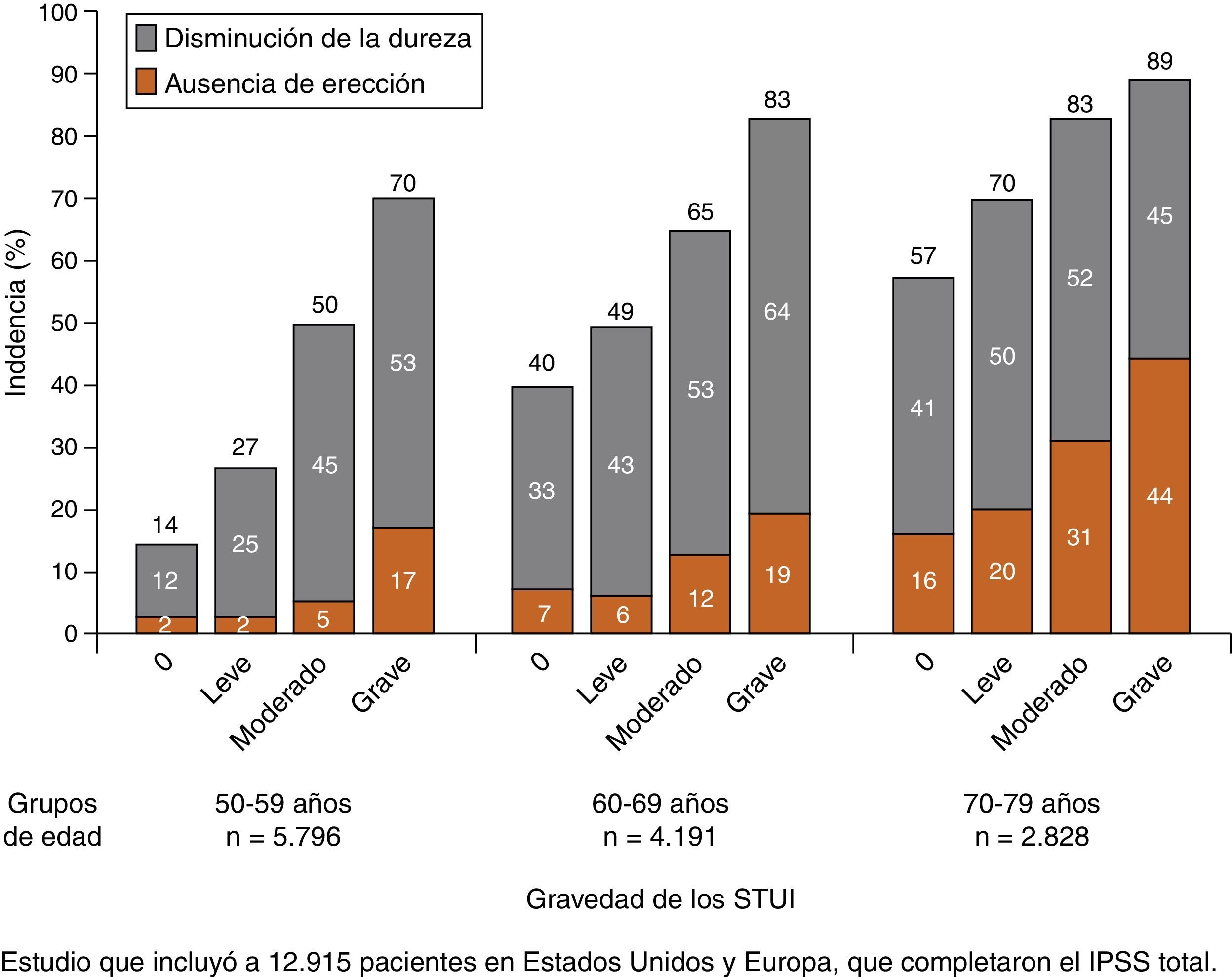
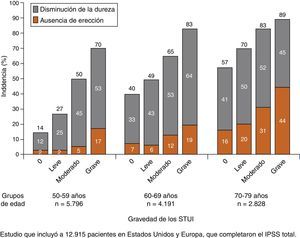
El estudio Multinational Survey of the Aging Male (MSAM-7) (encuesta multinacional sobre el varón en proceso de envejecer) es posiblemente el más completo sobre la relación de los STUI y las disfunciones sexuales. Fue realizado en varias ciudades de los Estados Unidos, Italia, Holanda, Alemania, España e Inglaterra. Más del 50% de los hombres de 50 a 80 años de edad padecían disfunción sexual como consecuencia de presentar STUI. En este estudio, un total de 34.800 encuestas fueron enviadas por correo, 14.254 fueron completadas y devueltas, y de estas, 12.915 fueron consideradas evaluables e incluidas en el análisis.
Los pacientes se distribuyeron en 3 grupos según la edad, 1.° 50-59 años, 2.° 60-69 años, 3.°: 70-79 años. Se observó que un 25% de los encuestados presentaban una sintomatología moderada, un 6% grave y el 59% leve17. El grado de DE o reducción de la rigidez-dureza peneana fue medido según la Escala Danesa de Síntomas Prostáticos y Disfunción Eréctil (DAN-PSS-SEX-Erectile dysfunction).
Los pacientes con ausencia de sintomatología muestran un menor índice en la reducción de la rigidez peneana en todos los grupos de edad:
En el grupo de 50-59 años:
- •
El 70% de los varones con STUI graves presentaban DE.
- •
El 50% de los varones con STUI moderados presentaban DE.
- •
El 26% de los varones con STUI leves presentaban DE.
- •
El 16% de los varones sin STUI presentaban DE.
En el grupo de 60-69 años:
- •
El 80% de los varones con STUI graves presentaban DE.
- •
El 65% de los varones con STUI moderados presentaban DE.
- •
El 48% de los varones con STUI leves presentaban DE.
- •
El 40% de los varones sin STUI presentaban DE.
En el grupo de 70-79 años:
- •
El 90% de los varones con STUI graves presentaban DE.
- •
El 80% de los varones con STUI moderados presentaban DE.
- •
El 70% de los varones con STUI leves presentaban DE.
- •
El 56% de los varones sin STUI presentaban DE.
En el grupo de edad de 50-59 años la DE era severa en un 17% de los encuestados con STUI graves; en este mismo grupo, la DE era severa en un 5% de los encuestados con STUI moderados. En el grupo de edad de 60-69 años la DE era severa en un 11% de los encuestados con STUI moderados.
Este estudio muestra la relación que existe entre la aparición de disfunciones sexuales, fundamentalmente la DE, y la gravedad de los STUI, ajustado a otras comorbilidades (diabetes, HTA) y a la edad.
Por tanto, los resultados del estudio MSAM-7 han demostrado la alta incidencia (49%) de problemas de erección en los hombres con edades comprendidas entre los 50 y los 80 años, y han confirmado la importancia de los STUI como factor de riesgo independiente para la DE (fig. 2)17.
Disfunción eréctil en función de la edad y de la gravedad de los STUI. Adaptada de Rosen et al.17.
Un estudio europeo en el que se evaluaron 1.274 varones muestra igualmente la relación que existe entre los STUI/HBP y las disfunciones sexuales. La DE y la eyaculación reducida están fuertemente relacionadas con la edad, y tienen una alta prevalencia en los hombres con STUI. Aconsejan los autores que la función sexual debe ser cuidadosamente evaluada en la valoración inicial de los pacientes con STUI19.
Estos estudios nos demuestran que los hombres que tienen alguna de estas enfermedades tienen un riesgo relativo alto para la otra15–19, lo cual no depende exclusivamente de la edad. Estos datos nos indican la necesidad de que evaluemos los STUI en pacientes con DE y que consideremos igualmente los aspectos sexuales en el enfoque diagnóstico y terapéutico de los pacientes con STUI. Por tanto, la presencia de STUI según la evidencia disponible es un factor de riesgo importante para la DE.
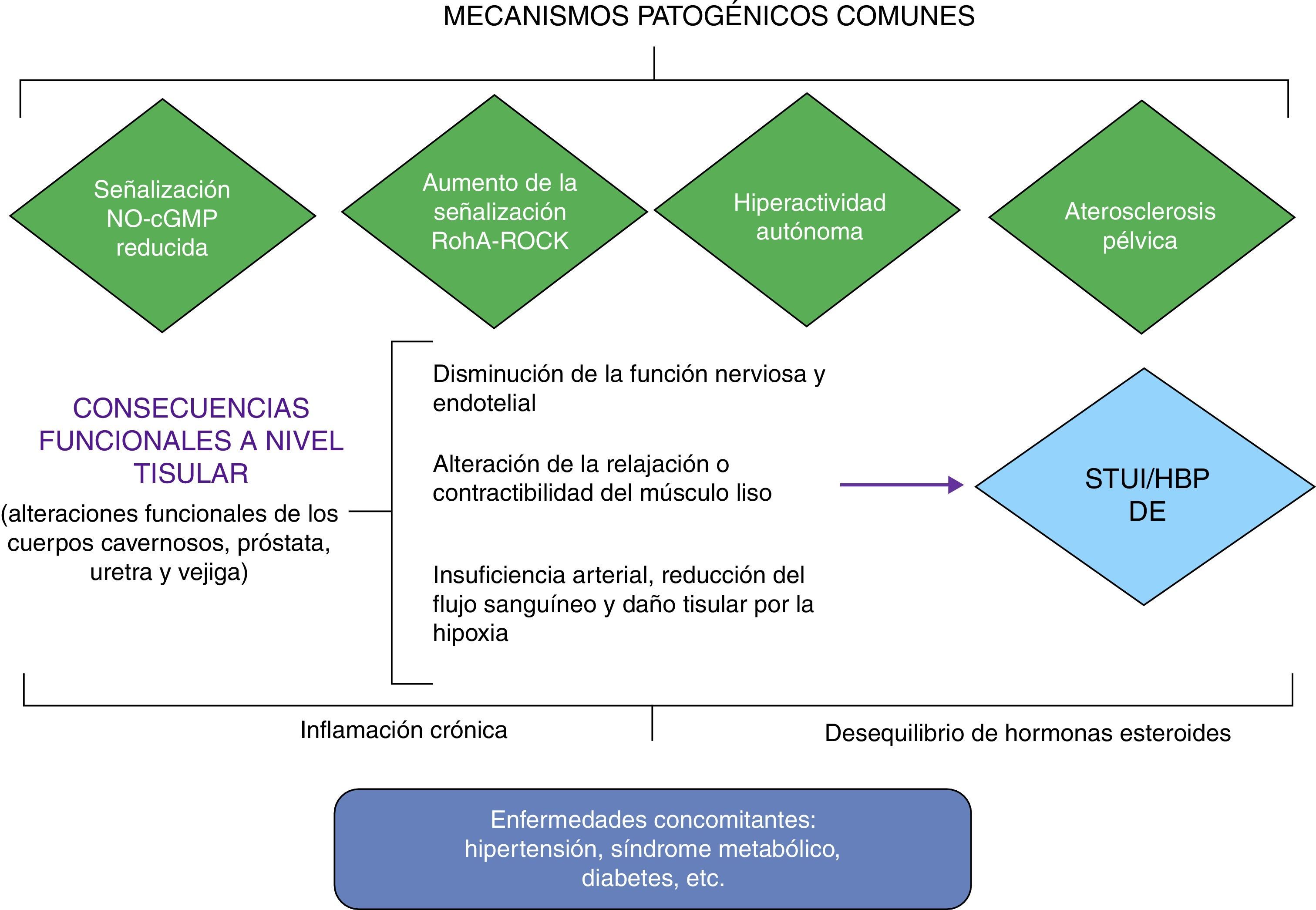
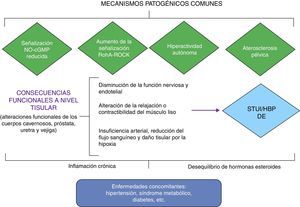
¿Existen bases fisiopatológicas que relacionen los STUI/HBP y la DE?Aunque los mecanismos fisiopatológicos que subyacen de la relación entre los STUI/HBP y DE siguen sin esclarecerse por completo, se han propuesto 4 teorías, no mutuamente excluyentes, para explicar las posibles relaciones entre ambas entidades. Estos mecanismos fisiopatológicos se fundamentan en varios estudios preclínicos, así como estudios en humanos16,18,20–22 (fig. 3).
Relación fisiopatológica entre los STUI/HBP y DE. Adaptada de Gacci et al.18
Se reconoce universalmente el papel crucial del óxido nítrico (NO) como mensajero químico mediador de la erección del pene. En pacientes con STUI/HBP y en aquellos con DE existe una disminución de sintetasa de NOS/NO.
La hiperactividad autonómica, la hipótesis del síndrome metabólico y el papel de los receptores alfa-adrenérgicosLa presencia de síndrome metabólico o de factores de riesgo cardiovascular como HTA, diabetes, dislipidemia, tabaquismo, obesidad, vida sedentaria, etc., generan un estado de hiperactividad autonómica que provoca un aumento de los factores de contracción del endotelio y el crecimiento prostático, favoreciendo la presencia de STUI/HBP y DE.
La estimulación de los receptores alfa-1 adrenérgicos presentes en el tracto urinario inferior, sobre todo en la próstata y el cuello vesical, ocasiona contracción del músculo liso uretroprostático y del cuello vesical, aumentando la contracción mantenida del músculo liso cavernoso.
La activación de la rho-kinasa y la vía de la endotelinaLa sobrestimulación de las vías sensibles al calcio, como ocurre con el sistema rho-kinasa y/o endotelina, facilita la actividad contráctil y aumenta la contracción del músculo liso a nivel del pene, la próstata y la vejiga.
Las consecuencias fisiopatológicas de la aterosclerosis pélvicaLa aterosclerosis de los órganos pélvicos disminuye los niveles de ON, favoreciendo la presencia de STUI/HBP y DE.
Implicaciones terapéuticas de la relación STUI/HBP y DELas teorías interconectadas planteadas para la causalidad común de los STUI/HBP y DE evidencian que puede haber un solapamiento entre las alternativas terapéuticas que permite el tratamiento simultáneo de ambas dolencias18. Así, los inhibidores de la fosfodiesterasa 5 (IPDE-5), considerados como primera línea del tratamiento farmacológico de la DE, afectan varias de las vías que participan en el desarrollo de los STUI/HBP en los varones23–27.
Los IPDE-5 aumentan el riego sanguíneo e inducen la relajación del músculo liso en el pene, la próstata y la vejiga. También se ha demostrado que los IPDE-5 tienen efectos beneficiosos sobre la proliferación del músculo liso y de las células endoteliales, así como la actividad nerviosa23–27.
Las directrices actuales recomiendan alfabloqueantes e inhibidores de la 5-alfa-reductasa, ya sea en monoterapia o en combinación, entre las opciones apropiadas de tratamiento médico para los STUI/HBP. Los ensayos aleatorizados y controlados demuestran que estas terapias pueden estar asociadas con acontecimientos adversos sexuales, tales como pérdida de la libido, disfunción eréctil y trastornos de la eyaculación. La disfunción sexual debe ser completamente evaluada en hombres que necesiten tratamiento para los STUI/HBP mediante el uso de cuestionarios validados28.
El manejo de la disfunción sexual en varones tratados por STUI/HBP debería incluir la evaluación de las comorbilidades y tratamientos concomitantes, la consideración de intervenciones en el estilo de vida tales como la pérdida de peso y el incremento de la actividad física para mejorar los factores de riesgo y, si es necesario, la introducción de tratamiento farmacológico. Además, los médicos deberían proporcionar a los pacientes un asesoramiento apropiado sobre los posibles acontecimientos adversos sexuales de los tratamientos para los STUI/HBP y su impacto en la satisfacción sexual, siendo conscientes de la posibilidad de que el asesoramiento de por sí pueda influir en las tasas reportadas de disfunción sexual29.
Diferentes estudios extendidos entre 12 y 64 semanas han demostrado la eficacia de los IPDE-5 frente a placebo para mejorar los STUI/HBP (6 puntos del IPSS), especialmente los de vaciado, sin influir sobre el Qmáx ni el RPM27. Estos efectos son más intensos en varones más jóvenes, con menor índice de masa corporal y sintomatología más grave. No se ha demostrado una reducción del volumen prostático ni del riesgo de progresión clínica en varones con STUI/HBP.
En diferentes ensayos comparativos a corto plazo (12-52 semanas), tadalafilo 5mg/día ha demostrado mejorías significativas y rápidas (primera semana) de los STUI/HBP (4,7-6,6 puntos), el Qmáx (1,5-2,4ml/s) y la nocturia frente a placebo, similares a tamsulosina, además de mejorar la DE27,30–32. Existe también evidencia a favor de la eficacia de los IPDE-5 en el tratamiento de los STUI/HBP, asociados a la DE33.
Algunos estudios han demostrado la eficacia y seguridad de la asociación de tadalafilo con alfabloqueante o finasterida para controlar los STUI/HBP34,35.
Los efectos adversos más frecuentes respecto al placebo son cefalea, dolor de espalda, rubor facial y dispepsia. Están contraindicados en pacientes isquémicos recientes (IAM, ACVA), hipotensión, HTA mal controlada, insuficiencia renal y/o hepática significativa, neuropatía óptica isquémica anterior, pacientes tratados con nitratos y en tratados con alfabloqueantes menos uroselectivos (doxazosina o terazosina).
La última actualización de la guía de STUI/HBP en varones del 2015 de la Asociación Europea de Urología (EAU) señala: «Los IPDE-5 reducen los STUI moderados-severos (de llenado y de vaciado) en varones con o sin disfunción eréctil. Únicamente tadalafilo (5mg diario) ha sido autorizado para el tratamiento de STUI en varones en Europa (Nivel de Evidencia: 1a, Grado de Recomendación: A)»5.
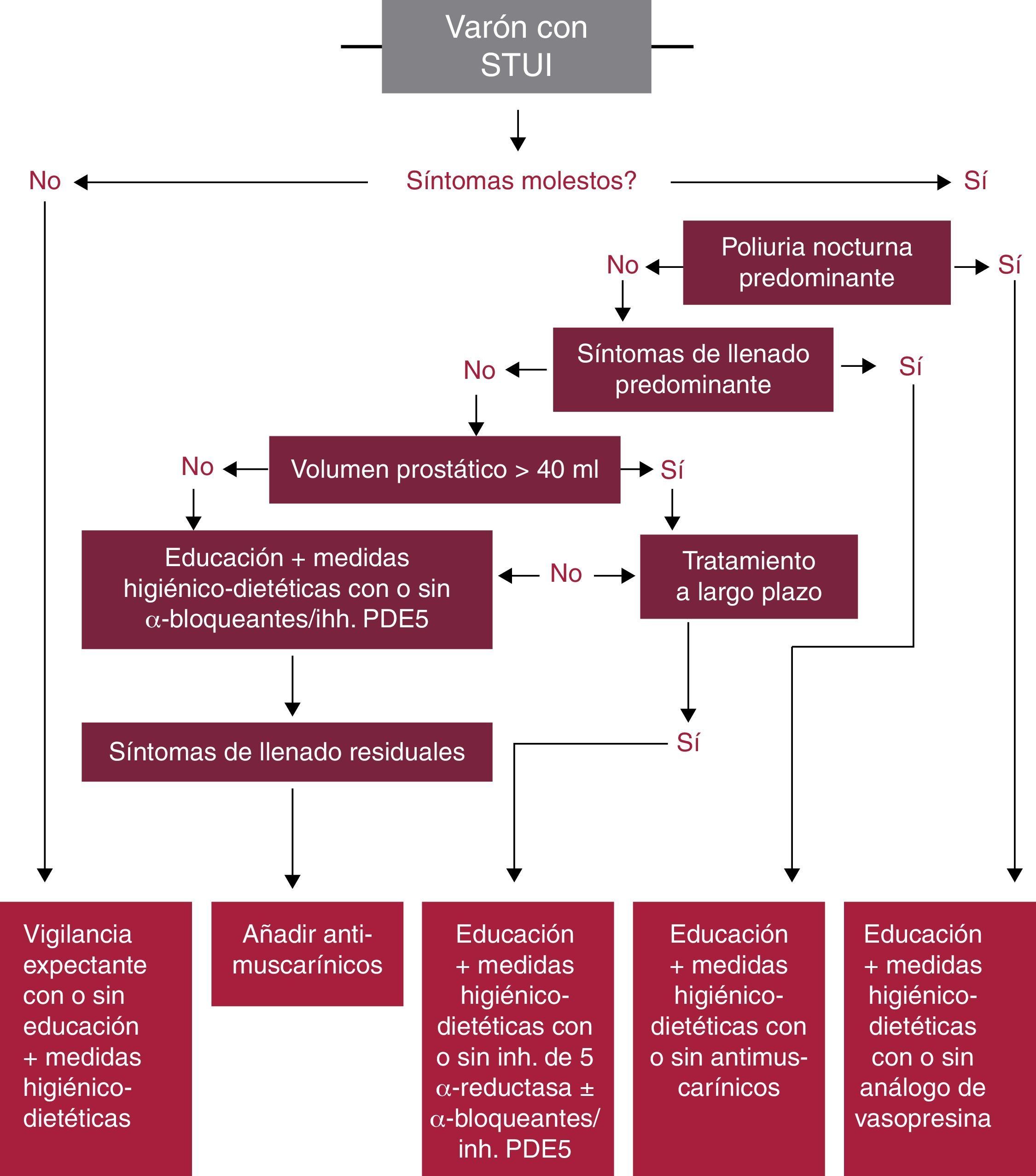
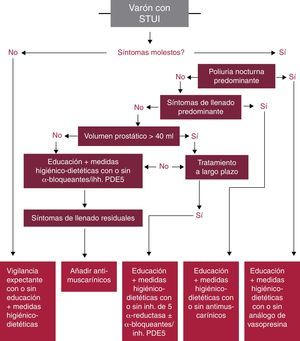
En la figura 4 se recoge el algoritmo de tratamiento farmacológico de los STUI en varones sin indicación para cirugía propuesto por la EAU en la última actualización de la guía de STUI/HBP del 2015, observando el papel que los IPDE-5 (tadalafilo 5mg diario) tienen en el tratamiento de esta enfermedad.
Algoritmo de tratamiento médico en varones con STUI sin indicación de cirugía. Adaptado de Gravas et al.5
Por tanto, los hombres con DE pueden beneficiarse de una evaluación diagnóstica para determinar la presencia o no de STUI/HBP. Igualmente puede ser útil y beneficioso indagar acerca de cualquier posible síntoma de STUI/HBP en los pacientes con DE, ya que cabe la posibilidad de que se podrían beneficiar de una solución que se basa en el tratamiento de su DE.
Conclusiones- •
Los STUI tienen una etiología compleja, involucrando múltiples factores.
- •
No todos los varones con HBP tienen STUI y no todos los varones con STUI tienen HBP.
- •
La prevalencia global de los STUI aumenta con la edad, independientemente de la raza o grupo étnico.
- •
Los pacientes con STUI sufren una reducción significativa de su calidad de vida.
- •
Estudios epidemiológicos han documentado que la DE es significativamente más frecuente en varones con STUI y que los problemas de erección están marcadamente relacionados con la severidad de los síntomas urinarios, independientemente de la edad y otras enfermedades concurrentes.
- •
Existe una fuerte relación fisiopatológica en los STUI y la DE.
- •
La PDE-5 está altamente expresada en el TUI, incluyendo la vejiga, la próstata y sus vasos sanguíneos.
- •
La última actualización de la guía de STUI/HBP en varones del 2015 de la Asociación Europea de Urología señala: «Los IPDE-5 reducen los STUI moderados-severos (de llenado y de vaciado) en varones con o sin disfunción eréctil. Únicamente tadalafilo (5mg diario) ha sido autorizado para el tratamiento de STUI en varones en Europa (Nivel de Evidencia: 1a, Grado de Recomendación: A)».
- •
Teniendo en cuenta esta relación epidemiológica y fisiopatológica entre los STUI/HBP y la DE es necesario examinar si los pacientes presentan ambas dolencias, en especial los STUI en los pacientes que experimentan DE, ya que podrían beneficiarse de una solución que se basa en el tratamiento de su DE.
Los autores declaramos la no existencia de conflicto de intereses.