El estudio del funcionamiento de la asistencia en un dispositivo ambulatorio de Psicología clínica de Atención Primaria en su primer año de puesta en marcha.
Material y métodoEstudio descriptivo-prospectivo, en el que se analiza la demanda y labor asistencial del dispositivo, con el que colaboraron 36 médicos de familia (33% del total de profesionales del área), pertenecientes a 6 centros de salud, durante un año, al que fueron enviados 171 pacientes, de 15 años y mayores con trastornos psicológicos leves (> 61 en la escala de evaluación global, APA, 2002)
ResultadosCiento once pacientes recibieron tratamiento, fundamentalmente con diagnósticos de: trastorno de adaptación, afectivo y ansiedad, el 54,82% alcanzaron el alta y al año de la intervención se había producido una disminución global en cuanto al uso de medicación de un 25,19%.
ConclusionesEl dispositivo de Psicología clínica de Atención Primaria es una unidad intermedia entre los médicos de Atención Primaria y las unidades especializadas por lo que se atiende sintomatología menos grave y menos definida que en las Unidades de Salud Mental y que supone un apoyo y una descarga importante para estos. Para los pacientes supone una intervención temprana que evita la cronificación de sus síntomas así como un menor consumo de psicofármacos, a un año vista. Pese a la moderada concordancia entre los diagnósticos de los médicos y del dispositivo, se ha establecido una vía de comunicación y trabajo interdisciplinar directo e inmediato, que será necesario implementar y que supone un ahorro de recursos y sufrimiento.
Our aim is to present the first year of operation of a Clinical Psychology service in a Primary Care setting.
Material and methodA descriptive study was performed by analysing the requests and the care intervention of the Psychology Service, in collaboration with 36 general practitioners (33% of the staff), belonging to 6 health centres. Within the one year period, 171 outpatients from 15 years and older were referred with mild psychological disorders (> 61 in the global assessment functioning scale, APA, 2002).
ResultsA total of 111 outpatients received psychological care. The main diagnoses were adaptation disorder, affective disorder, and anxiety. More than half (54.82%) of them achieved a full recovery. After a year follow up, a drop of 25.19% was observed in medicines use.
ConclusionsThe Primary Care Psychology team is a halfway unit between Primary Care practitioners and specialised units in order to deal with mild mental symptomatology which otherwise could be undertreated. It represents an important support for practitioners. Secondly, the early intervention can prevent mental problems becoming chronic, as shown by the drop in medication use. In spite of the not very high agreement between the practitioner's diagnoses and those made by the Psychology unit, it has set up an important means of communication and with direct and immediate interdisciplinary action. This should eventually lead to savings in economic resources and human suffering.
La Atención Primaria (AP) es el recurso asistencial sanitario que atiende en primera instancia las diferentes dolencias físicas, problemas de salud mental o conflictos sociosanitarios planteados por la población; es decir, representa la puerta de entrada a la atención sanitaria especializada. Los trastornos mentales son muy frecuentes entre las demandas atendidas por el médico de atención primaria (MAP) en su quehacer diario, diversos estudios lo cuantifican entre el 20% y el 55% de la demanda total adulta y pediátrica, tanto en nuestro país como en otros de nuestro entorno1–3; además, una buena proporción del tratamiento de los mismos se realiza exclusivamente en el ámbito de la AP4. El impacto económico derivado es notable, el 11% de los días perdidos por incapacidad temporal y el 7% de los años perdidos por incapacidad permanente en España se relaciona con trastornos mentales5, y las estimaciones señalan a que en el año 2020 supondrán el mayor desembolso económico por incapacidad temporal6.
Conscientes de la importancia de esta situación, las principales instituciones sanitarias internacionales han realizado propuestas y recomendaciones que priorizan la atención a la salud mental desde el ámbito de la AP7,8, implementadas por diferentes países como Brasil9, Australia8 o Inglaterra10 entre otros, con resultados provocadores. Como ejemplo, el programa británico «Improving access to psychological therapy» hasta marzo de 2012ha asistido aproximadamente a un millón de personas, de las cuales 680.000 han completado el tratamiento, con unas tasas de recuperación total del 41% y 45.000 personas recuperadas tras una incapacidad temporal11.
En España, la «Estrategia en Salud Mental del Sistema Nacional de Salud»12 propone líneas maestras en este mismo sentido, reconociendo y enfatizando el papel protagonista de las intervenciones en salud mental realizadas desde el ámbito de la AP. Otros desarrollos, como el programa formativo de la Especialidad en Psicología clínica (Orden SAS/1620/2009), recoge la rotación específica de AP del futuro psicólogo clínico, en la que ha de participar en el funcionamiento de los equipos multidisciplinares de AP. Sin embargo, los dispositivos asistenciales de Psicología clínica de AP (PCAP) en nuestro país son excepcionales. En algunas comunidades como Cataluña, Andalucía o Madrid se realizan parcialmente funciones en esta área; cabe destacar, como experiencia pionera, la integración de psicólogos clínicos a tiempo completo en centros de AP del Servicio Murciano de Salud.
Clínicamente la atención a los problemas mentales en AP es compleja, la forma, intensidad y frecuencia de los síntomas en cada paciente son muy variables. Esta característica amplía el espectro de problemas psicológicos a los que el profesional debe atender durante el acto clínico obligándole a ir más allá de lo recogido en las clasificaciones nosológicas oficiales y trabajar otra sintomatología poco específica sin dejar de tener en cuenta, además, posibles problemas psicosociales en lo que puede estar inserta la demanda. La ambigüedad de la situación genera en el profesional, mayoritariamente de formación médica, dificultades en el diagnóstico y en la aplicación de tratamientos basados en la evidencia, tendiendo al empleo de los psicofármacos13. Adicionalmente, las deficiencias organizativas y funcionales del Sistema Nacional de Salud, dificultan la cooperación entre diferentes niveles de atención sanitaria, lastrando el equilibrio de la carga asistencial entre dispositivos2.
El objetivo de este trabajo es el estudio descriptivo y comparativo de la asistencia en un dispositivo ambulatorio de PCAP, para caracterizar epidemiológicamente población atendida, analizar la naturaleza y el flujo de la demanda, así como la evolución sintomatológica de los asistidos en el dispositivo al año de seguimiento.
Material y métodoDiseño observacional, descriptivo-prospectivo y comparativo, en el que se analiza la demanda y labor asistencial prestada por una consulta ambulatoria de PCAP en el Hospital General Universitario de Elche (Alicante). El periodo de análisis es de un año (1 de diciembre de 2011 hasta 30 de noviembre de 2012). Adicionalmente se realiza un análisis descriptivo de los resultados de la intervención al año de seguimiento.
El Hospital General Universitario de Elche asiste a los municipios de Elche, su área metropolitana y Santa Pola, atendiendo a un total de 163.345 tarjetas sanitarias de las cuales 13.6491 (83,56%) corresponden a usuarios de más de 15 años y 26.854 (16,44%) son tarjetas sanitarias infantiles. La prestación de la AP se realiza a través de un total de 106 MAP y 30 pediatras organizados en 6 centros de salud y 12 consultorios. Previa aprobación por la dirección de AP como por la Coordinación del Servicio de Salud Mental del Hospital, se difunden entre los MAP las directrices de la actividad a realizar por el dispositivo de PCAP. El criterio de derivación al dispositivo de PCAP se formuló en términos de funcionalidad, se atendieron las derivaciones de pacientes con una alteración leve de la actividad global, concretamente puntuaciones ≥61 según la escalada de evaluación de la actividad global14. Puntuaciones menores a esta se consideraron indicadoras de derivación a dispositivos especializados que proporcionan mayor nivel de intensidad en el tratamiento.
Tomaron parte en el estudio 36 MAP pertenecientes a 6 centros de salud. La asistencia se localizó en el Centro de Salud de Altabix, en una única consulta que funcionó a tiempo completo cuatro días a la semana, atendiendo una media de 4 primeras visitas semanales. Protocolariamente se derivaron desde AP a PC pacientes a valorar de al menos 15 años de edad, aunque en menor medida también se admitían derivaciones desde otros dispositivos como salud mental, conductas adictivas o salud sexual y reproductiva.
Las medidas recogidas en las primeras visitas atendidas en el dispositivo PCAP fueron: edad, sexo, diagnóstico de AP y de PCAP, derivaciones tras primera consulta en PCAP, tratamiento psicofarmacológico pautado desde AP, intervenciones psicoterapéuticas y número de sesiones de tratamiento. Tras un año posterior desde el último contacto con el dispositivo de PCAP se realiza un seguimiento de las variables: prescripción actual de psicofármacos y derivación a dispositivos especializados de salud mental del área sanitaria. Los datos fueron analizados por la versión 19 del Statistical Package for Social Sciences15.
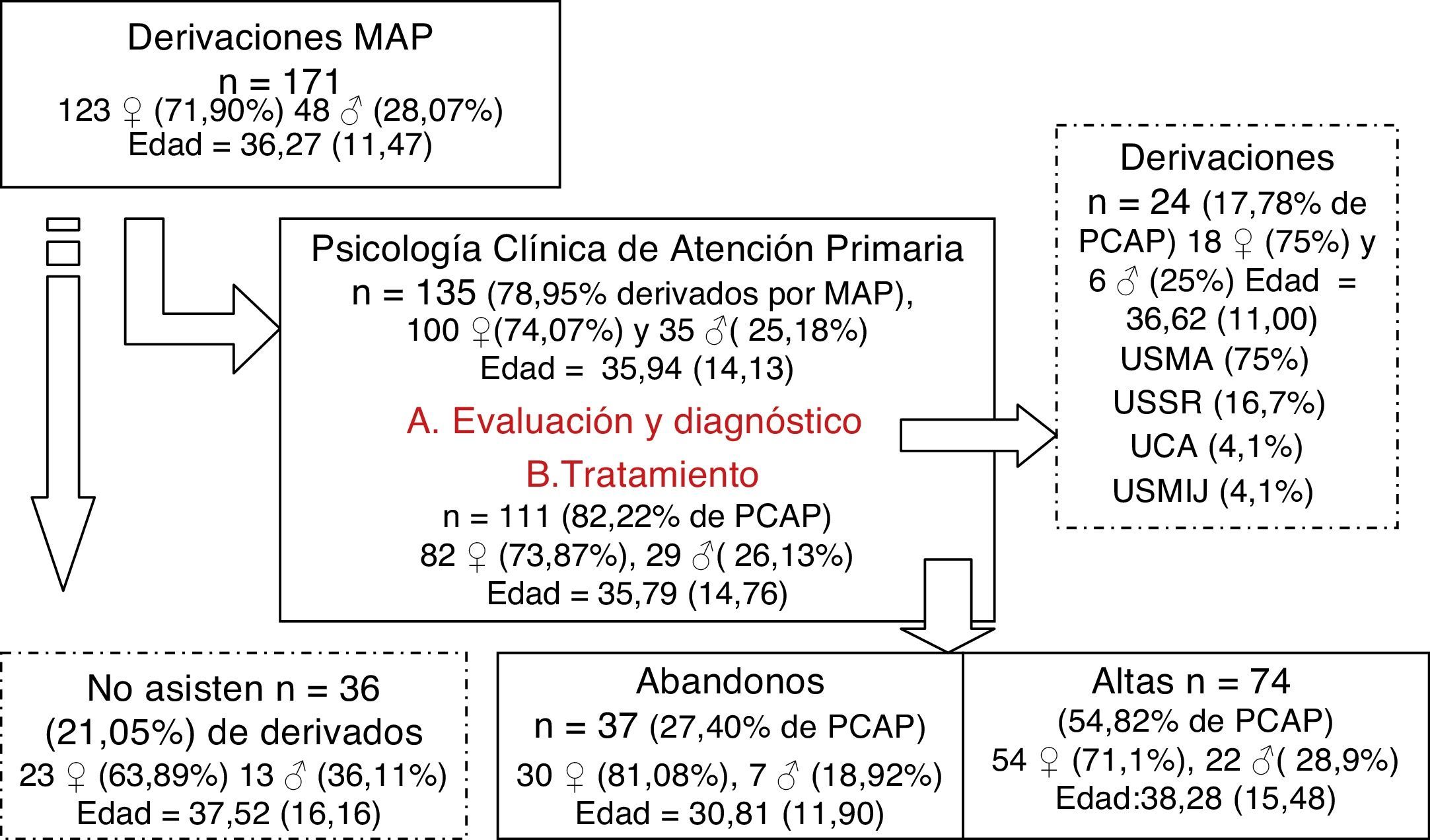
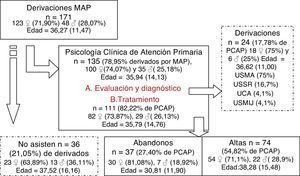
ResultadosDiagrama de flujo de la asistencia del dispositivo de PCAP (fig. 1)Los MAP participantes en el estudio derivaron un total de 171 pacientes al dispositivo de PCAP. De estos asisten a la primera cita al dispositivo 135 (el 78,95% del total). No hay diferencias significativas entre los grupos de pacientes que asisten y que no asisten ni en función de la edad (t(169)= -0,58; p=0,56) o el sexo (χ2(1)=1,46; p=0,227). Las características sociodemográficas y clínicas de los 135 pacientes asistidos en el dispositivo de PCAP se muestran en la tabla 1. Tras el primer contacto con la unidad se iniciaba la fase de evaluación clínica y diagnóstico, se derivaron 24 pacientes (17,78% del total de los pacientes asistidos en el dispositivo de PCAP) a dispositivos especializados de salud mental, fundamentalmente a la Unidad de Salud Mental de Adultos. Los restantes 111 pacientes (82,22% del total asistidos en el dispositivo) iniciaron tratamiento psicológico; de ellos 74 (66,64% de los tratados) completaron el tratamiento hasta la última sesión y ser dados de alta, mientras que 37 (el 33,33% de los pacientes tratados) abandonaron al menos una semana antes de terminar con el tratamiento formalmente. El análisis de las variables clínicas y sociodemográficas entre estos dos últimos grupos los diferenció significativamente a ambos en las variables edad (t(90,65)=2,57; p>0,01), significativamente mayor en el grupo de alta (M=38,28; DT=15,49) frente a los pacientes que abandonaron (M=30,81; DT=11,91), y en la variable nivel de estudios (χ2(3)=11,33; p>0,01), en esta última los pacientes que abandonaron mostraron una proporción mayor de pacientes con estudios primarios (el 70,3% de la muestra) y menores en el resto de niveles considerados en comparación con el grupo de pacientes de alta.
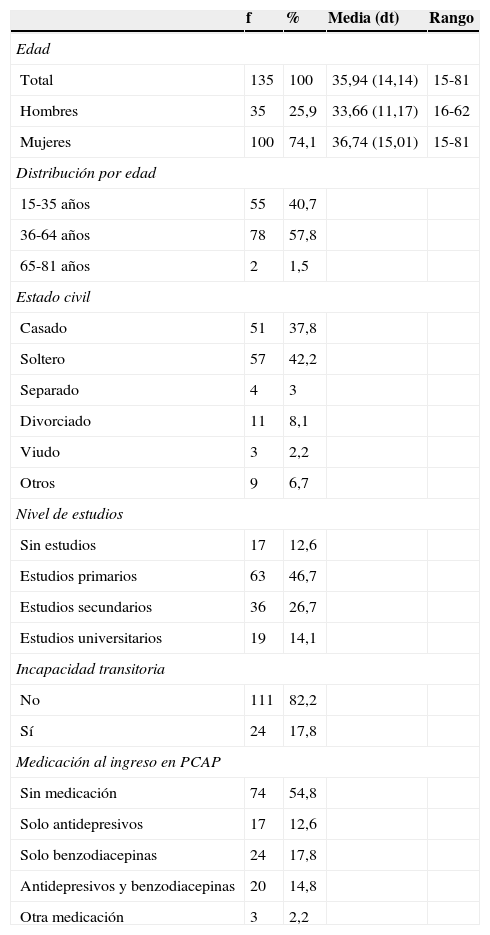
Datos sociodemográficos y prescripción psicofarmacológica al ingreso en Psicología clínica de Atención Primaria
| f | % | Media (dt) | Rango | |
|---|---|---|---|---|
| Edad | ||||
| Total | 135 | 100 | 35,94 (14,14) | 15-81 |
| Hombres | 35 | 25,9 | 33,66 (11,17) | 16-62 |
| Mujeres | 100 | 74,1 | 36,74 (15,01) | 15-81 |
| Distribución por edad | ||||
| 15-35 años | 55 | 40,7 | ||
| 36-64 años | 78 | 57,8 | ||
| 65-81 años | 2 | 1,5 | ||
| Estado civil | ||||
| Casado | 51 | 37,8 | ||
| Soltero | 57 | 42,2 | ||
| Separado | 4 | 3 | ||
| Divorciado | 11 | 8,1 | ||
| Viudo | 3 | 2,2 | ||
| Otros | 9 | 6,7 | ||
| Nivel de estudios | ||||
| Sin estudios | 17 | 12,6 | ||
| Estudios primarios | 63 | 46,7 | ||
| Estudios secundarios | 36 | 26,7 | ||
| Estudios universitarios | 19 | 14,1 | ||
| Incapacidad transitoria | ||||
| No | 111 | 82,2 | ||
| Sí | 24 | 17,8 | ||
| Medicación al ingreso en PCAP | ||||
| Sin medicación | 74 | 54,8 | ||
| Solo antidepresivos | 17 | 12,6 | ||
| Solo benzodiacepinas | 24 | 17,8 | ||
| Antidepresivos y benzodiacepinas | 20 | 14,8 | ||
| Otra medicación | 3 | 2,2 | ||
Diagrama del flujo de la asistencia del dispositivo de Psicología clínica de Atención Primaria (PCAP). Puntuaciones expresadas en media (desviación típica). UCA: Unidad de Conductas Adictivas; USMA: Unidad de Salud Mental de Adultos; USMIJ: Unidad de Salud Mental Infanto-Juvenil; USSR: Unidad de Salud Sexual y Reproductiva.
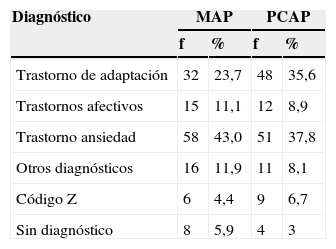
Los diagnósticos más frecuentes señalados por los MAP fueron de ansiedad (43%) y los de adaptación (23,7%); en 8 casos (5,9%) no se refiere diagnóstico. Desde el dispositivo de PCPA los trastornos más frecuentes fueron similares, en este caso trastornos de ansiedad (37,8%) y trastornos de adaptación (35,6%) a una frecuencia aproximada similar. En 4 casos (3%) no se señaló diagnostico alguno. La concordancia diagnóstica fue discreta (índice kappa 0,40), contribuyendo de forma significativa a este bajo consenso los diagnósticos de trastorno de adaptación realizados desde PCAP, diagnosticados por los MAP como trastorno de ansiedad, afectivo u otros..
Diagnósticos y concordancia diagnóstica entre médico de Atención Primaria y Psicología clínica de Atención Primaria
| Diagnóstico | MAP | PCAP | ||
|---|---|---|---|---|
| f | % | f | % | |
| Trastorno de adaptación | 32 | 23,7 | 48 | 35,6 |
| Trastornos afectivos | 15 | 11,1 | 12 | 8,9 |
| Trastorno ansiedad | 58 | 43,0 | 51 | 37,8 |
| Otros diagnósticos | 16 | 11,9 | 11 | 8,1 |
| Código Z | 6 | 4,4 | 9 | 6,7 |
| Sin diagnóstico | 8 | 5,9 | 4 | 3 |
Concordancia diagnóstica mediante el índice de Kappa=0,3394.
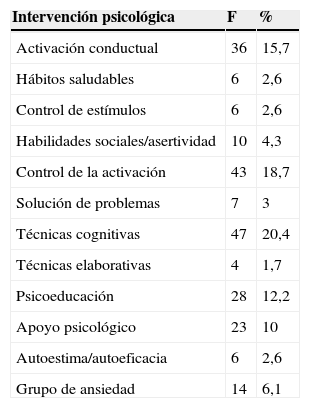
Superada la evaluación, los pacientes no derivados a dispositivos de mayor nivel de intensidad que iniciaron el tratamiento psicológico en el dispositivo recibieron una media de 2,89 sesiones (DT=2,26). Si únicamente consideramos a los pacientes que terminaron formalmente el tratamiento hasta ser dados de alta, la media fue de 3,12 (DT=2,43). Las intervenciones más frecuentes fueron las técnicas cognitivas, aplicadas en el 20,4% de los casos, seguidas de las técnicas de control de la activación (18,7% de los casos) y las técnicas de activación conductual (aplicadas en el 15,7% de los pacientes)..
Intervenciones psicoterapéuticas realizadas en Psicología clínica de Atención Primaria
| Intervención psicológica | F | % |
|---|---|---|
| Activación conductual | 36 | 15,7 |
| Hábitos saludables | 6 | 2,6 |
| Control de estímulos | 6 | 2,6 |
| Habilidades sociales/asertividad | 10 | 4,3 |
| Control de la activación | 43 | 18,7 |
| Solución de problemas | 7 | 3 |
| Técnicas cognitivas | 47 | 20,4 |
| Técnicas elaborativas | 4 | 1,7 |
| Psicoeducación | 28 | 12,2 |
| Apoyo psicológico | 23 | 10 |
| Autoestima/autoeficacia | 6 | 2,6 |
| Grupo de ansiedad | 14 | 6,1 |
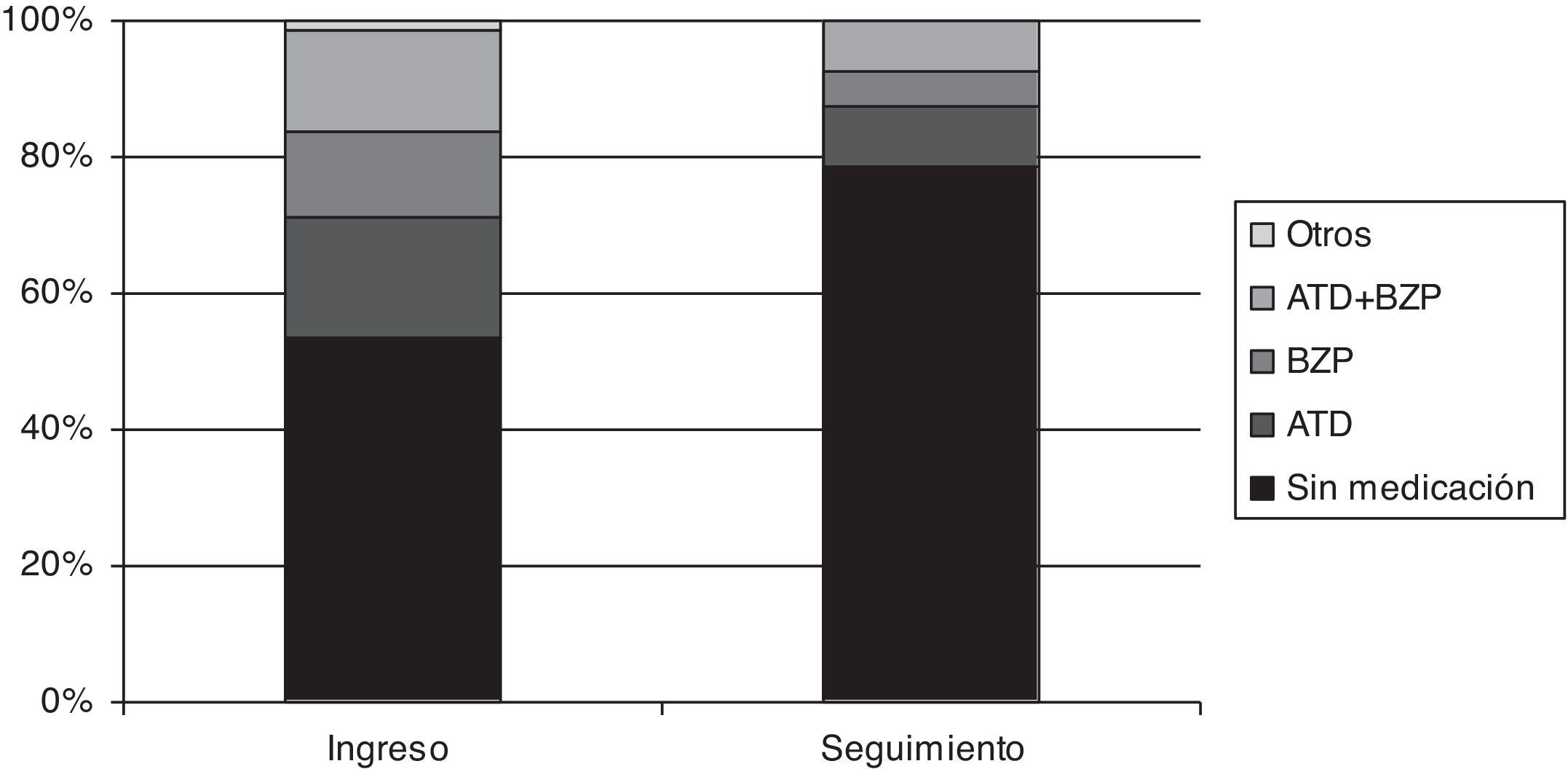
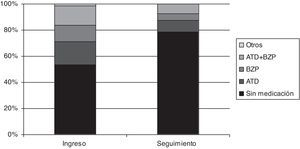
Se realizaron a través de dos medidas, la prescripción de medicamentos y la solicitud de asistencia para problemas de salud mental al MAP u otros dispositivos especializados. En relación al consumo de medicación, la comparación entre las proporciones de prescripción de fármacos al ingreso al dispositivo de PCAP y al seguimiento muestran diferencias significativas en los 135 pacientes atendidos en PCAP (χ2(12)=72,36; p<0,01). El consumo de benzodiacepinas desciende desde el 17,78% al 8,89%; el de fármacos antidepresivos desde el 12,59% al 5,18%; la proporción de pacientes con ambos medicamentos prescritos desciende desde el 14,81% al 7,41% y el consumo de otros principios psicoactivos desde del 1,48% al 0%. En relación a la búsqueda de asistencia sanitaria, de los 135 pacientes únicamente 39 (28,1%) continúan recibiendo asistencia en salud mental o han vuelto a solicitarla un año después del alta, abandono o derivación desde el dispositivo de PCAP. Esta cifra desciende a 19 (17,1%) si únicamente consideramos a los 111 pacientes que no fueron derivados a dispositivos en los que se proporcionaba asistencia especializada en salud mental.
DiscusiónHasta donde conocemos, las experiencias de coordinación asistencial entre los departamentos de SM y AP son escasas, relativamente recientes y mantienen una composición profesional heterogénea, aunque los resultados son esperanzadores16–18. En nuestro estudio el perfil sociodemográfico se aproximó al destacado en otros previos17,18 y estuvo compuesto mayoritariamente por mujeres adultas jóvenes, sin incapacidad transitoria, principalmente solteras, de nivel sociocultural medio-bajo. En torno al 43% de la muestra no consumía psicofármacos, este dato es considerablemente menor a lo puesto de manifiesto previamente16,18. En la pauta de prescripción farmacológica al ingreso al dispositivo primaron las benzodiacepinas seguidas de la combinación de fármaco antidepresivo más benzodiacepinas y de los fármacos antidepresivos. En cuanto al flujo de la demanda el 21% de los pacientes derivados no acudieron a la primera consulta, dato similar a otros estudios desarrollados en nuestro país17,18, aunque mejor que otros desarrollados en Reino Unido19, que informan hasta del 45% de no asistencia. En relación a los pacientes que abandonan el tratamiento sin llegar hasta la sesión de alta, este estudio informa tasas superiores a las informadas por otras investigaciones17,18; una edad media significativamente menor respecto a la del grupo que completan el tratamiento podría dar cuenta este resultado.
En relación al diagnóstico de las derivaciones, siguiendo el criterio emitido por dispositivo de PCAP se atendió principalmente a pacientes con trastornos de adaptación, seguido de sintomatología ansiosa y menor proporción de pacientes depresivos, con otros diagnósticos u otros problemas que pueden ser objeto de atención clínica. El dato de la concordancia diagnóstica entre los dispositivos de AP y PCAP fue muy discreto; a pesar de no disponer de datos de otros dispositivos de PCAP el resultado se asemeja a estudios previos que han profundizado en la concordancia de las derivaciones entre AP y Unidades de Salud Mental para los diagnósticos de trastornos neuróticos20–23. El dispositivo de PCAP es una unidad intermedia en la que se atiende la sintomatología leve, definida en este estudio como pacientes que mantienen un nivel adecuado de funcionalidad a pesar de los síntomas. En consecuencia la demanda es más numerosa y menos definida sintomatológicamente que la derivada a las Unidades de Salud Mental, por lo que la baja concordancia entre observadores es de esperar. A pesar de la limitada concordancia, la derivación a dispositivos de mayor intensidad terapéutica fue relativamente escasa17,18, lo cual pone de manifiesto cierto acuerdo entre profesionales en relación al perfil sintomatológico del pacientes derivado en PCAP, no obstante es recomendable implementar medidas para mejorar la derivación24.
La mayor proporción de discordancia entre diagnósticos se produce en los pacientes diagnosticados en PCAP con trastorno de adaptación. Este es un diagnóstico cuestionado empíricamente, de naturaleza reactiva, muy frecuente en los servicios de interconsulta por la semejanza sintomatológica con otros trastornos limítrofes como la depresión mayor, la ansiedad generalizada o a los procesos de adaptación normales a la vida cotidiana25,26. A la incierta caracterización sintomatológica de los trastornos de adaptación hay que sumar la escasa implementación de guías clínicas para su tratamiento27, basadas en la intervención psicológica, por lo que los diagnósticos falsos positivos y tratamientos errados en este sentido son comunes e implican cierta psiquiatrización de las dificultades vitales inherentes a la vida de cualquier persona, con el riesgo de bloquear los propios procesos homeostáticos26.
El número de sesiones de intervención previas al alta fue de 3,42 en los pacientes que llegan a terminar el tratamiento completo. Esta cifra es algo menor a la informada en estudios más amplios28 realizados en unidades similares al dispositivo de PCAP, que cifran en torno a 4 las sesiones necesarias para conseguir una mejoría clínica fiable y significativa en sintomatología ansiosa y depresiva de baja intensidad. Variables no consideradas como la gravedad sintomatológica o la preponderancia de los trastornos de adaptación en nuestra muestra podrían explicar la divergencia en estos resultados. En general las intervenciones realizadas son representativas de los dispositivos de baja intensidad29, paradigma de trabajo que surge de la implementación de programas de salud mental aplicados a contextos sanitarios caracterizados por la presencia de psicopatología leve y moderada, que ofrecen la oportunidad de incrementar el acceso a tratamientos eficaces basados en la evidencia, la intervención temprana e incluso la prevención de problemas de salud mental.
El seguimiento al año ofrece resultados prometedores, la reducción en la prescripción de psicofármacos a la mitad de los niveles del ingreso se acompaña de una escasa proporción de pacientes que realizan una nueva solicitud de asistencia sanitaria especializada en salud mental (en AP o en Unidad de Salud Mental) al año del último contacto con PCAP; por debajo del 20% si únicamente consideramos a los pacientes que no fueron derivados a un nivel asistencial de atención a problemas de mayor intensidad. Hasta donde conocemos, no existen estudios que nos permitan comparar directamente la magnitud de los resultados.
ConclusionesEn la actualidad la demanda de asistencia sanitaria relacionada con la salud mental es compleja. A pesar del desempeño de las Unidades de Salud Mental y otras especializadas en el ámbito, dedicadas mayoritariamente a la asistencia del trastorno mental grave, la asistencia al paciente con psicopatología leve o moderada se realiza en la consulta del MAP en una proporción muy relevante. Este hecho representa una carga importante para estos profesionales y dadas las características del sistema nacional de salud español imposibilitan la prestación de una asistencia de calidad basada en la evidencia adecuada a este nivel de gravedad2. Preservar la equidad de la calidad asistencial independientemente de la gravedad pasa por adecuar la estructura organizativa sanitaria a esta circunstancia.
A pesar de las enormes limitaciones de este estudio descriptivo, como la ausencia de grupo control, de la valoración formal de la muestra o el escaso número de participantes, entendemos que el desarrollo de unidades de PCAP supone un recurso valioso y necesario para una atención a la salud mental integral y basada en la evidencia. Cabe mencionar otros efectos sinérgicos de su puesta en marcha no evaluados en este estudio: facilita la coordinación entre profesionales y la construcción de un ámbito de trabajo común y multidisciplinar, dificulta la psiquiatrización de la vida diaria haciendo énfasis en la salud, aumenta los recursos asistenciales del centro de salud y abordajes en el tratamiento del sufrimiento, y como se demuestra en otros estudios, incrementa la eficiencia de la asistencia sanitaria30. La PCAP es un área de desarrollo prometedora y son necesarios más estudios para consolidarla en el organigrama de la asistencia sanitaria.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los 36 médicos de familia que han participado en este proyecto, por su interés y entusiasta participación en el mismo. En general a todo el personal del Centro de Salud y de la Unidad de Salud Mental, que ha encauzado y dirigido a los pacientes a un servicio nuevo para todos y que, a veces, ha tenido que solventar alguna confusión. Especialmente a Cristina Martínez Rodríguez, directora de Atención Primaria, pues sin su beneplácito y apoyo esta iniciativa hubiese quedado en algo anecdótico.