El proceso del embarazo es seguido generalmente sin incidencias en atención primaria. El prurito cutáneo como síntoma, sin otra afectación, suele presentarse durante el embarazo, la mayoría de las veces sin consecuencias, pero es importante conocer que hay una serie de enfermedades muy poco frecuentes, englobadas como dermatosis del embarazo, algunas de las cuales, en ocasiones, pueden provocar serias complicaciones para la evolución de la gestación o para el feto y, en menor medida, para la madre y futuras gestaciones. Debemos realizar una adecuada historia clínica para llegar a un diagnóstico final correcto. Se presenta el caso de una gestante que consultó por una dermatosis pruriginosa (pénfigo gestacional). Se describe el proceso de diagnóstico, diagnóstico diferencial, tratamiento y evolución.
Family physicians usually follow up pregnancies in which no special incidences are expected to occur. Cutaneous pruritus is a common symptom in pregnant women, on most occasions without further consequences. However, noteworthy is a group of very rare pathologies known as pregnancy dermatoses, some of which may have potentially severe complications, mainly for the fetus and the pregnancy outcome, and also, to a lesser degree, for the mothers and other future pregnancies. It is essential to know how to manage the pruritus, and how to take an adequate clinical history in order to diagnose these severe conditions. The case of a pregnant woman who consulted for pruriginous dermatoses (pemphigoid gestationis) is presented to illustrate this topic. A description of the diagnostic process, differential diagnosis, treatment and outcome, is included.
Mediante el proceso del embarazo los profesionales de atención primaria y especializada de forma integrada realizamos el seguimiento de las gestaciones de nuestras pacientes. Esta circunstancia suele transcurrir sin incidencias significativas y los diagnósticos habituales son las enfermedades asociadas al embarazo. El prurito cutáneo es un síntoma frecuente en las embarazadas que, generalmente, carece de consecuencias. Existe un grupo de dermatosis específicas del embarazo, de rara presentación, asociadas con prurito severo, algunas con potenciales consecuencias fatales para el desarrollo del feto y la correcta evolución del embarazo. Por tanto, el prurito no debe ser descuidado como síntoma y exige una adecuada valoración. Estas dermatosis representan un grupo heterogéneo de enfermedades pruriginosas recientemente reclasificado que incluyen el pénfigo gestacional (herpes gestationis), la erupción polimórfica del embarazo, el prurigo del embarazo, la foliculitis del embarazo y la colestasis intrahepática del embarazo. Sus características clínicas, el momento de inicio, la morfología y la localización de las lesiones de la piel son datos cruciales para el diagnóstico1. Presentamos el caso de una paciente embarazada que desarrolló un pénfigo gestacional, entidad considerada rara. El pénfigo gestacional no suele tener mal pronóstico materno pero sí puede asociarse a mal pronóstico fetal. En nuestro caso ha comportado las 2 facetas, por lo que consideramos de relevancia su presentación. Realizamos una descripción del proceso de diagnóstico, tratamiento y evolución de la paciente.
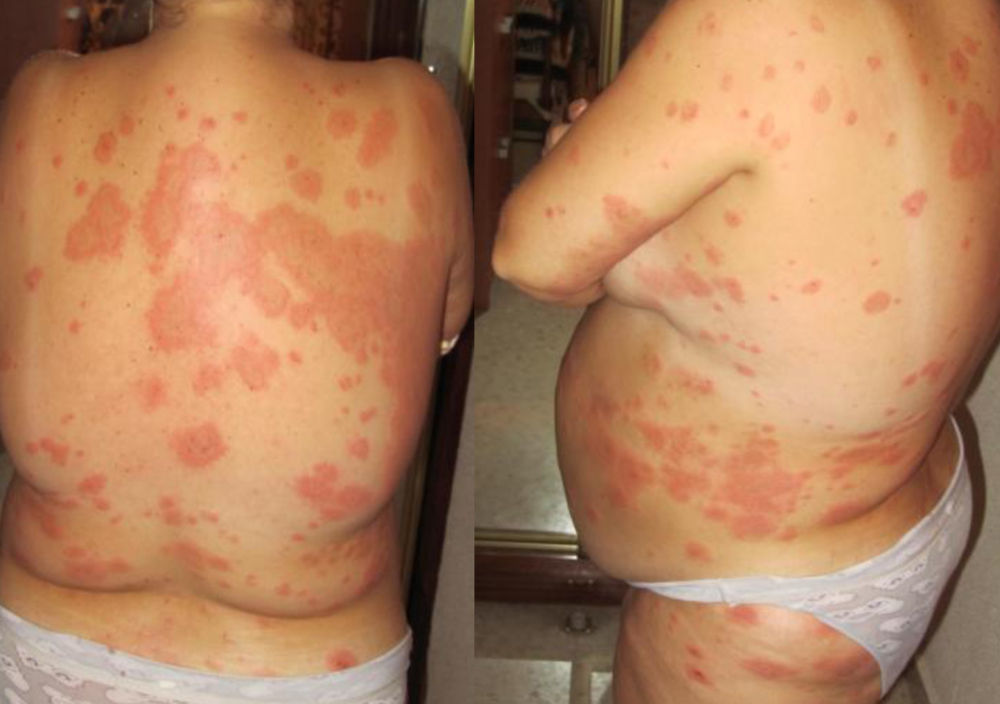
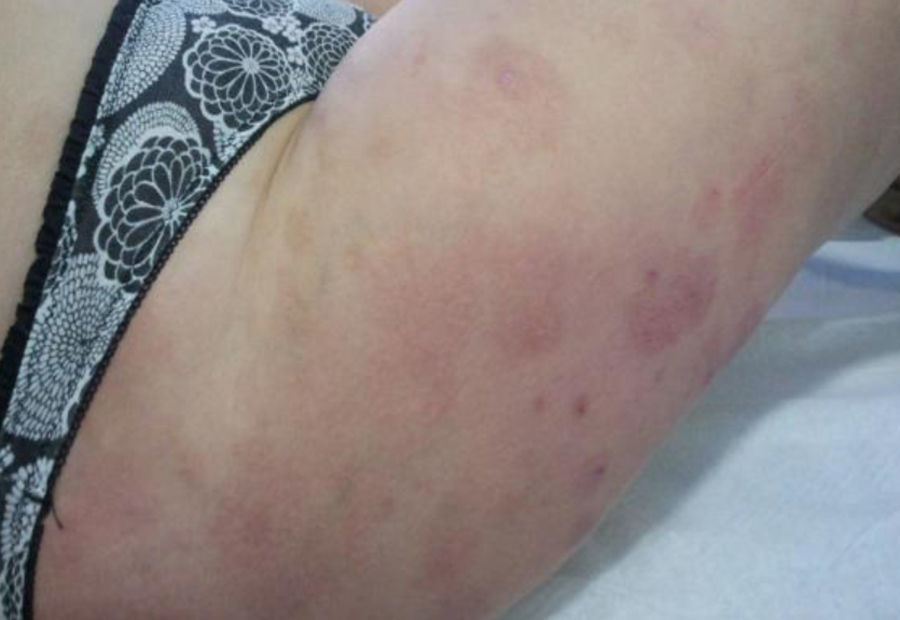
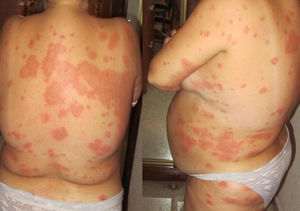
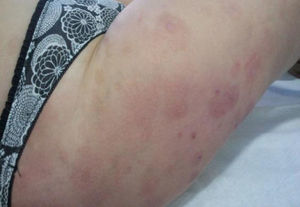
Caso clínicoMujer de 36 años con antecedentes familiares de diabetes mellitus tipo 2 y personales de asma bronquial leve, fibromialgia e hipotiroidismo primario autoinmune, actualmente eutiroidea sin tratamiento. Historia gestacional: 2 gestaciones, ningún aborto y una cesárea. En el primer embarazo fue tratada con sulfato ferroso oral por anemia y dexclorfenhidramina por prurito. Parto por cesárea por desprendimiento prematuro de placenta normalmente inserta. En el puerperio persistió el prurito y se valoró en consultas de dermatología con diagnóstico de prurigo simple, resolviéndose con antihistamínicos orales y corticoides tópicos. En el segundo embarazo, durante el primer trimestre, consultó por prurito cutáneo sin lesiones que se trató con medidas tópicas (alcohol mentolado) y antihistamínicos (hidroxicina, 25mg/12h). A comienzos del segundo trimestre se detectó hipertensión arterial y comenzó tratamiento con alfametildopa (250mg/12h). Fue valorada por ginecología incluyéndose en la consulta de alto riesgo por posible crecimiento intrauterino retardado (CIR), riesgo de trombofilia, hipertensión arterial y dermatosis. Diez días después acudió nuevamente a la consulta de atención primaria por la aparición de lesiones cutáneas muy pruriginosas consistentes en placas eritematosas con bordes sobreelevados y ampollas incipientes de distribución generalizada (fig. 1). No existía afectación de mucosas, palmas ni plantas. Por la gran extensión y el polimorfismo de las lesiones se decidió su derivación preferente a consultas de dermatología. Se le realizó biopsia de una lesión de piel del brazo en la que se observó ampolla suprabasal con presencia de eosinófilos en la dermis superficial y el interior de la ampolla. El estudio de inmunofluorescencia a la biopsia demostró la presencia, en varias tandas repetidas, de depósito lineal de C3 en la membrana basal. Se diagnosticó penfigoide del embarazo. Se indicó tratamiento con prednisona (60mg/día), dexclorfenhidramina (2mg/8h) y clobetasol propionato tópico. En el control ecográfico de la semana 21 se detectó un edema intenso de placenta y CIR precoz por Doppler (CIR III-IV) decidiéndose realizar amniocentesis. La paciente desarrolló una corioamnionitis secundaria al procedimiento y se decidió finalizar la gestación por el grave riesgo para el feto. Tras el aborto, por persistencia de los síntomas, continuó el seguimiento en atención primaria y dermatología. La paciente permanecía en tratamiento con hidroxicina (25mg/12h), omeprazol (20mg/día) y prednisona (45mg/día), evidenciándose efectos secundarios de los corticoides (facies abotargada, molestias gástricas y leves edemas maleolares), así como alteración de su estado emocional, que requirió derivación a consultas de salud mental que diagnosticó como trastorno adaptativo con estado de ánimo deprimido e inició tratamiento con lorazepam (1mg/8h). Los intentos de reducir la dosis de corticoides fracasaron (reagudizaciones del cuadro cutáneo) por lo que dermatología decidió tratamiento con azatioprina (50mg/12h), asociada a 30mg/día de prednisona e hidroxicina (25mg/12h). Transcurridos 15 días fue atendida en el servicio de urgencias del centro de salud por epigastralgia intensa indicándosele tratamiento con omeprazol (20mg/12h), domperidona (5ml/8h) y almagato (1,5g/8h). Una semana después se derivó para valoración por digestivo por empeoramiento clínico y febrícula. Fue diagnosticada de hepatitis tóxica que se siguió ambulatoriamente. Se suspendió la azatioprina normalizándose las transaminasas en 2 semanas. Un mes después se inició tratamiento con sulfonas (dapsona 50mg/12h) manteniendo las dosis de prednisona e hidroxicina. El cuadro cutáneo mejoró muy lentamente lo que permitió reducir también pausadamente las dosis de corticoides. Actualmente, 8 meses después de finalizar la gestación, persisten lesiones cutáneas residuales (hiperpigmentación de la piel en las zonas de las lesiones previas) (fig. 2) y se mantiene una dosis diaria de 2,5mg de prednisona, estando prevista su retirada completa en función de su evolución clínica. En dermatología es revisada mensualmente.
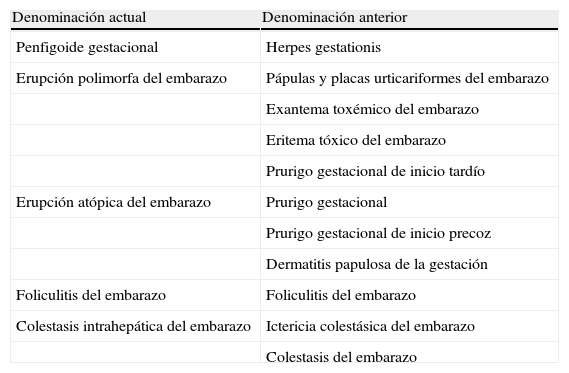
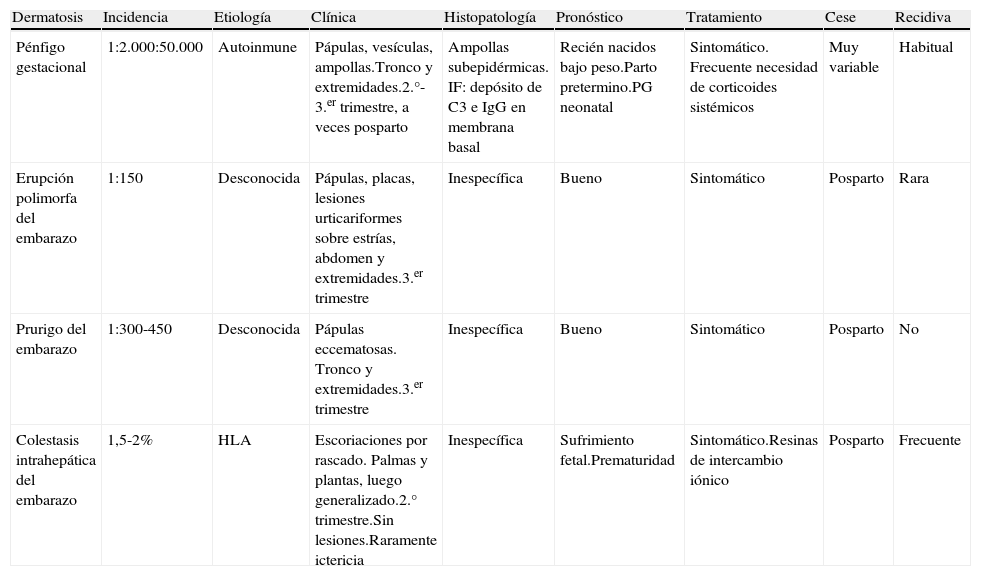
DiscusiónDurante la gestación se pueden producir cambios cutáneos y mucosos relacionados con este proceso que pueden ser fisiológicos o no. Los cambios fisiológicos más frecuentes son: prurito gravídico (1-2% de embarazos, se atribuye a una posible disfunción hepática secundaria a los estrógenos y actualmente se considera una forma leve de colestasis intrahepática del embarazo2); hiperpigmentación cutánea (oscurecimiento de la aréola mamaria, genitales, línea alba, y cloasma o melasma gravídico); hirsutismo leve; cambios en las uñas; aumento de la actividad ecrina y sebácea glandular; estrías por distensión; cambios vasculares (eritema palmar, varices en miembros inferiores), y gingivitis2. Los cambios no fisiológicos constituyen las dermatosis del embarazo. Su clasificación más aceptada es la presentada por Holmes y Black3 (tabla 1) que incluye como entidades: el pénfigo gestacional (herpes gestationis) (PG); la erupción polimórfica del embarazo (EPE); el prurigo del embarazo (PE); la foliculitis del embarazo (FE), y la colestasis intrahepática del embarazo (CIE). La incidencia de estas dermatosis es difícil de calcular debido a los diferentes criterios de inclusión, la escasa frecuencia de algunos procesos, y a que muchas pacientes no son derivadas a dermatología para un estudio y diagnóstico correctos4. En un estudio prospectivo amplio realizado durante un año se encontró una incidencia del 0,5% de EPE y del 0,5% de CIE, siendo el resto de entidades anecdóticas5. La tabla 2 resume las características más importantes para el diagnóstico diferencial de estas dermatosis.
Dermatosis del embarazo
| Denominación actual | Denominación anterior |
| Penfigoide gestacional | Herpes gestationis |
| Erupción polimorfa del embarazo | Pápulas y placas urticariformes del embarazo |
| Exantema toxémico del embarazo | |
| Eritema tóxico del embarazo | |
| Prurigo gestacional de inicio tardío | |
| Erupción atópica del embarazo | Prurigo gestacional |
| Prurigo gestacional de inicio precoz | |
| Dermatitis papulosa de la gestación | |
| Foliculitis del embarazo | Foliculitis del embarazo |
| Colestasis intrahepática del embarazo | Ictericia colestásica del embarazo |
| Colestasis del embarazo |
Características clínicas de las dermatosis del embarazo. Diagnóstico diferencial
| Dermatosis | Incidencia | Etiología | Clínica | Histopatología | Pronóstico | Tratamiento | Cese | Recidiva |
| Pénfigo gestacional | 1:2.000:50.000 | Autoinmune | Pápulas, vesículas, ampollas.Tronco y extremidades.2.°-3.er trimestre, a veces posparto | Ampollas subepidérmicas. IF: depósito de C3 e IgG en membrana basal | Recién nacidos bajo peso.Parto pretermino.PG neonatal | Sintomático. Frecuente necesidad de corticoides sistémicos | Muy variable | Habitual |
| Erupción polimorfa del embarazo | 1:150 | Desconocida | Pápulas, placas, lesiones urticariformes sobre estrías, abdomen y extremidades.3.er trimestre | Inespecífica | Bueno | Sintomático | Posparto | Rara |
| Prurigo del embarazo | 1:300-450 | Desconocida | Pápulas eccematosas. Tronco y extremidades.3.er trimestre | Inespecífica | Bueno | Sintomático | Posparto | No |
| Colestasis intrahepática del embarazo | 1,5-2% | HLA | Escoriaciones por rascado. Palmas y plantas, luego generalizado.2.° trimestre.Sin lesiones.Raramente ictericia | Inespecífica | Sufrimiento fetal.Prematuridad | Sintomático.Resinas de intercambio iónico | Posparto | Frecuente |
Modificada de Doblas et al.2.
La erupción polimorfa del embarazo es la dermatosis más frecuente, estimándose una incidencia de 1:150 embarazos4,5. Este término se propuso para agrupar su variada morfología clínica. Generalmente es de aparición tardía (último trimestre de embarazo) y cursa con lesiones diversas: placas y pápulas eritematosas o lesiones urticariformes muy pruriginosas1,2,4. De patogenia desconocida, se ha relacionado con embarazos múltiples o ganancia de peso materno y/o fetal. Ello, junto a la localización de las lesiones en las estrías, sugiere su posible relación con la distensión abdominal1,4. La histopatología es inespecífica. El tratamiento es sintomático con emolientes, corticosteroides tópicos y antihistamínicos orales. Los síntomas desaparecen siempre tras el parto. No existe evidencia de riesgo materno o fetal, aunque podría relacionarse con piel atópica en el niño1.
La erupción atópica del embarazo (prurigo del embarazo) es una dermatitis pruriginosa benigna, con incidencia de 1:300-450 embarazos2,5. Se presenta en el tercer trimestre de gestación. Se manifiesta como lesiones pápulo-eccematosas escoriadas por el rascado en la superficie extensora de extremidades y tronco2,4. La histopatología es inespecífica y los estudios de inmunofluorescencia negativos. En las pruebas de laboratorio se pueden detectar niveles elevados de IgE en el 20-70% de los casos1. Su tratamiento es sintomático (antihistamínicos y corticosteroides tópicos). El pronóstico materno-fetal es bueno. No recurre en embarazos posteriores2,4.
La foliculitis del embarazo se considera una variante de la anterior. Consiste en una erupción papular acneiforme o urticariforme, muy pruriginosa, que afecta a abdomen y extremidades. Aparece en el segundo o tercer trimestre y cesa en la segunda o tercera semana posparto3. En la histopatología se aprecia una foliculitis aguda con infiltrado neutrofílico y cultivos bacterianos negativos4. Se ha tratado con peróxido de benzoilo y corticosteroides tópicos con buen respuesta3,4. Tiene buen pronóstico materno-fetal. Puede recurrir en embarazos posteriores.
La colestasis intrahepática recidivante del embarazo afecta al 1,5-2% de las gestaciones2. Se presenta en el segundo o tercer trimestre del embarazo. Se manifiesta como prurito intenso, de inicio en palmas y plantas que puede generalizarse y ser muy rebelde y resistente a tratamiento, con lesiones secundarias por rascado (escoriaciones y sobreinfección de estas). Es muy raro observar tinte subictérico o ictericia franca2. Patogénicamente hay un defecto en la excreción de sales biliares que provoca una elevación de ácidos biliares en el suero que, al pasar a la circulación fetal, puede tener efectos nocivos sobre el feto como anoxia placentaria y depresión cardiaca1 e importante aumento de la morbimortalidad fetal intraútero y prematuridad. El pronóstico materno es bueno, desapareciendo el cuadro una o 2 semanas después del parto, aunque generalmente recidiva en embarazos posteriores o con la toma de anticonceptivos orales1,2. La histopatología es inespecífica y las pruebas de inmunofluorescencia negativas. El indicador más sensible para el diagnóstico es un aumento de los niveles séricos de ácidos biliares. Las pruebas de función hepática son normales hasta en el 30% de los casos. El tratamiento es sintomático con antihistamínicos y, en casos graves, resinas de intercambio iónico. El ácido ursodesoxicólico es el único tratamiento que ha demostrado reducir el prurito y mejorar el pronóstico fetal1,2.
El pénfigo gestacional es una enfermedad rara, su incidencia varía de 1:2.000 a 1:50.000 embarazos4. De mecanismo patogénico exacto desconocido, se cree que pudiera tener un origen autoinmune6 debido al hallazgo de depósitos lineales de la fracción C3 del complemento y de IgG en la membrana basal de la piel afectada y perilesional. Se asocia con la expresión anormal del complejo mayor de histocompatibilidad ii en las células estromales amniocóricas y trofoblasto, lo que conduce a la producción de anticuerpos antiplacentarios IgG7. Se ha demostrado una predisposición hereditaria a presentar la enfermedad en relación con la presencia de los antígenos del complejo mayor de histocompatibilidad clase ii (HLA-DR3, DR4 y HLA-B81,2,6). Se manifiesta como prurito intenso que puede preceder a la aparición de las lesiones cutáneas1. Estas consisten en pápulas urticariformes y ampollas de inicio en abdomen y nalgas pudiéndose generalizar posteriormente, aunque sin afectación de cara, cuero cabelludo ni mucosas2,4,7. Suele iniciarse en el segundo o tercer trimestre aunque puede aparecer en cualquier momento de la gestación e incluso una o 2 semanas después del parto3. Recurre en el 95% de los embarazos posteriores, siendo entonces la afectación más precoz e intensa1,4,7. El diagnóstico se realiza mediante biopsia cutánea (deben observarse ampollas de localización subepidérmica4) y estudios de inmunofluorescencia directa (depósitos de C3 con o sin IgG en la unión dermoepidérmica1,2,4). Desde el punto de vista materno, el PG no tiene mal pronóstico. Desde el punto de vista fetal, puede asociarse insuficiencia placentaria que puede provocar parto prematuro, recién nacidos de bajo peso y muerte fetal anteparto4,8. Si aparece durante el embarazo, el tratamiento incluye antihistamínicos orales, esteroides tópicos, emolientes y prednisona oral. En casos severos, y una vez finalizada la gestación, se han considerado inmunosupresores (ciclofosfamida, azatioprina) e incluso agentes inmunomoduladores (rituximumab), plasmaféresis o inmunoglobulina intravenosa7. A veces, hasta la resolución total del proceso se pueden presentar pequeños rebrotes coincidiendo con fases premenstruales o a mitad de ciclo y con anticoncepción hormonal. Raramente pueden producirse episodios graves con persistencia de lesiones cutáneas durante años1.
Consideramos importante para el tratamiento de las dermatosis en las embarazadas aconsejar cuidados e hidratación adecuada de la piel. Los emolientes con aditivos como urea al 3-10%, mentol y polidocanol se consideran seguros durante el embarazo. Si es preciso utilizar antihistamínicos, en el primer trimestre son preferibles dexclorfenhidramina, dimetindeno y clemastina, y en el segundo y tercer trimestres podemos emplear loratadina y cetiricina. Para casos más graves pueden utilizarse corticosteroides tópicos suaves como metilprednisolona aceponato y furoato de mometasona durante breves periodos de tiempo, desaconsejándose tratamientos prolongados o corticosteroides más potentes9. Si es preciso utilizar corticosteroides sistémicos, la prednisona se considera de elección (cortisol, prednisolona y prednisona se inactivan enzimáticamente en la placenta). La dosis inicial habitual de prednisona es 0,5-2mg/kg/día según la naturaleza y severidad de las lesiones. Las dosis de mantenimiento no deberían exceder los 10-15mg/día en el primer trimestre. Se aconsejan terapias de corta duración (menos de 4 semanas) para evitar efectos indeseables para el feto, entre los cuales se ha descrito el aumento del riesgo de paladar hendido o labio leporino.
Aunque el PG generalmente no comporta mal pronóstico materno, excepto por la recurrencia en embarazos posteriores y la posible mayor precocidad e intensidad de las lesiones, en nuestra paciente la evolución ha sido muy tórpida, con importante repercusión física (secuelas cutáneas y efectos secundarios de la corticoterapia), mental, familiar (aborto, indicación por obstetricia de evitar nuevas gestaciones) y social (permanencia prolongada en baja laboral), requiriendo la colaboración y coordinación interniveles y poniendo de manifiesto la importancia del seguimiento en las múltiples facetas del paciente en atención primaria.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.