En las unidades de cuidados intensivos se utilizan habitualmente escalas que predicen el riesgo de mortalidad hospitalaria y objetivan las necesidades terapéuticas y asistenciales que requieren los pacientes críticos. El objetivo de este trabajo fue estudiar si el NEMS podía ser utilizado como predictor de mortalidad, comparándolo con el APACHE II. Se realizó un estudio prospectivo en una unidad de cuidados intensivos polivalente de 24 camas. El APACHE II y NEMS se estratificaron en 3 niveles. Se recogieron datos demográficos y el valor en las primeras 24 horas del APACHE II y NEMS. Se incluyeron 1.257 pacientes; fallecieron el 16,4%. Fueron quirúrgicos el 69,6%; la mediana para estancia y edad fue de 2 días (1-4) y 66 años (50-77); el 59,3% fueron hombres. La mediana para vivos y muertos de APACHE II fue 10 (6-20) y 22,5 (17,25-29) respectivamente, (p<0,001) y para NEMS, 24 (18-29) y 34 (25-39,7), (p<0,001). La correlación entre ambas escalas fue rho=0,457, (p<0,01). La regresión logística controlada por edad, sexo y APACHE mostró solo para NEMS elevados un OR=3,1 (IC95%: 1,5-6,6), respecto al nivel mas inferior. Según los resultados no se debe utilizar el NEMS como predictor de mortalidad, aunque el riesgo de muerte aumenta tres veces con NEMS altos.
Numerical scales are commonly used in intensive care units to predict hospital mortality and to assess the therapeutic effort and care that critically ill patients require. The aim of this work was to study whether the NEMS value can be used as a predictor of mortality, comparing it with the APACHE II. A prospective study in a 24 intensive care unit beds was conducted. The APACHE II and NEMS values were stratified into three levels. Demographic data and the first 24hours values of APACHE II and NEMS scales were collected. A total of 1257 patients were included, 16.4% of whom died. 69.6% were surgical; median stay was 2 days (1-4). Median age was 66 years (50-77), 59.3% were men. The median APACHE II and NEMS for the living and the dead in the subsequent course was 10 (6-20) versus 22.5 (17.25 to 29) (p <0.001) and 24 (18-29) versus 34 (25 to 39.7) (p<0.001) respectively. The correlation between both scales was rho=0.457 (p<0.01). Logistic regression controlled for age, sex and APACHE II showed an OR of 3.1 (95% CI: 1.5-6.6) only for high NEMS, compared to the lowest level. According to the results NEMS should not be used as a predictor of mortality, although the risk of death increases by three times with high NEMS.
En las unidades de cuidados intensivos (UCI), se utilizan habitualmente, por un lado, escalas que miden la gravedad del paciente y que además, tienen capacidad para predecir el riesgo de mortalidad hospitalaria y por otro, escalas que objetivan las necesidades terapéuticas y asistenciales de enfermería, que requieren los pacientes críticos ingresados en estas unidades. Su uso permite agruparlos en grupos homogéneos para realizar comparaciones entre ellos.
En las escalas predictivas se utilizan valores numéricos para describir la posible evolución de la enfermedad del paciente1.
Estas deben ser fáciles de utilizar, reproducibles y validadas en una muestra distinta a la utilizada en su diseño2,3.
Según Knaus estas escalas presentan cuatro ventajas: permiten concentrar los esfuerzos en aquellos pacientes, cuya probabilidad de beneficio es mayor; ayudan en la toma de decisión de la limitación del esfuerzo terapéutico; permiten la comparación entre unidades al utilizar un lenguaje común y facilita la evaluación de nuevas tecnologías y los resultados4–6.Las más utilizadas a nivel internacional son la Acute Physiology and Chronic Health Evaluation (APACHE), la Simplified Acute Physiology Score (SAPS II) y la Mortality Probability Models (MPM).El APACHE fue diseñado y actualizado por el Dr. William Knaus et al. a finales de los años 70. Este sistema se basa en la determinación de las alteraciones de variables fisiológicas, patológicas y demográficas.Existen 3 versiones, la primera, APACHE I7 fue diseñado en 1981 y constó de 34 variables, esta versión cayo rápidamente en desuso al considerarse excesivas el número de variables valoradas, aun así, su impacto sobre la evolución y desarrolló de nuevas medidas fue grande, y sentó las bases de futuras versiones más simplificadas. La versión APACHE II8 se desarrolló en 1985 y en ella se redujo el número de determinaciones a 12 variables fisiológicas, más la edad y el estado de salud previo, utilizando un rango de puntuación de 0 a 71. En 1991 apareció APACHE III9 que presenta la novedad de un formato en paquete de software, esta versión incluye variables muy parecidas a las de la versión anterior, pero el cálculo de la predicción de mortalidad y el manejo del producto se encuentran bajo licencia de utilización de APACHE Medical Systems (AMS), y por tanto es preciso comprarlo para poder acceder a los cálculos. Hasta ahora es APACHE II la más utilizada y la que mejor validación estadística ha tenido10–12.
El SAPS II fue desarrollado por Le Gall et al.13,14 en 1984. Es una versión simplificada del APACHE que emplea un rango de predicción de 0 a 26 puntos y valora 15 variables. En la actualidad existe disponible una versión de SAPS III «on line».
El MPM fue desarrollado por Teres et al.15 en 1993. Se diferencia de las otras 2, en que no presenta una puntuación, sino que muestra directamente una probabilidad de muerte hospitalaria en el momento del ingreso en UCI, a las 24 y a las 48 h del mismo.
De la misma manera que no todos los pacientes tienen la misma gravedad, tampoco son iguales las técnicas y tratamientos que se les aplican; es más, estas pueden variar a lo largo de la estancia del paciente. Con el fin de medir el esfuerzo terapéutico en los pacientes críticos y la carga asistencial de enfermería, Cullen en los años 70 desarrollo el sistema Therapeutic Intervention Scoring System16 (TISS). Este sistema mide 28 variables y no es muy utilizado, esto es debido a su complejidad, al tiempo que requiere para su cumplimentación y a que la valoración de algunos parámetros depende de la interpretación subjetiva del enfermero/a que la utilice17,18.Por ello, Abizanda en 1983 realizó modificaciones cuantitativas en la escala y estableció 3 niveles asistenciales en función de la puntuación obtenida: primer nivel o nivel de planta convencional, segundo nivel que incluye maniobras de monitorización que únicamente se pueden realizar en la UCI, diferenciándolas en invasivas y no invasivas, y un tercer nivel de tratamiento activo propio de un servicio de Cuidados Intensivos19.
La Foundation for Research in Intensive Care in Europe realizó en 1994 un proyecto de investigación a gran escala en las unidades de cuidados críticos europeas, el proyecto EURICUS I. Uno de sus objetivos, fue conocer, de forma objetiva, las cargas de trabajo del personal de enfermería en los servicios de Medicina Intensiva. Así desarrolló y validó la escala Nine Equivalents of Nursing Manpower Use Score (NEMS)20. Esta escala esta basada en el TISS y determina de una forma objetiva y sencilla y mediante solo nueve parámetros, como se distribuyen las actividades y cuidados de enfermería. En la actualidad es la escala mas utilizada.
Hay otras escalas, con el mismo objetivo: la Nursing Activities Score (NAS) desarrollada en 2003 por Miranda et al.21 y el grupo de trabajo del TISS. Mediante estudio multicéntrico se seleccionaron y definieron aquellas actividades de enfermería que mejor reflejaban la carga de trabajo en una UCI y se determinó la media de tiempo para cada actividad, esta fase se realizó mediante consenso entre distintos grupos de expertos (25 profesionales de cuidados intensivos: 15 médicos y 10 enfermeras) de 15 países. Posteriormente se validó a través de un estudio observacional. Consta de 7 grandes grupos y 23 variables, cuyos valores oscilan entre un mínimo de 1,2 y un máximo de 32.
En 2004 se desarrollo la Nursing Care Recording System (NCR11) que valora, con 11 parámetros, los cuidados propios de enfermería, y los procedimientos médicos. Pero en el estudio multicéntrico realizado por Walther SM et al.22 para validar la escala se vio que la NCR11 no mide los mismos elementos de carga de trabajo en la UCI que TISS y NEMS.
En 2007 apareció una nueva escala llamada de Valoración de las Cargas de Trabajo y Tiempos de Enfermería (VACTE)23. Esta escala se ha realizado en la unidad de cuidados intermedios de la Fundación Hospital Jove. Mediante consenso con el personal de enfermería de la unidad, con antigüedad entre 5 y 10 años, se determinaron todas las tareas y cuidados que se realizan en la misma. Consta de 13 apartados, dentro de cada uno de ellos hay subapartados con una puntuación, la cual equivale al tiempo medio, expresado en minutos, que el personal de enfermería invierte en la realización de cada uno de los cuidados en las 24 horas.
Con la hipótesis de que los pacientes más graves requieren una mayor carga de trabajo, se han intentado relacionar escalas de ambos tipos. Así, varios estudios han demostrado la relación entre: APACHE II y TISS24; TISS y NEMS25; TISS, NEMS y APACHE18; y NEMS y APACHE17,26.
En nuestra unidad utilizamos de forma habitual las escalas NEMS27 y APACHE II, por ello nos planteamos como objetivo y atendiendo al criterio de sencillez, validez y reproducibilidad, estudiar si la escala NEMS puede ser utilizada en nuestra unidad como predictor de mortalidad, comparándola con el APACHE II.
Material y métodoEstudio realizado en la Unidad de Cuidados Intensivos, Críticos II, del hospital Clínico San Carlos de Madrid. Esta es una unidad polivalente de 24 camas que atiende fundamentalmente a pacientes médicos, postoperatorios de cirugía digestiva, torácica, neurocirugía y de trauma.
Se diseñó un estudio prospectivo en el que se incluyeron los 1.257 pacientes ingresados de forma consecutiva en la unidad entre el 1 de enero y el 15 de noviembre de 2010.
Se recogieron variables demográficas como edad, sexo, estancia, situación al alta (vivo-muerto) y grupo diagnóstico (médicos, quirúrgicos y trauma).
Se realizó el APACHE II y el NEMS a todos los pacientes a las 24 horas de su ingreso. Se estratificó el valor de cada escala en tres niveles: leve (< 15), moderado (15-24) y grave (> 24) para APACHE II y leve (< 19), moderado (19-30) e intenso (> 30) para NEMS. De forma habitual el APACHE y el NEMS lo realizan el médico y la enfermera respectivamente, responsables del paciente.
Para el estudio estadístico se utilizó el paquete SPSS 15®. Las variables cuantitativas se definieron mediante mediana y rango intercuartílico (RIQ 25-75); las cualitativas se expresaron mediante porcentajes. Se realizó estudio bivariado con el APACHE II y el NEMS estratificados, se utilizó Test de Chi-cuadrado al confrontarlo con el resultado al alta. Mediante Mann Whitney se determinó la existencia de significación de APACHE II y NEMS respecto al resultado de alta. Se realizó estudio de correlación de APACHE II y NEMS mediante rho de Spearman. Con la edad, sexo, APACHE II y NEMS estratificados se realizó estudio de regresión logística, siendo la variable dependiente el éxitus. Con la probabilidad resultante, se dibujó su curva ROC, así como para APACHE II y NEMS de forma independiente.
ResultadosDe los 1.257 pacientes, hubo 96 que reingresaron de nuevo y 6 que lo hicieron más de dos veces. La edad, estancia, APACHE II y NEMS presentaron una distribución no normal. La mediana de edad fue de 66 años (RIQ 50-77) y tuvieron una mediana de estancia de 2 días (RIQ 1-4). Fallecieron el 16,4% y fueron hombres el 59,3%. La mediana de APACHE II y NEMS para el total de la muestra fue de 12 (RIQ 7-20) y 24 (RIQ 18-32) respectivamente y la media fue de 13,7 (± 8,2) para APACHE II y 26,5 (± 8,7) para NEMS. Con relación al grupo diagnóstico fueron quirúrgicos el 69,6%, médicos el 29,6% y traumáticos el 0,8%.
La distribución por estratos según APACHE y NEMS se muestra en las tablas 1 y 2.
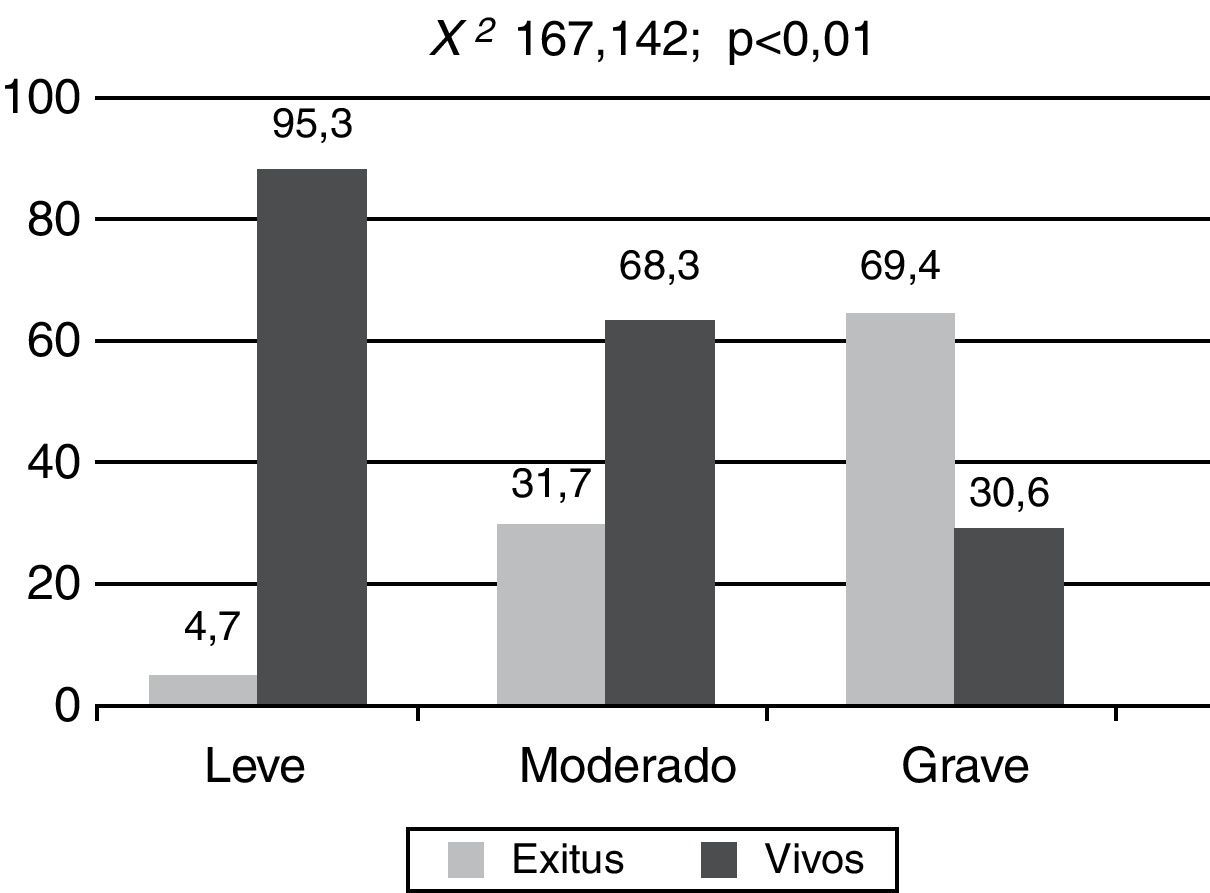
El APACHE II y el NEMS mostraron diferencias significativas según la situación del paciente al alta, ya fuera vivo o muerto. Para APACHE II fue de 10 (6-20) para vivos y 22,5 (17,25-29) para muertos (p<0,001) y en el caso de NEMS, 24 (18-29) y 34 (25-39,7) respectivamente, p<0,001 (figs. 1 y 2).
Los resultados del APACHE II y NEMS estratificados en función del alta del paciente se muestran en las figuras 3 y 4.
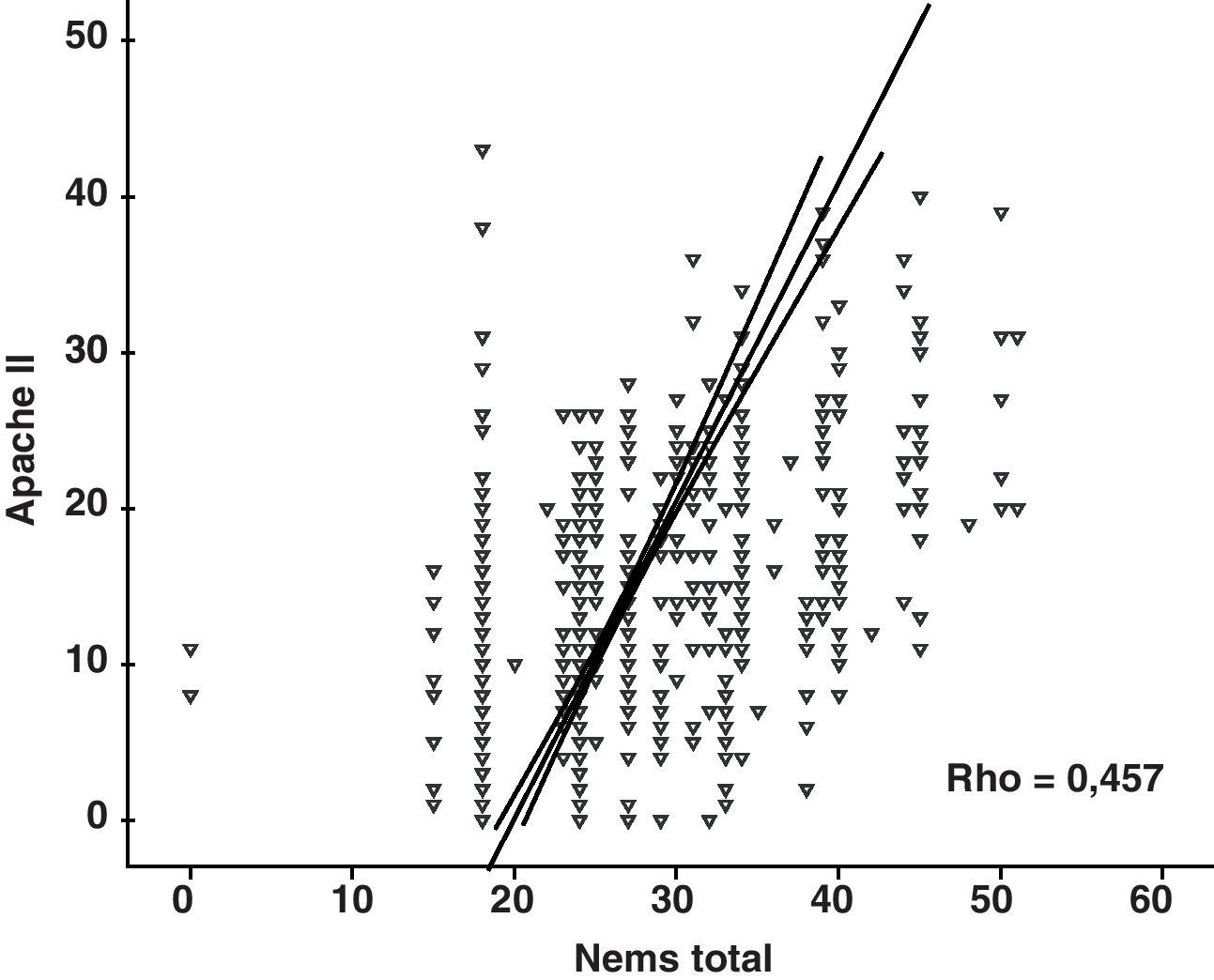
La correlación entre ambas escalas fue rho=0,457, p<0,01 (fig. 5).
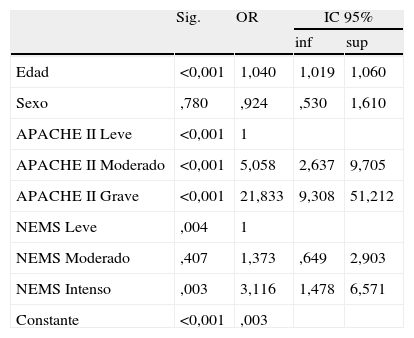
Cuando mediante regresión logística comparamos la edad, sexo y los diferentes estratos de NEMS y APACHE II con la variable dependiente muerte, obtuvimos un incremento en el riesgo de fallecer según va aumentando la edad y el APACHE II. En el caso de NEMS, solo el estrato superior marco un incremento de dicho riesgo. OR=3,1 (IC95%: 1,5-6,6) respecto al nivel leve. El sexo no fue determinante de riesgo (tabla 3).
Regresión logística
| Sig. | OR | IC 95% | ||
| inf | sup | |||
| Edad | <0,001 | 1,040 | 1,019 | 1,060 |
| Sexo | ,780 | ,924 | ,530 | 1,610 |
| APACHE II Leve | <0,001 | 1 | ||
| APACHE II Moderado | <0,001 | 5,058 | 2,637 | 9,705 |
| APACHE II Grave | <0,001 | 21,833 | 9,308 | 51,212 |
| NEMS Leve | ,004 | 1 | ||
| NEMS Moderado | ,407 | 1,373 | ,649 | 2,903 |
| NEMS Intenso | ,003 | 3,116 | 1,478 | 6,571 |
| Constante | <0,001 | ,003 | ||
Con la probabilidad desprendida de la regresión logística, la Curva ROC mostró un área bajo curva intermedia entre las mostradas por el APACHE II, 0,868 (IC95%: 0,840-0,895) y NEMS, 0,749 (IC95%: 0,689-0,789) de forma independiente, concretamente, esta fue de 0,860 (IC95%: 0,818-0,902), señalando que la inclusión del NEMS no determina un incremento en la precisión de la predicción (fig. 6).
DiscusiónLas medianas de APACHE y NEMS obtenidas en nuestro estudio presentan una muestra que, según la clasificación de Abizanda19 y de Gómez Ferrero18, se corresponde con un nivel asistencial ii.
La media de APACHE y NEMS obtenida en nuestro estudio es similar a la hallada en el estudio de Robas Gómez et al.17; ellos obtuvieron una media de 12 en APACHE y 23 de NEMS y mas todavía, a la obtenida por Gómez Ferrero et al.18. Su muestra presentó una media de 27,7 de NEMS y 14,17 de APACHE II. Al igual que ellos y Del Campo Pérez et al.28, nosotros también obtuvimos un NEMS significativamente más alto en aquellos pacientes que fallecieron.
Obtuvimos una correlación moderada entre NEMS y APACHE II, aunque menor a la obtenida por Gómez Ferrero et al.18 que fue de 0,52, tal vez porque su muestra presentó un NEMS algo mayor que el nuestro. Los resultados obtenidos en nuestro estudio apuntan a que según aumentan los valores de NEMS la probabilidad de muerte es mayor, aumentando por tanto la capacidad predictiva de la escala. Esto podría explicar, tal vez, porque Braña Marcos et al.23 obtuvieron una correlación de r=0,23 con una muestra cuyos valores medios de NEMS y APACHE II fue de 19,5 y 12,1 respectivamente, indicando que a mayor carga y gravedad, la predicción se afina.
Sin embargo, esto no se sostiene con la correlación de 0,6 obtenida en su estudio por Robas Gómez et al.17 de cuya muestra resultó un NEMS menor que el nuestro, pero pensamos que puede ser debido a que el NEMS que utilizaron fue el más alto a lo largo del ingreso del paciente, lo cual en sí es un sesgo de selección, mientras que nosotros utilizamos el de las primeras 24 horas.
El área bajo curva ROC obtenida por la escala NEMS es aceptable, pero no mejora la del APACHE II, ratificándose esta última, como una escala más específica predictora de mortalidad. Apoyando esto último, se observa muy claramente en los resultados, como según va a aumentando el valor de APACHE II, así lo hace también el porcentaje de pacientes fallecidos en el estudio bivariado.
Lo que sí parece claro es que valores altos de NEMS, en nuestro caso a partir de 30, tienen relación con la mortalidad. Por otro lado, se evidencia que los pacientes más graves requieren un mayor esfuerzo asistencial por parte de enfermería. Por ello creemos, que sería conveniente la realización de un nuevo estudio en una población más grave que la obtenida en el nuestro y tal vez entonces, exista una mejor correlación entre ambas escalas.
Conclusiones- •
Creemos que puede ser de interés el uso del NEMS como escala predictora de mortalidad en ausencia de APACHE II.
- •
Se deberían considerar como valores centinela de gravedad aquellos que estén por encima de 30 puntos en la escala NEMS.
Los autores declaran no tener ningún conflicto de intereses.
A todo el personal de enfermería y médico de la unidad de críticos ii, ya que sin su colaboración e interés, este trabajo no se hubiera podido realizar.