La educación terapéutica es clave en el tratamiento de la diabetes mellitus tipo 2 (DT2). La participación de una enfermera de práctica avanzada (EPA) en diabetes en un Programa de Atención y Educación Terapéutica (PAET) en Atención Primaria (AP) podría mejorar la atención y los resultados de salud en pacientes en tratamiento con 2o más dosis de insulina con mal control metabólico. Nuestro objetivo fue evaluar resultados clínicos, educativos y de satisfacción de este programa.
Material y métodosEstudio prospectivo, longitudinal, de intervención y valoración antes y después del programa, con una duración de 6meses con visitas presenciales, telefónicas e intervención grupal.
ResultadosSe incluyó a 184 pacientes, de los cuales 161 fueron analizados. El 89,4% de los sujetos fueron incluidos por mal control metabólico (GMCM) y el 10,6% por hipoglucemias de repetición (GMCH). En el GMCM el descenso promedio de la hemoglobina glucosilada (HbA1c) fue de –1,34±1,45%, sin aumento de hipoglucemias. En el GMCH, disminuyeron las hipoglucemias/semana (2,52±1,66 vs. 0,53±1,06; p <0,05), sin cambio en la HbA1c final (7,4±0,8%). Las competencias educativas, el estilo de vida, la adhesión al cuidado y la percepción de calidad de vida mejoraron a los 6 meses (p <0,05). Al finalizar el programa, los pacientes consideraron imprescindible el papel de la EPA (98%).
ConclusionesLa implementación de un PAET con la incorporación de una EPA en diabetes en AP permite en su conjunto la mejora de resultados clínicos, educativos y de satisfacción en pacientes con DT2 tratados con ≥ 2 dosis de insulina y control subóptimo.
Therapeutic education is an essential part in the management of type 2 diabetes mellitus (T2D). Implementing a therapeutic education program with the participation of a diabetes specialist nurse (DSN) addressed to patients with T2D using more than 2insulin injections and sub-optimal metabolic control in primary care (PC) could improve health care and clinical outcomes. Our purpose was to evaluate the clinical, educational and patient satisfaction outcomes of this program.
Material and methodsA prospective, longitudinal study was performed with an evaluation before and after the intervention. The program had a duration of 6 months and included individual on-site, phone and group visits.
Results184 subjects were included and 161 were finally evaluated. 89.4% were included due to sub-optimal metabolic control and 10.6% because of repeated hypoglycemia. In the first group, the mean reduction in HbA1c was -1.34±1.45% without any increase in hypoglycemia episodes. In the second group, a significant reduction in hypoglycemia episodes/week was observed (2.52±1.66 vs. 0.53±1.06; P<.05) without any increase in HbA1c. Learning skills, lifestyle, adherence to care, and the perception of quality of life had significantly improved at 6 months (P<.05). The overall program was positively evaluated by patients, the role of DSN being considered essential by 98% of the responders.
ConclusionA structured therapeutic education program, including a DSN, addressed to insulin treated T2D patients attending primary care facilities and with sub-optimal metabolic control is associated with beneficial effects in terms of clinical, educational and patient satisfaction endpoints.
La diabetes mellitus constituye uno de los principales problemas de salud pública por su elevada prevalencia y morbimortalidad y su cuantioso coste sanitario1. En España, según el estudio di@betes la prevalencia de diabetes mellitus tipo 2 (DT2) es del 13,8%, siendo estimada en un 6% la prevalencia de diabetes desconocida2. El riesgo de presentarla aumenta con la edad, la obesidad y el sedentarismo, y se asocia a hipertensión y dislipidemia, aportándole un elevado riesgo cardiovascular3. Existe una relación directa entre la duración de la enfermedad y el porcentaje de sujetos tratados con fármacos inyectables, principalmente insulina. La DT2 mal controlada se asocia a mayor prevalencia de complicaciones crónicas, peor calidad de vida, menor satisfacción con el tratamiento y mayor gasto sanitario4. La intensificación del tratamiento incluyendo el uso de varias dosis de insulina, en ocasiones, se realiza de forma tardía en fases avanzadas de la enfermedad, momento en que los sujetos con DT2 son derivados a la atención especializada.
En la actualidad, no se concibe una atención integral en la persona con diabetes sin educación terapéutica. Los programas estructuran la atención y la educación terapéutica, y son necesarios para conseguir el empoderamiento del paciente en temas de cambios en el estilo de vida y el manejo de fármacos, la prevención y el tratamiento de complicaciones. La intervención educativa estructurada proporciona mejoría en resultados clínicos, adherencia y calidad de vida, un mejor uso de servicios de atención y un menor uso de servicios de urgencias y hospitalización por descompensaciones agudas5-8. Asimismo, los programas deben adaptarse a poblaciones específicas, considerando el tipo de diabetes, los factores étnicos, sociales, cognitivos, de alfabetización y culturales. La accesibilidad a estos sigue siendo una de las barreras más importantes en todo el mundo9. En este contexto, se incluyó la figura de enfermera de práctica avanzada (EPA) en diabetes en la atención especializada en el ámbito de Atención Primaria (AP), encargada de diseñar, implementar y evaluar un programa estructurado dirigido a pacientes con DT2. El Consejo Internacional de Enfermeras define la EPA como «una enfermera que ha adquirido la base de conocimientos expertos, habilidades complejas para la toma de decisiones y competencias clínicas».
Nuestro objetivo fue evaluar la efectividad de un programa estructurado, dirigido a pacientes con DT2 en tratamiento con ≥ 2 dosis de insulina (Programa de Atención y Educación Terapéutica de Optimización dirigido a personas con Diabetes Tipo 2 [PAET-Optimización DT2]) con mal control metabólico, que incluía la figura de una EPA en diabetes en la atención especializada endocrinológica en AP.
Material y métodosEstudio prospectivo, longitudinal y de intervención pre-post, sin grupo control, de 18 meses de duración. Se evaluaron datos clínicos y educativos, al inicio y a los 6 meses. Fue aprobado por el Comité de Ética de Investigación Clínica (HCB/2018/0075). Se incluyó a sujetos con DT2 en tratamiento con ≥ 2 dosis de insulina y mal control metabólico de 9 centros de AP (CAP) del Àrea Integral de Salud Barcelona Esquerra (AISBE) que forman parte del área de influencia del Hospital Clínic de Barcelona (CAP: Montnegre, Numància, Comte Borrell, Casanova, Roger, La Marina, Les Corts, Les Hortes, Doctor Carles Ribas), entre octubre del 2016 y febrero del 2018. En estos centros la atención especializada en Endocrinología es proporcionada desde la Reordenación de la Atención Especializada (RAE) por especialistas en Endocrinología y Nutrición (EEN) del Hospital Clínic de Barcelona. Con el consenso de los diferentes proveedores de salud del territorio y la Unidad de Diabetes del Servicio de Endocrinología y Nutrición de este hospital, se puso en marcha el proyecto de integrar en la atención especializada en el ámbito de AP el papel de la EPA en diabetes de la RAE (EPADRAE). Uno de los objetivos de la EPADRAE era la implementación de un PAET dirigido a sujetos con DT2 en tratamiento con ≥ 2 dosis de insulina con control metabólico subóptimo que requieren una derivación al EEN.
El control metabólico subóptimo se definió arbitrariamente como: una hemoglobina glucosilada (HbA1c)>7,5% en sujetos menores de 75 años sin complicaciones crónicas o comorbilidades graves; en sujetos mayores de 75 años una HbA1c>8,0% o complicaciones crónicas o comorbilidades graves; o sujetos que, sin superar estos niveles de HbA1c, presentaban hipoglucemias frecuentes (glucemia capilar <70mg/dl más de 2 veces/semana) o graves (episodio de hipoglucemia que requiere una tercera persona para su resolución) y que sean derivados a la RAE de Endocrinología para optimizar el control.
Se excluyó a aquellos con deterioro cognitivo sin soporte familiar o que por comorbilidad asociada o criterio del equipo de Endocrinología no eran tributarios de la intervención, así como aquellos que no deseaban seguimiento por la atención especializada.
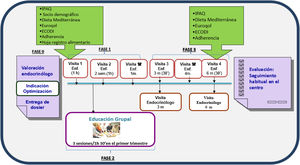
Características del programa estructurado PAET-Optimización DT2El programa fue consensuado dentro del grupo de enfermedad crónica de diabetes del AISBE con el soporte de las direcciones de AP y del Hospital Clínic. El programa tiene una duración de 6 meses, estructurado en visitas individuales con el EEN y la EPADRAE, visitas telefónicas y educación grupal. La EPADRAE consensua los calendarios de visitas, recursos, cadencias, contenidos y materiales educativos y la metodología utilizada en las visitas individuales y en la intervención grupal10. Los equipos de AP (medicina y enfermería de familia referentes del paciente) eran informados de la inclusión del sujeto en el programa.
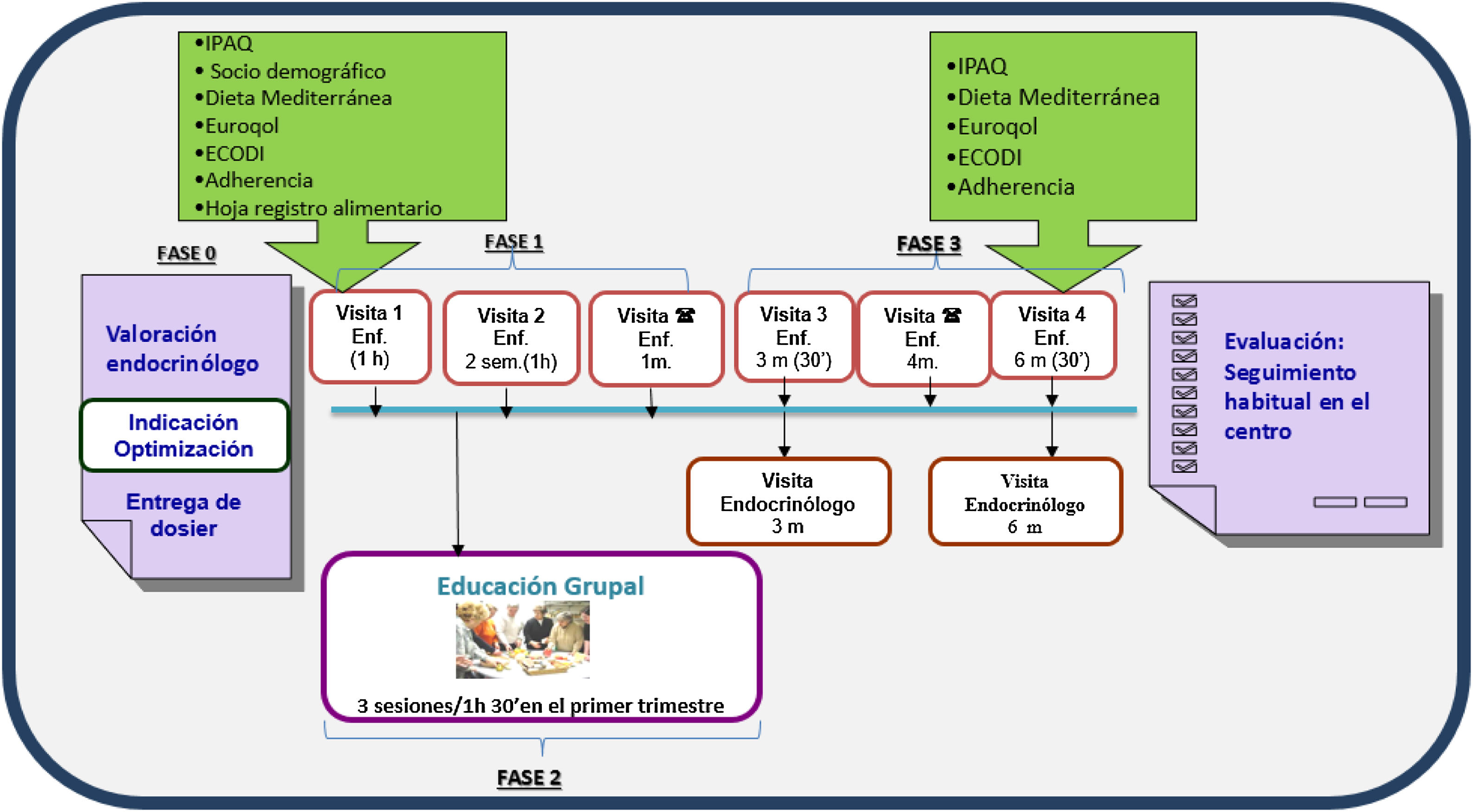
El programa consta de 3fases (fig. 1).
Primera fase de educación individualizada: incluye una visita inicial conjunta en la cual, según valoración del EEN, se incluye al sujeto en el programa. Se entrega la hoja informativa del programa y se facilitan cuestionarios (véase más adelante) para conocer sus necesidades, adaptando la intervención con objetivos individualizados. A las 2semanas se lleva a cabo otra visita con el objetivo de valorar la adherencia y la efectividad de los cambios en los tratamientos, el estilo de vida y las recomendaciones educativas pactadas con el sujeto o la familia, y una visita telefónica al mes de la inclusión con la EPADRAE para resolver dudas, valorar objetivos de control, descartar complicaciones agudas y posibles efectos adversos.
Segunda fase de educación grupal estandarizada: consta de 3sesiones por sujeto o familiares de 1,30h/sesión, en grupos de máximo 10 personas, a realizar en los 3 primeros meses de la inclusión. Se utiliza material y contenido educativo estandarizado basado en 3temáticas: diabetes y estrategias para mejorar el control; alimentación saludable y adaptación; complicaciones agudas/crónicas y habilidades en el uso de la insulinoterapia.
Tercera fase de seguimiento: consta de una visita conjunta a los 3 y 6 meses y una visita telefónica a los 4 meses de la inclusión. Se valora la necesidad de realizar visitas intermedias con el EEN o la EPADRAE. Al finalizar el programa, se continúa con el seguimiento habitual por parte de EEN y su equipo de AP. En caso de presentar nuevamente criterios de entrada en el programa, se reiniciará el seguimiento con la EPADRAE.
Variables analizadasVariables sociodemográficas: edad, género, país de origen, barrera lingüística y situación laboral.
Variables clínicas: antecedentes familiares de diabetes, factores de riesgo cardiovascular (presión arterial, peso, talla, índice de masa corporal, perímetro abdominal) y de control metabólico (HbA1c, perfil lipídico, creatinina, índice albúmina/creatinina). Se registra el tipo de tratamiento farmacológico y no farmacológico de la diabetes. Se evalúa la presencia de complicaciones crónicas (retinopatía, nefropatía, cardiopatía isquémica, enfermedad cerebrovascular, vasculopatía y neuropatía periférica).
Variables de estilo de vida y de educación terapéutica: al inicio y los 6meses se evalúan, a través de cuestionarios validados, los conocimientos de la diabetes (Escala de Conocimientos sobre la Diabetes [ECODI], 0-14)11, la adherencia a la autogestión del tratamiento (Self-Care Inventory-Revised [SCI-R])12, la adherencia a la dieta mediterránea (0-14)13 y a la actividad física (International Physical Activity Questionnaire [IPAQ], 1-3)14 y la percepción subjetiva del estado de salud (European Quality of Life-5 Dimensions [EuroQooL], 0-10)15.
Variables de la experiencia del paciente y la satisfacción con el PAET: evaluadas mediante una encuesta anónima (ad hoc) al finalizar el programa.
Variables organizativas-gestión: efectividad y cumplimiento de la estructura del programa medidas por número de sujetos incluidos, asistencia a educación grupal, número de visitas realizadas por EEN y EPADRAE, consultas telefónicas, ingresos hospitalarios y consultas a urgencias motivadas por la diabetes.
Análisis estadísticoLos resultados se presentan como media±desviación estándar o proporciones. Las comparaciones entre grupos se realizan utilizando una prueba de la t de Student para datos no apareados o apareados, o bien utilizando una prueba de la U de Mann-Whitney. Las proporciones se comparan con el uso de una prueba exacta de Fisher. Las fortalezas de asociación entre 2variables se calculan utilizando el coeficiente de correlación de Pearson. Un valor de p <0,05 es considerado estadísticamente significativo. El análisis de los datos se llevó a cabo con el software SPSS, versión 20.0 (SPSS Inc., Chicago, IL, EE. UU.).
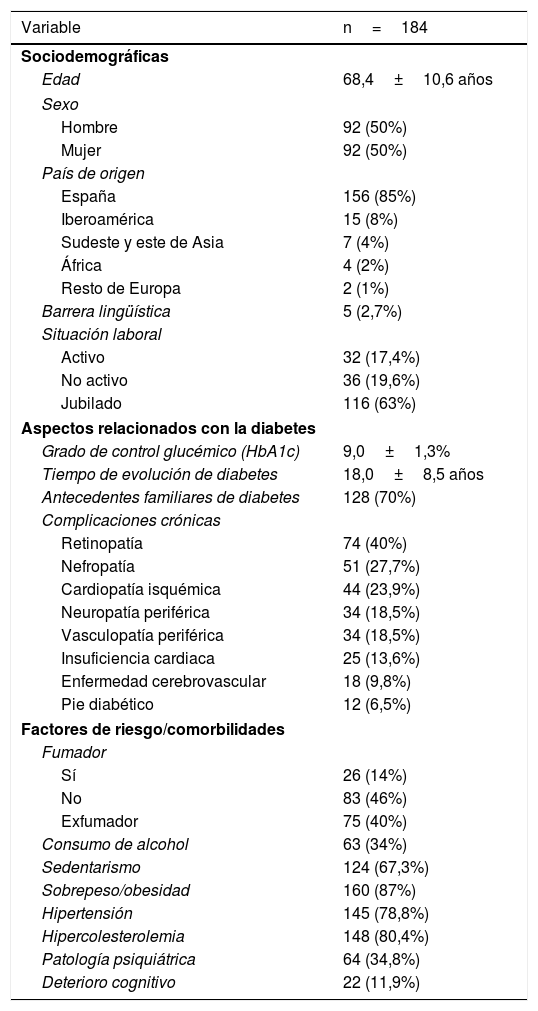
ResultadosCaracterísticas de los participantesSe incluyó a 184 pacientes con DT2 en tratamiento con ≥ 2 dosis de insulina. La tabla 1 muestra sus características clínicas. Un 89,4%(n=144) de los sujetos fueron incluidos en el programa debido a un mal control metabólico (grupo de mal control metabólico [GMCM]) y un 10,6% (n=17) debido a la presencia repetida de hipoglucemias (grupo de mal control por hipoglucemias [GMCH]).
Perfil sociodemográfico de sujetos incluidos
| Variable | n=184 |
|---|---|
| Sociodemográficas | |
| Edad | 68,4±10,6 años |
| Sexo | |
| Hombre | 92 (50%) |
| Mujer | 92 (50%) |
| País de origen | |
| España | 156 (85%) |
| Iberoamérica | 15 (8%) |
| Sudeste y este de Asia | 7 (4%) |
| África | 4 (2%) |
| Resto de Europa | 2 (1%) |
| Barrera lingüística | 5 (2,7%) |
| Situación laboral | |
| Activo | 32 (17,4%) |
| No activo | 36 (19,6%) |
| Jubilado | 116 (63%) |
| Aspectos relacionados con la diabetes | |
| Grado de control glucémico (HbA1c) | 9,0±1,3% |
| Tiempo de evolución de diabetes | 18,0±8,5 años |
| Antecedentes familiares de diabetes | 128 (70%) |
| Complicaciones crónicas | |
| Retinopatía | 74 (40%) |
| Nefropatía | 51 (27,7%) |
| Cardiopatía isquémica | 44 (23,9%) |
| Neuropatía periférica | 34 (18,5%) |
| Vasculopatía periférica | 34 (18,5%) |
| Insuficiencia cardiaca | 25 (13,6%) |
| Enfermedad cerebrovascular | 18 (9,8%) |
| Pie diabético | 12 (6,5%) |
| Factores de riesgo/comorbilidades | |
| Fumador | |
| Sí | 26 (14%) |
| No | 83 (46%) |
| Exfumador | 75 (40%) |
| Consumo de alcohol | 63 (34%) |
| Sedentarismo | 124 (67,3%) |
| Sobrepeso/obesidad | 160 (87%) |
| Hipertensión | 145 (78,8%) |
| Hipercolesterolemia | 148 (80,4%) |
| Patología psiquiátrica | 64 (34,8%) |
| Deterioro cognitivo | 22 (11,9%) |
Los datos se presentan como media+DE y número (%).
El 87,5% (n=161) de los sujetos finalizó el seguimiento a los 6 meses y el 12,5% (n=23) abandonó el seguimiento (8% fallecimiento, 21,7% ingresos en centros sociosanitarios/atención domiciliaria/hospital, 69,5% abandonó el seguimiento por causa desconocida). Las características de los pacientes que finalizaron el programa eran similares a la muestra inicial.
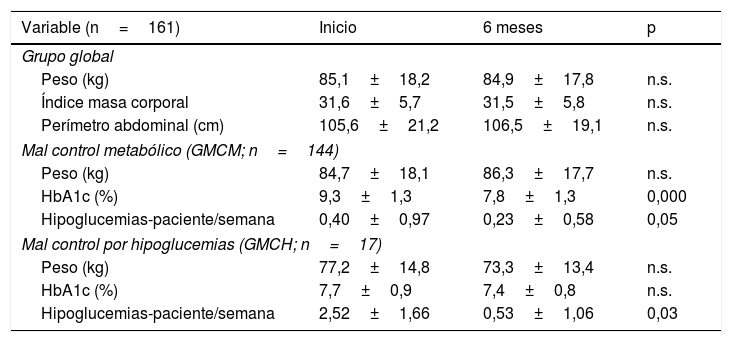
Resultados clínicos, antropométricos y de tratamientoSe observó una reducción estadísticamente significativa de la HbA1c en el grupo global a los 6 meses (9,0±1,3% vs. 7,8±1,3%; p=0,000) del inicio del programa, asociado a una reducción del número de hipoglucemias leves por paciente/semana (0,62±1,20 vs. 0,26±0,65; p=0,001). No hubo diferencias significativas con relación al peso, al índice de masa corporal ni al perímetro abdominal respecto al inicio. Inicialmente, solo el 3,1% de los sujetos del grupo global tenía una HbA1c <7%, el 8,7% una HbA1c <7,5% y el 14,3% una HbA1c <8%. A los 6 meses, los porcentajes mejoraron significativamente, siendo del 20, el 42 y el 62%, respectivamente, (p <0,001). Estos resultados son similares en el GMCM, mientras que en el GMCH se evidenciaba una reducción del número de hipoglucemias a los 6 meses, sin cambios significativos en HbA1c ni en el peso (tabla 2). Los sujetos incluidos en el GMCM eran más jóvenes (67,6±10,5 vs. 75,1±9,6 años; p=0,007) y tenían mayor HbA1c al inicio (9,3±1,3% vs. 7,7±0,9%; p=0,000) que los incluidos en el GMCH. La reducción de la HbA1c fue mayor en el grupo GMCM que en el grupo GMCH (–1,34±1,45% vs. –0,35±0,65; p=0,000), consiguiendo una equiparación de HbA1c al finalizar el seguimiento entre ambos grupos.
Resultados según el motivo de inclusión
| Variable (n=161) | Inicio | 6 meses | p |
|---|---|---|---|
| Grupo global | |||
| Peso (kg) | 85,1±18,2 | 84,9±17,8 | n.s. |
| Índice masa corporal | 31,6±5,7 | 31,5±5,8 | n.s. |
| Perímetro abdominal (cm) | 105,6±21,2 | 106,5±19,1 | n.s. |
| Mal control metabólico (GMCM; n=144) | |||
| Peso (kg) | 84,7±18,1 | 86,3±17,7 | n.s. |
| HbA1c (%) | 9,3±1,3 | 7,8±1,3 | 0,000 |
| Hipoglucemias-paciente/semana | 0,40±0,97 | 0,23±0,58 | 0,05 |
| Mal control por hipoglucemias (GMCH; n=17) | |||
| Peso (kg) | 77,2±14,8 | 73,3±13,4 | n.s. |
| HbA1c (%) | 7,7±0,9 | 7,4±0,8 | n.s. |
| Hipoglucemias-paciente/semana | 2,52±1,66 | 0,53±1,06 | 0,03 |
Los datos se presentan como media+/-DE y p.
A lo largo del seguimiento se produjo un episodio de hipoglucemia grave en el contexto de un consumo excesivo de alcohol y un error en la dosis administrada de insulina.
A los 6 meses del inicio del programa, se observó una mejoría de las cifras de colesterol total (176±45mg/dl vs. 163±41mg/dl; p=0,000), triglicéridos (200±172mg/dl vs. 172±121mg/dl; p=0,001) y colesterol LDL (94±42mg/dl vs. 84±28mg/dl; p=0,008). Las cifras de presión arterial sistólica (139±19mmHg vs. 137±16mmHg), presión arterial diastólica (75±15mmHg vs. 75±10mmHg), cociente de albuminuria/creatinina (130±358mg/g vs. 92±219mg/g) y la estimación del riesgo cardiovascular a 10 años mediante las tablas REGICOR (7,7±7,9 vs. 6,7±3,6) no mostraron diferencias significativas al finalizar el seguimiento.
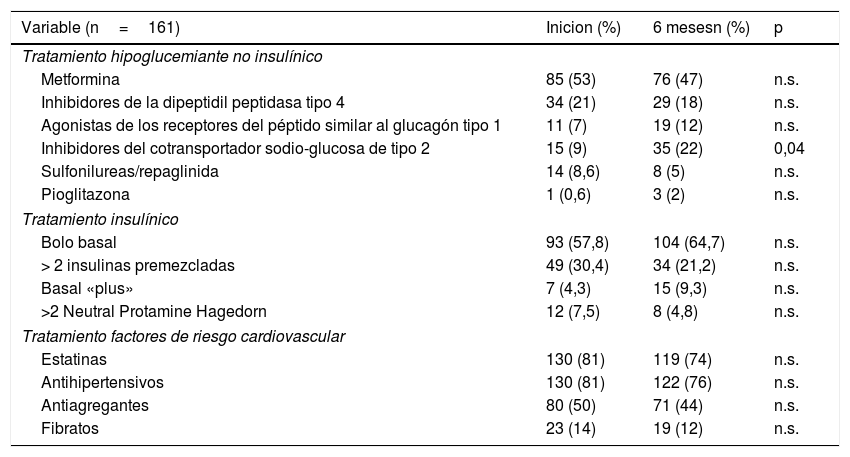
Con relación al tratamiento farmacológico, no hubo cambios respecto al tratamiento con hipoglucemiantes no insulínicos, excepto un incremento en el porcentaje de sujetos que a los 6 meses recibían inhibidores del cotransportador sodio-glucosa de tipo 2 (i-SGLT2) (9% vs. 22%; p=0,04). Estos eran más jóvenes (65,4±8,4 vs. 69,8±10,6; p=0,015), tenían menos años de evolución de la diabetes (15,4±5,8 vs. 19,0±9,0; p=0,014), un mayor índice de masa corporal (33,8±5,8 vs. 30,4±5,2; p=0,000) y recibían más unidades totales diarias de insulina respecto a los que no tomaban i-SGLT2 (88,8±43,7 vs. 68,9±42,6; p=0,023). Con relación al tratamiento con fármacos secretagogos (sulfonilureas/repaglinida), se retiraron en 6 de los 14 sujetos que los recibían al inicio del programa.
En relación con el tratamiento insulínico, no hubo diferencias significativas en el tipo de tratamiento a los 6 meses. El 58,4% (n=94) utilizaba insulina glargina como insulina basal y el 68,3%(n=110) se administraba insulina ≥ 3 veces al día. Al finalizar el seguimiento, el 23,6% (n=38) aumentó el número de inyecciones al día, así como aumentó las unidades de insulina basal (31,7±22,6 vs. 36,9±26,5; p=0,000), pero no la dosis de insulina rápida ni la total.
Con relación al porcentaje de uso de fármacos para el tratamiento de otros factores de riesgo cardiovascular, no hubo diferencias significativas al inicio y final del programa (tabla 3).
Cambios en el tratamiento de la diabetes y factores de riesgo cardiovascular
| Variable (n=161) | Inicion (%) | 6 mesesn (%) | p |
|---|---|---|---|
| Tratamiento hipoglucemiante no insulínico | |||
| Metformina | 85 (53) | 76 (47) | n.s. |
| Inhibidores de la dipeptidil peptidasa tipo 4 | 34 (21) | 29 (18) | n.s. |
| Agonistas de los receptores del péptido similar al glucagón tipo 1 | 11 (7) | 19 (12) | n.s. |
| Inhibidores del cotransportador sodio-glucosa de tipo 2 | 15 (9) | 35 (22) | 0,04 |
| Sulfonilureas/repaglinida | 14 (8,6) | 8 (5) | n.s. |
| Pioglitazona | 1 (0,6) | 3 (2) | n.s. |
| Tratamiento insulínico | |||
| Bolo basal | 93 (57,8) | 104 (64,7) | n.s. |
| > 2 insulinas premezcladas | 49 (30,4) | 34 (21,2) | n.s. |
| Basal «plus» | 7 (4,3) | 15 (9,3) | n.s. |
| >2 Neutral Protamine Hagedorn | 12 (7,5) | 8 (4,8) | n.s. |
| Tratamiento factores de riesgo cardiovascular | |||
| Estatinas | 130 (81) | 119 (74) | n.s. |
| Antihipertensivos | 130 (81) | 122 (76) | n.s. |
| Antiagregantes | 80 (50) | 71 (44) | n.s. |
| Fibratos | 23 (14) | 19 (12) | n.s. |
Los datos se presentan como número (%) y p.
Al inicio de la inclusión al programa, un 69,9%(n=112) de los sujetos presentaba errores en la técnica de administración de insulina (71,7% no rotaba las zonas de punción, el 43% presentaba lipodistrofia, el 79% reutilizaba las agujas> 3 veces) y un 28% (n=45) cometía errores al realizar la glucemia capilar. Se requirió refuerzo educativo en el plan de alimentación (87,3%; n=140), en las recomendaciones de actividad física (68%; n=109) y en las medidas de prevención/tratamiento de hipoglucemia (> 90%; n=145, <33% disponía de glucagón). A los 6 meses, el 59,6% (n=96) de los sujetos mejoró la técnica de administración de insulina y de autoanálisis de glucemia capilar, y el 52%(n=84) la adherencia al plan de alimentación.
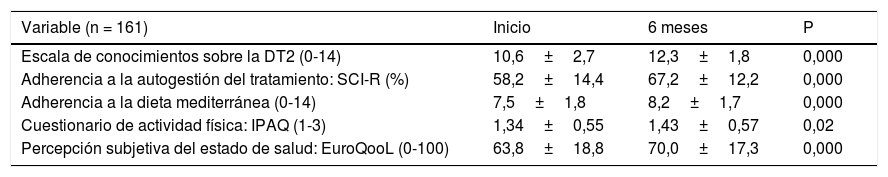
Como puede observarse en la tabla 4, las puntuaciones de los diferentes cuestionarios mejoraron significativamente al finalizar el programa. Al comparar los que completaron la educación individualizada y los que realizaron la intervención grupal, únicamente existen diferencias significativas en la adherencia a la autogestión del tratamiento (SCI-R) mejorando en aquellos que acudieron a la visita grupal (58,0±27,9 vs. 33,9±33,7; p=0,000).
Resultados de los cuestionarios al inicio y 6 meses
| Variable (n = 161) | Inicio | 6 meses | P |
|---|---|---|---|
| Escala de conocimientos sobre la DT2 (0-14) | 10,6±2,7 | 12,3±1,8 | 0,000 |
| Adherencia a la autogestión del tratamiento: SCI-R (%) | 58,2±14,4 | 67,2±12,2 | 0,000 |
| Adherencia a la dieta mediterránea (0-14) | 7,5±1,8 | 8,2±1,7 | 0,000 |
| Cuestionario de actividad física: IPAQ (1-3) | 1,34±0,55 | 1,43±0,57 | 0,02 |
| Percepción subjetiva del estado de salud: EuroQooL (0-100) | 63,8±18,8 | 70,0±17,3 | 0,000 |
Los datos se presentan como media+DE, rangos y porcentaje.
Se respetó el número de visitas que se había planificado en el diseño del programa, ofreciendo accesibilidad presencial y telefónica, sin recurrir a un exceso de visitas adicionales que pudieran comprometer los recursos de AP. Se realizaron un promedio total de 2,6 (0-3) visitas presenciales con el EEN, 4 (1-6) visitas presenciales con la EPADRAE y 1,8 (0-2) visitas telefónicas. Para optimizar los recursos, se agruparon algunos de los CAP para las sesiones grupales. Se realizaron un total de 9 ediciones, con una asistencia del 44,7% (n = 72) de los pacientes incluidos. No hubo ninguna derivación al hospital de día del hospital de referencia de ningún paciente incluido. Como se ha mencionado anteriormente, solo un paciente precisó atención del servicio de urgencias médicas por presentar una hipoglucemia grave.
Resultados de satisfacción de los pacientesAl finalizar el programa se consultó la opinión de los pacientes incluidos en el PAET-Optimización DT2 con un cuestionario ad hoc (n=128). Valoraron positivamente el programa, la información suministrada, la coordinación entre equipos de AP-especializada y el seguimiento realizado con una puntuación de 4,6/5. El 98% de los encuestados consideró necesaria la figura de una EPADRAE, cumpliéndose sus expectativas al finalizar el programa en un 92%. También se evaluó la opinión de los asistentes a las sesiones grupales de forma anónima mediante un cuestionario ad hoc. La valoración global fue positiva, considerándose la información y las recomendaciones proporcionadas útiles o muy útiles para mejorar el manejo de la enfermedad. El 97,5% de los que asistieron a las grupales las recomendarían a otras personas con DT2. Además, consideraron los contenidos como buenos o excelentes (4,8/5).
DiscusiónLos resultados de nuestro estudio sugieren que el PAET dirigido a pacientes con DT2 en tratamiento con ≥ 2 dosis de insulina y mal control metabólico mediante la incorporación de una EPA en diabetes al ámbito de la AP tiene efectos clínicos y educativos beneficiosos a corto-medio plazo. Además, su valoración por parte del paciente es satisfactoria.
El PAET-Optimización DT2 es un programa educativo, nuevo en nuestro territorio, puesto en marcha en el ámbito de AP, que ha permitido demostrar una mejoría del control metabólico de sujetos con DT2 en tratamiento con ≥ 2 dosis de insulina y control subóptimo, sin incrementar peso ni número de hipoglucemias. El diseño del programa fue concebido desde la evidencia obtenida de programas similares ya implementados en nuestra área16,17, pero con la diferencia que este se implementaba en AP. Por ello precisó del consenso y la aprobación de los diferentes proveedores de salud del área sanitaria que participaron en el proyecto.
Los resultados clínicos obtenidos son altamente satisfactorios. El grupo global de sujetos mejoró más de un punto porcentual la HbA1c, sin incrementar el peso y reduciendo el número de hipoglucemias, sin cambios significativos en el tratamiento, gracias a un PAET llevado a cabo por parte de una EPADRAE. En su conjunto, esta tríada de resultados positivos se podría considerar como el gold standard al evaluar cualquier intervención en personas con DT218. En el estudio DAWN2 en España se halló que solo el 59% de los pacientes con DT2 reconocen haber recibido algún tipo de actividad educativa y en el caso de los familiares, únicamente el 21%. Los autores recomiendan la oferta de PAET en la cartera de servicios de los centros mejorando la accesibilidad y la disponibilidad a familiares y pacientes con DT2 para la mejora del autocuidado, sobre todo al inicio de la enfermedad19.
Los resultados fueron también positivos al analizarlos según el motivo de inclusión, de modo que los sujetos con un elevado número de hipoglucemias disminuyeron las mismas sin deteriorar la HbA1c. Múltiples estudios han determinado la frecuencia de hipoglucemias en sujetos con DT2 en tratamiento con insulina, pero al menos desde nuestro conocimiento no hay estudios previos con un programa educativo destinado a reducir su frecuencia. En nuestro caso, la atención se realizó con un programa educativo estandarizado, pero individualizando los objetivos de control en sujetos de edad avanzada con múltiples comorbilidades y factores de riesgo, valorando las preferencias del paciente y los riesgos antes de intensificar una pauta de tratamiento20. En este sentido, se retiraron fármacos secretagogos y se añadieron i-SGLT2, sobre todo en sujetos más jóvenes y obesos, siguiendo las recomendaciones de las guías clínicas.
Respecto a las variables educativas del programa, se deben resaltar los efectos positivos del mismo sobre conocimientos en diabetes y automanejo de la enfermedad, adherencia al tratamiento y adhesión a un patrón de dieta más saludable, sin deterioro en la percepción de salud por parte del paciente. Reforzar el autocuidado mediante la educación terapéutica puede ser útil para aquellos sujetos con DT2 que no han logrado los objetivos glucémicos21. Además, el contenido y la prestación del programa han sido satisfactoriamente valorados por parte de los participantes. La inclusión de dinámicas grupales complementarias permite mayor interacción entre individuos con la misma enfermedad, permitiendo compartir experiencias, esclarecer dudas, adquirir conocimientos y reducir el impacto sobre su calidad de vida22.
La formación de los profesionales de enfermería en diabetes es clave en la aplicación práctica de los roles de EPA23. La formación de la EPADRAE es de máster basado en diabetes y autogestión del tratamiento; habilidades de enseñanza-aprendizaje; gestión, planificación y evaluación de programas educativos, tal y como proponen diferentes sociedades científicas, como la Sociedad Española de Diabetes24.
La principal limitación de nuestro estudio radica en su diseño. Un estudio de estas características y sin grupo control no permite atribuir de manera fehaciente los resultados obtenidos a la intervención efectuada. Del mismo modo, no podemos asegurar cuál puede ser la duración de los resultados más allá de los 6 meses de la intervención ni que sus resultados puedan extrapolarse a otras áreas sanitarias. No obstante, este tipo de estudios en vida real y práctica clínica habitual ayudan a evaluar nuevas iniciativas en los programas educativos y sus resultados de manera global y continuada. Cabe señalar que los resultados del estudio han permitido incorporar de manera indefinida a la EPADRAE a la atención especializada en Endocrinología en nuestra área sanitaria.
En resumen, la implementación de un programa estructurado, dirigido a pacientes con DT2 en tratamiento con ≥ 2 dosis de insulina con mal control metabólico, que incluye la figura de una EPA en diabetes en la atención especializada en AP, es satisfactoriamente percibida por los pacientes y se asocia a efectos beneficiosos tanto clínicos como educativos.
Conflicto de interesesNinguno de los autores tiene ningún conflicto de intereses relacionado con el contenido del manuscrito.
Mostramos nuestro agradecimiento a los miembros institucionales que han dado soporte al proyecto en el territorio y que han apostado por su continuidad: a la Dra. Belén Enfedaque, directora asistencial del Ámbito de Atención Primaria Barcelona Ciudad del Institut Catalá de la Salut; a la Dra. Iskra Liguerre y al Sr. José Losada, directora operativa y adjunto a la Dirección del Servicio de Atención Primaria Litoral-Esquerra del Institut Catalá de la Salut; al Dr. Jaume Benavent y Sra. Sílvia Roura, gerente y adjunta a Gerencia del Consorci d’Atenció Primaria de Salut de Barcelona Esquerra; al Dr. Francesc Vila y al Sr. Daniel Lucena, director asistencial y coordinador de Enfermería del EAP Poble Sec. Finalmente, al Dr. Josep Vidal y a la Sra. Inma Pérez, director médico y directora de Enfermería del Institut Clínic de Malalties Digestives i Metabòliques (ICMDM) del Hospital Clínic de Barcelona, a la dirección estratégica del Área Integral de Salud «Barcelona Esquerra», la Sra. Mónica Gómez, y a los directores de equipo de los CAP y profesionales donde se ha llevado a cabo el estudio.
Agradecemos también la participación altruista de los pacientes.
Estamos especialmente agradecidos a NovoNordisk por el apoyo sin fines de lucro a este proyecto.