Evaluar el rendimiento diagnóstico de la ecografía de localización de adenomas de paratiroides realizada por endocrinólogos en pacientes con hiperparatiroidismo primario (HPTP).
MetodologíaEstudio observacional retrospectivo en 135 pacientes (74,8% mujeres; edad media: 60,0±12,3 años) atendidos en consultas de endocrinología por HPTP (calcemia media: 11,3±1,2mg/dl y PTH plasmática media: 240,4±346,8pg/ml) a los cuales se realiza eco cervical en consulta de endocrinología y se solicita gammagrafía 99mTc-MIBI previamente a la cirugía. Se calcula sensibilidad, especificidad y valor predictivo de ambas pruebas en el subgrupo de pacientes intervenidos.
ResultadosUn total de 98 pacientes fueron intervenidos de HPTP y se curaron el 97,8% a 6 meses. La ecografía de localización tuvo una sensibilidad del 85% (IC 95: 75,7-91,2%) y un valor predictivo positivo (VPP) del 95,2% (IC 95%: 87,5-98,4%) para localizar adenomas de paratiroides de 1,7±0,9cm de diámetro medio máximo (69,4% en glándulas inferiores), presentando una elevada correlación (r=0,661 y r=0,716) con el diámetro máximo y el volumen del adenoma extirpado. El 60% presentaba patología nodular tiroidea (64,2% bilateral con un diámetro máximo medio nodular de 1,5±0,9cm) y se realizaron tiroidectomías en el 31,6%. El mayor rendimiento diagnóstico se observó con la combinación de eco cervical y gammagrafía 99mTc-MIBI (sensibilidad: 96,8% y VPP: 95,8%).
ConclusiónEn nuestro medio, la ecografía de localización de adenomas de paratiroides en pacientes con HPTP realizada por endocrinólogos tiene una elevada capacidad diagnóstica y permite detectar la presencia de patología tiroidea en el 60% de los pacientes.
To assess the diagnostic performance of neck ultrasound examination performed by endocrinologists to locate parathyroid adenomas in patients with primary hyperparathyroidism (PHPT).
MethodologyA retrospective observational study in 135 patients (mean age, 60.0±12.3 years; 74.8% females) seen at endocrinology for PHPT (mean calcium level, 11.3±1.2mg/dL mean PTH level, 240.4±346.8pg/mL) who underwent neck ultrasound examinations at the endocrinology department. 99mTc-MIBI parathyroid scintigraphy was performed before surgery in all patients. Sensitivity, specificity, positive predictive value, and negative predictive value were calculated in surgical patients.
ResultsNinety-eight patients underwent surgery for PHPT and 97.8% were cured at 6 months. Parathyroid ultrasound had a sensitivity of 85% (95% CI: 75.7%-91.2%) and a positive predictive value (PPV) of 95.2% (95% CI: 87.5%-98.4%) to locate parathyroid adenomas 1.7±0.9cm in maximum diameter (69.4% in smaller glands), showing a high correlation (r=0.661 and r=0.716) with maximum diameter and volume of the excised adenoma. Sixty percent of patients had nodular thyroid disease (64.2% bilateral nodules with mean maximum diameter of 1.5±0.9cm), and thyroidectomy was performed in 31.6%. The highest diagnostic performance was seen with a combination of neck ultrasound and 99mTc-MIBI scintigraphy (sensitivity: 96.8% and PPV: 95.8%).
ConclusionIn our area, parathyroid adenoma localization with ultrasound performed by endocrinologists has a high diagnostic yield and allows for detecting nodular thyroid disease in 60% of patients.
El hiperparatiroidismo primario (HPTP) es la causa más frecuente de hipercalcemia y afecta al menos a una de cada 1.000 personas, incrementando su incidencia con la edad1,2. Si bien la mayoría de pacientes con HPTP se encuentran asintomáticos al diagnóstico1, en casos de HPTP moderado-severo se ha descrito un incremento del riesgo de muerte por enfermedad cardiovascular, el cual persiste elevado incluso años después de una paratiroidectomía exitosa, sugiriendo que el daño cardiovascular ocasionado puede ser irreversible3.
Si bien los estudios de imagen no tienen utilidad para confirmar o excluir el diagnóstico de HPTP, y la positividad o negatividad de las pruebas de imagen no debería servir para seleccionar los pacientes candidatos a paratiroidectomía1,4, en la actualidad la mayoría de las guías de práctica clínica recomiendan su realización previamente a la paratiroidectomía con el objetivo tanto de localizar lesiones paratiroideas anómalas (favoreciendo cirugías mínimamente invasivas) como para valorar la posibilidad de enfermedad tiroidea concomitante4-7. En este sentido, las principales pruebas de localización preoperatoria de tejido paratiroideo anómalo son la ecografía, la gammagrafía paratiroidea, la TAC o la TAC de 4 dimensiones. La utilización de una u otra modalidad dependerá tanto de la disponibilidad como del rendimiento diagnóstico de estas pruebas en cada centro sanitario1,2,5, si bien una mayoría de estudios comunican que la estrategia diagnóstica de mayor coste-efectividad consiste en la realización de una ecografía cervical, por un explorador experimentado, combinada con la gammagrafía 99mTc-MIBI (sestamibi)4,8-10.
Una reciente revisión sistemática comunica que la sensibilidad de la ecografía para la localización de lesiones paratiroides anómalas oscila entre el 55 y el 88%, con un valor predictivo positivo (VPP) del 93-97% y una exactitud diagnóstica del 88%11, dependiendo estos resultados de la experiencia del examinador, el número de lesiones ectópicas, la coexistencia de bocio multinodular o tiroiditis autoinmune y la presencia de ganglios linfáticos u otras lesiones cervicales que pudieran confundirse con adenomas paratiroideos6,11. Si bien la ecografía cervical en pacientes con HPTP es habitualmente realizada por radiólogos, recientes estudios muestran elevados porcentajes de éxito para localización de adenomas paratiroideos mediante ecografía realizada por cirujanos12-15 y por endocrinólogos16,17, aunque ninguno de estos estudios ha sido realizado en nuestro país. Por este motivo, el objetivo principal del presente estudio es evaluar en nuestro centro el rendimiento diagnóstico de la ecografía cervical realizada por endocrinólogos en pacientes con HPTP.
Material y métodosEstudio observacional retrospectivo llevado a cabo en la unidad de endocrinología del Hospital Universitario Puerto Real, en el cual se han analizado los datos bioquímicos, ecográficos, quirúrgicos e histológicos de 135 pacientes estudiados por HPTP entre enero de 2013 y diciembre de 2018. El estudio fue aprobado por el Comité de Ética de la investigación de Cádiz en abril de 2018 y no se ha requerido obtener consentimiento informado para acceder a la información de la investigación.
Se consideraron candidatos a participar en el estudio todos los pacientes con criterios bioquímicos de HPTP (hipercalcemia con niveles de PTH elevados o inapropiadamente normales, asociado habitualmente a hipofosfatemia e hipercalciuria) a los cuales se les realizó una ecografía cervical de localización en consultas de endocrinología, independientemente de si fueron intervenidos con posterioridad. Se excluyeron los pacientes previamente intervenidos de HPTP, aquellos con criterios de HPTP terciario y los pacientes a los cuales no se les realizó ecografía cervical en consultas de endocrinología.
Estudios analíticosEn todos los pacientes se determinaron calcio, fósforo, proteínas totales, urea, creatinina, PTH, 25-OH-vitamina D y calciuria. La concentración de calcio sérico fue ajustada por el nivel de proteínas plasmáticas. Los niveles de calcio, fósforo, proteínas totales, urea y creatinina fueron determinados mediante un autoanalizador Cobas Integra 800 (Roche Diagnostics, Basilea, Suiza), mientras que los niveles de PTH fueron medidos mediante análisis inmunológico in vitro por electroquimioluminiscencia en un analizador automático Elecsys E 170 (Roche Diagnostics) (niveles de referencia: 15-65pg/ml).
Ecografía cervicalA todos los pacientes les fue realizada en consultas de endocrinología, por el mismo explorador en acto único, una ecografía cervical de localización utilizando los ecógrafos Sonosite Micromax e Hitachi Aloka F37 con transductores de 10-18MHz, con la intención de localizar lesiones sugestivas de adenomas de paratiroides. Estas lesiones suelen presentarse como nódulos ovalados, poligonales o triangulares, bien definidos e hipoecoicos situados posteriormente al polo superior o inferior de ambos lóbulos tiroideos, aunque los adenomas de mayor tamaño pueden ser multilobulados, presentar calcificaciones o mostrar degeneración quística5,18. En caso de no encontrarse en estas localizaciones, la exploración ecográfica se amplió al resto del cuello hasta el mediastino superior. Las lesiones ecográficas compatibles con adenomas de paratiroides fueron clasificadas como únicas o múltiples y localizadas de forma excluyente en las siguientes localizaciones: superior derecha, inferior derecha, superior izquierda, inferior izquierda, intratiroidea (derecha/izquierda) o ectópica (descripción). En todos los adenomas se midieron (cm) los diámetros longitudinal (L), transversal (T) y anteroposterior (AP) y se calculó el volumen ecográfico (cm3) mediante la fórmula: [(L×T×AP)×3,1416/6].
Gammagrafía con tecnecio-99m MIBI (metoxiisobutilisonitrilo)En los casos de HPTP confirmado se solicitó la realización de una gammagrafía con 99mTc-MIBI (sestamibi) a la unidad de medicina nuclear del Hospital Puerta del Mar (Cádiz), ya que nuestro centro no dispone de esta unidad. En todos los casos se administraron 15mCi intravenoso de 99mTc-MIBI para obtención de imágenes precoz (15min) y tardía (2-3h) de cuello y tórax. Los informes de resultados con imágenes compatibles con adenomas paratiroideos fueron clasificados como lesiones únicas o múltiples y localizadas de forma excluyente en las localizaciones: superior derecha, inferior derecha, superior izquierda, inferior izquierda, intratiroidea (derecha/izquierda) o ectópica. En 3 pacientes con MIBI negativo se amplió el estudio con SPECT-TAC con positividad en un caso y negatividad en otros 2, siendo considerados los 3 casos como «MIBI negativo».
Indicación quirúrgica y curaciónEn todos los casos la indicación de cirugía paratiroidea fue individualizada y establecida en sesión conjunta con cirugía general, incluyéndose como criterios generales: edad <50 años, calcemia >1mg/dl del rango superior de la normalidad, presencia de complicaciones asociadas (litiasis renal, osteoporosis, filtrado glomerular <60ml/min) o preferencia del paciente a la intervención. El abordaje quirúrgico paratiroideo fue establecido prequirúrgicamente en función de los resultados de los estudios de imagen, indicándose cirugía focal mínimamente invasiva en caso de adenomas únicos y un abordaje quirúrgico más amplio en caso de indicación de hemitiroidectomía o tiroidectomía total por la presencia de patología nodular tiroidea asociada. Todos los pacientes fueron intervenidos en el servicio de cirugía general de nuestro hospital, salvo aquellos con adenomas ectópicos intratorácicos, que fueron intervenidos en la unidad de cirugía torácica del Hospital Puerta del Mar de Cádiz. En ningún caso se realizó medición de PTH intraoperatoria. Las piezas quirúrgicas fueron analizadas en las unidades de anatomía patológica de ambos centros y se registraron los resultados histológicos, diámetro máximo (cm) y el volumen (cm3). Los pacientes intervenidos continuaron en seguimiento hasta que se estableció la curación bioquímica definida, por la Asociación de cirujanos endocrinos americanos, como la normalización de los niveles de calcio sérico corregido al menos 6 meses tras la paratiroidectomía4. El adenoma paratiroideo único fue definido por la extirpación quirúrgica de una única lesión paratiroidea y cuando el paciente se curaba. La presencia de enfermedad paratiroidea múltiple fue establecida bien cuando la histología confirmaba la presencia de más de una glándula paratiroidea (adenoma o hiperplasia), o bien cuando el paciente no se curaba tras la extirpación de una única lesión.
Evaluación de los estudios de imagenLos resultados de la ecografía y el MIBI fueron considerados concordantes si localizaron un adenoma paratiroideo en la misma localización o si ambas pruebas fueron negativas. De acuerdo con los resultados de los estudios de imagen, exploración quirúrgica, histología y resultados analíticos, todos los pacientes intervenidos fueron clasificados como19,201) resultado verdadero positivo (VP): adenoma único localizado en la eco, gamma o ambas cuya localización fue confirmada en la cirugía e histología y con criterios de curación tras la intervención. En caso de más de un adenoma, se consideró como resultado VP si 2 o más localizaciones anómalas fueron localizadas en los estudios de imagen y confirmadas en la exploración quirúrgica; 2) resultado falso positivo (FP): adenoma único detectado en la eco, gamma o ambas pero no localizado durante la cirugía o bien situado en una localización distinta a la especificada o bien cuando los estudios de imagen revelaron 2 o más localizaciones anómalas y el paciente se curó tras la extirpación de una única lesión paratiroidea; 3) resultado verdadero negativo (VN): ausencia de imágenes patológicas en la eco, gamma o ambas y ausencia de localización quirúrgica de lesiones paratiroideas patológicas; 4) resultado falso negativo (FN): ausencia de imágenes patológicas en la eco, gamma o ambas, pero uno o más adenomas fueron localizados quirúrgicamente y confirmados anatomopatológicamente o resultados en los cuales los estudios de imagen identificaron una única lesión pero en la exploración quirúrgica se encontró más de una glándula alterada o resultados en los cuales los estudios de imagen detectaron un único adenoma que fue extirpado quirúrgicamente pero el paciente no se curó, lo que implicaría la presencia de una o varias glándulas anómalas no localizadas.
Análisis estadísticoEl análisis estadístico fue realizado mediante el programa SPSS versión 12.0 para Windows. El test de Shapiro-Wilk fue aplicado para conocer si las variables continuas estaban distribuidas normalmente o no. Los resultados de las variables continuas se expresaron como media±desviación estándar y las variables cualitativas como números absolutos y porcentajes. Tras comprobar la distribución normal, se utilizó el test de la t de Student o el test de ANOVA para comparar variables cuantitativas y el test de chi-cuadrado o el test exacto de Fisher para comparar variables cualitativas o categóricas. Los estudios de correlación fueron realizados usando los test de Pearson o Spearman. Un valor de p<0,05 fue considerado estadísticamente significativo. Se calculó la sensibilidad, especificidad, VPP y valor predictivo negativo (VPN) para cada modalidad de estudio de imagen separados o en combinación. La sensibilidad fue calculada mediante la fórmula VP/(VP+FN), la especificidad como VN/(VN+FP), el VPP fue calculado mediante la fórmula VP/(VP+FP), y el VPN mediante la fórmula VN/(VN+FN). En todas las estimaciones se evaluó el intervalo de confianza del 95%.
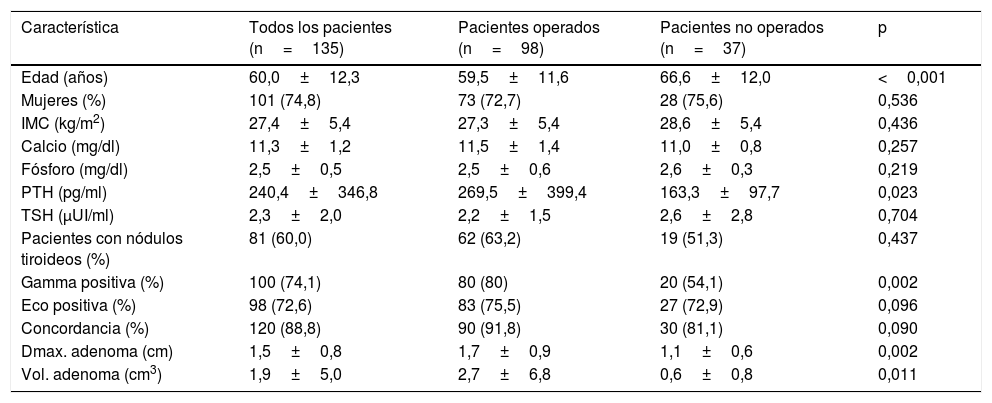
ResultadosDe los 135 pacientes con criterios bioquímicos de HPTP, no se han intervenido hasta la actualidad 37 pacientes (27,4%): 7 pacientes están en lista de espera, 11 pacientes han sido rechazados en sesión por no cumplir criterios quirúrgicos, 8 pacientes por su avanzada edad (mayores de 80 años), 3 pacientes por alto riesgo quirúrgico, 6 pacientes por estudios de imagen negativos y 2 pacientes fallecieron durante el seguimiento. Como puede observarse en la tabla 1, el 72,6% y el 74,1% de todos los pacientes estudiados tenían ecografía y gammagrafía de localización positiva, respectivamente, siendo la concordancia de ambas pruebas del 88,8%. Los pacientes con HPTP no intervenidos tenían mayor edad, menores niveles de PTH, adenomas paratiroideos más pequeños y menor probabilidad de tener una gammagrafía y ecografía de localización positiva, si bien en este último caso sin alcanzar la significación estadística.
Características clínicas, bioquímicas y de estudios de imagen de los pacientes con HPTP
| Característica | Todos los pacientes (n=135) | Pacientes operados (n=98) | Pacientes no operados (n=37) | p |
|---|---|---|---|---|
| Edad (años) | 60,0±12,3 | 59,5±11,6 | 66,6±12,0 | <0,001 |
| Mujeres (%) | 101 (74,8) | 73 (72,7) | 28 (75,6) | 0,536 |
| IMC (kg/m2) | 27,4±5,4 | 27,3±5,4 | 28,6±5,4 | 0,436 |
| Calcio (mg/dl) | 11,3±1,2 | 11,5±1,4 | 11,0±0,8 | 0,257 |
| Fósforo (mg/dl) | 2,5±0,5 | 2,5±0,6 | 2,6±0,3 | 0,219 |
| PTH (pg/ml) | 240,4±346,8 | 269,5±399,4 | 163,3±97,7 | 0,023 |
| TSH (μUI/ml) | 2,3±2,0 | 2,2±1,5 | 2,6±2,8 | 0,704 |
| Pacientes con nódulos tiroideos (%) | 81 (60,0) | 62 (63,2) | 19 (51,3) | 0,437 |
| Gamma positiva (%) | 100 (74,1) | 80 (80) | 20 (54,1) | 0,002 |
| Eco positiva (%) | 98 (72,6) | 83 (75,5) | 27 (72,9) | 0,096 |
| Concordancia (%) | 120 (88,8) | 90 (91,8) | 30 (81,1) | 0,090 |
| Dmax. adenoma (cm) | 1,5±0,8 | 1,7±0,9 | 1,1±0,6 | 0,002 |
| Vol. adenoma (cm3) | 1,9±5,0 | 2,7±6,8 | 0,6±0,8 | 0,011 |
cm: centímetros; Dmax.: diámetro máximo; HPTP: hiperparatiroidismo primario; IMC: índice de masa corporal; PTH: hormona paratiroidea; TSH: tirotropina; vol.: volumen.
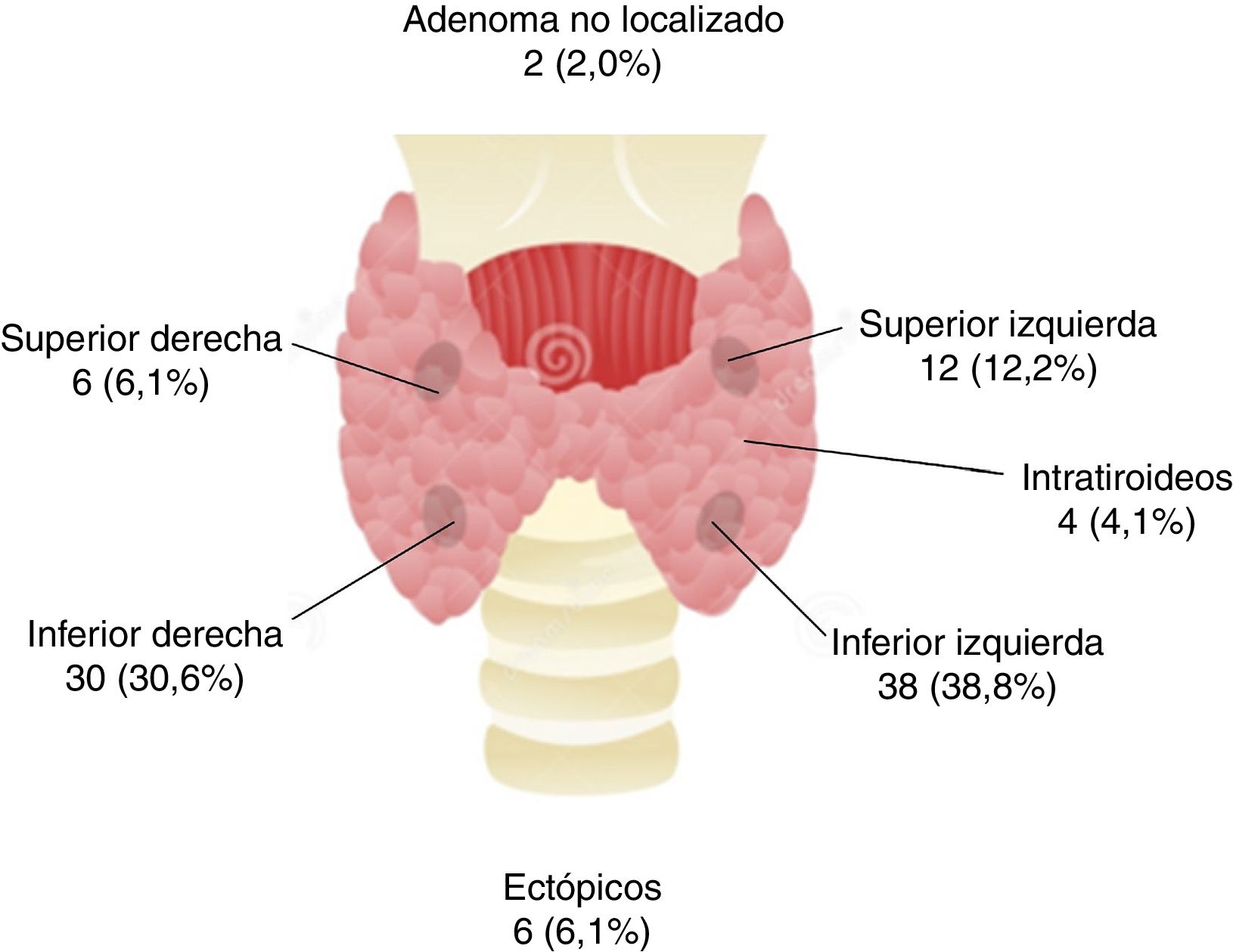
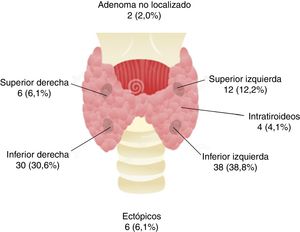
Se intervinieron 98 pacientes y se extirparon 100 lesiones paratiroideas (91 adenomas paratiroideos, 8 hiperplasias de paratiroides y un lipoadenoma de paratiroides), no localizándose lesiones anómalas en 2 pacientes, los cuales permanecen en la actualidad con datos de HPTP no curado. Entre los pacientes intervenidos, casi el 70% de los adenomas paratiroideos se localizaron en las glándulas inferiores, siendo extirpados 4 adenomas intratiroideos y 6 adenomas ectópicos (fig. 1). Los adenomas extirpados tenían un diámetro máximo de 1,8±1,1cm (0,5-9,0cm) y un volumen medio de 3,38±14,2cm3 (0,05-82,4cm3), mostrándose una elevada correlación entre el diámetro máximo ecográfico y el volumen ecográfico con el diámetro máximo anatomopatológico (r=0,661 y r=0,582; ambos p<0,001) y con el volumen del adenoma extirpado (r=0,716 y r=0,703; ambos p<0,001).
El 60% de los pacientes presentaban nódulos tiroideos (26 pacientes con patología uninodular y 55 pacientes multinodular). En el 64,2% (52 pacientes) los nódulos se presentaban en ambos lóbulos y el diámetro máximo medio de los nódulos tiroideos detectados fue de 1,5±0,9cm, de forma que 22 pacientes (28,6%) tenían nódulos de 2cm o más. Por este motivo 31 pacientes (31,6%) fueron intervenidos de tiroidectomía (12 de tiroidectomía total y 19 de hemitiroidectomía), detectándose 3 casos de carcinoma papilar de tiroides (3% de los pacientes) de 1,3-1,9cm, unicéntricos, sin adenopatías ganglionares (estadio I).
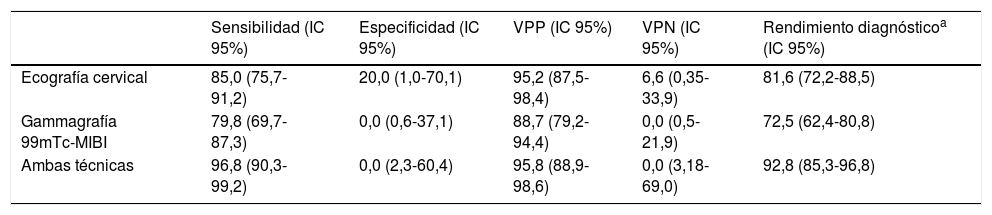
Como puede observarse en la tabla 2 para los pacientes intervenidos, tanto la ecografía como la gammagrafía presentaron una elevada sensibilidad (85% y 79,8%) y VPP (95,2% y 88,75), siendo mayor el rendimiento diagnóstico cuando se utilizaron ambas técnicas diagnósticas (sensibilidad: 96,8% y VPP: 95,8%). Por último, a los 6 meses de la intervención, el 97,8% de los pacientes tenían criterios bioquímicos de curación del HPTP (90 de 92 casos) y tanto los niveles de calcemia (11,5±1,5 vs. 9,4±0,6mg/dl; p<0,001) como de fosfatemia (2,5±0,7 vs. 3,3±0,5mg/dl; p<0,001) y PTH plasmática (280,0±434,3 vs. 75,7±45,5pg/ml; p<0,001) cambiaron significativamente.
Rendimiento diagnóstico de la ecografía, la gammagrafía sestamibi y ambas pruebas combinadas en los pacientes intervenidos (n=98)
| Sensibilidad (IC 95%) | Especificidad (IC 95%) | VPP (IC 95%) | VPN (IC 95%) | Rendimiento diagnósticoa (IC 95%) | |
|---|---|---|---|---|---|
| Ecografía cervical | 85,0 (75,7-91,2) | 20,0 (1,0-70,1) | 95,2 (87,5-98,4) | 6,6 (0,35-33,9) | 81,6 (72,2-88,5) |
| Gammagrafía 99mTc-MIBI | 79,8 (69,7-87,3) | 0,0 (0,6-37,1) | 88,7 (79,2-94,4) | 0,0 (0,5-21,9) | 72,5 (62,4-80,8) |
| Ambas técnicas | 96,8 (90,3-99,2) | 0,0 (2,3-60,4) | 95,8 (88,9-98,6) | 0,0 (3,18-69,0) | 92,8 (85,3-96,8) |
99mTc-MIBI: sestamibi; IC 95%: intervalo de confianza al 95%; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
Los resultados del estudio demuestran en nuestro medio que la ecografía de localización realizada por endocrinólogos presenta una sensibilidad y VPP para la detección de lesiones sospechosas de adenomas paratiroideos del 85% y 95%, respectivamente, en consonancia con los documentados en estudios previos realizados por radiólogos que informan de una sensibilidad y VPP que oscilan entre el 70,4-88,0% y el 90,7-97,0%, respectivamente6,11,21-23. En la actualidad son anecdóticos los estudios de localización ecográfica de adenomas paratiroideos publicados por endocrinólogos, los cuales muestran resultados similares al nuestro16,17. Así, en un estudio retrospectivo, un grupo de endocrinólogos turcos comunican una sensibilidad para la localización por ecografía de adenomas paratiroideos del 65%, mejorando los resultados del equipo de radiólogos de su centro al ser capaces de localizar correctamente 19 casos de adenomas paratiroideos no visualizados por los radiólogos17. En nuestro estudio confirmamos el predominio de adenomas localizados en paratiroides inferiores (69%) sobre las superiores (18%), en consonancia con otros autores que comunican que aproximadamente el 85% de los adenomas se sitúan a nivel de las glándulas paratiroideas inferiores, con mayor frecuencia a nivel inferior izquierdo16,24. Con respecto al tamaño, los adenomas paratiroideos intervenidos tenían un diámetro máximo medio de 1,8±1,1cm, discretamente superior al comunicado en otros estudios similares25. En nuestra serie, el 4% de los pacientes presentaron adenomas paratiroideos intratiroideos, dato similar al descrito por otros autores26, y el 6% adenomas ectópicos (50% en mediastino), en consonancia con los resultados de otros estudios donde la prevalencia de adenomas ectópicos oscila entre el 3,7 y el 18,6%16,19,20.
La ecografía de localización también nos ha permitido detectar que el 60% de nuestros pacientes presentaban nódulos tiroideos, dato similar al descrito por otros estudios que informan de prevalencias de patología nodular en pacientes con HPTP de entre el 15 y el 66%21,27,28, lo que influye en un incremento de las indicaciones de tiroidectomía en pacientes con HPTP llegando incluso al 76% en el estudio de Cuhaci et al.21 (31,6% de tiroidectomías en nuestra serie). En nuestra población hemos detectado 3 casos de carcinoma papilar de tiroides (3% de los pacientes), dato inferior al comunicado en estudios similares al nuestro21,28 que informan de que entre el 13 y el 20% de los pacientes intervenidos conjuntamente mediante paratiroidectomía y tiroidectomía presentan patología tiroidea maligna, lo que apoya la necesidad de la evaluación ecográfica de la glándula tiroidea previamente a la intervención de HPTP, ya que el retraso en la intervención de lesiones tiroideas puede resultar en un incremento de la morbilidad asociada a una segunda exploración quirúrgica cervical29.
En consonancia con la mayoría de estudios, nuestros resultados muestran que la ecografía de localización y la gammagrafía sestamibi muestran similar efectividad como técnicas de primera línea de localización paratiroidea, pero que la combinación de ambas técnicas es la estrategia que mejores resultados ofrece4,8-10. La ecografía presenta las ventajas de su bajo coste, amplia disponibilidad en consultas, ausencia de exposición a radiaciones ionizantes y además ofrece, con mayor probabilidad, una mejor localización del cuadrante y lado de la lesión, permitiendo la identificación y categorización de nódulos tiroideos, adenopatías y de otras estructuras cervicales, si bien es cierto que la sensibilidad de la ecografía es fuertemente dependiente de la experiencia del explorador30. Por otro lado, la gammagrafía permite detectar adenomas paratiroideos no localizados en la exploración ecográfica, confirmar la sospecha diagnóstica de la ecografía (sobre todo en pacientes con bocios multinodulares o que presentan adenomas paratiroideos de pequeño tamaño) y localizar con mayor probabilidad adenomas ectópicos6. Así, cuando las imágenes proporcionadas por la ecografía y la gammagrafía son concordantes, el VPP para una correcta localización de un adenoma de paratiroides suele ser superior al 95%6, como sucede en nuestra serie.
Nuestro estudio tiene sus limitaciones. En primer lugar, se trata de un estudio retrospectivo. En segundo lugar, al haber sido realizada la ecografía por el mismo operador hemos evitado la variabilidad interobservadores, si bien esto podría limitar la generalización de resultados teniendo en cuenta que existe una elevada correlación entre la experiencia del observador y la positividad de la localización ecográfica4,11. En tercer lugar, el análisis de la capacidad diagnóstica de las pruebas de imagen ha sido realizado exclusivamente en el subgrupo de pacientes intervenidos, los cuales posiblemente presentan una mayor probabilidad de localización del adenoma en la cirugía al ser de mayor tamaño que en los pacientes no intervenidos. Sin embargo, también puede ser considerado una fortaleza de nuestro estudio por dos motivos: en primer lugar, porque describimos los resultados de localización ecográfica en los pacientes con HPTP no intervenidos y esto es excepcional en la literatura y, en segundo lugar, porque en nuestra población la capacidad de la ecografía para identificar lesiones sospechosas de adenomas de paratiroides no difiere entre pacientes operados o no. Por último, en nuestro estudio no hemos analizado los factores que pudieran influir en la positividad o negatividad de las pruebas de imagen, tales como la coexistencia de patología nodular o autoinmunidad tiroidea, entre otros.
En conclusión, y en opinión de los autores del presente estudio, en pacientes con HPTP bioquímico la ecografía de localización paratiroidea debería poder ser realizada en consultas de endocrinología por exploradores experimentados, ya que no solo se podrían identificar con fiabilidad lesiones sospechosas de adenomas de paratiroides, sino que además se podrían identificar, categorizar y punzar nódulos tiroideos (cuando estén indicados), pudiéndose establecer en algunos casos la indicación de tiroidectomías de forma concomitante a la cirugía paratiroidea.
FinanciaciónEste estudio ha sido parcialmente financiado por sendas becas de investigación no condicionadas concedidas por Laboratorios Menarini, S.A y por la Sociedad Andaluza de Endocrinología, Diabetes y Nutrición (SAEDYN).
Conflicto de interesesLos autores del presente artículo no presentan conflictos de intereses en relación con el objetivo ni los resultados del presente trabajo.