La hemorragia obstétrica es la principal causa de mortalidad materna en países subdesarrollados; representan un tercio de las muertes. Existen técnicas quirúrgicas alternativas para detener la hemorragia como lo es la ligadura de arterias hipogástricas.
ObjetivoDeterminar la morbimortalidad materna en pacientes sometidas a ligadura de arterias hipogástricas con riesgo de hemorragia obstétrica de junio a diciembre de 2012 en el Hospital General Regional n.o 36 del Instituto Mexicano del Seguro Social, Puebla (HGR n.o 36, IMSS, Puebla).
Material y métodosEstudio descriptivo, observacional, transversal, retrospectivo, homodémico. Se incluyeron pacientes con riesgo de hemorragia obstétrica sometidas a «ligadura de arterias hipogástricas» de junio a diciembre de 2012 en el HGR n.o 36, IMSS, Puebla, de cualquier edad materna y gestacional. El tipo y tamaño de muestra fue finita, no probabilística. Método estadístico: descriptivo y odds.
ResultadosTreinta y ocho pacientes se sometieron a ligadura de arterias hipogástricas. Edad promedio: 26,9 años. El acretismo placentario (44,74%) fue la indicación más frecuente (odds=0,78), seguida de hipotonía uterina (7,89%; odds=0,07) y placenta previa (7,89%; odds=0,07). Se registraron 22 (57,8%) pacientes con hemorragia obstétrica, 15 (68,18%) contaron con antecedente de cesárea previa (odds=2,12). La razón de probabilidad de culminar en histerectomía por hemorragia obstétrica odds=4,2. Se documentó un (2,63%) paciente con complicación ureteral posterior a la ligadura (odds=0,027). Mortalidad materna y perinatal del 0%.
ConclusiónLa complicación posterior a la ligadura de arterias hipogástricas se presentó en un paciente con ligadura ureteral. No hubo complicaciones vasculares. La mortalidad materna y perinatal fue de 0 pacientes.
Obstetric haemorrhage is the leading cause of maternal death in underdeveloped countries, accounting for a third of deaths. There are alternative surgical techniques to stop bleeding, such as ligation of the hypogastric arteries.
ObjectiveTo determine maternal morbidity and mortality in patients sometimes linked to hypogastric arteries at risk of obstetric haemorrhage from June to December 2012 in Hospital General Regional n.o 36, Instituto Mexicano del Seguro Social, Puebla (HGR # 36, IMSS, Puebla).
Material and methodsDescriptive, observational, cross-sectional, retrospective, homodemic study. Patients at risk of obstetric haemorrhage undergoing “hypogastric artery ligation” from June to December 2012 were included in the HGR # 36, IMSS, Puebla, of any maternal and gestational age. Sample type and size was finite, not probabilistic. Statistical method: descriptive and Odds.
ResultsThirty-eight patients underwent a ligation of the hypogastric arteries. Average age: 26.9 years. Placental accretion (44.74%) was the most frequent indication Odds=.78, subsequent uterine hypotonia (7.89%) Odds=.07 and placenta previa (7.89%) Odds=.07. 22 (57.8%) patients with obstetric haemorrhage were considered, 15 (68.18%) had a history of prior caesarean section Odds=2.12. The probability ratio of completing a hysterectomy for obstetric haemorrhage=4.2. One (2.63%) patient with ureteral complication after ligation was documented Odds=.027. Maternal and perinatal mortality in 0 patient.
ConclusionThe complication after ligation of the hypogastric arteries presented in 1 patient with ureteral ligation. There were no vascular complications. Maternal mortality was 0%. Perinatal mortality was 0%.
La hemorragia posparto sigue siendo la principal causa de muerte en los países subdesarrollados, que representan aproximadamente un tercio de las muertes maternas en América latina, Asia y África1,3. Una pérdida estimada de sangre de más de 500ml después de un parto vaginal o una pérdida mayor que 1.000ml al nacimiento por cesárea a menudo se ha utilizado para el diagnóstico de hemorragia obstétrica4,5,33.
En México se estima que el 86% de las muertes ocurren en unidades hospitalarias. Las pacientes que se sometieron a partos por vía vaginal tuvieron una prevalencia ligeramente superior de hemorragia posparto que aquellas que tuvieron partos por cesárea2,15,18,24. En el año 2010, tan solo en el Estado de México murieron 115 mujeres por cada 100.000 habitantes, mientras que en 2009 esa cifra fue de 166 casos17,20,22.
La hemorragia es la causa principal de muerte secundaria a choque hipovolémico; antes que esto ocurra, se ha demostrado una aparición temprana de coagulopatía. La hipotermia, la acidosis y la dilución resultante de las acciones habituales para la reanimación pueden empeorar la coagulopatía13,19,22. Esta última puede complicarse por la hipotermia y la acidosis, ambas llevan a una coagulación defectuosa7,12,14.
El índice de choque se ha posicionado como un marcador clínico de hipoperfusión tisular en obstetricia, tanto en pacientes con choque hipovolémico como en pacientes con choque séptico. Actualmente existen varios estudios como el de Alison et al., en donde se establece que valores de índice de choque superiores a 0,9, deben ser tomados en cuenta, ya que se ha demostrado con alta sensibilidad (100%), aunque especificidades bajas (70-74%), que pueden existir resultados maternos adversos relacionados con hipovolemia e hipoperfusión tisular32,34.
Callagan et al. (2010 ACOG) concluyeron que el parto por cesárea sin haber presentado inducción de trabajo de parto presenta tasas más altas de hemorragia posparto5-8,10. El Colegio Americano de Ginecología y Obstetricia (ACOG) informa que los factores de riesgo para hemorragia posparto son: trabajo de parto prolongado, trabajo de parto precipitado, antecedente de hemorragia posparto, episiotomía medio lateral, preeclampsia, sobredistensión uterina (productos macrosómicos, embarazo múltiple, polihidramnios), etnia asiática e hispana, corioamnionitis, parto por cesárea6,9,11,16,18,19.
La evidencia científica actual sugiere el uso de la oxitocina intramuscular solo en la tercera etapa del parto; es el régimen de elección para la profilaxis de la hemorragia obstétrica. Se recomienda administrarla tras la salida del hombro anterior, o inmediatamente después del nacimiento del bebé antes de realizar el pinzamiento del cordón umbilical35.
En los casos de hemorragia posparto, como ya se mencionó, el tratamiento de primera línea incluye agentes uterotónicos con o sin procedimientos destinados a lograr un taponamiento uterino. De fallar esto último, el siguiente tratamiento se enfoca a procedimientos quirúrgicos como la ligadura de arterias uterinas / hipogástricas (LAH) o la histerectomía, cirugías de rescate asociadas a salvar la vida de la paciente22.
La LAH es una técnica quirúrgica mediante la cual se ligan las arterias iliacas internas (hipogástricas) en su rama anterior21,23. Las indicaciones se clasifica en 2 tipos: profiláctica y terapéutica. La profiláctica es cuando se realiza previamente a un procedimiento quirúrgico pélvico no obstétrico, con el único fin de prevenir la existencia de una hemorragia intensa durante la cirugía21. La terapéutica es cuando la ligadura se realiza después de un procedimiento quirúrgico pélvico no obstétrico, con el fin de cohibir la hemorragia secundaria a la misma cirugía21.
Las indicaciones profilácticas de ligadura de arterias uterinas en obstetricia son: atonía uterina, placenta acreta, útero de Couvalaire.
Las complicaciones de la LAH se clasifican en lesiones vasculares y lesiones ureterales.
A) Lesiones vasculares: en este grupo se encuentran la ligadura de arteria iliaca externa, desgarro de arteria hipogástrica, desgarro de vena hipogástrica y lesión del plexo venoso sacro21.
B) Lesiones ureterales: acodamiento, lesión de la pared, ligadura, sección total.
Las complicaciones tardías son aquellas que se presentan después de los 10 primeros días del postoperatorio: tenemos a la atrofia de glúteos y necrosis vesical.
El interés de realizar esta investigación es debido a que no se cuenta con estudios que reporten la morbimortalidad materna en pacientes sometidas a LAH con riesgo de hemorragia obstétrica.
Material y métodosEstudio descriptivo, observacional, transversal, retrospectivo, homodémico. Se incluyeron pacientes con riesgo de hemorragia obstétrica sometidas a LAH de junio a diciembre de 2012 en el Hospital General Regional n.o 36 del Instituto Mexicano del Seguro Social, Puebla, de cualquier edad materna y gestacional. El tipo y tamaño de muestra fue finita, no probabilística. Método estadístico: descriptivo y odds.
ResultadosSe incluyeron un total de 38 mujeres postoperadas de LAH con riesgo de hemorragia obstétrica de junio a diciembre de 2012 en el Hospital General Regional número 36 del Instituto Mexicano del Seguro Social Puebla. A continuación se analizaron los resultados encontrados.
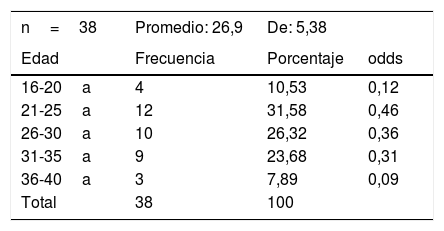
La edad promedio fue 26,9, mínima de 16 años y máxima de 37 años, DE: 5,38 años. Los detalles se muestran en la tabla 1.
El índice de masa corporal promedio fue de 28,61, mínimo 21,6, máximo 35,5 y DE: 3,47. Los detalles se presentan en la tabla 2.
Índice de masa corporal de las pacientes estudiadas
| n=38 | Promedio: 28,6 años | DE: 3,47 | ||
|---|---|---|---|---|
| Parámetro | Rangos | Frecuencia | Porcentaje | odds |
| Normal | 18-24,99 | 4 | 10,53 | 0,12 |
| Sobrepeso | 25-29,9 | 20 | 52,63 | 1,11 |
| Obesidad I | 30-34,9 | 12 | 31,58 | 0,46 |
| Obesidad II | 35-39,9 | 2 | 5,26 | 0,06 |
| Total | 38 | 100 | ||
DE: desviación estándar.
Fuente: expediente clínico.
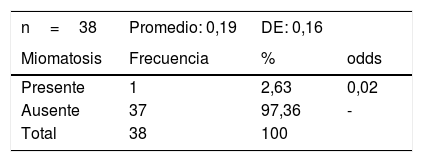
Un 2,63% de las pacientes era portadora de miomatosis uterina y 37 (97,36%) pacientes no (tabla 3).
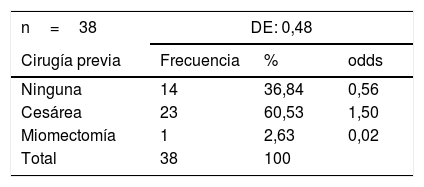
Se reportó a 23 (60,5%) pacientes con cesárea previa y a una (2,63%) con antecedente de miomectomía como se ve en la tabla 4.
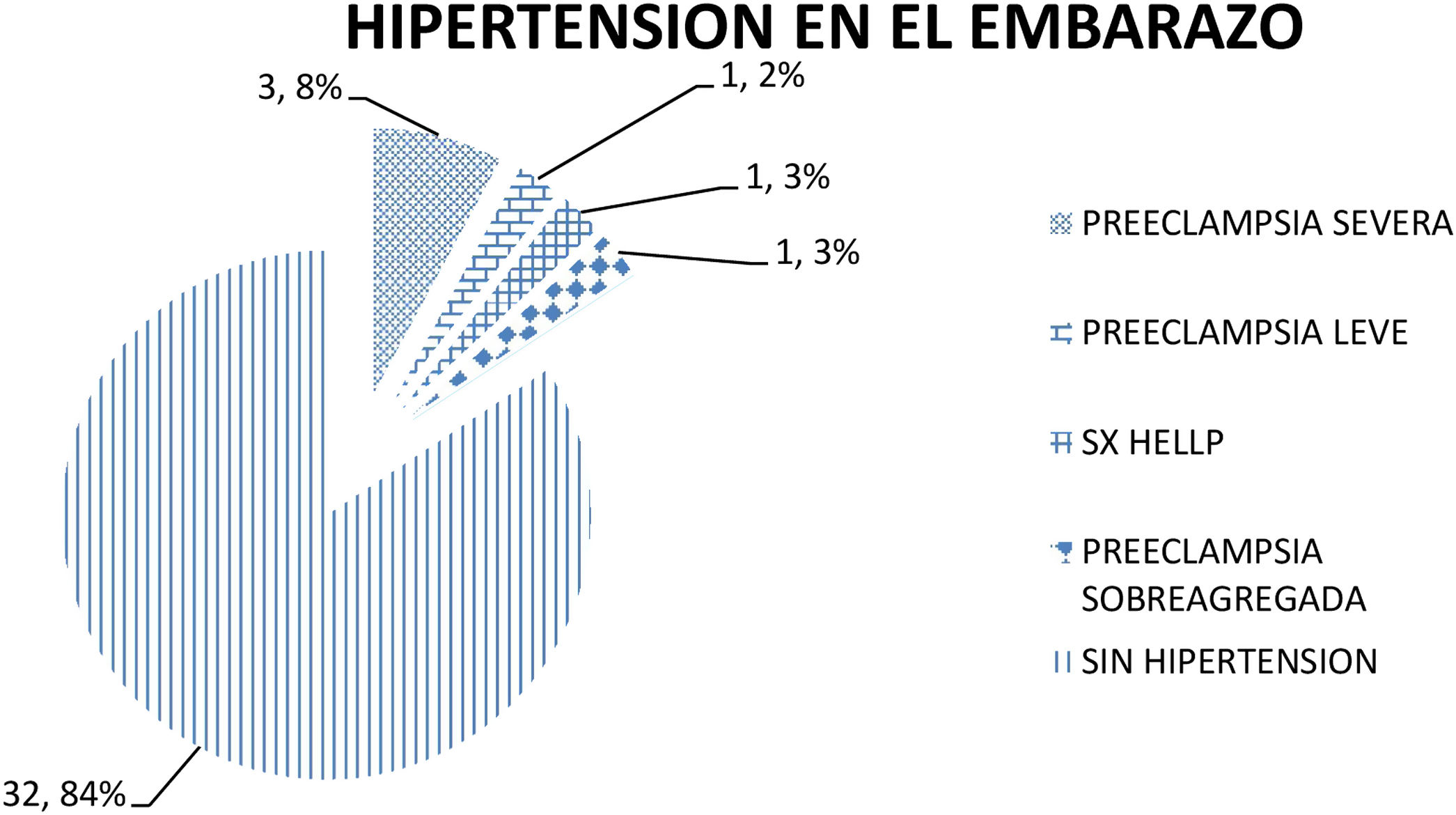
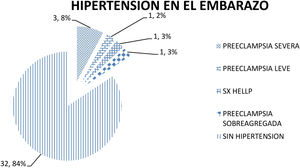
La «enfermedad hipertensiva en el embarazo» (fig. 1) estuvo presente en una (2,63%) paciente con preeclampsia leve; preeclampsia severa en 3 (7,8%) pacientes; síndrome de HELLP en una (2,63%) paciente y preeclampsia sobreagregada en una (2,63%) paciente.
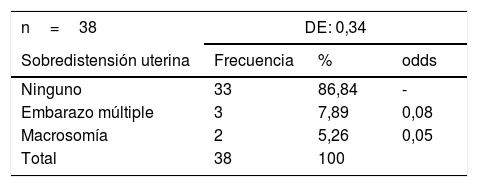
Se encontraron 5 (13,15%) pacientes con sobredistensión uterina, 3 (7,89%) con embarazo múltiple y 2 (5,2%) con productos macrosómicos (tabla 5).
Se registraron 2 (5,2%) pacientes con antecedente de trabajo de parto prolongado y 36 (94,8%) pacientes que no lo presentaron (tabla 6).
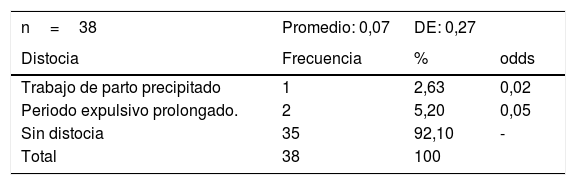
Se identificó a una (2,63%) paciente con distocia por antecedente de trabajo de parto precipitado y a 2 (5,2%) pacientes con distocia por periodo expulsivo prolongado (tabla 7).
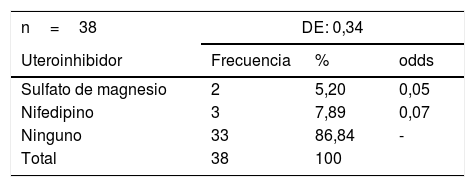
El factor de riesgo «uso de uteroinhibidores» lo presentaron 2 (5,2%) pacientes con tratamiento previo a base de sulfato de magnesio y 3 (7,8%) pacientes con nifedipino (tabla 8).
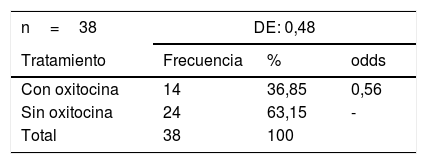
Se documentaron 14 (36,85%) pacientes con empleo de «oxitocina» y 24 (63,15%) pacientes sin este (tabla 9).
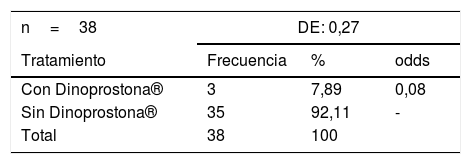
Se encontraron 3 (7,8%) pacientes con inducción de trabajo de parto con Dinoprostona® (PGE2) y 35 (92,1%) pacientes sin este (tabla 10).
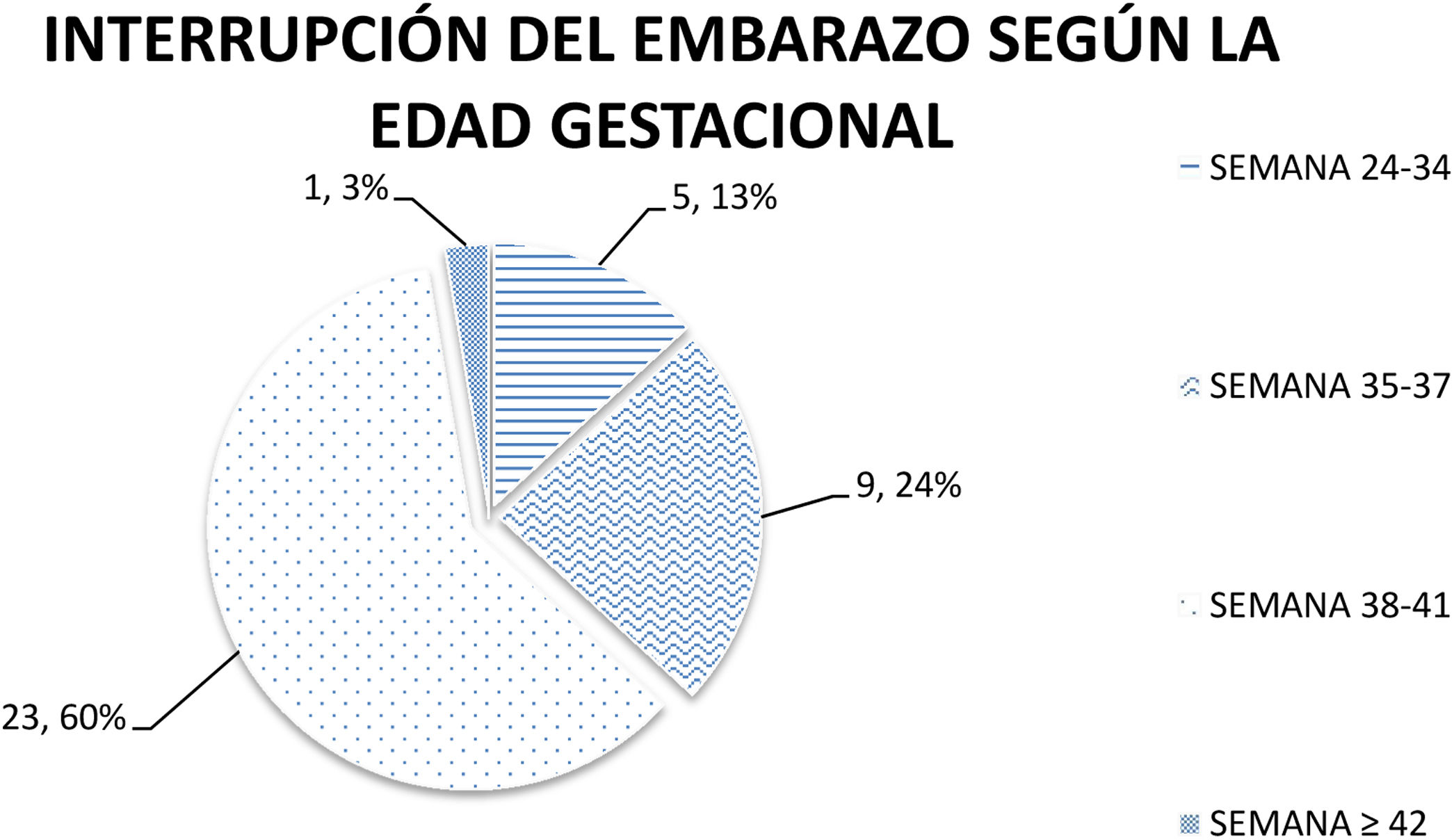
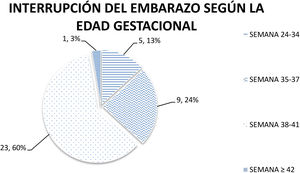
La «interrupción del embarazo según la edad gestacional» se presentó en las siguientes condiciones: 5 (13,15%) pacientes entre la semana 24-34; 9 (23,68%) pacientes en la semana 35-37; 23 (60,5%) pacientes en la semana 38-41; una (2,63%) paciente en la semana 42 de gestación (fig. 2).
En cuanto a la vía de interrupción del embarazo, se registraron 29 (76,31%) pacientes que culminaron en parto por cesárea y 9 (23,68%) pacientes por parto vaginal, las cuales se pueden desglosar como se refleja en la tabla 11.
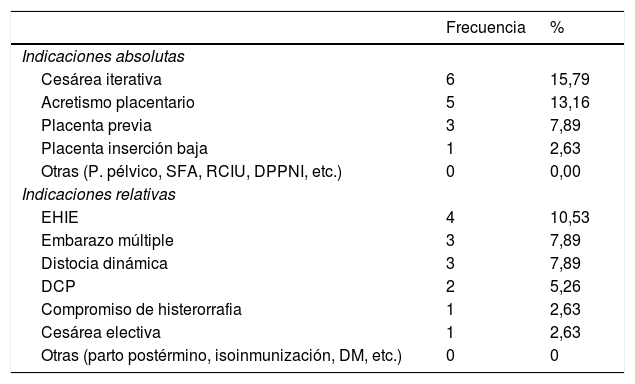
En cuanto al parto por cesárea, se clasificaron según el tipo de indicación de acuerdo a la guía de práctica clínica del Instituto Mexicano del Seguro Social «para la realización de operación cesárea. Julio 2009»: absoluta a 15 (39,47%) pacientes; relativa a 14 (36,84%) pacientes, como lo muestra la tabla 12.
Indicación (absoluta o relativa) de la cesárea de las pacientes estudiadas
| Frecuencia | % | |
|---|---|---|
| Indicaciones absolutas | ||
| Cesárea iterativa | 6 | 15,79 |
| Acretismo placentario | 5 | 13,16 |
| Placenta previa | 3 | 7,89 |
| Placenta inserción baja | 1 | 2,63 |
| Otras (P. pélvico, SFA, RCIU, DPPNI, etc.) | 0 | 0,00 |
| Indicaciones relativas | ||
| EHIE | 4 | 10,53 |
| Embarazo múltiple | 3 | 7,89 |
| Distocia dinámica | 3 | 7,89 |
| DCP | 2 | 5,26 |
| Compromiso de histerorrafia | 1 | 2,63 |
| Cesárea electiva | 1 | 2,63 |
| Otras (parto postérmino, isoinmunización, DM, etc.) | 0 | 0 |
Fuente: expediente clínico.
La presencia de sangrado transoperatorio en pacientes postoperadas de LAH fue variable, encontrándose como mínimo de sangrado de 550cc y como máximo de sangrado transquirúrgico de 4.500cc.
Los detalles se muestran en el tabla 13.
Volumen de sangrado transoperatorio de las pacientes estudiadas
| n=38 | Promedio: 1.485cc | DE: 1027cc |
|---|---|---|
| Volumen | Frecuencia | % |
| 500 a 1.000cc | 20 | 52,63 |
| 1.001 a 1.500cc | 4 | 10,53 |
| 1.501 a 2.000cc | 6 | 15,79 |
| 2.001 a 2.500cc | 3 | 7,89 |
| 2.501cc o más | 5 | 13,16 |
| Total | 38 | 100 |
DE: desviación estándar.
Fuente: expediente clínico.
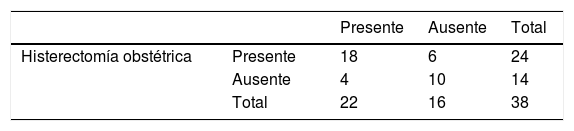
Se reportaron 24 (63,15%) pacientes a las que se les realizó histerectomía obstétrica+LAH y 14 (36,84%) pacientes a las que solo se les hizo la ligadura (tabla 14).
Número de pacientes con histerectomía obstétrica+ligadura de arterias hipogástricas y pacientes que solo tuvieron ligadura de arterias hipogástricas en el estudio
| n=38 | Frecuencia | Porcentaje |
|---|---|---|
| Histerectomía obstétrica+ligadura de arterias hipogástricas | 24 | 63,15 |
| Ligadura de arterias hipogástricas | 14 | 36,84 |
| Total | 38 | 100 |
Fuente: expediente clínico.
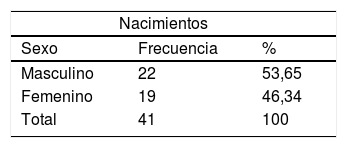
Se registró un total de 41 productos vivos al nacimientos (hubo 3 embarazos múltiples «gemelares»), no hubo ninguna muerte perinatal. Los detalles se muestran en la tabla 15.
Resultados perinatales de los recién nacidos cuya madre se sometió al procedimiento ligadura de arterias hipogástricas
| Nacimientos | ||
| Sexo | Frecuencia | % |
| Masculino | 22 | 53,65 |
| Femenino | 19 | 46,34 |
| Total | 41 | 100 |
| Peso | ||
| Promedio: 2.856g | DE: 575 | |
| Mínimo | 1.500 | |
| Máximo | 3.820 | |
| Talla | ||
| Promedio: 48,19cm | *DE: 3,26 | |
| Mínima | 40cm | |
| Máxima | 55cm | |
| APGAR | ||
| 1min | 5min | |
| Mínimo | 1 | 6 |
| Máximo | 9 | 9 |
| Test de Capurro | ||
| Semanas | Frecuencia | DE: 2,72Promedio: 37,34sem |
| 24-34sem | 5 | 13,16 |
| 35-37sem | 9 | 23,68 |
| 38-41sem | 23 | 60,53 |
| ≥42sem | 1 | 2,63 |
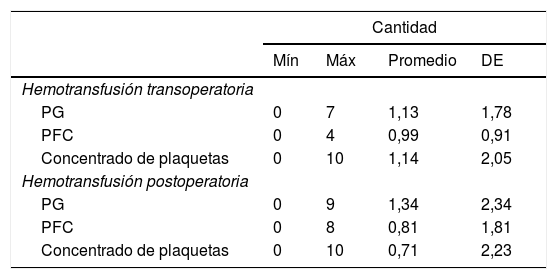
Se documentaron 14 pacientes (36,85%) que no ameritaron hemotransfusión y 24 (63,15%) en los que sí se empleó hemoderivados (tabla 16).
Durante el transoperatorio se registró un promedio de hemotransfusión de 1,12 «paquetes globulares»; 0,99 bolsa de «plasma fresco congelado» y 1,14 bolsa de «concentrados plaquetarios». Durante el postoperatorio se registró un promedio de hemotransfusión de 1,34 «paquetes globulares»; 0,81 bolsas de «plasma fresco congelado» y 0,71 bolsa de «concentrados plaquetarios». Los detalles se muestran en la tabla 17.
Reporte de hemotransfusión trans- y postoperatoria en las pacientes estudiadas
| Cantidad | ||||
|---|---|---|---|---|
| Mín | Máx | Promedio | DE | |
| Hemotransfusión transoperatoria | ||||
| PG | 0 | 7 | 1,13 | 1,78 |
| PFC | 0 | 4 | 0,99 | 0,91 |
| Concentrado de plaquetas | 0 | 10 | 1,14 | 2,05 |
| Hemotransfusión postoperatoria | ||||
| PG | 0 | 9 | 1,34 | 2,34 |
| PFC | 0 | 8 | 0,81 | 1,81 |
| Concentrado de plaquetas | 0 | 10 | 0,71 | 2,23 |
*DE: desviación estándar.
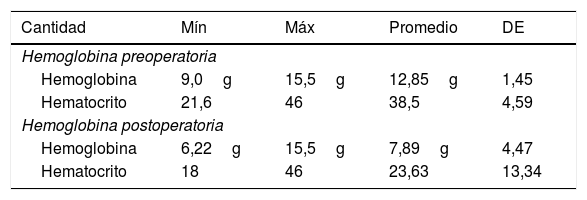
El valor de hemoglobina promedio previo a la LAH fue 12,85g, y el promedio de hemoglobina posterior al evento quirúrgico fue de 7,89g como se muestra en la tabla 18.
Reporte de hemoglobina y hematocrito previo y posterior al evento quirúrgico
| Cantidad | Mín | Máx | Promedio | DE |
|---|---|---|---|---|
| Hemoglobina preoperatoria | ||||
| Hemoglobina | 9,0g | 15,5g | 12,85g | 1,45 |
| Hematocrito | 21,6 | 46 | 38,5 | 4,59 |
| Hemoglobina postoperatoria | ||||
| Hemoglobina | 6,22g | 15,5g | 7,89g | 4,47 |
| Hematocrito | 18 | 46 | 23,63 | 13,34 |
DE: desviación estándar.
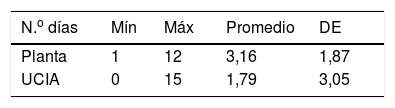
Se reportó la estancia nosocomial en días de las pacientes estudiadas, encontrándose «hospitalizadas en planta de ginecología y obstetricia» un promedio de 3,16 días y en UCIA un promedio de 1,79 días. Los detalles se muestran en la tabla 19.
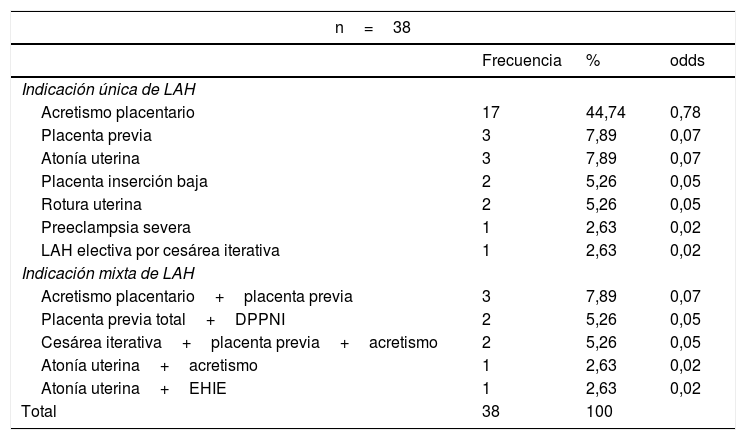
De las 38 pacientes que se sometieron a LAH, se registraron 29 (76,31%) pacientes con indicación única para LAH, en tanto que 9 (23,68%) pacientes tuvieron indicación mixta, las cuales se pueden desglosar como se refleja en la tabla 20.
Indicaciones únicas o mixtas de las pacientes sometidas a ligadura de arterias hipogástricas en las pacientes estudiadas
| n=38 | |||
|---|---|---|---|
| Frecuencia | % | odds | |
| Indicación única de LAH | |||
| Acretismo placentario | 17 | 44,74 | 0,78 |
| Placenta previa | 3 | 7,89 | 0,07 |
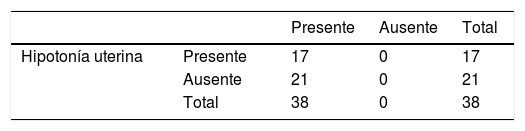
| Atonía uterina | 3 | 7,89 | 0,07 |
| Placenta inserción baja | 2 | 5,26 | 0,05 |
| Rotura uterina | 2 | 5,26 | 0,05 |
| Preeclampsia severa | 1 | 2,63 | 0,02 |
| LAH electiva por cesárea iterativa | 1 | 2,63 | 0,02 |
| Indicación mixta de LAH | |||
| Acretismo placentario+placenta previa | 3 | 7,89 | 0,07 |
| Placenta previa total+DPPNI | 2 | 5,26 | 0,05 |
| Cesárea iterativa+placenta previa+acretismo | 2 | 5,26 | 0,05 |
| Atonía uterina+acretismo | 1 | 2,63 | 0,02 |
| Atonía uterina+EHIE | 1 | 2,63 | 0,02 |
| Total | 38 | 100 | |
LAH: ligadura de arterias hipogástricas.
Fuente: expediente clínico.
Entre las pacientes que se sometieron a LAH la indicación única más frecuente fue la atonía uterina registrada en 17 (44%) pacientes; en este estudio, la razón de probabilidad de realizar LAH por atonía uterina es odds=0,78 (tabla 21).
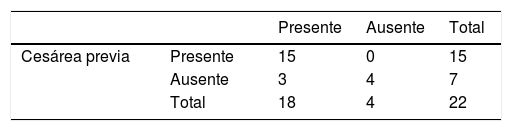
Entre las 22 (57,8%) pacientes que presentaron hemorragia obstétrica se encontró a 15 (68,18%) pacientes que tenían antecedente de cesárea previa, por lo que en este estudio, la razón de probabilidad de hemorragia obstétrica con antecedente de cesárea previa es odds=2,12 (tabla 22).
De las 38 pacientes en el estudio, 22 (57,8%) pacientes presentaron hemorragia obstétrica, de estas, se registró a 18 (47,36%) pacientes que culminaron en histerectomía obstétrica, por lo que en este estudio la razón de probabilidad de culminar en histerectomía con hemorragia obstétrica es odds=4,2 (tabla 23).
Entre las 38 pacientes sometidas a LAH (2 por cada paciente de nuestro estudio) se registró una (2,68%) paciente con complicación posterior a la LAH, siendo en este estudio la razón de probabilidad de presentar complicaciones por LAH odds=0,027 como se muestra en la tabla 24.
Número de pacientes con complicaciones secundarias al procedimiento ligadura de arterias hipogástricas. En el presente estudio, la razón de probabilidad (odds) de presentar complicaciones por ligadura de arterias hipogástricas es 0,027 (fuente: expediente clínico)
| Complicaciones de LAH n=38 | ||
|---|---|---|
| Frecuencia | Porcentaje | |
| Lesión vascular | ||
| I Ligadura arteria iliaca externa | 0 | 0,00 |
| II Desgarro de arteria iliaca interna | 0 | 0,00 |
| III Desgarro de vena hipogástrica | 0 | 0,00 |
| IV Lesión de plexo venoso sacro | 0 | 0,00 |
| Sin lesión | 38 | 100 |
| Total | 38 | 100 |
| Complicaciones de LAH DE: 0,017 | ||
|---|---|---|
| Frecuencia | Porcentaje | |
| Lesión ureteral | ||
| I Acodamiento | 0 | 0 |
| II Lesión de la pared | 0 | 0 |
| III Ligadura | 1 | 2,63 |
| IV Sección total | 0 | 0,00 |
| Sin lesión | 37 | 97,37 |
| Total | 38 | 100 |
DE: desviación estándar; LAH: ligadura de arterias hipogástricas.
Fuente: expediente clínico.
La hemorragia posparto sigue siendo una de las principales causas de muerte en los países subdesarrollados, aunque se cuente con los recursos para corregir la problemática que surge posterior a la pérdida sanguínea masiva. Quizá una de las principales causas de que exista una elevada morbimortalidad materna sea el retraso en recurrir a técnicas quirúrgicas una vez que las medidas conservadoras han fallado.
Considerando que la hemorragia posparto es la segunda causa de mortalidad materna en México reportada por el Sistema Nacional de Información en Salud (SINAIS)26, autores como Joshi y cols25 creen que la técnica de ligadura de arterias hipogástricas es infrautilizada en el manejo de la hemorragia postparto, probablemente debido al miedo de las complicaciones que pueden surgir tras este procedimiento. Sin embargo, el ACOG recomienda la LAH como un procedimiento útil en el tratamiento de la hemorragia periparto27.
Este estudio sobre LAH en obstetricia no es el primero que se realiza en México, pero sí de los primeros que aporta el Hospital General Regional (HGR) 36 IMSS San Alejandro Puebla.
En nuestro universo de trabajo se registraron 5.562 nacimientos en el HGR 36 IMSS San Alejandro Puebla de junio de 2012 a diciembre de 2012, en el cual se reportaron 3.032 (54,5%) nacimientos por parto vaginal y 2.530 (45,5%) cesárea.
Fue en la tercera década de la vida donde se encontró la edad más frecuente, siendo la edad promedio de 26,9 años, discordante con el estudio que realizó Hurtado Estrada y Cardenas Gonzalez, el cual reporta su población promedio de 37 años29.
En nuestro universo se registró una frecuencia de 38 pacientes con riesgo de hemorragia obstétrica, que se sometieron a LAH, de las cuales 9 (7,89%) pacientes culminaron su embarazo por parto vaginal y 29 (92,11%) por cesárea en el periodo de estudio comprendido.
La paridad de las pacientes fue 2,5± 1,9 (0 a 5), la edad de interrupción del embarazo fue en promedio 37,3 semanas con DE±2,72 (24-42 semanas). Edades gestacionales similares a las reportadas por Shahin et al.30.
La seguridad de la técnica quirúrgica de la LAH se comprobó al encontrarse solo una (2,63%) paciente con complicación posterior a la LAH, siendo en este estudio la razón de probabilidad de presentar complicaciones por LAH odds=0,027, resultado similar al presentado por Serrano Berrones, quien reporta el 1% de complicaciones en su estudio28.
Debido a que los uteroinhibidores como el «sulfato de magnesio» y el «nifedipino» se encontraron con «n» pequeño de muestra, a pesar de que actualmente es conocido como factor de riesgo para hemorragia obstétrica, en nuestro estudio no se puede considerar como tal por la cantidad de pacientes; Así como también en antecedente de uso de uterotónicos (oxitocina) o prostaglandinas (dinoprostona) previos a la hemorragia.
La atonía uterina (44,74%) fue la indicación más común para realizar la LAH, seguida de acretismo placentario (7,89%), al igual que en el estudio de Joshi et al. en el que se registró como principal causa a la atonía uterina con una frecuencia del 32,7%25.
De las 22 (57,8%) pacientes que presentaron hemorragia obstétrica, 15 de ellas (68,18%) tuvieron antecedente de cesárea previa, por lo que en este estudio la razón de probabilidad de hemorragia obstétrica con antecedente de cesárea previa es odds=2,12.
El manejo exitoso de la LAH se registró en 14 (36,84%) pacientes a quienes no se les realizó histerectomía obstétrica, resultado no lejano al encontrado en el estudio de Mandal y Kumar en donde en el 50% de los casos se evitó la histerectomía obstétrica posterior a la LAH27.
Considerando el volumen de sangrado, encontramos en nuestro estudio, un sangrado promedio de 1.485cc, con DE±1.027cc; cifras similares se pueden observar en el estudio de Serrano Berrones, quien reporta un sangrado transoperatorio mediante la técnica de LAH de 500 a 2.000cc. con promedio de 1.000cc28.
De las pacientes que requirieron hemotransfusión, 63,15% ameritaron hemotransfusión, las restantes no. La hemotransfusión transoperatoria promedio de paquete globular fue de 1,13 unidades de paquete globular; 0,99 unidades de plasma fresco congelado y 1,14 unidades de concentrados plaquetarios; la hemotransfusión postoperatoria promedio de paquete globular fue de 1,34; 0,81 unidad de plasma fresco congelado y 0,71 unidad de concentrados plaquetarios; en comparación a otros autores como Hurtado estrada y Cardenas Gonzalez, quienes registran un promedio de 2 paquetes globulares posterior a la LAH en su estudio29, cifra mayor que en el nuestro.
Con relación a la hemoglobina preoperatoria el promedio fue de 12,85g con DE 1,45g; la postoperatoria promedio de 7,89g con DE: 4,47g; el hematocrito preoperatorio promedio de 38,53 y el postoperatorio promedio de 23,63.
El número de días de estancia hospitalaria posterior al procedimiento de LAH se registró en piso hospitalario de 3,16 días DE±1,87 días, y en UCIA 1,79 días con DE±3,05. Comparado con otros estudios como el de Serrano Berrones, que reporta el número de días en hospital Regional Lic. Adolfo López Mateos un número máximo de 23 días de hospitalización posterior al procedimiento quirúrgico de LAH28, nuestras cifras fueron menores a las ya citadas.
Se registró una paciente (2,63%) con complicación postoperatoria secundaria a LAH, resultado lejano a autores como Abdel et al., quienes reportan hasta el 13,3% de complicaciones por ligadura de uretéros post-LAH31. En nuestro estudio no se reportaron complicaciones ureterales tardías.
La mortalidad materna se encontró ausente en nuestro estudio. Sin embargo, otros autores han registrado tasas de mortalidad hasta del 6,7% posterior a este procedimiento31.
La presente investigación, a pesar de que sea un estudio descriptivo, retrospectivo, con una muestra posiblemente pequeña de pacientes limitada por el tiempo (para sacar datos contundentes y aseverar o formar conclusiones), arrojó datos importantes con relación a las pacientes con hemorragia obstétrica, como lo es, el hecho de no haber muertes perinatales, ni muertes maternas en pacientes sometidas a LAH, encontrándose solo una paciente con complicación de lesión ureteral de todas las estudiadas. Esta situación probablemente reflejó la previa capacitación del personal médico en nuestro hospital, implementada en épocas recientes, pero ante todo que se ha cambiado la idea de que la «histerectomía obstétrica» ya no es la primera opción quirúrgica para el manejo de la hemorragia obstétrica. Cabe mencionar que todos los procedimientos de LAH fueron realizados por médicos ginecoobstetras certificados ante el «Consejo Mexicano de Ginecología y Obstetricia», en los diferentes turnos hospitalarios, y solo los que tenían el adiestramiento en el procedimiento de LAH participaron en el presente estudio. No hubo participación quirúrgica de médicos residentes o de médicos en proceso de formación.
Con el análisis de los datos obtenidos se logró obtener un panorama general del comportamiento de la hemorragia obstétrica y su manejo quirúrgico en esta unidad hospitalaria. Por ello cabe la posibilidad de que futuros estudios, probablemente comparativos comparando otras técnicas quirúrgicas (B Lynch, uso de dispositivos intrauterinos como Balón de Bakri®, técnicas hemostásicas compresivas, etc.) y/o experimentales, tomen en cuenta la técnica de LAH como un procedimiento quirúrgico útil en el manejo de la hemorragia obstétrica, probablemente con el fin comprobar, comparar y/o corroborar su utilidad para estandarizar y dar una mejor atención a la paciente embarazada con riesgo de hemorragia obstétrica.
Por todo lo anterior se consideró la técnica quirúrgica de LAH como un procedimiento seguro, de primera línea, para el control de la hemorragia obstétrica, por lo que a medida que se adquiera mayor experiencia y se logren mejores resultados, se apreciará un incremento progresivo en su aplicación en mujeres con hemorragia obstétrica al reducir la morbimortalidad y mortalidad materna con una supervivencia óptima. Sin olvidar que la eficacia del procedimiento va a depender de su oportuna realización, adecuada indicación y buena técnica quirúrgica.
ConclusiónLa complicación posterior a la LAH se presentó en una paciente con ligadura ureteral. No hubo complicaciones vasculares. La mortalidad materna y perinatal fue de 0 pacientes.
Responsabilidades éticasProtección de personas y animales.Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos.Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNo contamos con financiación de industria farmacéutica o de alguna otra fuente.
Conflicto de interesesLos participantes en el presente estudio declaramos no tener ningún conflicto de interés.
Con todo mi amor a mis padres, Lucina López y Alfonso Saucedo, por darme la oportunidad de estudiar y enseñarme los valores necesarios para la vida.
A mis hijos William y Fernanda Ixabella, el mejor regalo que me dio la vida.
A mis hermanos, mis compañeros de vida.
Para el amor de mi vida, es sin duda mi alma gemela…
A mis maestros y profesores, que me han regalado parte de su experiencia.