Evaluar los factores asociados a morbilidad materna y perinatal en gestantes con edad materna avanzada (EMA), atendidas en el Instituto Nacional Materno Perinatal de Perú durante el periodo de enero a diciembre 2018.
Materiales y métodosEstudio observacional de corte transversal, realizado en el Instituto Nacional Materno Perinatal de Perú durante el año 2018. Los criterios de inclusión fueron gestantes de 35 a más años de edad que culminaron en parto vaginal o cesárea. Las variables estudiadas fueron factores sociodemográficos, obstétricos y perinatales. Se usó el método de regresión logística multivariada y análisis de curvas ROC.
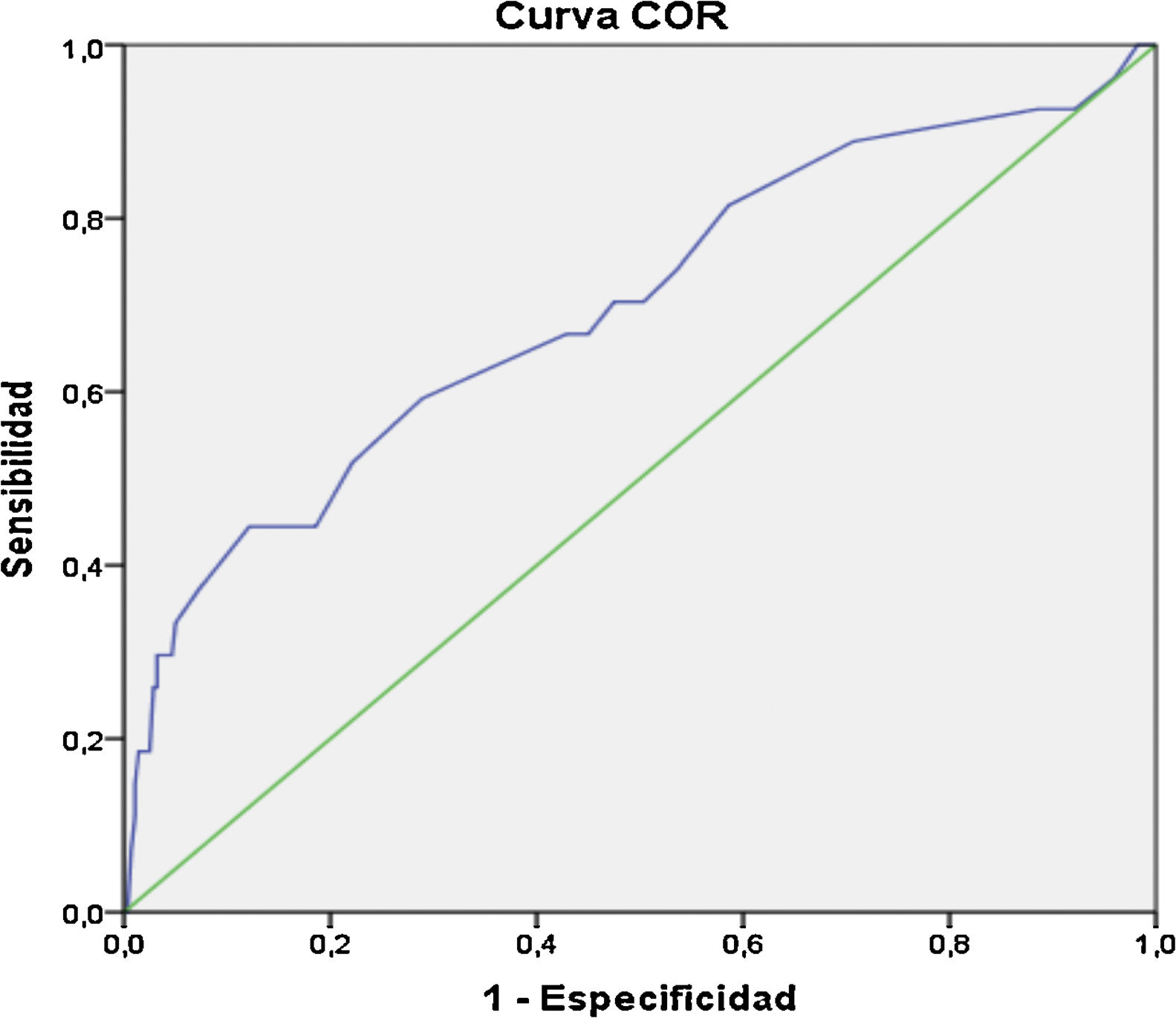
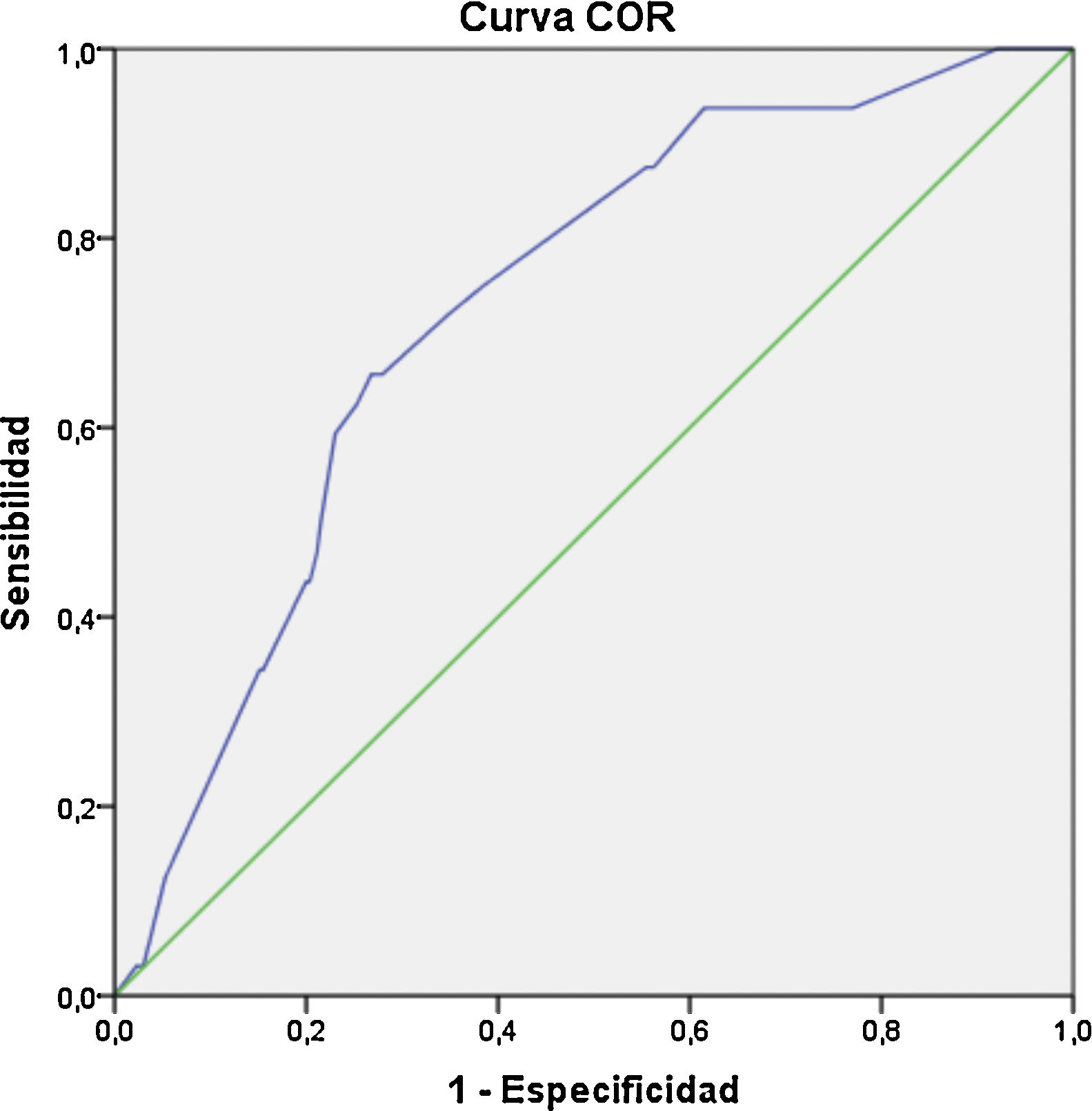
ResultadosParticiparon 325 gestantes, con edad media 38,01 ± 2,66 años. Estado civil conviviente 70,8%; control prenatal inadecuado 47,7%; sobrepeso pregestacional 38,6%; primíparas 11,7% y grandes multíparas 18,5%. Periodo intergenésico largo 62,8% y corto 15,4%. El 56,3% presentó cesárea y el 28% desgarro vaginal I°. Aplicando regresión logística el IMC ≥ 25 kg/m2 presentó un odds ratio (OR) de 1,02 para preeclampsia severa; OR: 2,35 para desgarro vaginal I°; y OR: 2,91 para macrosomía fetal. Control prenatal inadecuado representa OR: 1,31 para parto pretérmino y un OR: 1,48 para preeclampsia severa. Antecedente de preeclampsia previa OR: 3,03 para parto pretérmino y OR: 10,90 para preeclampsia severa. Curva ROC para el desarrollo de preeclampsia severa fue 69,74%; complicaciones en parto vaginal 85,44% y macrosomía fetal 72,78%.
ConclusionesSobrepeso pregestacional en EMA están asociados a desarrollar preeclampsia severa, desgarro vaginal y macrosomía fetal y la preeclampsia previa, está fuertemente asociada al desarrollo de parto pretérmino y preeclampsia severa; las cuales deberían indagarse a detalle durante la atención prenatal.
To evaluate the factors associated with maternal and perinatal morbidity in pregnant women with advanced maternal age (AMA) attending the National Maternal and Perinatal Institute of Peru during the period January to December 2018.
Materials and methodsAn observational cross-sectional study was carried out at the National Maternal and Perinatal Institute of Peru during the 2018 period. Inclusion criteria were pregnant women aged 35 years and over that culminated in vaginal delivery or caesarean section. The variables studied were sociodemographic, obstetric, and perinatal factors. The multivariate logistic regression method and ROC curve analysis were used.
ResultsThe study included a total of 325 pregnant women with a mean age of 38.01 ± 2.66 years. Cohabiting civil status was 70.8%, primiparous 11.7%, and large multiparous 18.5%. Inadequate prenatal care was 47.7%, and intergenesic period- long 62.8%, and short 15.4%. Pre-pregnancy overweight was 38.6%, with caesarean 56.3%, and vaginal tear I°, 28%. Applying logistic regression, BMI ≥25 Kg/m2 gave an odds ratio (OR): 1.02 for severe pre-eclampsia; OR: 2.35 vaginal tear I°; and OR: 2.91 for foetal macrosomia. Inadequate prenatal control had an OR: 1. 31 for preterm delivery; and an OR: 1.48 for severe pre-eclampsia. Having a history of pre-eclampsia gave an OR: 3.03 for preterm delivery, and an OR: 10.90 for severe pre-eclampsia. ROC curve for the development of severe preeclampsia was 69.74%, complications in vaginal delivery 85.44%, and foetal macrosomia 72.78%.
ConclusionsPre-gestational overweight in AMA is associated with developing severe pre-eclampsia, vaginal tear, and foetal macrosomia. Previous pre-eclampsia is strongly associated with developing preterm birth and severe pre-eclampsia, which should be thoroughly investigated during prenatal care.
La edad materna avanzada (EMA) fue definida en el año 1958, como aquella mujer que se embaraza a partir de 35 años de edad a más1,2.
El deseo de la mujer de tener un embarazo en EMA se ha convertido en un problema de salud materno perinatal porque conlleva al incremento de riesgos materno-fetales y perinatales debido a que el sistema reproductivo femenino se va envejeciendo1,3–6.
Entre las condiciones que influyen en el aumento de la tasa de gestación en EMA se atribuyen a muchos factores voluntarios e involuntarios como el establecimiento de pareja de forma tardía, control de la natalidad efectiva, avances en la tecnología de reproducción asistida, aumento de las tasas de divorcio seguido de una nueva pareja, deseo de una familia numerosa o esperada composición sexual de los niños, falta de métodos efectivos de planificación familiar, búsqueda de educación superior y el progreso profesional de las mujeres7.
La prevalencia de EMA dentro de todos los embarazos se reporta alrededor de 1,5%; sin embargo, estas cifras pueden variar de acuerdo con la población estudiada8. En el Instituto Nacional Materno perinatal durante el periodo 2016 ocurrieron 21.983 nacimientos/año, de los cuales corresponden a edad materna avanzada ≥ 35 años de edad con 4.300 gestantes/año que representan el 19,56%; y ≥ 40 años de edad con 1.222 gestantes/año que representan el 4,89%9,10.
Las mujeres con EMA tienen mayor riesgo de presentar complicaciones maternas tales como: trastornos hipertensivos del embarazo sobre todo la preeclampsia, diabetes gestacional, amenaza de parto pretérmino, parto pretérmino, presentaciones fetales anormales, hemorragia obstétrica, hemorragia posparto y mayor índice de cesáreas, así como, problemas perinatales y fetales, tales como: restricción del crecimiento intrauterino, prematuridad, bajo peso al nacer, puntuación baja en la escala de Apgar, incremento de anomalías congénitas, aborto y por ende, todos estos factores contribuyen en el incremento en la morbilidad y mortalidad materno fetal/perinatal3,8,11–18.
En tal sentido, el objetivo del presente estudio es evaluar los factores asociados a morbilidad materna y perinatal en gestantes con edad materna avanzada atendidas en el Instituto Nacional Materno Perinatal de Perú, durante el periodo de enero a diciembre del 2018.
Material y métodosPoblación de estudioSe desarrolló un diseño observacional de corte transversal. Participaron todas las gestantes con edad materna avanzada cuyo egreso hospitalario fue registrado como parto vaginal o cesárea, con recién nacido a término (edad gestacional entre 37 a 42 semanas) o pretérmino (edad gestacional entre 20 a 36 semanas) y atendidas en el Instituto Nacional Materno Perinatal de Perú durante el periodo de enero a diciembre de 2018.
Los criterios de inclusión fueron mujeres con edad gestacional entre 20 0/7 semanas y 36 6/7 semanas de gestación con parto pretérmino y gestantes con parto a término de 37 a más semanas de edad gestacional, confirmadas por fecha de última menstruación y corroboradas por ultrasonografía obstétrica durante la atención prenatal. Los criterios de exclusión fueron mujeres que presentaron aborto, gestantes menores de 35 años de edad, amenaza de parto pretérmino y que fueron atendidas en otro establecimiento de salud. Se realizó un muestreo probabilístico aleatorio simple obteniendo 400 casos de los cuales cumplieron los criterios de inclusión 325 participantes.
Las variables de estudio, las cuales incluyeron: a) sociodemográficas y maternas: edad, estado civil y escolaridad; IMC pregestacional, antecedentes de parto pretérmino y preeclampsia, así como cesáreas previas; número de atención prenatal y periodo intergenésico; b) ginecoobstétricas: paridad, edad gestación actual, morbilidad pregestacional, morbilidad durante la gestación, vía de resolución del embarazo, morbilidad durante el parto, cesárea y puerperio inmediato y c) perinatales: peso al nacer (g), semanas de gestación al momento del parto, calificación de Apgar a los cinco minutos, coloración del líquido amniótico, presencia de circular de cordón y malformaciones congénitas. Este estudio fue aprobado por el Comité de Ética institucional.
Recolección de datos: Todas las pacientes fueron evaluadas a su ingreso clínicamente con maniobras de obstétricas de Leopold y tacto vaginal para determinar si se encontraban o no en labor de parto. Asimismo, se identificaron las variables descritas según la historia obstétrica y clínica durante su hospitalización, manejo de la labor de parto y parto atendido en servicio de centro obstétrico, asimismo el reporte operatorio de la cesárea. Los datos fueron llevados a una ficha de recolección del estudio y registrados en un formulario de Google Forms® para homogenizar los datos y construir la base de datos del estudio.
Definiciones operacionales: La EMA se definió como aquella mujer que se embaraza a partir de los 35 a más años de edad.
Morbilidad materna y perinatal son aquellas patologías presentes durante el embarazo, parto o puerperio; tales como la preeclampsia, hemorragia obstétrica, ruptura prematura de membranas, hemorragia posparto por atonía o hipotonía uterina, desgarro vaginal, alumbramiento incompleto, parto pretérmino y parto por cesárea. Además, complicaciones perinatales tales como Apgar bajo al nacer, bajo peso al nacer, prematuridad, restricción de crecimiento intrauterino, macrosomía fetal y malformaciones congénitas.
Además, se utilizó la lista de chequeo STROBE (Strengthening the Reporting of Observational studies in Epidemiology) para la formulación de estudios observacionales.
El análisis estadístico se realizó en dos fases. La primera comprendió la estadística descriptiva en la que se analizó la frecuencia de los datos categóricos y se analizaron las variables cualitativas según prevalencias y proporciones. La medida de fuerza de asociación fue el Odds Ratio (OR) y X2). En las variables numéricas se calculó la media, desviación estándar. La segunda fase comprendió la estadística analítica en la que se exploró la distribución de los datos para determinar la normalidad. Para detectar la presencia de morbilidad materna y perinatal (variable dependiente dicotómica) se determinó utilizando un modelo multivariado de regresión logística binaria. Asimismo, con el análisis de curvas ROC se determinó la capacidad discriminativa óptima y el área bajo la curva. En todos los casos se estimó el IC95% para cada uno de los parámetros. Todo el análisis estadístico se realizó en el paquete estadístico IBM-SPSS versión 22,0. El nivel de significancia estadística para la prueba estadística fue un p < 0,05.
ResultadosEn el Instituto Nacional Materno Perinatal de Perú durante el periodo 2018 ocurrieron 18.422 nacimientos/año, de los cuales 3.962 gestantes correspondieron a mujeres de 35 a más años de edad, representando una prevalencia de 21,5% de mujeres con edad materna avanzada.
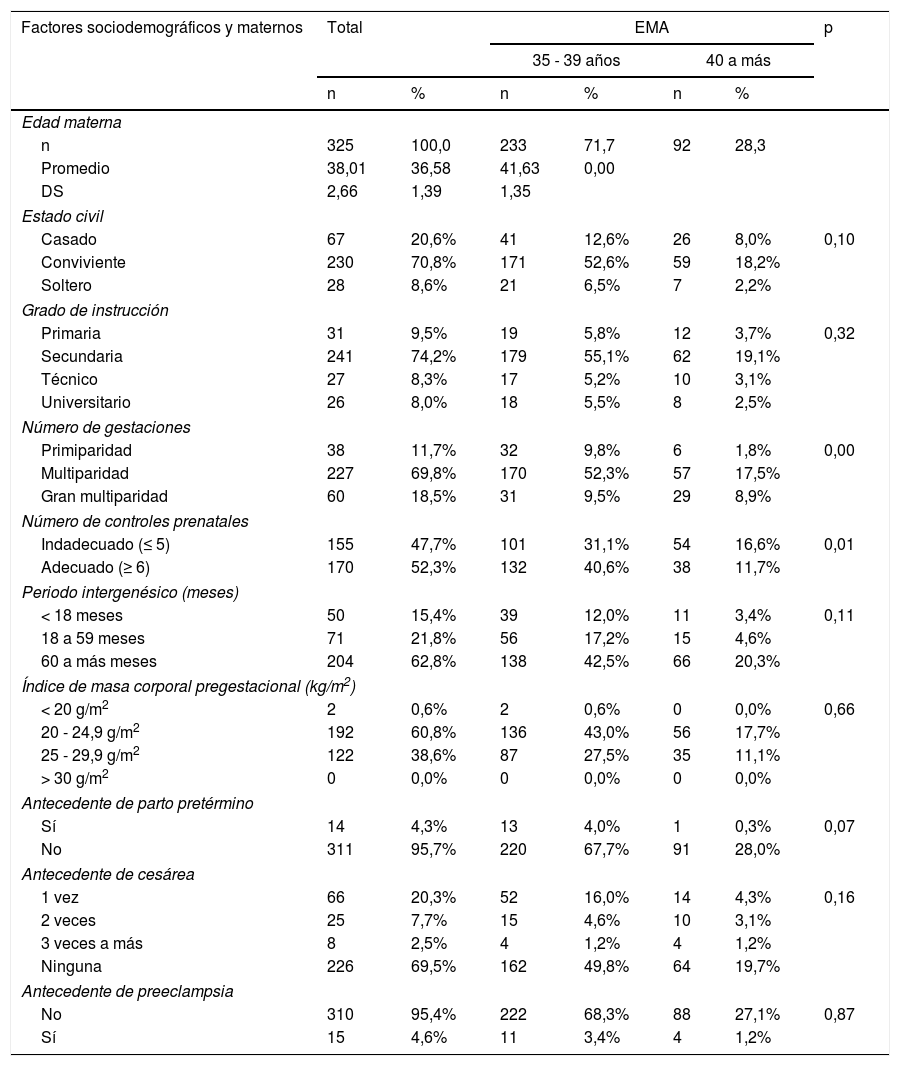
En la tabla 1 se aprecia que la media de la edad fue 38,01 ± 2,66 años, con un rango entre 35 a 45 años de edad. El 70,8% fueron mujeres con estado civil conviviente. El 11,7% fueron primíparas y 18,5% grandes multíparas, la mayoría pertenecen al grupo etario comprendido entre 35 a 39 años de edad. El 38,6% presentaron sobrepeso pregestacional. El 47,7% tuvo menos de seis controles prenatales (inadecuado), el 15,4% tuvo periodo intergenésico corto (PIC) y el 54,2% periodo intergenésico largo (PIL); sobre todo en el grupo etario de 35 a 39 años de edad. Tuvieron como antecedente de parto pretérmino y preeclampsia el 4,3 y 4,6%, respectivamente.
Factores sociodemográficos y maternos en mujeres embarazadas con edad materna avanzada
| Factores sociodemográficos y maternos | Total | EMA | p | ||||
|---|---|---|---|---|---|---|---|
| 35 - 39 años | 40 a más | ||||||
| n | % | n | % | n | % | ||
| Edad materna | |||||||
| n | 325 | 100,0 | 233 | 71,7 | 92 | 28,3 | |
| Promedio | 38,01 | 36,58 | 41,63 | 0,00 | |||
| DS | 2,66 | 1,39 | 1,35 | ||||
| Estado civil | |||||||
| Casado | 67 | 20,6% | 41 | 12,6% | 26 | 8,0% | 0,10 |
| Conviviente | 230 | 70,8% | 171 | 52,6% | 59 | 18,2% | |
| Soltero | 28 | 8,6% | 21 | 6,5% | 7 | 2,2% | |
| Grado de instrucción | |||||||
| Primaria | 31 | 9,5% | 19 | 5,8% | 12 | 3,7% | 0,32 |
| Secundaria | 241 | 74,2% | 179 | 55,1% | 62 | 19,1% | |
| Técnico | 27 | 8,3% | 17 | 5,2% | 10 | 3,1% | |
| Universitario | 26 | 8,0% | 18 | 5,5% | 8 | 2,5% | |
| Número de gestaciones | |||||||
| Primiparidad | 38 | 11,7% | 32 | 9,8% | 6 | 1,8% | 0,00 |
| Multiparidad | 227 | 69,8% | 170 | 52,3% | 57 | 17,5% | |
| Gran multiparidad | 60 | 18,5% | 31 | 9,5% | 29 | 8,9% | |
| Número de controles prenatales | |||||||
| Indadecuado (≤ 5) | 155 | 47,7% | 101 | 31,1% | 54 | 16,6% | 0,01 |
| Adecuado (≥ 6) | 170 | 52,3% | 132 | 40,6% | 38 | 11,7% | |
| Periodo intergenésico (meses) | |||||||
| < 18 meses | 50 | 15,4% | 39 | 12,0% | 11 | 3,4% | 0,11 |
| 18 a 59 meses | 71 | 21,8% | 56 | 17,2% | 15 | 4,6% | |
| 60 a más meses | 204 | 62,8% | 138 | 42,5% | 66 | 20,3% | |
| Índice de masa corporal pregestacional (kg/m2) | |||||||
| < 20 g/m2 | 2 | 0,6% | 2 | 0,6% | 0 | 0,0% | 0,66 |
| 20 - 24,9 g/m2 | 192 | 60,8% | 136 | 43,0% | 56 | 17,7% | |
| 25 - 29,9 g/m2 | 122 | 38,6% | 87 | 27,5% | 35 | 11,1% | |
| > 30 g/m2 | 0 | 0,0% | 0 | 0,0% | 0 | 0,0% | |
| Antecedente de parto pretérmino | |||||||
| Sí | 14 | 4,3% | 13 | 4,0% | 1 | 0,3% | 0,07 |
| No | 311 | 95,7% | 220 | 67,7% | 91 | 28,0% | |
| Antecedente de cesárea | |||||||
| 1 vez | 66 | 20,3% | 52 | 16,0% | 14 | 4,3% | 0,16 |
| 2 veces | 25 | 7,7% | 15 | 4,6% | 10 | 3,1% | |
| 3 veces a más | 8 | 2,5% | 4 | 1,2% | 4 | 1,2% | |
| Ninguna | 226 | 69,5% | 162 | 49,8% | 64 | 19,7% | |
| Antecedente de preeclampsia | |||||||
| No | 310 | 95,4% | 222 | 68,3% | 88 | 27,1% | 0,87 |
| Sí | 15 | 4,6% | 11 | 3,4% | 4 | 1,2% | |
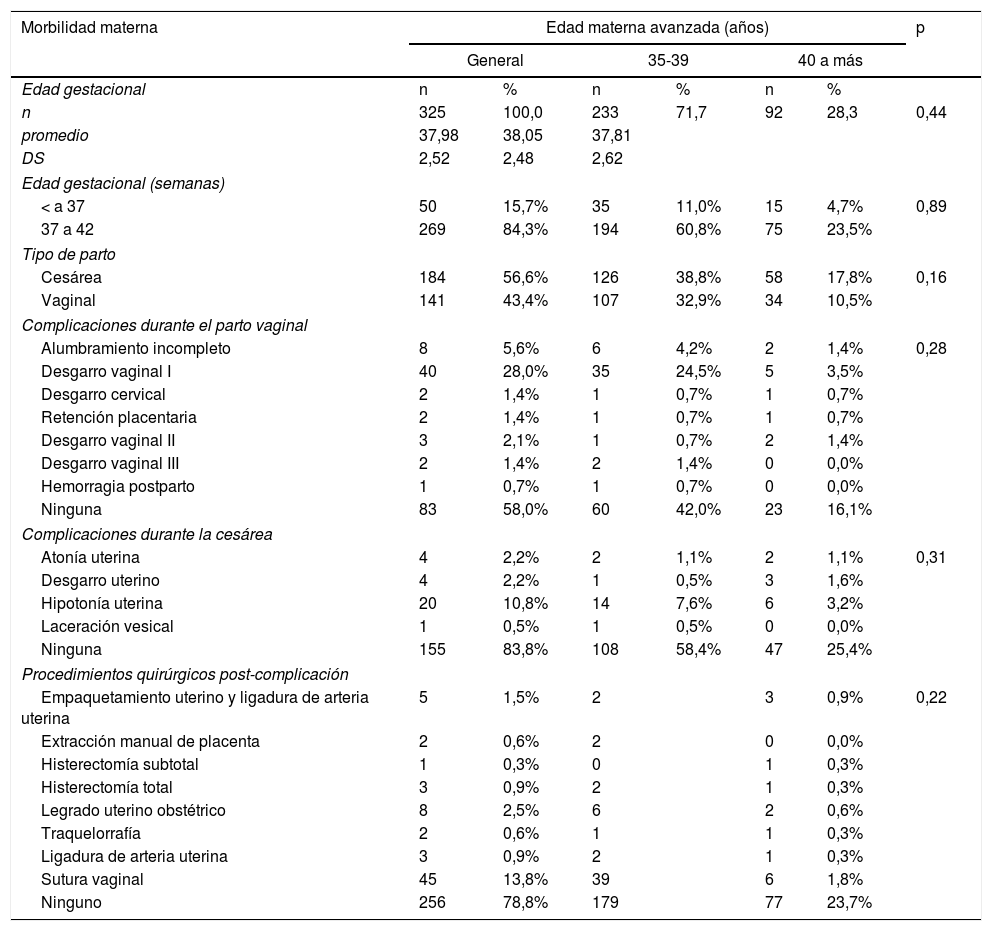
En la tabla 2 se aprecia que la edad gestacional media fue 37,98 ± 2,52 semanas; con feto a término en el 84,3% seguido de pretérmino en el 15,7%. El 56,3% de casos culminaron el parto por vía cesárea. Durante el parto vaginal el 28% presentó desgarro vaginal de I grado, sobre todo en el grupo etario de 35 a 39 años de edad y el 5,6% alumbramiento incompleto. El 10,8% de complicaciones que ocurrieron durante la cesárea fueron por hipotonía uterina.
Morbilidad materna en edad materna avanzada
| Morbilidad materna | Edad materna avanzada (años) | p | |||||
|---|---|---|---|---|---|---|---|
| General | 35-39 | 40 a más | |||||
| Edad gestacional | n | % | n | % | n | % | |
| n | 325 | 100,0 | 233 | 71,7 | 92 | 28,3 | 0,44 |
| promedio | 37,98 | 38,05 | 37,81 | ||||
| DS | 2,52 | 2,48 | 2,62 | ||||
| Edad gestacional (semanas) | |||||||
| < a 37 | 50 | 15,7% | 35 | 11,0% | 15 | 4,7% | 0,89 |
| 37 a 42 | 269 | 84,3% | 194 | 60,8% | 75 | 23,5% | |
| Tipo de parto | |||||||
| Cesárea | 184 | 56,6% | 126 | 38,8% | 58 | 17,8% | 0,16 |
| Vaginal | 141 | 43,4% | 107 | 32,9% | 34 | 10,5% | |
| Complicaciones durante el parto vaginal | |||||||
| Alumbramiento incompleto | 8 | 5,6% | 6 | 4,2% | 2 | 1,4% | 0,28 |
| Desgarro vaginal I | 40 | 28,0% | 35 | 24,5% | 5 | 3,5% | |
| Desgarro cervical | 2 | 1,4% | 1 | 0,7% | 1 | 0,7% | |
| Retención placentaria | 2 | 1,4% | 1 | 0,7% | 1 | 0,7% | |
| Desgarro vaginal II | 3 | 2,1% | 1 | 0,7% | 2 | 1,4% | |
| Desgarro vaginal III | 2 | 1,4% | 2 | 1,4% | 0 | 0,0% | |
| Hemorragia postparto | 1 | 0,7% | 1 | 0,7% | 0 | 0,0% | |
| Ninguna | 83 | 58,0% | 60 | 42,0% | 23 | 16,1% | |
| Complicaciones durante la cesárea | |||||||
| Atonía uterina | 4 | 2,2% | 2 | 1,1% | 2 | 1,1% | 0,31 |
| Desgarro uterino | 4 | 2,2% | 1 | 0,5% | 3 | 1,6% | |
| Hipotonía uterina | 20 | 10,8% | 14 | 7,6% | 6 | 3,2% | |
| Laceración vesical | 1 | 0,5% | 1 | 0,5% | 0 | 0,0% | |
| Ninguna | 155 | 83,8% | 108 | 58,4% | 47 | 25,4% | |
| Procedimientos quirúrgicos post-complicación | |||||||
| Empaquetamiento uterino y ligadura de arteria uterina | 5 | 1,5% | 2 | 3 | 0,9% | 0,22 | |
| Extracción manual de placenta | 2 | 0,6% | 2 | 0 | 0,0% | ||
| Histerectomía subtotal | 1 | 0,3% | 0 | 1 | 0,3% | ||
| Histerectomía total | 3 | 0,9% | 2 | 1 | 0,3% | ||
| Legrado uterino obstétrico | 8 | 2,5% | 6 | 2 | 0,6% | ||
| Traquelorrafía | 2 | 0,6% | 1 | 1 | 0,3% | ||
| Ligadura de arteria uterina | 3 | 0,9% | 2 | 1 | 0,3% | ||
| Sutura vaginal | 45 | 13,8% | 39 | 6 | 1,8% | ||
| Ninguno | 256 | 78,8% | 179 | 77 | 23,7% | ||
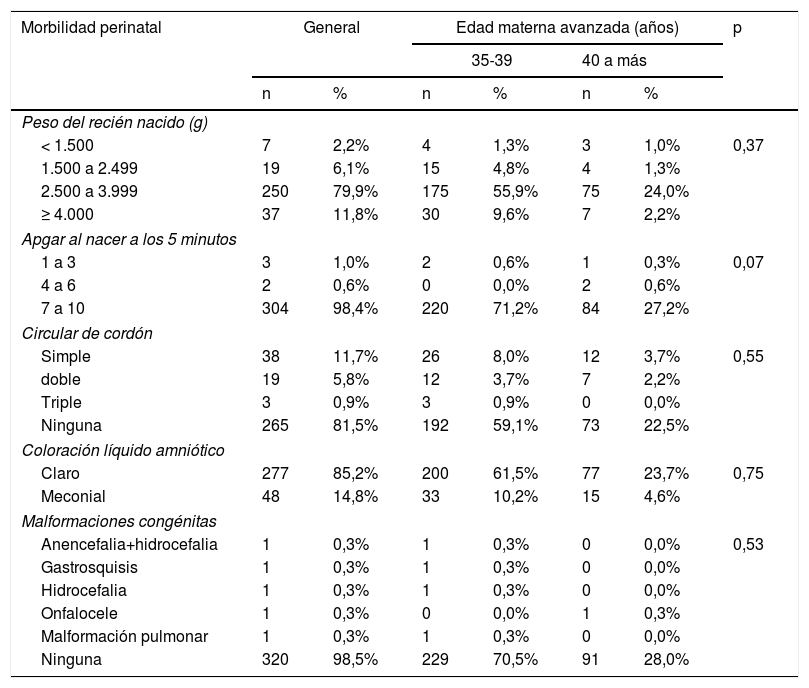
En la tabla 3 se aprecia que el 6,1% de recién nacidos presentó bajo peso al nacer y el 11,8% fueron macrosómicos, ambos casos principalmente en el grupo etario entre 35 a 39 años de edad. El 11,7% de los casos presentaron circular de cordón simple, el 14,8% presentó líquido amniótico meconial. Se encontraron cinco casos de malformaciones congénitas, sin reporte de macrosomopatías en ecografías de primer trimestre.
Morbilidad perinatal en edad materna avanzada
| Morbilidad perinatal | General | Edad materna avanzada (años) | p | ||||
|---|---|---|---|---|---|---|---|
| 35-39 | 40 a más | ||||||
| n | % | n | % | n | % | ||
| Peso del recién nacido (g) | |||||||
| < 1.500 | 7 | 2,2% | 4 | 1,3% | 3 | 1,0% | 0,37 |
| 1.500 a 2.499 | 19 | 6,1% | 15 | 4,8% | 4 | 1,3% | |
| 2.500 a 3.999 | 250 | 79,9% | 175 | 55,9% | 75 | 24,0% | |
| ≥ 4.000 | 37 | 11,8% | 30 | 9,6% | 7 | 2,2% | |
| Apgar al nacer a los 5 minutos | |||||||
| 1 a 3 | 3 | 1,0% | 2 | 0,6% | 1 | 0,3% | 0,07 |
| 4 a 6 | 2 | 0,6% | 0 | 0,0% | 2 | 0,6% | |
| 7 a 10 | 304 | 98,4% | 220 | 71,2% | 84 | 27,2% | |
| Circular de cordón | |||||||
| Simple | 38 | 11,7% | 26 | 8,0% | 12 | 3,7% | 0,55 |
| doble | 19 | 5,8% | 12 | 3,7% | 7 | 2,2% | |
| Triple | 3 | 0,9% | 3 | 0,9% | 0 | 0,0% | |
| Ninguna | 265 | 81,5% | 192 | 59,1% | 73 | 22,5% | |
| Coloración líquido amniótico | |||||||
| Claro | 277 | 85,2% | 200 | 61,5% | 77 | 23,7% | 0,75 |
| Meconial | 48 | 14,8% | 33 | 10,2% | 15 | 4,6% | |
| Malformaciones congénitas | |||||||
| Anencefalia+hidrocefalia | 1 | 0,3% | 1 | 0,3% | 0 | 0,0% | 0,53 |
| Gastrosquisis | 1 | 0,3% | 1 | 0,3% | 0 | 0,0% | |
| Hidrocefalia | 1 | 0,3% | 1 | 0,3% | 0 | 0,0% | |
| Onfalocele | 1 | 0,3% | 0 | 0,0% | 1 | 0,3% | |
| Malformación pulmonar | 1 | 0,3% | 1 | 0,3% | 0 | 0,0% | |
| Ninguna | 320 | 98,5% | 229 | 70,5% | 91 | 28,0% | |
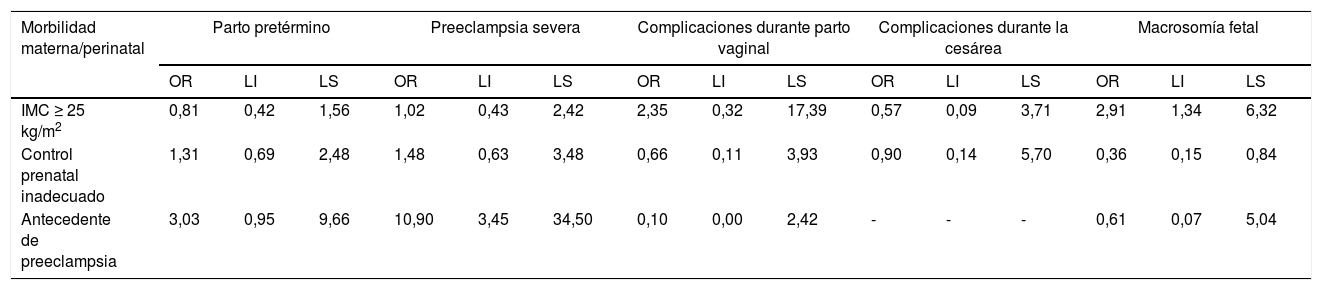
En la tabla 4 se evidenció que al aplicar regresión logística el IMC ≥ 25 kg/m2 presentó un OR: 1,02 (IC 95% 0,42-1,56) para preeclampsia severa; un OR: 2,35 (IC 95% 0,32-17,39) para complicación durante parto vaginal como son desgarro vaginal I° o alumbramiento incompleto; y un OR: 2,91 (IC 95% 1,34-6,32) para macrosomía fetal. Asimismo, el control prenatal inadecuado (menos de seis atenciones prenatales) presentó OR: 1,31 (IC 95% 0,69-2,48) para parto pretérmino y un OR: 1,48 (IC 95% 0,63-3,48) para preeclampsia severa. El antecedente de preeclampsia representó un OR: 3,03 (IC 95% 0,95-9,66) para parto pretérmino y un OR: 10,90 (IC 95% 3,45-34,50) para preeclampsia severa.
Morbilidad materna y perinatal. Regresión logística
| Morbilidad materna/perinatal | Parto pretérmino | Preeclampsia severa | Complicaciones durante parto vaginal | Complicaciones durante la cesárea | Macrosomía fetal | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| OR | LI | LS | OR | LI | LS | OR | LI | LS | OR | LI | LS | OR | LI | LS | |
| IMC ≥ 25 kg/m2 | 0,81 | 0,42 | 1,56 | 1,02 | 0,43 | 2,42 | 2,35 | 0,32 | 17,39 | 0,57 | 0,09 | 3,71 | 2,91 | 1,34 | 6,32 |
| Control prenatal inadecuado | 1,31 | 0,69 | 2,48 | 1,48 | 0,63 | 3,48 | 0,66 | 0,11 | 3,93 | 0,90 | 0,14 | 5,70 | 0,36 | 0,15 | 0,84 |
| Antecedente de preeclampsia | 3,03 | 0,95 | 9,66 | 10,90 | 3,45 | 34,50 | 0,10 | 0,00 | 2,42 | - | - | - | 0,61 | 0,07 | 5,04 |
IMC: Índice de masa corporal; OR: Odds ratio; LI: Límite inferior; LS: Límite superior.
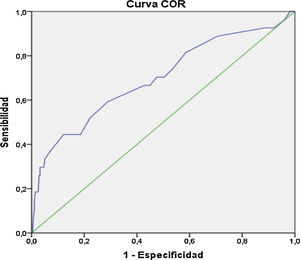
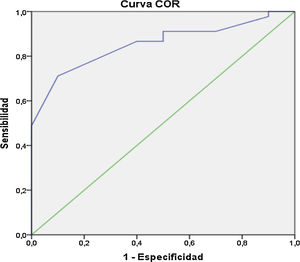
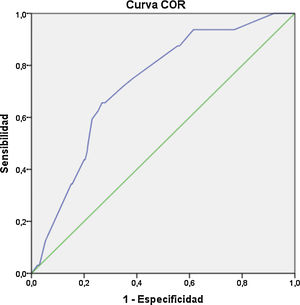
Se determinó el gráfico de curva ROC para evaluar la capacidad discriminativa óptima para el desarrollo de preeclampsia severa en 69,74% (AUC= 0,69; IC 95%: 0,58-0,81); para complicaciones durante parto vaginal en 85,44% (AUC = 0,85; IC 95%: 0,75-0,95) y para desarrollo de macrosomía fetal en 72,78% (AUC = 0,72; IC 95%: 0,64-0,81) (figs. 1-3).
DiscusiónHistóricamente, el embarazo en EMA fue considerado como riesgo de morbimortalidad materna y perinatal.
En nuestro estudio encontramos que el 47,7% tuvieron atención prenatal menor a 6, siendo según la norma peruana adecuada mayor a cinco controles prenatales; los resultados maternos coinciden en parte con lo señalado por Severinski NS et al.19, quienes mencionan que las grandes multíparas eran más propensas a ser mayores de edad, solteras o divorciadas, con menos instrucción, desempleadas y que habían recibido menos número de atención prenatal que el grupo control.
Con relación a la culminación del parto, el 56,3% de nuestra casuística fue por vía cesárea. Las tasas de cesáreas habituales en nuestro hospital incluyendo todos los grupos etarios fue del 45,0% en el 2017 y del 43,1% en el 201820. La causa principal de este elevado porcentaje es por ser un hospital nivel III de atención, de referencia nacional, donde la gestación con alguna complicación es un motivo de ingreso importante. Asimismo, en el caso de gestantes añosas este porcentaje se incrementa, programándose una cesárea electiva. Tal como señalan Oakley L et al.21, a medida que aumenta la edad materna, el riesgo de parto por cesárea electiva incrementa sobre todo en mujeres nulíparas.
Por otro lado, en nuestra casuística encontramos al sobrepeso pregestacional como un factor asociado a macrosomía fetal; lo cual coincide con lo reportado por Deputy NP et al.22, quienes mencionan que existe relación entre un aumento de peso gestacional excesivo y sus riesgos asociados, que incluyen macrosomía y obesidad materna. Esto difiere con otros autores como Oakley L et al.21 quienes opinan que es el bajo peso al nacer y prematuridad lo que se encuentra asociado en este grupo etario de mujeres mayores de 35 años. Mientras que Sewell MF et al.23 y Hull HR et al.24 señalan que son los fetos de gestantes obesas los que tienen un mayor riesgo de macrosomía y deterioro del crecimiento intrauterino. Según Catalano PM et al.25 los riesgos a largo plazo para los hijos de mujeres obesas incluyen un mayor riesgo de síndrome metabólico y obesidad infantil.
También con relación al desgarro vaginal, estudios publicados recientemente por ACOG26 señalan que las tasas de desgarro vaginal varían según las características de la gestante, el entorno del parto y las prácticas de los proveedores de atención obstétrica, en donde entre el 53 y 79% de las mujeres sufrirán algún tipo de desgarro en el parto vaginal27,28, con mayor frecuencia corresponden a desgarros vaginales de primer y segundo grado27,29; lo cual se condice con nuestro estudio donde se encontró 27,6% de desgarros vaginales de primer grado, seguido del 2,1% en desgarros vaginales de segundo grado.
Además, cabe señalar que la morbilidad materna asociada a EMA fue la preeclampsia severa, principalmente cuando se vincularon a IMC ≥ 25 kg/m2, control prenatal inadecuado y antecedente de preeclampsia. Al respecto, recientes publicaciones, señalan que el envejecimiento está asociado con incremento de la inflamación y de las especies reactivas de oxígeno, los que provocan un desequilibrio tanto en la generación como en la eliminación de las especies de radicales libres y, como consecuencia, produce estrés oxidativo y el incremento de éste puede modificar la angiogénesis de la placenta, lo que puede resultar en insuficiencia placentaria y resultados deficientes del embarazo que se presentan principalmente en gestantes con EMA30–32. Tal como señalan Bartsch E et al.33 quienes reportan que existen varios factores de riesgo clínicos que, ya sean solos o en combinación, podrían identificarse a las mujeres en el embarazo temprano que están en alto riesgo de preeclampsia.
El estudio presenta como limitación la evaluación genética para identificar cromosomopatías, reportándose sólo las malformaciones congénitas que se pusieron de manifiesto al nacer. De las gestantes con edad materna avanzada que acudieron para atención del parto, sólo el 52,3% presentaron un control prenatal completo y las que tuvieron un control ecográfico de cromosomopatías fue reportado negativo.
En conclusión, el sobrepeso pregestacional en EMA está asociado a desarrollar preeclampsia severa, desgarro vaginal, macrosomía fetal, así como la preeclampsia previa, están fuertemente asociados a desarrollar parto pretérmino y preeclampsia severa, las cuales deberían indagarse minuciosamente durante la atención prenatal.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
RecomendaciónComo política en salud materna, con énfasis en edad materna avanzada, se debería promover la vigilancia nutricional preconcepcional y antenatal, sobre todo en aquellas mujeres que tuvieron como antecedente preeclampsia.
Confidencialidad de los datosLos autores declaran que se han seguido los protocolos establecidos por el Instituto Nacional Materno Perinatal para acceder a los datos de las historias clínicas a los fines de poder realizar este tipo de publicación con finalidad de investigación / divulgación para la comunidad científica.
RecomendaciónComo política en salud materna, con énfasis en edad materna avanzada, se debería promover la vigilancia nutricional preconcepcional y antenatal, sobre todo en aquellas mujeres que tuvieron como antecedente preeclampsia.
FinanciamientoAutofinanciado.
Conflicto de interesesLos autores declaran no tener algún conflicto de intereses.
Al Dr. Enrique Guevara Ríos, director del Instituto Nacional Materno Perinatal de Lima-Perú, por haber autorizado la realización de la presente investigación.