El objetivo de este estudio es comparar la visualización de la unión cisticocoledocal con verde de indocianina (ICG) entre 3 grupos de pacientes divididos según la dificultad preoperatoria de la colecistectomía laparoscópica electiva.
MétodosEstudio observacional, prospectivo no aleatorizado, realizado en un único centro con una cohorte de 168 pacientes sometidos a colecistectomía laparoscópica electiva a quienes se les calculó un score preoperatorio de riesgo predictivo de colecistectomía difícil publicado por A. Nassar en 2019 que incluyó datos clínicos y radiológicos. Se obtuvieron 3 grupos de riesgo: bajo, moderado y alto riesgo. Se administró 0,25mg de ICG i.v. durante la inducción anestésica y se evaluaron los diferentes objetivos.
ResultadosLa visualización de la unión cisticocoledocal se consiguió en 28 (100%), 113 (91,1%) y 10 (63%) pacientes del grupo de bajo, moderado y alto riesgo, respectivamente. El grupo de alto riesgo presentó mayor tiempo quirúrgico, conversión a cirugía abierta, complicaciones y estancia hospitalaria. En cuanto a la valoración subjetiva del cirujano, el uso de ICG se consideró útil en el 36% de los pacientes de bajo riesgo, 58% de moderado riesgo y 69% de alto riesgo. Asimismo, modificó la estrategia quirúrgica en el 25% de los pacientes del grupo de alto riesgo comparado con el 11% del moderado y ninguno del bajo riesgo (p<0,01).
ConclusionesEn las colecistectomías difíciles la visualización de la unión cisticocoledocal se consigue en el 63% de los casos y condiciona una modificación del procedimiento quirúrgico en uno de cada 4 pacientes.
This study aims to compare the visualization of the cystic duct-common bile duct junction with indocyanine green (ICG) among 3 groups of patients divided according to the difficulty of elective laparoscopic cholecystectomy.
MethodsConducted at a single center, this non-randomized, prospective, observational study encompassed 168 patients who underwent elective laparoscopic cholecystectomy and were assessed with a preoperative risk score to predict difficult cholecystectomies, including clinical factors and radiological findings. Three groups were identified: low, moderate, and high risk. A dose of 0.25mg of IV ICG was administered during anesthesia induction and the different objectives were evaluated.
ResultsThe visualization of the cystic duct-common bile duct junction was achieved in 28 (100%), 113 (91.1%), and 10 (63%) patients in the low, moderate, and high-risk groups, respectively. The high-risk group had longer total operative time, higher conversion, more complications and longer hospital stay. In the surgeon's subjective assessment, ICG was considered useful in 36% of the low-risk group, 58% in the moderate-risk group, and 69% in the high-risk group. Additionally, there were no cases where ICG modified the surgeon's surgical approach in the low-risk group, compared to 11% in the moderate-risk group and 25% in the high-risk group (p<0.01).
ConclusionsThe results of this study confirm that in the case of difficult cholecystectomies, the visualization of the cystic duct-common bile duct junction is achieved in 63% of cases and prompts a modification of the surgical procedure in one out of four patients.
La colecistectomía laparoscópica (CL) para el tratamiento de la colelitiasis es uno de los procedimientos quirúrgicos más habituales. La complicación más grave es la lesión yatrogénica de la vía biliar (LYVB) con una incidencia de 0,4 a 1,5%1. Esta puede ser compleja y asociar lesiones vasculares, lo que aumenta la morbilidad, mortalidad y la estancia hospitalaria provocando un impacto muy negativo en la calidad de vida de los pacientes2.
La visión crítica de seguridad (VCS) descrita por Strasberg en 1995 tiene la finalidad de identificar las estructuras anatómicas claves antes de ocluir y seccionar el conducto cístico (CC)3. Aunque en la bibliografía se documenta una baja tasa de LYVB con la aplicación de esta técnica4–6, no hay evidencia que pruebe que la VCS disminuya la LYVB3,7. Entre los procedimientos para visualizar la anatomía biliar contamos con la colangiografía intraoperatoria (CIO), muy útil en detectar coledocolitiasis durante la cirugía, pero no disminuye la incidencia de LYVB de forma significativa y está asociada a mayor tiempo operatorio, exposición a la radiación y aumento de los costes, por lo que su uso rutinario no está recomendado8–10.
En los últimos años se ha introducido el uso de la fluorescencia con verde de indocianina (ICG) en la CL cuya finalidad es mejorar la identificación del árbol biliar extrahepático y la unión cisticocoledocal (UCC)11,12. El ICG es una molécula hidrosoluble de tricarbocianina que tras su inyección intravenosa se une a proteínas del plasma, se metaboliza en el hígado y tiene una excreción exclusivamente biliar. Cuando es excitada con una luz cercana al infrarrojo, el ICG emite una luz que permite visualizarla con una óptica de fluorescencia obteniendo una imagen en tiempo real. Estudios han demostrado que es segura con muy baja tasa de complicaciones, y únicamente está contraindicada en pacientes alérgicos al yodo13,14.
El inconveniente es que la visualización disminuye cuando hay un proceso inflamatorio, por lo que en casos de colecistectomía difícil la utilización de ICG puede ser de menor ayuda12.
El objetivo principal de este estudio es comparar la visualización de la UCC con ICG en 3 grupos divididos según la dificultad de la CL electiva. Como objetivos secundarios se determina el tiempo requerido hasta la sección del CC, el tiempo operatorio total, las complicaciones, la conversión a cirugía abierta y la estancia hospitalaria. Asimismo, se analiza la utilidad del ICG percibida por el cirujano, así como la modificación de la estrategia quirúrgica en los diferentes grupos de pacientes.
MétodosEstudio observacional prospectivo, no aleatorizado, autorizado por el Comité de Ética de la Investigación con medicamentos (CEIm), en el que se incluyeron todas las CL electivas en las que se utilizó colangiografía por fluorescencia con ICG desde octubre de 2020 hasta noviembre de 2022 (n=168). Las cirugías fueron realizadas por el equipo de cirugía hepatobiliopancreática conformado por 4 cirujanos y los residentes rotantes de esa unidad. Se incluyen pacientes tanto en régimen ambulatorio (CMA) como con ingreso hospitalario. Se excluyeron del estudio los pacientes menores de 18 años, con alergia al contraste yodado, enfermedad renal crónica (estadios IV y V), enfermedad hepática, embarazadas o en período de lactancia materna y ASA IV.
Los pacientes se clasificaron según el score preoperatorio de riesgo predictivo de colecistectomía difícil descrito por A. Nassar en 2019 que se describe en la figura 115.
Cuestionario específico rellenado por los cirujanos al realizar la colecistectomía laparoscópica.
ASA: clasificación de la American Society of Anesthesiologisth; CPRE: colangiopancreatografía retrógrada endoscópica; ICG: indocyanine green; IMC: índice de masa corporal; LYBV: lesión yatrogénica de la vía biliar; MIN: minutos; NH: número de historia; UCC: unión cisticocoledocal.
Al finalizar la cirugía se registró la visualización de la UCC (respuesta analógica sí/no), así como el tiempo medido en minutos desde la colocación del primer trócar hasta la sección del CC, el tiempo operatorio total, la tasa de conversión a cirugía abierta, las complicaciones intraoperatorias, si la cirugía fue realizada por un adjunto o un residente, la estancia hospitalaria y las complicaciones postoperatorias a los 30 días de la cirugía expresadas según la clasificación de Clavien-Dindo y el Comprehensive Complication Index (CCI®)16,17. Se registró la valoración subjetiva de la utilidad del ICG por parte del cirujano mediante un cuestionario específico que se muestra en la figura 1. La modificación de la cirugía se consideró como algún cambio durante el procedimiento quirúrgico: el lugar de la disección, lugar del clipaje del CC y la realización de colecistectomía retrógrada o subtotal. Finalmente se compararon los resultados entre cada uno de los grupos obtenidos mediante el score preoperatorio de riesgo.
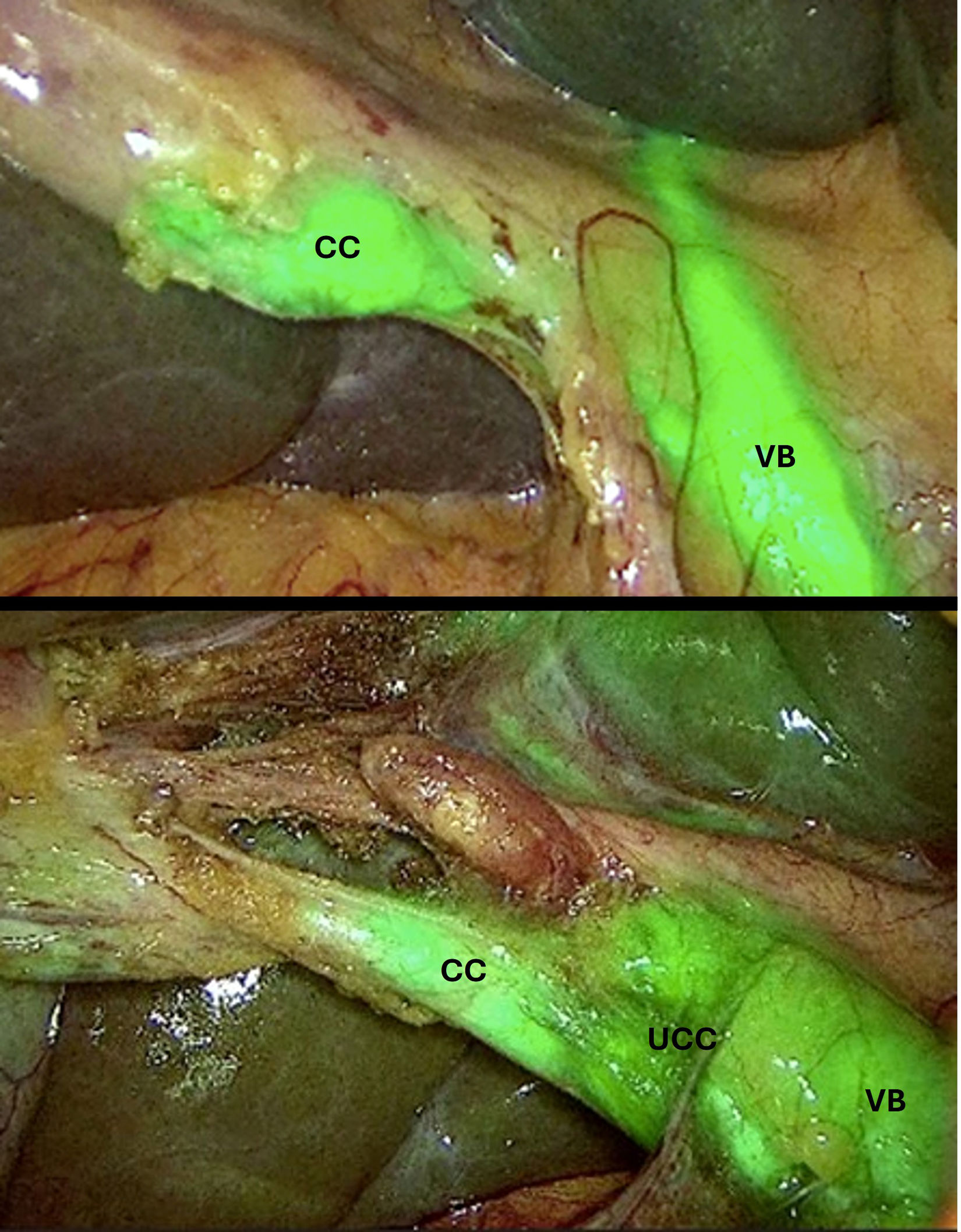
TécnicaSe utilizaron viales de ICG marca Diagnostic Green® de 25mg diluidos en 100ml de agua destilada, preparados por el servicio de farmacia en monodosis de 1ml (0,25mg/ml). Se administró por vía intravenosa durante la inducción anestésica, entre 20 y 30min antes de la disección del triángulo de Calot. Para la visualización se utilizaron ópticas de fluorescencia Olympus® o Karl Storz®. Los pacientes fueron colocados en posición francesa y se utilizaron 4 trócares (12mm umbilical para óptica de 30° y 3 de 5mm en flanco derecho, epigastrio y flanco izquierdo). Se realizó una primera visión con óptica de fluorescencia previa a la disección del triángulo de Calot para determinar si se conseguía la visualización de la UCC (fig. 2). Se prosiguió con la disección del hilio vesicular en su cara posterior, a continuación, con la cara anterior disecando el conducto y arteria cística, y finalmente separando el infundíbulo de la placa cística hasta obtener la visión crítica de seguridad. En este momento se realizó una segunda visión con ICG de la UCC (fig. 2). Posteriormente se realizó el clipaje y sección del CC y se completó la colecistectomía. El tiempo final de la cirugía se determinó al extraer la pieza quirúrgica.
Análisis estadísticoLas variables cuantitativas se expresan como media y desviación estándar, y las variables categóricas como números absolutos y porcentajes. Se realizó el análisis estadístico univariante de las variables cuantitativas, con grupos independientes, utilizando la prueba Anova. Las variables categóricas se compararon utilizando una prueba de Chi2. Se consideró significativo un valor de p<0,05. El análisis estadístico se realizó utilizando el programa SPSS versión 25.
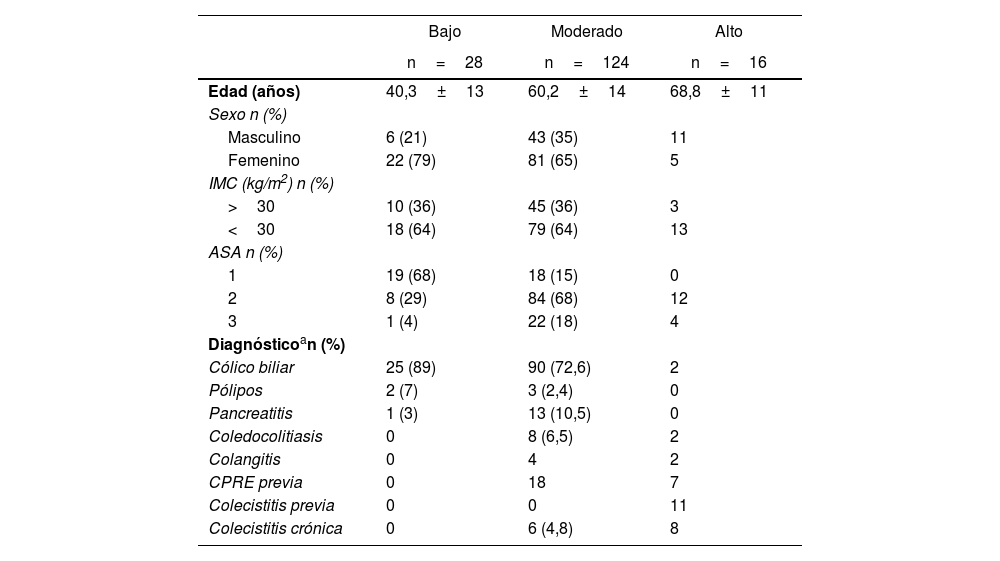
ResultadosEn total 168 pacientes fueron analizados y clasificados en los 3 grupos de riesgo de dificultad quirúrgica, obteniendo 28 pacientes en el grupo de bajo riesgo, 124 de moderado y 16 de alto riesgo de colecistectomía difícil. Las características de los pacientes de cada grupo de dificultad se muestran en la tabla 1.
Características de los pacientes según cada grupo de dificultad
| Bajo | Moderado | Alto | |
|---|---|---|---|
| n=28 | n=124 | n=16 | |
| Edad (años) | 40,3±13 | 60,2±14 | 68,8±11 |
| Sexo n (%) | |||
| Masculino | 6 (21) | 43 (35) | 11 |
| Femenino | 22 (79) | 81 (65) | 5 |
| IMC (kg/m2) n (%) | |||
| >30 | 10 (36) | 45 (36) | 3 |
| <30 | 18 (64) | 79 (64) | 13 |
| ASA n (%) | |||
| 1 | 19 (68) | 18 (15) | 0 |
| 2 | 8 (29) | 84 (68) | 12 |
| 3 | 1 (4) | 22 (18) | 4 |
| Diagnósticoan (%) | |||
| Cólico biliar | 25 (89) | 90 (72,6) | 2 |
| Pólipos | 2 (7) | 3 (2,4) | 0 |
| Pancreatitis | 1 (3) | 13 (10,5) | 0 |
| Coledocolitiasis | 0 | 8 (6,5) | 2 |
| Colangitis | 0 | 4 | 2 |
| CPRE previa | 0 | 18 | 7 |
| Colecistitis previa | 0 | 0 | 11 |
| Colecistitis crónica | 0 | 6 (4,8) | 8 |
ASA: clasificación de la American Society of Anesthesiologisth; CPRE: colangiopancreatografía retrógrada endoscópica; IMC: Índice de masa corporal.
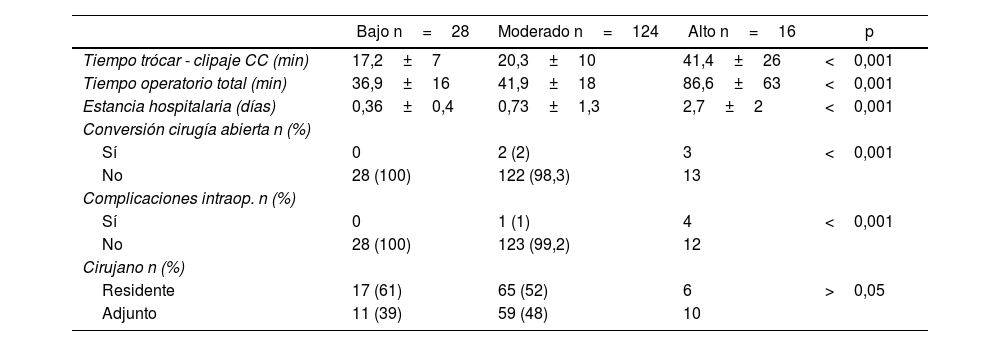
La visualización de la UCC con ICG se consiguió en 28 (100%) pacientes del grupo de bajo riesgo, 113 (91,1%) del grupo moderado y 10 (63%) del grupo de alto riesgo, con una diferencia estadísticamente significativa (p<0,01). El tiempo entre la colocación del primer trócar y el clipaje del CC, el tiempo operatorio total, la estancia hospitalaria, la conversión a cirugía abierta, el número de complicaciones intraoperatorias y el cirujano principal de la cirugía se expresan en la tabla 2.
Resultados de aspectos relacionados con la cirugía y las complicaciones intraoperatorias
| Bajo n=28 | Moderado n=124 | Alto n=16 | p | |
|---|---|---|---|---|
| Tiempo trócar - clipaje CC (min) | 17,2±7 | 20,3±10 | 41,4±26 | <0,001 |
| Tiempo operatorio total (min) | 36,9±16 | 41,9±18 | 86,6±63 | <0,001 |
| Estancia hospitalaria (días) | 0,36±0,4 | 0,73±1,3 | 2,7±2 | <0,001 |
| Conversión cirugía abierta n (%) | ||||
| Sí | 0 | 2 (2) | 3 | <0,001 |
| No | 28 (100) | 122 (98,3) | 13 | |
| Complicaciones intraop. n (%) | ||||
| Sí | 0 | 1 (1) | 4 | <0,001 |
| No | 28 (100) | 123 (99,2) | 12 | |
| Cirujano n (%) | ||||
| Residente | 17 (61) | 65 (52) | 6 | >0,05 |
| Adjunto | 11 (39) | 59 (48) | 10 | |
En cuanto a las complicaciones intraoperatorias, se presentó un caso de hemorragia en el grupo de moderado riesgo, así como una lesión intestinal y 3 hemorragias en el grupo de alto riesgo, todas resueltas durante el mismo procedimiento. Las complicaciones registradas en los 30 días del postoperatorio se reflejan en la tabla 3. No hubo ningún caso de mortalidad.
Complicaciones dentro de los 30 días postoperatorios
| Complicación | Clavien-Dindo | CCI | Total |
|---|---|---|---|
| Bajo riesgo (n=28) | |||
| Infección de herida tratada con curas | II | 20,9 | 1 (3,55%) |
| Coledocolitiasis tratada mediante CPRE | IIIa | 26,2 | 1 (3,55%) |
| Coledocolitiasis complicada con coleperitoneo que requiere reintervención quirúrgica | IIIb | 33,7 | 1 (3,55%) |
| Moderado riesgo (n=124) | |||
| Desprendimiento de vítreo | I | 8,7 | 1 (0,8%) |
| Seroma | I | 8,7 | 1 (0,8%) |
| HDA que requirió EDA | IIIa | 26,2 | 1 (0,8%) |
| Alto riesgo (n=16) | |||
| Infección de herida tratada con desbridamiento y antibiótico | IIIa | 26,2 | 1 |
| Cefalea pospunción dural que requirió realización de parche hemático | IIIa | 26,2 | 1 |
| Evisceración que requirió reintervención quirúrgica | IIIb | 33,7 | 1 |
CCI: Comprehensive Complication Index; CPRE: colangiopancreatografía retrógrada endoscópica; EDA: endoscopia digestiva alta; HDA: hemorragia digestiva alta.
Los resultados sobre la evaluación subjetiva del grado de utilidad del ICG por parte del cirujano se muestran en la tabla 4.
Valoración subjetiva del cirujano sobre la utilidad del ICG
| Bajon=28 (%) | Moderadon=124 (%) | Alton=16 | p | |
|---|---|---|---|---|
| ICG modifica la cirugía | ||||
| Sí | 0 | 13 (11) | 4 | 0,03 |
| No | 28 (100) | 110 (89,4) | 12 | |
| Utilidad | ||||
| No útil | 18 (64) | 52 (42) | 5 | 0,09 |
| Leve | 7 (25) | 41 (33) | 3 | |
| Moderadamente | 2 (7) | 19 (15) | 5 | |
| Extremadamente | 1 (4) | 11 (9) | 3 | |
ICG: indocyanine green.
La CL es la técnica de elección para el tratamiento de la colelitiasis dado que ha demostrado menor estancia hospitalaria y tiempo de recuperación comparada con la colecistectomía abierta y con el tratamiento médico conservador, pero sin disminuir el riesgo de complicaciones graves como la LYVB1,18.
Para minimizar la LYVB se han descrito diferentes técnicas para la correcta identificación de estructuras del hilio biliar como son: 1) la VCS de Strasberg11 ha demostrado disminuir las complicaciones yatrogénicas, pero solo se consigue en el 50% de los casos, siendo la inflamación y fibrosis del triángulo hepatobiliar un factor limitante. Técnicas como el fundus first o la colecistectomía subtotal pueden ser la solución en estos casos19,20; 2) la colangiografía intraoperatoria tiene como principal utilidad detectar coledocolitiasis durante la cirugía9 y ayuda a definir la anatomía biliar, pero se asocia a mayor tiempo operatorio, exposición a la radiación, mayor coste, necesidad de canalizar el CC y no permite una visualización en tiempo real8,21. Además, su uso rutinario es controvertido ya que no ha conseguido una disminución significativa de la tasa de LYVB; y finalmente, 3) la fluorescencia con ICG permite la identificación de la vía biliar, especialmente la UCC sin necesidad de radiología, con un bajo coste y facilidad técnica10,12,22. Asimismo, con el modo de superposición conseguimos visualizar en todo momento la vía biliar durante la disección aportando mayor seguridad en comparación con las técnicas antes mencionadas.
La forma y tiempo de administración del ICG no está estandarizado10,23–25 y existe controversia en la literatura, como se ejemplifica en la revisión de Morales-Conde et al.26. La hiperfluorescencia hepática podría ser un factor limitante para la visualización del árbol biliar, por lo que varios estudios concluyen que la administración horas antes de la cirugía podría mejorar la visualización minimizando la fluorescencia hepática26–28.
Otros estudios describen una correcta visualización del árbol biliar cuando se administra de forma intravenosa entre 30min y 2h previamente a la cirugía29. Ishizawa et al. administraron 2,5mg de ICG 30min antes de la entrada del paciente en el quirófano y obtuvieron una visualización del 100% del CC, UCC y conducto hepático común (CHC)12. Pujol-Cano et al. obtuvieron resultados similares con una dosis más baja de 0,25mg en la inducción anestésica y consiguieron visualizar el colédoco en el 100% de los casos, el CC en el 71% y la UCC en el 84%, sin observar hiperfluorescencia hepática en ningún caso30.
Asimismo, se ha descrito la administración intravesicular de ICG con una visualización del árbol biliar superior al 75%, que podría ofrecer ventajas al visualizar el hilio vesicular en casos de inflamación31.
En nuestra experiencia previa, se puso en evidencia que la mayor proporción de visualización de la UCC se obtuvo en las colecistectomías consideradas fáciles por el cirujano y menor en los casos con un proceso inflamatorio, situación en la que el uso del ICG debería ser más útil. Por esta razón, se diseñó este estudio en el que se clasificaron los pacientes en función de un score preoperatorio de dificultad9 para determinar la utilidad real del ICG en cada uno de los 3 grupos (bajo, moderado y alto).
Para el presente estudio se optó por utilizar una dosis de 0,25mg intravenosa administrada durante la inducción anestésica, demostrando una proporción de visualización de la UCC del 100%, el 91,1% y el 63% en colecistectomías de bajo, moderado y alto riesgo de dificultad, respectivamente, resultados consistentes con la experiencia previa publicada15. Esta forma de utilización del ICG es compatible con el programa de colecistectomía ambulatoria de nuestro centro, ya que no requiere preparación fuera del tiempo en el que el paciente se encuentra en el área quirúrgica.
En las CL difíciles se visualizó la UCC en más del 60% de los casos. En nuestra opinión, recomendamos el uso rutinario de ICG especialmente en este grupo de pacientes, ya que podría contribuir a disminuir la LYVB.
La penetración de fuentes de luz de ICG es de 5-10mm, por lo que la visualización de la vía biliar con ICG disminuye con la inflamación y edema de los tejidos como en el caso de las colecistitis agudas o con el aumento de la grasa visceral en pacientes obesos, lo que explicaría nuestros resultados.
El análisis de los objetivos secundarios mostró que el grupo de alto riesgo requirió mayor tiempo hasta el clipaje del CC y mayor tiempo operatorio total. Hubo un mayor número de conversiones, complicaciones intraoperatorias y una mayor estancia hospitalaria respecto a los grupos de bajo y moderado riesgo. Estos resultados sugieren que la evaluación preoperatoria de la dificultad técnica puede ayudar a predecir la complejidad del procedimiento y sugieren una correcta clasificación de los pacientes en los diferentes grupos, aunque no se pueda confirmar pues no se ha demostrado la dificultad real según los hallazgos intraoperatorios15.
El perfil de los cirujanos involucrados en los diferentes grupos de riesgo también mostró diferencias significativas. Los residentes desempeñaron un papel más prominente en los grupos de bajo y moderado riesgo, mientras que los cirujanos adjuntos realizaron la mayoría de las cirugías en el grupo de alto riesgo. Esta distribución refleja la necesidad de una mayor experiencia y habilidad técnica en casos más complejos y realizar la clasificación preoperatoria ayuda a escoger los casos más adecuados para la formación de los residentes.
El análisis de los resultados de la percepción subjetiva de la utilidad del ICG por parte del cirujano incluyó decisiones que propiciaran una modificación en la forma de actuar, como son: la modificación del lugar de disección del hilio vesicular, la colocación de clips y la decisión de realizar una colecistectomía subtotal.
En una de cada 4 (25%) colecistectomías de alto riesgo, los cirujanos modificaron el procedimiento quirúrgico, en comparación con uno de cada 10 pacientes del grupo de moderado riesgo y en ninguno de los de bajo riesgo. Además, el ICG se consideró útil en todos los grupos, siendo más frecuentemente clasificado como extremadamente útil en el grupo de alto riesgo sin conseguir significación estadística. Estos resultados respaldan la relevancia clínica del ICG como una herramienta valiosa para mejorar la visualización intraoperatoria de la UCC y la toma de decisiones en casos de mayor dificultad técnica.
Entre las limitaciones del presente estudio, se encuentran su diseño observacional y no aleatorizado sin grupo control, el tamaño muestral pequeño y la dependencia de la valoración subjetiva del cirujano en parte de los resultados obtenidos. Asimismo, no se realizó una clasificación intraoperatoria de la dificultad de la colecistectomía que corrobore la clasificación preoperatoria de Nassar.
En conclusión, los resultados del presente estudio constatan que, en el caso de las colecistectomías difíciles, la visualización de la UCC se consigue en el 63% de los casos y condiciona una modificación en el procedimiento quirúrgico en uno de cada 4 pacientes. Por este motivo, los autores consideran que se debería garantizar la disponibilidad de quirófanos dotados de tecnología de fluorescencia con ICG para la realización de CL a priori difíciles.
FinanciaciónEsta investigación no recibió ninguna subvención específica de agencias de financiación públicas, sectores comerciales o sin fines de lucro.
Conflicto de interesesMaría Luisa Galaviz-Sosa, Eric Herrero Fonollosa, María Isabel García-Domingo, Judith Camps Lasa, María Galofré Recasens, Melissa Arias Aviles, Esteve Cugat Andorrà no tienen conflictos de intereses.
Los autores queremos expresar nuestra gratitud al Dr. Joaquín Rodríguez Santiago por su contribución en la revisión del análisis estadístico.