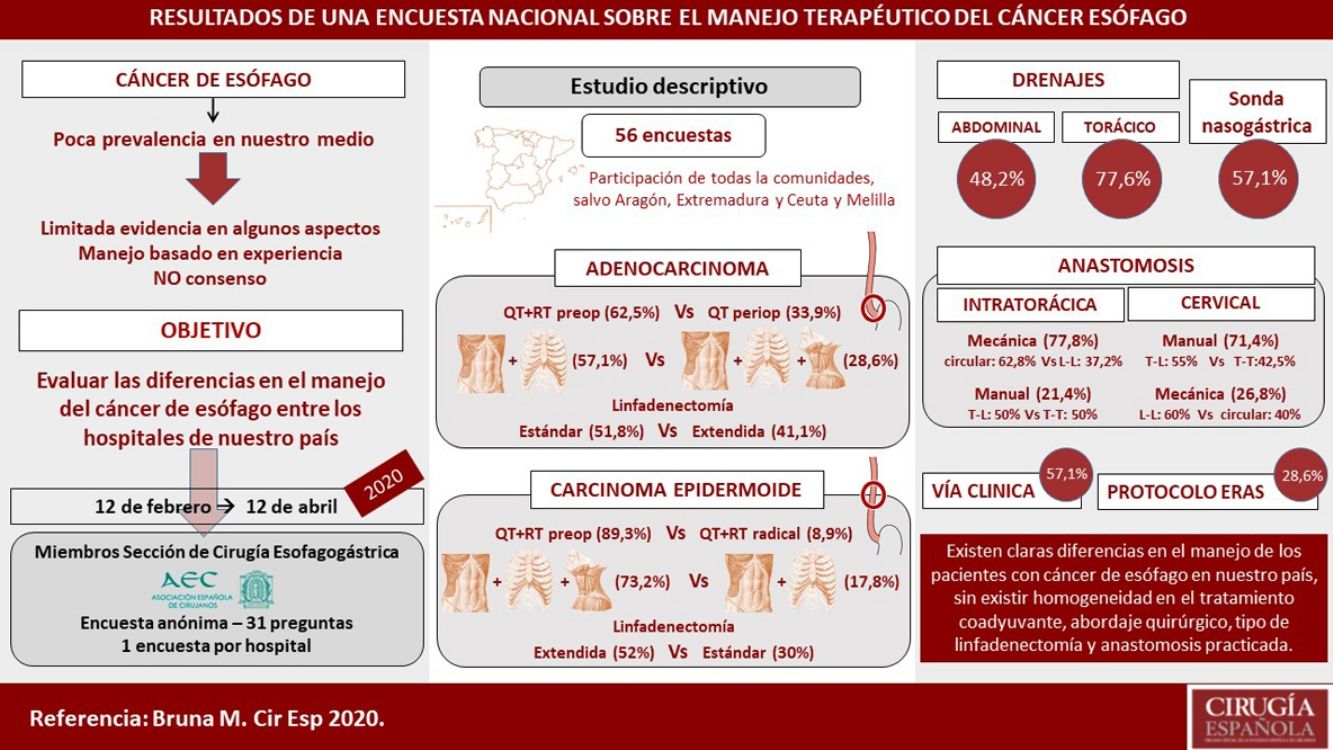
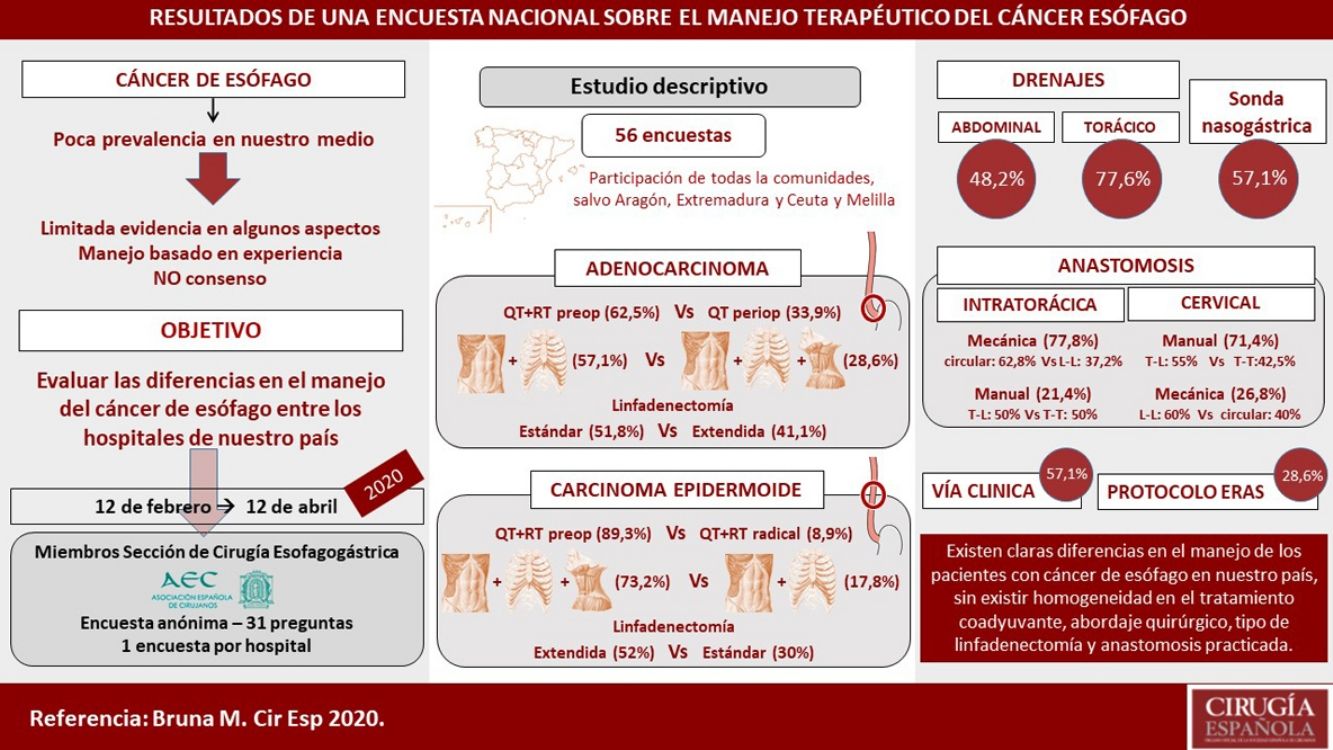
En la actualidad existen numerosos puntos de controversia en el manejo perioperatorio y quirúrgico de los pacientes con cáncer de esófago. El objetivo de este trabajo es describir las posibles diferencias en el tratamiento coadyuvante y quirúrgico de estos pacientes entre los hospitales de nuestro país mediante un estudio descriptivo de las encuestas respondidas entre febrero y abril de 2020. Se evaluaron las características de cada centro, el número de procedimientos, el manejo del adenocarcinoma de tercio distal y del carcinoma escamoso de tercio medio, el tipo de anastomosis, el empleo de sonda nasogástrica y drenajes y el seguimiento de una vía clínica. La mediana de esofaguectomías anuales por centro es de 10, realizando solamente el 7,1% más de 20. En el adenocarcinoma distal el 62,5% emplea quimiorradioterapia preoperatoria, un abordaje abdominal y transtorácico (57,1%) y una linfadenectomía infracarinal (51,8%) o extendida (41,1%). En el carcinoma escamoso de tercio medio el 89,3% emplea quimiorradioterapia preoperatoria, una cirugía en 3 campos (73,2%) y una linfadenectomía mediastínica ampliada (52%). La anastomosis intratorácica se realiza de forma mecánica en el 77,8% y la cervical preferentemente de forma manual (71,4%). Los drenajes pleurales y abdominales son colocados habitualmente por el 77,6 y el 48,2%, respectivamente, mientras que la sonda nasogástrica es empleada normalmente por el 57,1%. El 57,1% siguen una vía clínica y el 28,6% un protocolo de recuperación intensificada específico. Por tanto, en el manejo del cáncer de esófago, existen claras diferencias entre los hospitales de nuestro país con relación al tratamiento coadyuvante, abordaje quirúrgico, tipo de linfadenectomía y anastomosis practicadas.
There are numerous controversial aspects in the perioperative and surgical management of patients with esophageal cancer. The aim of this study is to evaluate the differences between the hospitals of our country in the adjuvant and surgical treatment of these patients. We conducted a descriptive study of 56 surveys answered from February to April 2020, evaluating hospital characteristics, number of procedures, management of distal adenocarcinoma and squamous cell carcinoma of the middle third of the esophagus, type of anastomosis, use of nasogastric tube and drains, and clinical follow-up. The median number of annual esophagectomies per hospital was 10, and only 7.1% performed more than 20. In distal adenocarcinoma, 62.5% use preoperative chemoradiotherapy, an abdominal and transthoracic approach (57.1%), and an infracarinal lymphadenectomy (51.8%) or extended to right paratracheal lymph nodes (41.1%). In squamous cell carcinoma of the middle third of the esophagus, 89.3% use preoperative chemoradiotherapy, surgery in three fields (73.2%) and extended mediastinal lymphadenectomy (52%). Intrathoracic anastomosis is performed mechanically in 77.8% and cervical anastomosis preferably manually (71.4%). Pleural and abdominal drains are usually placed by 77.6% and 48.2%, respectively, while the nasogastric tube is normally used by 57.1%. A clinical pathway is followed by 57.1%, and 28.6% use a specific enhanced recovery after surgery protocol. Thus, in the management of esophageal cancer, there are some clear differences between hospitals in our country regarding adjuvant treatment, surgical approach, type of lymphadenectomy and anastomosis performed.
El cáncer de esófago es una enfermedad poco prevalente en nuestro medio en comparación con otras regiones del mundo. A pesar de la optimización en su manejo multidisciplinar, suele asociar una importante morbilidad postoperatoria y tasas de supervivencia a 5 años nada ilusionantes. Con el fin de conseguir un aumento de la supervivencia de estos pacientes se han desarrollado nuevos esquemas de quimio y radioterapia, mejoras en el manejo perioperatorio y técnicas quirúrgicas menos invasivas.
Sin embargo, no existe un consenso global y claramente establecido sobre el tratamiento del cáncer de esófago, advirtiéndose puntos de controversia e importantes diferencias entre grupos de expertos en cuanto al manejo y la estrategia quirúrgica a emplear en estos pacientes1,2. Así, las medidas aplicadas en la práctica clínica intentan apoyarse en la experiencia de cada centro y la limitada evidencia disponible en algunos puntos.
El objetivo de este estudio es evaluar las tendencias y las posibles diferencias existentes en el tratamiento coadyuvante y quirúrgico de los pacientes con cáncer de esófago entre los hospitales de nuestro país.
MétodosEstudio descriptivo sobre los datos de las encuestas contestadas entre el 12 de febrero y el 12 de abril de 2020 por cirujanos españoles con relación al tratamiento coadyuvante y quirúrgico de los pacientes con cáncer de esófago. Se invitó por correo electrónico a rellenar de forma anónima y vía online la encuesta motivo de este estudio a los 574 socios de la Asociación Española de Cirujanos (AEC) adscritos a la Sección de Cirugía Esofagogástrica, instándoles a rellenar únicamente una encuesta por cada centro de trabajo.
La encuesta constaba de 31 preguntas y evaluaba los siguientes aspectos:
- 1.
Características de los centros encuestados:
- -
Región de procedencia
- -
Características del centro de trabajo
- -
Volumen de procedimientos realizados anualmente
- -
- 2.
Manejo de los pacientes con adenocarcinoma de tercio distal de esófago y con carcinoma escamoso de tercio medio, ambos localmente avanzados y no metastásicos:
- -
Tratamiento coadyuvante
- -
Abordaje quirúrgico: abdominal, torácico y/o cervical por cirugía abierta, mínimamente invasiva o mixta
- -
Tipo de linfadenectomía (estándar: subcarinal; ampliada: incluyendo los ganglios paratraqueales derechos, o mediastínica total: incluyendo además los ganglios recurrenciales bilaterales y los paratraqueales izquierdos)
- -
Tipo de plastia reconstructiva y vía de ascenso
- -
- 3.
Técnica de anastomosis intratorácica y cervical
- 4.
Empleo de drenajes y sonda nasogástrica (SNG)
- 5.
Seguimiento de vía clínica o protocolo de cuidados perioperatorios
El estudio estadístico se realizó empleando el programa estadístico IBM® SPSS® Statistics versión 20 y los resultados se presentan como número de casos y porcentaje y como mediana y rango intercuartílico (RIC).
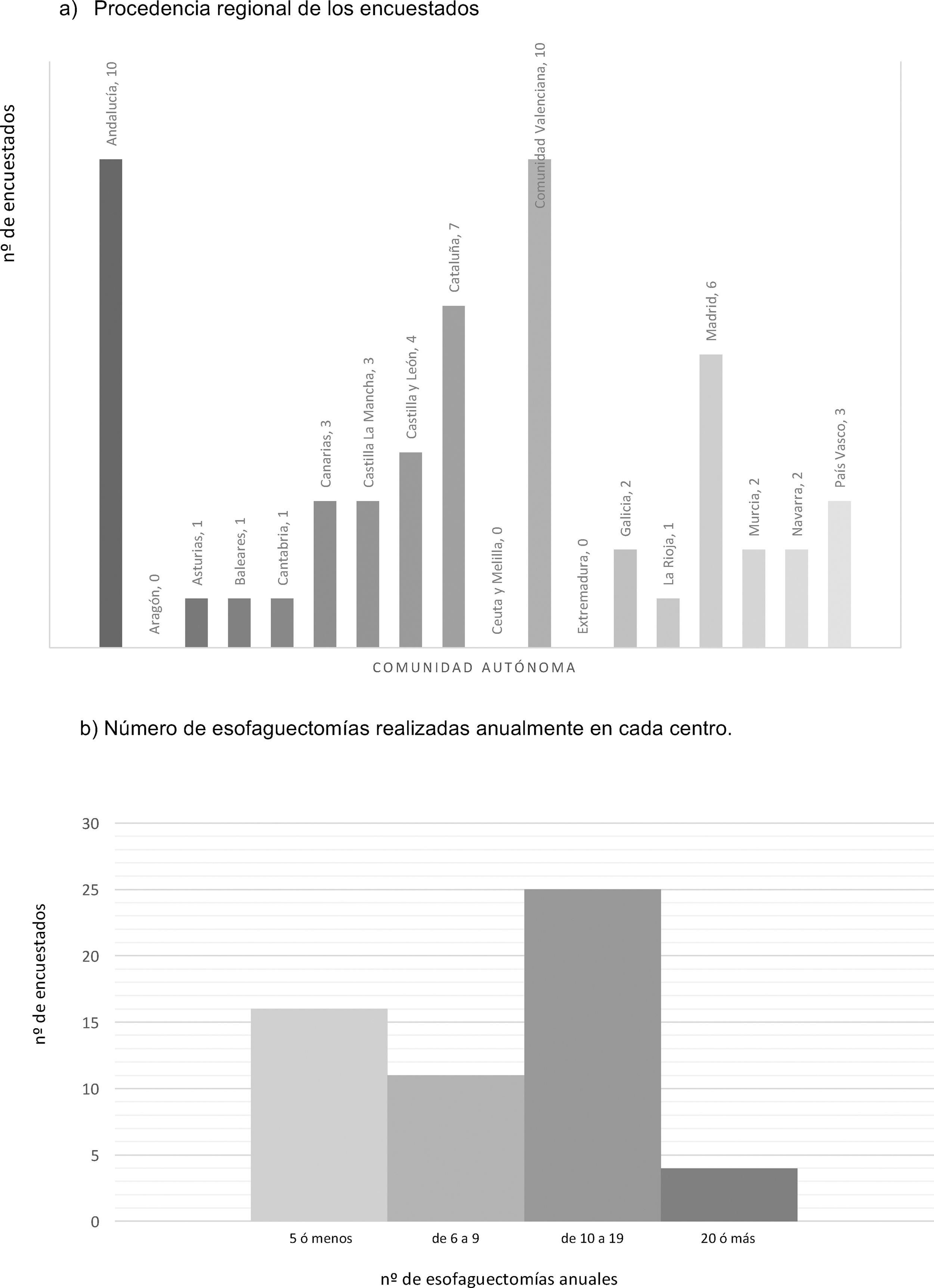
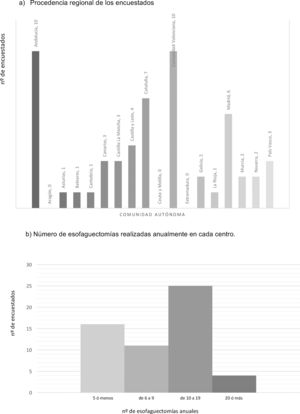
ResultadosCaracterísticas de los centros encuestadosCincuenta y seis encuestas fueron contestadas, con representación de casi todo el territorio nacional, salvo las comunidades de Aragón, Extremadura y Ceuta y Melilla. Las regiones con mayor participación fueron Andalucía (10), Comunidad Valenciana (10), Cataluña (7) y la Comunidad de Madrid (6) (fig. 1). Un 71,4% trabajan en un hospital con más de 500 camas, un 14,3% en uno de entre 300 y 500 camas y un 14,3% en uno con menos de 300 camas. Únicamente el 14,3% dedican más del 80% de su actividad en exclusiva a la enfermedad esofágica. La mediana de miembros de las unidades de cirugía esofagogástrica es de 3 (RIC: 2-4).
La mediana de esofaguectomías realizadas anualmente en cada centro es de 10 (RIC: 5-15), con 24 centros realizando entre 10 y 19, y solo 4 centros (7,1%) más de 20 esofaguectomías anuales (fig. 1).
Manejo del adenocarcinoma de tercio distal de esófago localmente avanzado no metastásicoEn este tipo de tumores un 62,5% opta por un esquema de quimiorradioterapia preoperatoria y un 33,9% por una quimioterapia perioperatoria.
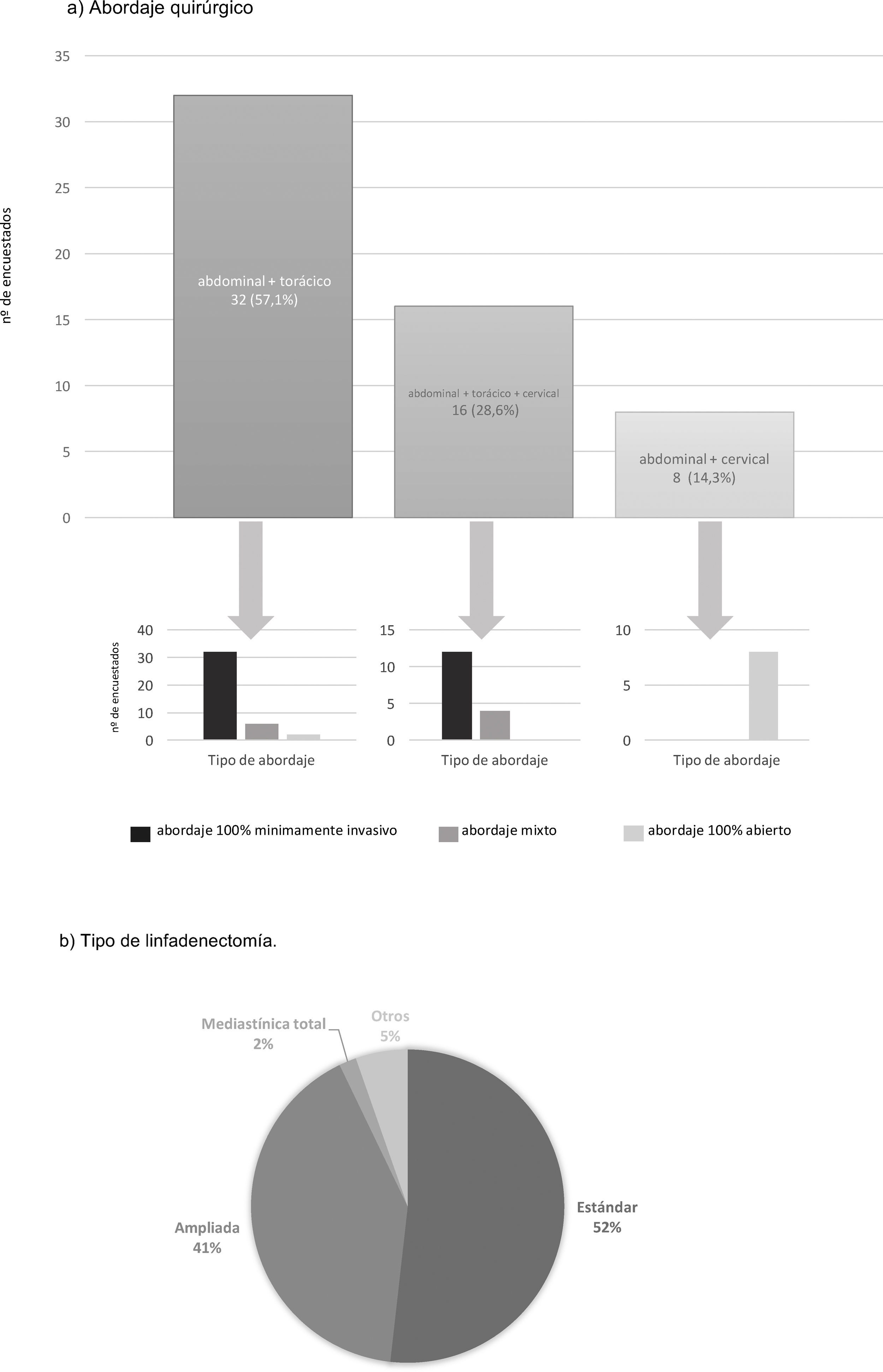
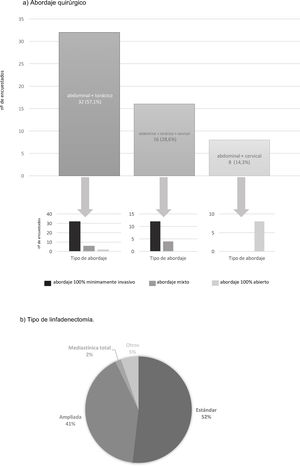
El abordaje quirúrgico preferido en estos casos es el abordaje abdominal y transtorácico (57,1%), realizando el 75% de estos un abordaje mínimamente invasivo en ambos campos (fig. 2). El 28,6% elige un abordaje en 3 campos (abdominal, transtorácico y cervical), realizando el 75% de estos el abordaje abdominal y torácico por cirugía mínimamente invasiva (fig. 2). El abordaje abdominal transhiatal y cervical es elegido por el 14,3%, siendo la laparotomía la vía de acceso practicada por todos ellos (fig. 2).
El tipo de linfadenectomía elegido por la mayor parte de los equipos (51,8%) para tratar estos pacientes es la linfadenectomía estándar infracarinal, mientras que el 41,1% de los encuestados incluyen además los ganglios paratraqueales derechos (fig. 2). La reconstrucción del tránsito es realizada por todos los grupos mediante una gastroplastia transmediastínica.
Manejo del carcinoma escamoso de tercio medio de esófago localmente avanzado no metastásicoEn este caso, el 89,3% de los encuestados opta por un esquema de quimiorradioterapia preoperatoria y solo un 8,9% por un esquema de quimiorradioterapia con intención radical.
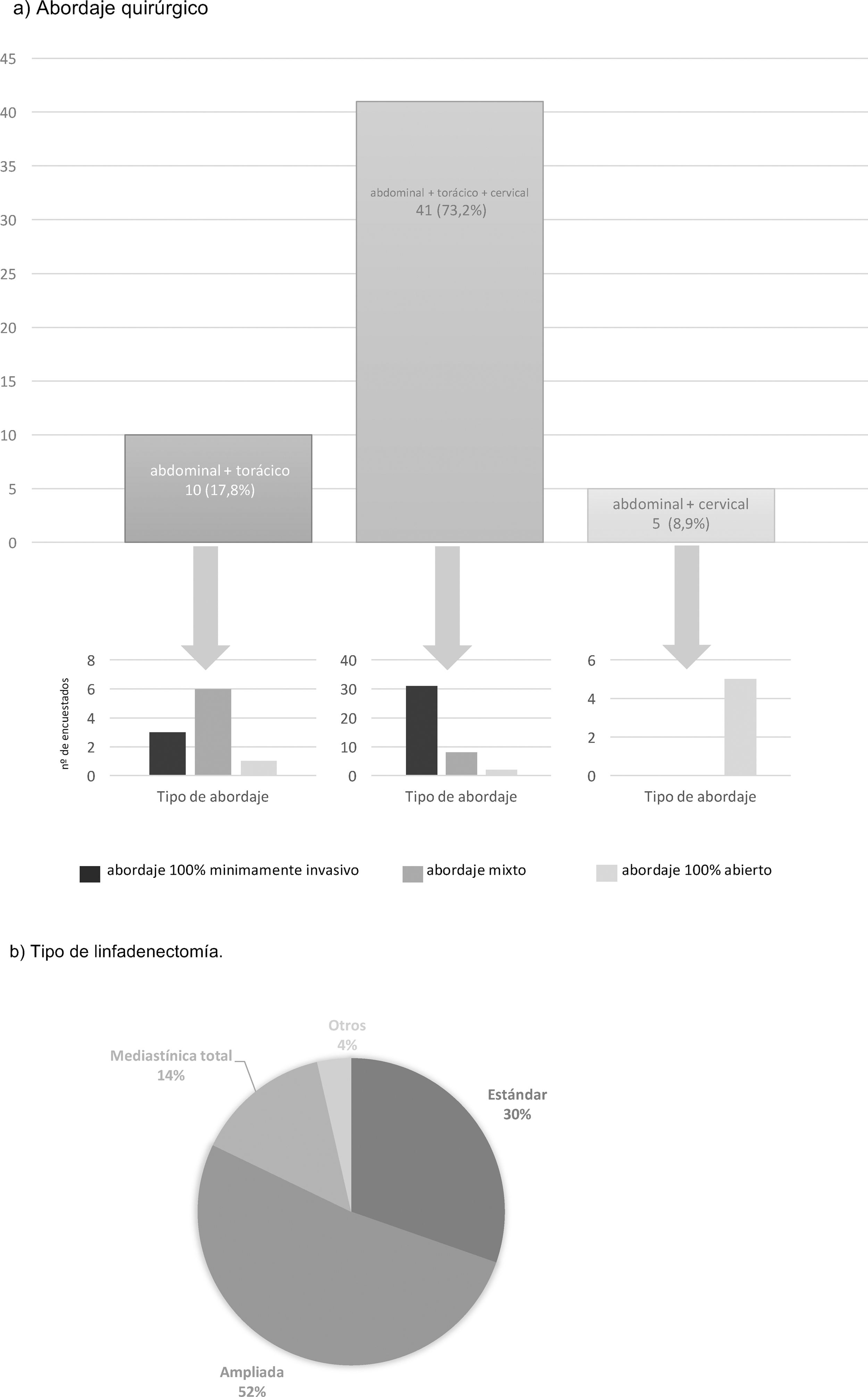
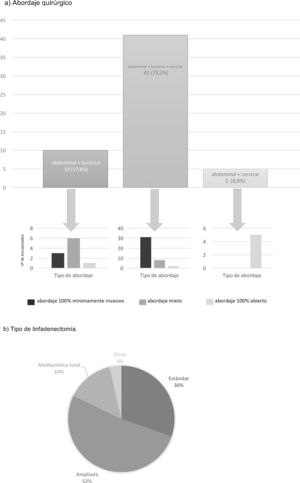
El abordaje quirúrgico mayoritario (73,2%) es mediante una cirugía en 3 campos, realizando el 75,6% de estos un abordaje mínimamente invasivo total (fig. 3). El 17,8% elige un abordaje abdominal y transtorácico, realizando el 60% el abordaje abdominal por vía laparoscópica y la parte torácica por toracotomía, y únicamente el 30% ambos abordajes por cirugía mínimamente invasiva (fig. 3). El abordaje abdominal transhiatal y cervical es elegido por el 8,9%, siendo la laparotomía el acceso de elección para todos ellos (fig. 3).
El 52% realiza una linfadenectomía mediastínica ampliada, empleándose una linfadenectomía estándar por el 30% y una linfadenectomía mediastínica total por el 14% de los participantes (fig. 3). La reconstrucción del tránsito es realizada también en este caso por todos los grupos mediante una gastroplastia ascendida por vía transmediastínica.
En los centros que realizan un mínimo de 10 esofaguectomías al año el porcentaje de cirugía totalmente mini-invasiva es del 76,4% en la técnica de Ivor Lewis para el adenocarcinoma distal y del 80,9% en la técnica de McKeown en el escamoso de tercio medio, frente al 73,3 y 68,4%, respectivamente de los grupos que realizan menos de 10 procedimientos al año.
Por otro lado, más de la mitad de los encuestados realizan el mismo abordaje quirúrgico (53,6%) y extensión de la linfadenectomía (66,1%) independientemente del tipo o localización del tumor tratado.
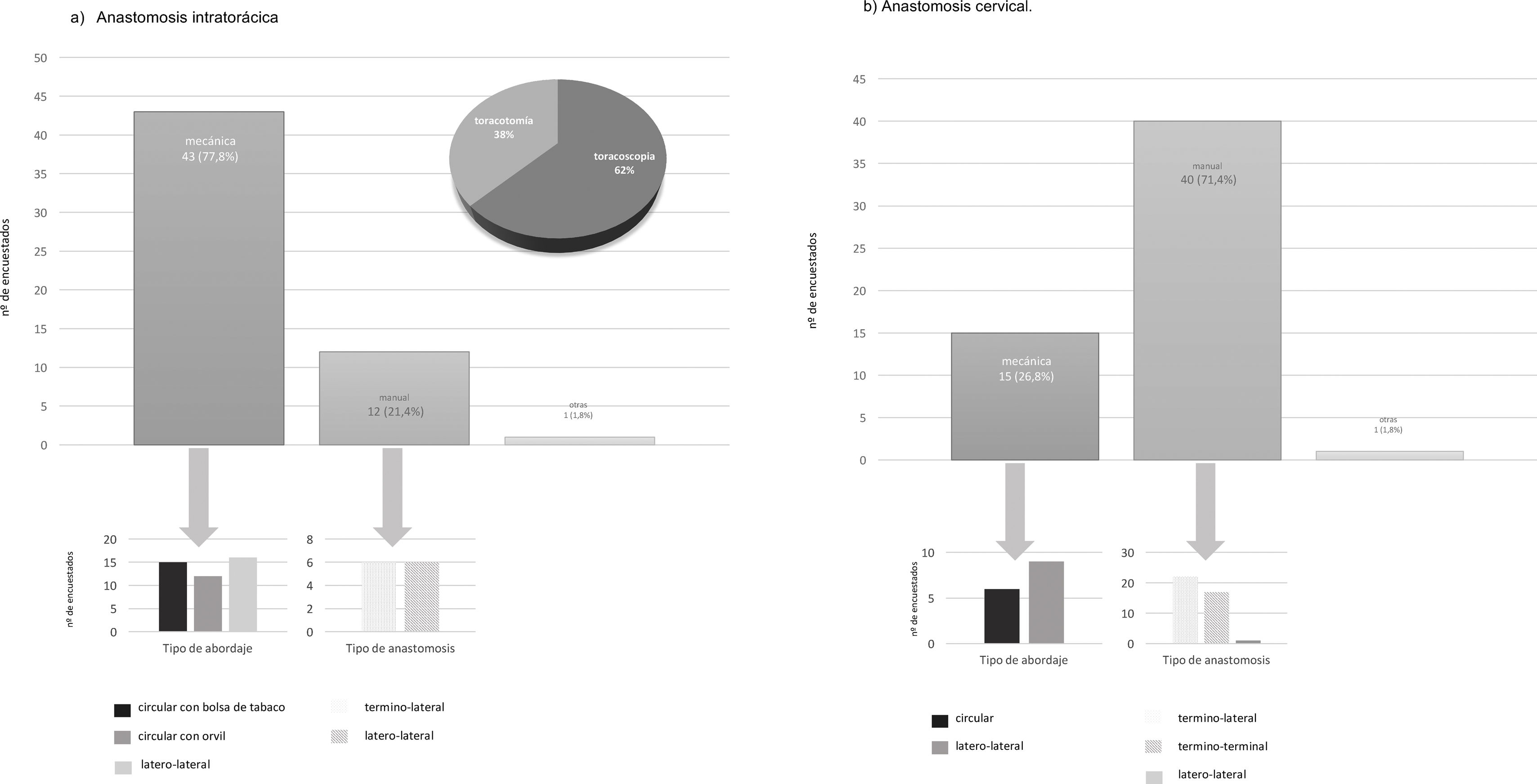
Tipo de anastomosisLa anastomosis intratorácica es confeccionada por vía toracoscópica en el 62% de los casos. De estos, el 77,8% realiza una anastomosis mecánica: latero-lateral el 37,2%, circular con bolsa de tabaco el 34,9% y circular con EEATM OrVilTM el 27,9% (fig. 4). Esta anastomosis es confeccionada manualmente por el 21,4% de los encuestados, realizando la mitad de ellos una anastomosis término-lateral y la otra mitad una término-terminal (fig. 4).
En cuanto a la anastomosis cervical, el 71,4% optan por una anastomosis manual. De estos, el 55% la realizan término-lateral y el 42,5% término-terminal (fig. 4). Esta anastomosis es confeccionada de forma mecánica por el 26,8% (60% latero-lateral y 40% circular) (fig. 4).
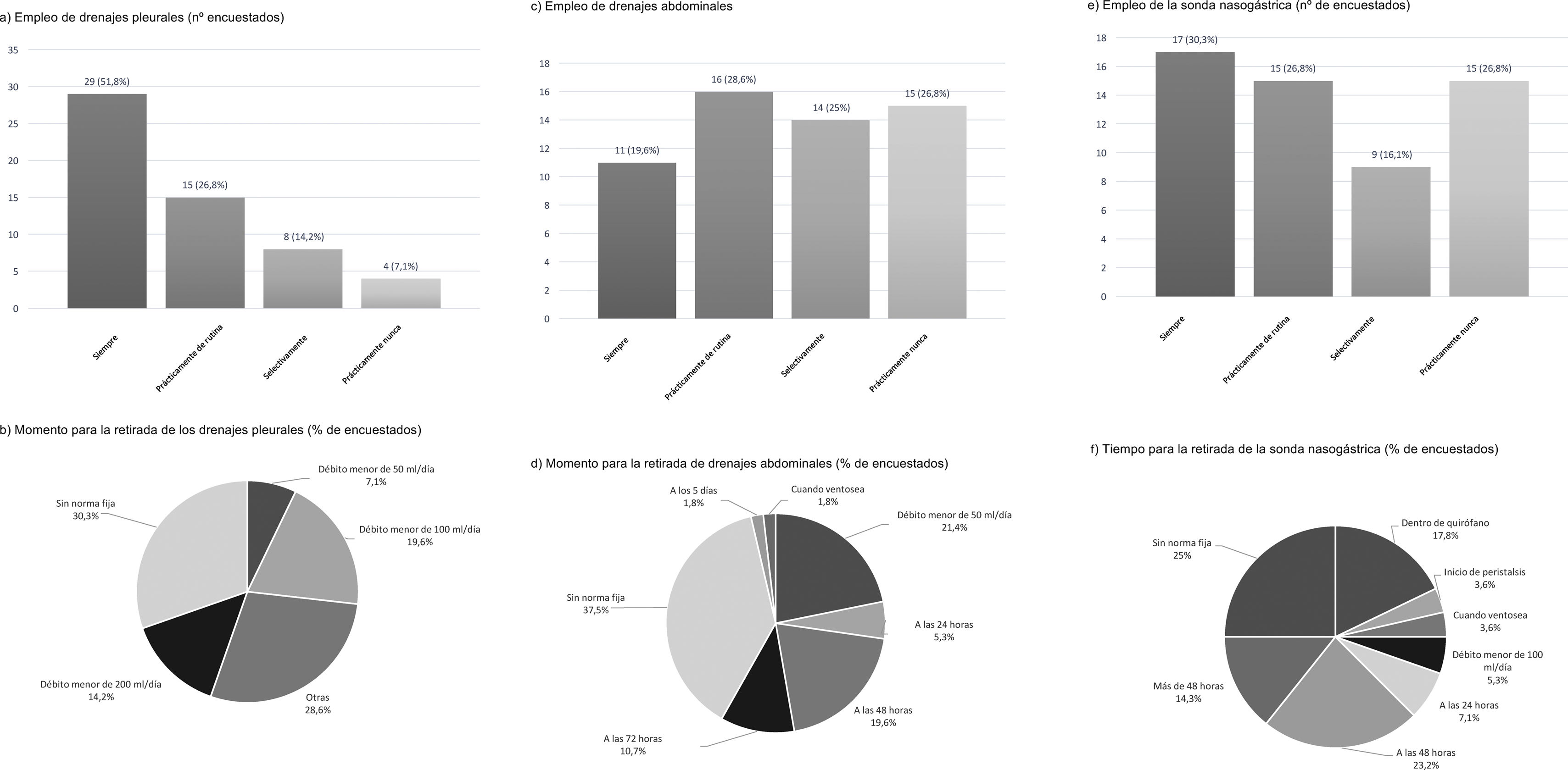
Empleo de drenajes y sonda nasogástricaLos drenajes pleurales son colocados siempre o rutinariamente por el 77,6% de los encuestados, no colocándolos prácticamente nunca el 7,1%. El 57,1% coloca un único drenaje y un 39,3% coloca 2. Más de un tercio los retira en función del débito diario (menor de 200ml: 14,2%, menor de 100ml: 19,6% y menor de 50ml: 7,1%) y el 30,3% sin una norma fija (fig. 5).
Los drenajes abdominales son colocados siempre o rutinariamente por un 48,2, y un 26,8% no los coloca prácticamente nunca (fig. 5). Para su retirada, el 37,5% lo hace sin una norma fija, el 21,4% cuando el débito es menor a 50ml al día y un 19,6% a las 48h de la cirugía (fig. 5).
La SNG es empleada siempre o rutinariamente en el 57,1%, no usándola prácticamente nunca el 26,8% (fig. 5). No existe una tendencia clara sobre el momento de quitar la SNG (25% sin norma fija), retirándola en quirófano el 17,8 y el 23,2% a las 48h posquirúrgicas (fig. 5).
Seguimiento de vía clínicaEl 57,1% emplea una vía clínica para el cuidado y manejo de estos pacientes, utilizando tan solo un 28,6% un protocolo de recuperación intensificada específico. El 65,5% de los grupos que realizan más de 10 esofaguectomías al año siguen una vía clínica y el 31% un protocolo ERAS, frente al 48,1 y 25,9%, respectivamente de los centros que se realizan menos de 10 esofaguectomías anuales.
DiscusiónEn nuestro país, el manejo terapéutico de los pacientes con cáncer de esófago presenta diferencias entre los grupos participantes en esta encuesta, no existiendo un criterio uniforme en aspectos como el tratamiento coadyuvante, abordaje quirúrgico, extensión de la linfadenectomía, tipo de anastomosis y empleo de sondas y drenajes. Una conclusión semejante fue advertida por van Rijswijk et al.1 en una encuesta internacional sobre cáncer de esófago, donde se advertía una clara variabilidad de criterios entre los 50 cirujanos expertos que participaron en ella.
A pesar de que la centralización y la realización de un mayor número de procedimientos repercute favorablemente en términos de supervivencia, seguridad y eficacia en el cáncer de esófago3,4, la regionalización y creación de unidades de referencia no están instauradas de forma global en nuestro país, lo que justifica que únicamente el 7% de los encuestados pertenezcan a centros donde se realizan más de 20 esofaguectomías anuales. Por ello, y de forma semejante a lo que sucede en otros países, se considera imprescindible que las sociedades científicas y autoridades sanitarias de nuestro país avalen y apoyen la centralización de esta enfermedad y la creación de unidades de referencia.
En las últimas décadas, las mejoras en los tratamientos coadyuvantes y cuidados perioperatorios y avances quirúrgicos han facilitado una reducción de las complicaciones, una recuperación funcional más temprana y mejores tasas de supervivencia en los pacientes con cáncer de esófago. Así, en cuanto a los tratamientos coadyuvantes, los más aceptados en la actualidad son la quimioterapia perioperatoria y la quimiorradioterapia preoperatoria5–7, quedando el tratamiento con quimiorradioterapia radical reservado, en general, para carcinomas escamosos de localización proximal o pacientes con elevado riesgo quirúrgico8. Del mismo modo que en otras encuestas1, y acorde a lo que en países como Francia y Alemania es normalmente empleado9, el esquema preferido en nuestro país para este tipo de tumores es la quimiorradioterapia preoperatoria, aunque en el caso del adenocarcinoma distal hasta un tercio de los grupos utilizan un esquema de quimioterapia perioperatoria. Esta variación podría deberse a que la evidencia disponible sobre la superioridad de un esquema u otro es aún limitada10–12.
La cirugía mínimamente invasiva presenta mejores resultados frente al abordaje abierto en cuanto a recuperación y complicaciones postoperatorias, sin alterar la radicalidad oncológica del procedimiento13,14. En este trabajo, más del 75% de los grupos realizan la esofaguectomía por cirugía mínimamente invasiva en el caso del adenocarcinoma distal, pero menos de un tercio de los que eligen el abordaje torácico y abdominal para tratar el cáncer escamoso de tercio medio lo hacen completamente por vía mínimamente invasiva. Quizás, la extensión de la linfadenectomía requerida o la dificultad técnica en la realización de la anastomosis intratorácica más cranealmente en estos casos puedan justificar este resultado, semejante a la práctica habitual de otros países como Austria o Francia9.
Acorde a los resultados de otras encuestas internacionales1, la mayor parte de los participantes en el presente estudio realizan un abordaje en 2 campos para el tratamiento del adenocarcinoma distal y en 3 tiempos para el carcinoma escamoso de tercio medio, siendo llamativo que más de la mitad de los encuestados realizan el mismo abordaje y tipo de linfadenectomía independientemente del tipo y localización del tumor. La extensión de la linfadenectomía en la cirugía del cáncer de esófago continúa siendo un aspecto controvertido15 y, aunque algunos estudios han mostrado una mayor supervivencia con linfadenectomías más extensas16,17, no existe una evidencia clara que aclare la afectación ganglionar en este tipo de tumores18 y la conveniencia o no de una linfadenectomía más extensa. Se han descrito claras diferencias entre grupos internacionales de expertos en cuanto a la extensión de la linfadenectomía dentro de los posibles escenarios clínicos del cáncer de esófago1,19, siendo mucho más significativas si se comparan series occidentales frente a las orientales20, donde los tumores proximales son más prevalentes y la linfadenectomía en 3 campos se realiza con más asiduidad21.
Se han descrito múltiples tipos de anastomosis tras una esofaguectomía22, todas ellas con resultados comparables9. En nuestro medio y de acuerdo con otras encuestas internacionales se realiza normalmente una anastomosis intratorácica en el adenocarcinoma distal y una anastomosis cervical en los tumores escamosos de tercio medio1. Acorde con la tendencia europea y a diferencia de la norteamericana2, el 71,4% de los encuestados en este estudio realiza la anastomosis cervical de forma manual, y casi el 80% realiza la anastomosis intratorácica mecánica, dato comparable al del resto de cirujanos europeos y asiáticos2.
A pesar de la evidencia existente al respecto, y de que algunas sociedades han publicado guías clínicas para la aplicación de protocolos de rehabilitación multimodal en el procedimiento de la esofagectomía23,24, menos de un tercio de los participantes refieren emplear una vía clínica con estas medidas, datos algo mejores a los publicados con relación al manejo del cáncer gástrico en nuestro país25.
El empleo de drenajes abdominales, cuya colocación no se recomienda de forma rutinaria en este tipo de cirugía24, es aún un procedimiento llevado a cabo siempre o prácticamente de rutina por cerca del 40% de los grupos encuestados. De igual modo, la ERAS Society23 y otros grupos de expertos24,26 recomiendan el uso limitado en número y tiempo de mantenimiento de los drenajes pleurales (retirada de forma segura con débitos diarios no superiores a 450ml, siempre que no exista salida de material patológico como saliva, líquido gastrointestinal o linfa). El empleo de sonda nasogástrica es un aspecto controvertido en la actualidad y, aunque la mayor parte de expertos recomienda su uso23,24, la evidencia actual parece estar inclinándose hacia su no utilización de forma sistemática27–30.
Aunque algunos documentos intentan concretar las medidas recomendadas para el tratamiento de estos pacientes con cáncer de esófago31–33, no existe un consenso global bien establecido19, advirtiéndose una amplia variabilidad en el manejo de los mismos. Por ello se considera fundamental la creación de un registro nacional auditado y el desarrollo de estudios multicéntricos que tengan en cuenta estas diferencias y aporten mayor información.
Evidentemente, este trabajo aporta datos de encuestas anónimas, por lo que sus resultados deben ser evaluados y considerados en función de la evidencia limitada de este tipo de estudios. Además, por la extensión del cuestionario, algunas de las medidas del manejo terapéutico perioperatorio de los pacientes con neoplasia esofágica no han podido ser evaluadas, como los casos con tumores cervicales, estadios precoces, estrategias nutricionales, tratamiento de las complicaciones, etc.
Sin embargo, este trabajo aporta datos orientativos sobre el manejo de este tipo de enfermedad en los centros españoles y la falta de consenso uniforme, mostrando claras diferencias en el manejo de los pacientes con cáncer de esófago en nuestro país, sin existir homogeneidad en el tratamiento coadyuvante, abordaje quirúrgico, tipo de linfadenectomía y anastomosis practicada.
Conflicto de interesesLos autores declaran no tener conflicto de intereses en la redacción de este manuscrito.