La radioterapia preoperatoria de curso corto con cirugía inmediata, mejora el control local del cáncer rectal. Las respuestas que consigue son de menor magnitud que las descritas con radioquimioterapia. Datos preliminares asocian esta menor respuesta al corto periodo hasta la cirugía. El objetivo de este estudio es analizar la respuesta obtenida con el esquema preoperatorio de curso corto y su correlación con el tiempo hasta la cirugía, analizando especialmente a los pacientes con fascia mesorrectal afectada.
MétodosSe analiza retrospectivamente a 155 pacientes tratados con radioterapia preoperatoria (5×5Gy). Se cuantificó la respuesta tumoral en términos de tasas de respuesta completa patológica, reducción del estadio, grado de regresión tumoral y estado del margen de resección circunferencial.
ResultadosEl intervalo medio radioterapia-cirugía fue de 23 días. Se alcanzaron respuestas completas patológicas en el 2,2% y reducción del estadio en el 28%. No se detectaron diferencias entre estas tasas y el intervalo hasta la cirugía. Ochenta y ocho pacientes tenían resonancia de estadificación (31 con fascia mesorrectal comprometida). La media de tiempo hasta la intervención en pacientes con fascia comprometida y cirugía R0 fue de 27 días y si R1 de 16 días (p=0,016). El punto de corte de 20 días alcanzó la mayor probabilidad de lograr un margen circunferencial negativo entre los pacientes con fascia mesorrectal comprometida, aunque sin alcanzar significación estadística: RR 3,036, IC del 95%=0,691-13,328, p=0,06.
ConclusionesTras la radioterapia preoperatoria de curso corto, un intervalo > 20 días potencia la probabilidad de lograr un margen de resección libre en pacientes con fascia mesorrectal comprometida.
Preoperative short-course radiotherapy with immediate surgery improves local control in patients with rectal cancer. Tumor responses are smaller than those described with radiochemotherapy. Preliminary data associate this lower response to the short period until surgery. The aim of this study is to analyze the response to preoperative short-course radiotherapy and its correlation with the interval to surgery especially analyzing patients with mesorectal fascia involvement.
MethodsA total of 155 patients with locally advanced rectal cancer treated with preoperative radiotherapy (5×5Gy) were retrospectively analyzed. Tumor response in terms of rates of complete pathological response, downstaging, tumor regression grading and status of the circumferential resection margin were quantified.
ResultsThe mean interval from radiotherapy to surgery was 23 days. The rate of complete pathological response was 2.2% and 28% experienced downstaging (stage decreased). No differences between these rates and interval to surgery were detected. Eighty-eight patients had magnetic resonance imaging for staging (in 31 patients the mesorectal fascia was involved).The mean time to surgery in patients with involvement of the fascia and R0 surgery was 27 days and 16 days if R1 (P=.016). The cutoff of 20 days reached the highest probability of achieving a free circumferential resection margin between patients with mesorectal fascia involvement, with no statistically significant differences: RR 3.036 95% CI=(0.691-13.328), P=.06.
ConclusionsAfter preoperative short-course radiotherapy, an interval>20 days enhances the likelihood of achieving a free circumferential resection margin in patients with mesorectal fascia involvement.
La radioterapia preoperatoria seguida de escisión total del mesorrecto continúa siendo el tratamiento recomendado ante el cáncer de recto localmente avanzado (CRLA)1. Los esquemas preoperatorios son menos tóxicos y más efectivos en reducir las recaídas locales que el tratamiento postoperatorio2,3. Hay 2 esquemas validados: el conocido como esquema largo o de quimiorradioterapia (QRT) que administra 45-50,4Gy en 25-28 fracciones diarias asociadas a quimioterapia concomitante y seguido de cirugía diferida 4-8 semanas2, y el denominado de curso corto (CCRT) que administra 25Gy en 5 fracciones, sin quimioterapia y cirugía inmediata en 1-7 días4. Estos esquemas han sido ampliamente comparados5-7. Un reciente metaanálisis8 concluye que el CCRT con cirugía inmediata es tan efectivo como el de QRT con cirugía diferida en términos de supervivencia global y libre de enfermedad, control local y a distancia y toxicidad8. No existe un consenso internacional sobre la utilización de estos 2 esquemas ante el CRLA; así, el CCRT está ampliamente implantado en el norte de Europa1, mientras que la QRT es el esquema más utilizado en EE. UU.
El CCRT es más cómodo para el paciente y más coste-efectivo para el sistema sanitario8, y aunque ha demostrado similares tasas de control local, la reducción tumoral que consigue es menor. Un ensayo aleatorizado5 comunica tasas de respuestas completas patológicas (pRC) del 0,7% tras CCRT y del 16% con QRT. Esta menor tasa de pRC se ha vinculado con el mínimo intervalo de tiempo entre el final del CCRT y la intervención9. Por lo tanto, cuando se requiere una reducción tumoral previa a la cirugía, todas las guías clínicas recomiendan un esquema largo de QRT1 a efectos de facilitar el conseguir un margen de resección circunferencial (MRC) libre, factor predictivo de control local y supervivencia3,10. No obstante, en la práctica diaria existen 2 subgrupos de pacientes, como son los que tienen bajo performance status (PS) o comorbilidades, que no son candidatos a QRT y los metastásicos potencialmente resecables, en los cuales un esquema de 5 semanas, unido a un intervalo de espera hasta la cirugía de 4-8 semanas, podría permitir la progresión de la enfermedad metastásica. En estos subgrupos, incluso cuando se encuentran en el margen de la resecabilidad, con frecuencia el equipo multidisciplinar prescribe un CCRT. Progresivamente se van conociendo resultados de que prolongar el tiempo desde el final del CCRT hasta la cirugía incrementa la respuesta tumoral obtenida. Potenciar esta respuesta es de especial relevancia en el subgrupo de pacientes con fascia mesorrectal (FMR) comprometida en la resonancia magnética (RM), que requieren una reducción tumoral para conseguir una cirugía óptima11. Hay ensayos en curso12, pero el mejor intervalo de tiempo hasta la cirugía todavía es desconocido.
El objetivo de este estudio es analizar la respuesta local obtenida en el grupo de pacientes con CRLA, cT3,4 y/o N+, tratados en nuestra institución mediante CCRT y escisión total del mesorrecto, analizando especialmente a los pacientes con afectación de la FMR en la RM.
MétodosEstudio observacional, retrospectivo, de 155 pacientes diagnosticados de CRLA, potencialmente resecables cT3,4 y/o N+. Todos con diagnóstico histológico de adenocarcinoma. Tratados en el periodo 1998/junio del 2015 mediante CCRT (25Gy en 5 fracciones), seguido de cirugía en un periodo ≥ 10 días. Se incluyó a 42 pacientes con metástasis sincrónicas potencialmente resecables. Se excluyó a 17 por intervención en otros centros y no disponer de anatomía patológica definitiva, y 4 por no llegar a ser intervenidos. El análisis se realizó en 134 pacientes. El estudio de extensión incluía ecografía endorrectal, tomografía computarizada de tórax-abdomen-pelvis y desde 2007 RM pélvica. En 31 (23%) se incluyó tomografía por emisión de positrones para despistaje adicional de enfermedad a distancia. Fueron clasificados por el sistema TNM (6.ª edición). Las características clínicas de los pacientes se resumen en la tabla 1.
Descripción de las características clínicas de los pacientes
| Número de pacientes | 134 |
| Sexo (%) | |
| Hombres | 84 (62,7) |
| Mujeres | 50 (37,3) |
| Edad media, años (rango) | 73 (43-90) |
| M0 | 77 (43-90) |
| M1 | 63 (46-83) |
| Localización (%) | |
| 1/3 inferior | 57 (42,5) |
| 1/3 medio | 47 (35,1) |
| 1/3 superior | 30 (22,4) |
| Tamaño tumoral medio (cm) (rango) | 4,8 (1,7-12) |
| CEA ng/ml (media) (rango) | |
| M0 | 10,8 (0,0-171) |
| M1 | 89,1 (1,0-987) |
| Distancia media al margen anal (cm) (rango) | 7 (0-15) |
| cT (%) | |
| T2 | 5 (3,7) |
| T3 | 120 (89,6) |
| T4 | 9 (6,7) |
| cN (%) | |
| N0 | 57 (42,5) |
| N1 | 67 (50) |
| N2 | 10 (7,5) |
| Estadio clínico (%) | |
| II | 47 (35,1) |
| III | 45 (33,6) |
| IV | 42 (31,3) |
| Grado de diferenciación (%) | |
| G1 | 14 (10,4) |
| G2 | 97 (72,4) |
| G3 | 22 (16,4) |
| Desconocido | 1 (1,1) |
| Localización de las M1 (%) | |
| Hígado | 31 (23,1) |
| Pulmón | 10 (7,5) |
| Otras | 1 (0,7) |
Se consideró FMR comprometida si estaba invadida o el tumor se encontraba a ≤ 1mm de la misma.
La decisión terapéutica fue tomada por un equipo multidisciplinar. El intervalo exacto de tiempo entre la radioterapia y la cirugía no estaba protocolizado y dependió de razones organizativas y no de un estricto criterio clínico. Se recomendaba intervenir transcurrido un mínimo de 10 días tras el CCRT pero quedaba a criterio y/o disponibilidad del equipo quirúrgico. Se consideró MRC afectado si estaba invadido o había tumor a ≤ 1mm del margen. El protocolo no incluía una RM de reevaluación previa a la cirugía, aunque en el último año de reclutamiento se practicó en todos los pacientes con FMR comprometida en la RM inicial.
La cuantificación del grado de regresión tumoral (GRT) se estableció por el sistema de Mandard13. El efecto reducción del estadio (downstaging) fue establecido mediante la comparación del estadio cT, cN y el patológico, siendo definido como yp Estadio 0-I (ypT0-2N0M0).
Análisis estadísticosSe estimaron frecuencias absolutas y relativas para las variables cualitativas, media aritmética, desviación típica y valores máximo y mínimo para las variables cuantitativas. Se utilizó la prueba de la t de Student para la comparación de medias. Se ha realizado un análisis para distintos puntos de corte del número de días (15, 20, 25, 30) que marca diferencias para conseguir cirugía R0 en pacientes FRM+ mediante la estimación del riesgo relativo (RR). La supervivencia libre de progresión local (SLPL) se calculó mediante el método de Kaplan-Meier, siendo determinado desde la fecha de diagnóstico hasta la fecha de recidiva. Los resultados fueron comparados mediante el test log-rank. Un valor de p < 0,05 fue considerado estadísticamente significativo. Los datos fueron analizados con el programa estadístico SPSS v.16.
ResultadosEl tipo de cirugi¿a practicada y las características patológicas se describen en la tabla 2. La media de tiempo desde el fin del CCRT hasta la cirugía fue de 23 días. El 95% de los pacientes fueron intervenidos entre 18 y 31 días tras el CCRT.
Cirugía practicada, características patológicas y QT adyuvante
| Tipo de cirugía (%) | |
| Resección abdominoperineal | 61 (45,5) |
| Resección anterior baja | 68 (51) |
| Hartmann | 5 (3,5) |
| Margen de resección circunferencial (%) | |
| Negativo | 119 (88,8) |
| Positivo | 15 (11,2) |
| Resección de la metástasis (%) | |
| No | 8 (19) |
| Sí | 34 (81) |
| Resección M1 en acto único (%) | |
| No | 14 (33,3) |
| Sí | 20 (47,6) |
| ypT (%) | |
| T0 | 3 (2,2) |
| T1 | 8 (6) |
| T2 | 32 (23,9) |
| T3 | 85 (63,4) |
| T4 | 6 (4,5) |
| ypN (%) | |
| N0 | 84 (62,7) |
| N1 | 36 (26,9) |
| N2 | 14 (10,4) |
| GRT (%) | |
| 1,2 | 9 (6,7) |
| 3 | 20 (14,9) |
| 4,5 | 56 (41,8) |
| Desconocido | 49 (36,6) |
| yp Estadio (%) | |
| yp 0 | 3 (2,2) |
| yp i | 35 (26,1) |
| yp ii | 46 (34,3) |
| yp iii | 50 (37,3) |
| QT adyuvante (%) | |
| No | 81 (60,4) |
| Sí | 53 (39,6) |
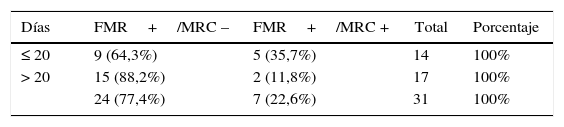
En 88 pacientes (65,7%) se disponía de RM de estadificación, de los cuales 31 (35,2%) tenían la FMR comprometida. El 77,4% de ellos consiguió un MRC libre (tabla 3).
Disponibilidad de RM. Estado de la FMR al diagnóstico y resultado del MRC
| N.° | Estado FMR | MRC– | MRC+ | |
|---|---|---|---|---|
| Con RM de estadificación | 31 | +(35,2%) | 24 (77,4%) | 7 (22,6%) |
| 42 | – (47,7%) | 41 (97,6%) | 1 (2,4%) | |
| 15 | Desconocida | 14 (93,3%) | 1 (6,7%) | |
| Sin RM de estadificación | 46 | Desconocida | 40 (87%) | 6 (13%) |
| Total | 134 |
FMR: fascia mesorrectal; MRC: margen de resección circunferencial; RM: resonancia magnética.
La media de tiempo hasta la intervención en los pacientes con FMR+ y R0 fue de 27 días (el 95% se operaron entre 19-35 días). En aquellos con FMR+ y cirugía R1, la media fue de 16 días (95% operados entre 10-21 días), siendo estas diferencias estadísticamente significativas (p=0,016).
El punto de corte de 20 días fue el más significativo para discriminar la probabilidad de lograr un CRM libre en pacientes FRM+. El 64,3% de los pacientes intervenidos ≤ 20 días consiguieron MRC libre, porcentaje que asciende al 88,2% en el grupo con intervalo mayor de 20 días.
La «fuerza de asociación» entre las variables estado del MRC y número de días obtiene un RR de 3,036, IC del 95%=0,691-13,328, p=0,06.
La tasa de pRC fue del 2,2% (3 casos), limitando el escaso nivel de eventos su análisis estadístico. La reducción de estadio tumoral (yp Estadio 0-I) se alcanzó en 38 pacientes (28%) y no se apreciaron diferencias significativas en función del número de días transcurridos hasta la cirugía (p=0,519). La correlación entre el GRT y el número de días a la cirugi¿a fue negativa (p=0,852).
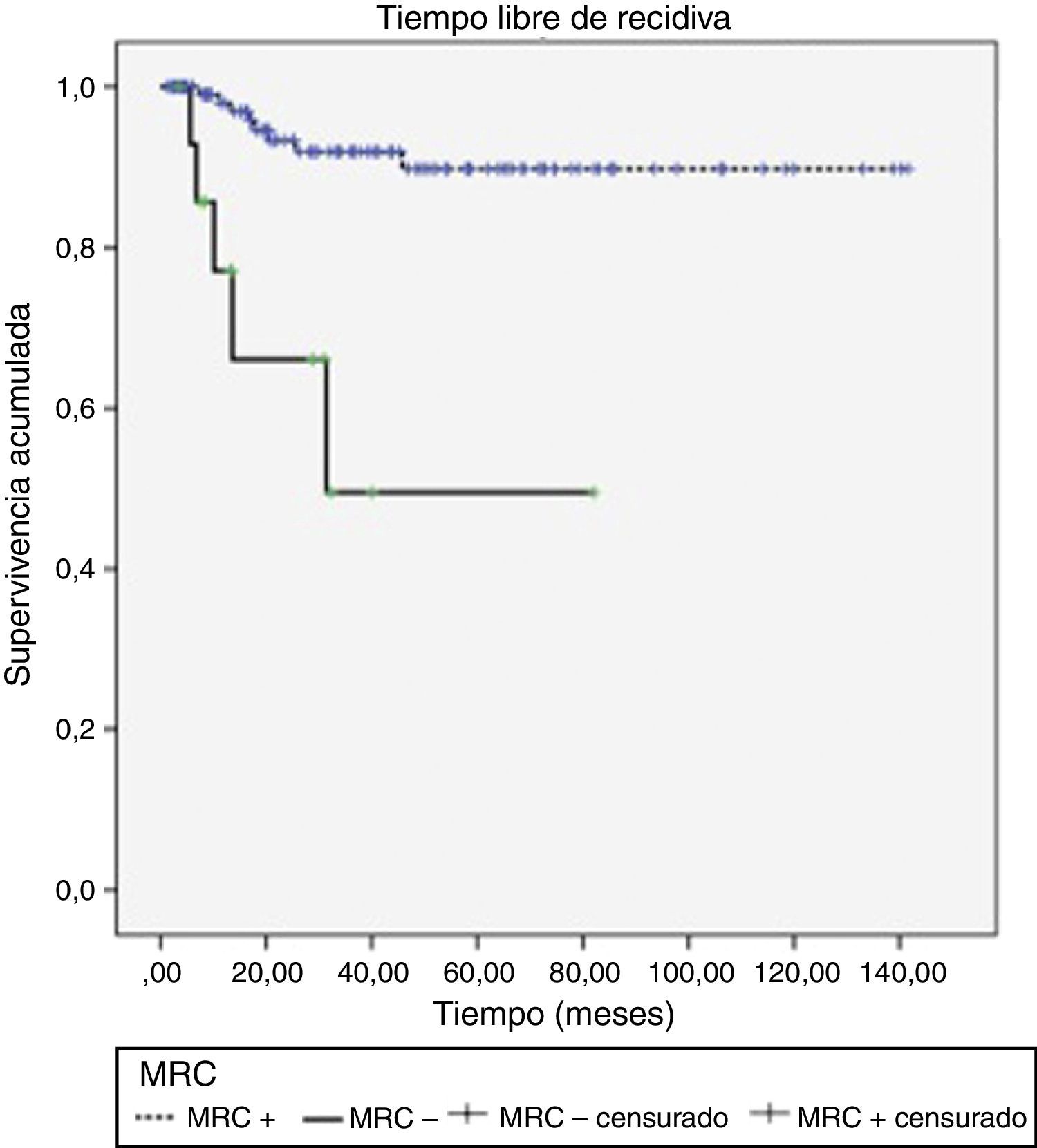
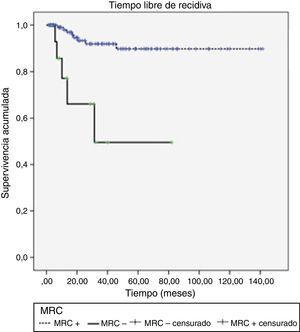
Se detectó toxicidad aguda rectal y urinaria G2 y G3 en el 5,5%. Con una mediana de seguimiento de 32 meses, 13 pacientes (9,7%) presentaron recidiva local, de los cuales 5 (38,5%) habían tenido el MRC+. La SLPL a 1, 2 y 3 años fue del 95,6, el 90,4 y el 87,8% respectivamente, presentando diferencias en función del estado del MRC (p<0,0001) (fig. 1).
DiscusiónNuestros resultados confirman de forma global la asociación entre la respuesta tumoral y el tiempo transcurrido hasta la cirugía. No obstante, si la respuesta la cuantificamos como negativización del MRC en pacientes con FMR+, tan solo se aprecia una tendencia a lograr resecciones R0 si la cirugía se difiere, siendo máxima en nuestro estudio para un periodo mayor o igual a 20 días (p=0,06). Es probable que el bajo número de casos haya limitado el poder estadístico (tabla de contingencia [tabla 4]).
El esquema largo de QRT preoperatoria se considera el tratamiento estándar ante los tumores marginalmente resecables, pero se requiere una alternativa terapéutica para pacientes con pobre PS y/o comorbilidades.
La creencia general de que con este esquema no se aprecia respuesta tumoral se debe al corto intervalo de tiempo para la cirugía (1-7 días) estipulado en su diseño inicial14. Datos preliminares de un ensayo aleatorizado12 evidencian que demorando la cirugía tras el CCRT se consigue una reducción tumoral significativa.
En nuestro estudio, el intervalo medio hasta la cirugía de aquellos pacientes con FMR+ que consiguen cirugía R0 fue de 27 días y presenta diferencias significativas con la demora media de 16 días de aquellos pacientes cuya resección fue R1.
Las principales series12,15-18 que analizan la respuesta al CCRT en función del tiempo hasta la cirugía cuantifican la respuesta en función de la tasas de pRC, de reducción de estadio (yp Estadio 0-I) o del GRT. Iniciaron su reclutamiento antes de que los hallazgos del Mercury Study11 indujeran el requisito de disponer de una RM para planificar la terapéutica y no analizan la respuesta en función de la afectación inicial de la FMR. De hecho, en nuestra serie, que inicia su reclutamiento en 1998, el 34% de los pacientes no disponían de RM.
El estado de la FMR en la RM predice la afectación del MRC11 y sabemos que este es un predictor de control local y supervivencia3,10.
La RM ha demostrado igualmente su utilidad para valorar el estado del CRM19 tras la radioterapia preoperatoria. Se recomienda especialmente en los casos de FMR+ para evaluar la respuesta al tratamiento preoperatorio y no someter a los pacientes a una potencial cirugía subóptima. El ensayo MRC CR073 ya evidenció que un MRC+ es predictor de recaída y de supervivencia, y que añadir una terapia postoperatoria no reduce este riesgo.
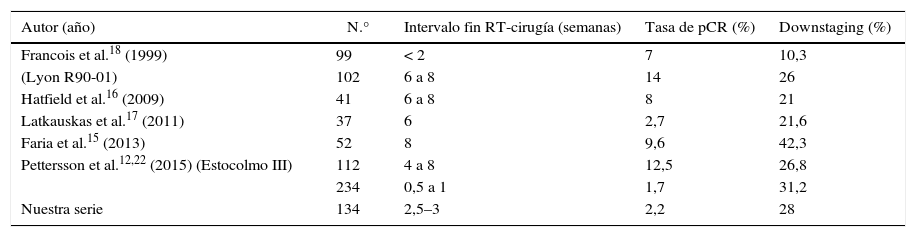
Actualmente, el brazo experimental del ensayo RAPIDO20, que intensifica la terapia preoperatoria, incluye un CCRT seguido de 6 ciclos plenos de quimioterapia (capecitabina-oxaliplatino). Estos esquemas serán una alternativa para pacientes metastásicos con FMR+ considerados potencialmente resecables21, pero esquemas de esa intensidad seguirán siendo desaconsejados para pacientes con bajo PS o comorbilidades. Prolongar el tiempo a la cirugía tras el CCRT es una alternativa terapéutica para este subgrupo. En la tabla 5, se resume el intervalo CCRT-cirugía en las principales series detectadas, el downstaging y la tasa de pRC obtenida. Comparativamente, nuestra tasa de pRC (2,2%) es de las más bajas, pero también es la que menos prolongó el tiempo hasta la cirugía. Dos ensayos aleatorizados han demostrado la vinculación de las pRC y el intervalo a la cirugía. El Estocolmo III12,22 consigue un 1,7% con cirugía inmediata (1-7 días) y un 12,5% si el intervalo se prolonga 28-56 días (4-8 semanas) p<0,001. En el Lyon R90-0118 se describe un downstaging del 10% si el intervalo es de 2 semanas, que asciende al 26% si este se prolonga a 6-8 semanas. Las tasas más altas de pRC se han descrito con intervalos de 4-8 semanas (tabla 5). Por lo tanto, el análisis de la literatura hace replantear el intervalo corto clásico del diseño inicial del esquema de 5×5 y recomendar periodos superiores hasta la cirugía, del rango de lo establecido en el esquema de QRT.
Selección de series de RT curso corto
| Autor (año) | N.° | Intervalo fin RT-cirugía (semanas) | Tasa de pCR (%) | Downstaging (%) |
|---|---|---|---|---|
| Francois et al.18 (1999) | 99 | < 2 | 7 | 10,3 |
| (Lyon R90-01) | 102 | 6 a 8 | 14 | 26 |
| Hatfield et al.16 (2009) | 41 | 6 a 8 | 8 | 21 |
| Latkauskas et al.17 (2011) | 37 | 6 | 2,7 | 21,6 |
| Faria et al.15 (2013) | 52 | 8 | 9,6 | 42,3 |
| Pettersson et al.12,22 (2015) (Estocolmo III) | 112 | 4 a 8 | 12,5 | 26,8 |
| 234 | 0,5 a 1 | 1,7 | 31,2 | |
| Nuestra serie | 134 | 2,5–3 | 2,2 | 28 |
pCR: Respuesta patológica completa; RT: radioterapia.
El tiempo óptimo entre la radioterapia preoperatoria y la cirugía sigue siendo una cuestión no resuelta. El proceso de regresión tumoral requiere tiempo y este ha sido contabilizado por Dhadda et al.23, demostrando que, además del tiempo, está en función del tamaño inicial (un tumor requiere una media de 14 días para reducir su tamaño a la mitad).
La prolongación del tiempo hasta la cirugía debe balancearse con la probabilidad de repoblación tumoral y la aparición de fenómenos fibróticos. Hay experiencias que indican que retrasar la cirugía un intervalo de 8-11 semanas desde la finalización de la radioterapia no aumenta la morbilidad ni la mortalidad quirúrgica, aunque sí aumenta la duración del procedimiento24,25.
Este estudio presenta las limitaciones de ser un análisis retrospectivo, con heterogeneidad en el intervalo del tiempo a la cirugía y donde un 38% de los pacientes no disponían de RM previa al tratamiento. Permite concluir que aquellos pacientes con FMR comprometida, si son tratados con un CCRT, requieren un intervalo mínimo de 20 días para incrementar las probabilidades de conseguir un MRC libre.
AutoríaTodos los autores hemos leído y aprobado el manuscrito y cumplimos los requisitos para la autoría del mismo.
Asimismo, todos los autores avalamos la autenticidad de los datos así como la adecuación de los métodos empleados para realizar el trabajo.
Amalia Palacios Eito: diseño del estudio; adquisición y recogida de datos; análisis e interpretación de los resultados; redacción del artículo; revisión crítica y aprobación de la versión final.
Sonia García Cabezas: diseño del estudio; adquisición y recogida de datos; análisis e interpretación de los resultados; redacción del artículo; revisión crítica y aprobación de la versión final.
Milagrosa Rodríguez Liñán: adquisición y recogida de datos; revisión crítica y aprobación de la versión final.
Ana M. Otero Romero: adquisición y recogida de datos; revisión crítica y aprobación de la versión final.
Carmen M. Bueno Serrano: adquisición y recogida de datos; revisión crítica y aprobación de la versión final.
José Gómez Barbadillo: adquisición y recogida de datos; revisión crítica y aprobación de la versión final.
Amalia Palacios Eito y Sonia García Cabezas han participado de igual manera en la producción del manuscrito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
El manuscrito no ha sido presentado ni total ni parcialmente previamente en ningún congreso.