En la gastrectomía vertical, la pérdida de peso depende directamente de la adherencia a la dieta postoperatoria. El objetivo de este estudio es evaluar el efecto de los patrones alimentarios preoperatorios y de la adherencia a la dieta pautada antes de la cirugía, sobre la pérdida de peso a corto y medio plazo.
Material y métodosSe realizó un estudio prospectivo de todos los pacientes obesos mórbidos intervenidos mediante una gastrectomía vertical laparoscópica como procedimiento bariátrico entre 2008 y 2012. Se evaluaron los hábitos alimentarios preoperatorios de los pacientes y se registró la pérdida de peso pre- y postoperatoria a los 12 y 24 meses de la cirugía.
ResultadosSe incluyó a 50 pacientes en el estudio con un IMC preoperatorio medio de 51,2+7,9 kg/m2. Todos los pacientes presentaban un patrón alimentario de grandes comedores. Además, el 44% de los pacientes presentaba un patrón de picoteador, el 40% reconocían ingesta abundante de dulces y el 48% tomaban refrescos «light» como bebida en las comidas. El porcentaje de exceso de peso perdido (PEP) medio preoperatorio fue de 13,4% (rango 10-31,4%). Al año el PEP era de 83,7% y a los 2 años, de 82,4%. La pérdida de peso y el PEP preoperatorios mostraron una correlación directa con la pérdida obtenida a los 12 y 24 meses. El PEP medio a los 12 y 24 meses fue significativamente peor en pacientes picoteadores, tomadores de dulces y bebedores de refrescos «light».
ConclusiónLa pérdida de peso preoperatoria se correlaciona con la pérdida de peso al año y a los 2 años. Aquellos pacientes, que además de grandes comedores, también son picoteadores, tomadores de dulces o de bebidas «light», logran una menor pérdida de peso.
Weight loss depends directly on the adhesion to the postoperative diet in patients undergoing a sleeve gastrectomy. The aim of this study is to evaluate the effect of different preoperative feeding patterns and the adhesion to a preoperative diet on short and mid- term postoperative weight loss.
Material and methodsA prospective study of all morbidly obese patients undergoing a laparoscopic sleeve gastrectomy as a bariatric procedure between 2008 and 2012 was performed. Preoperative feeding patterns and weight loss, preoperatively and postoperatively at 12 and 24 months, were evaluated.
ResultsA total of 50 patients were included, with a mean preoperative BMI of 51,2+7,9 kg/m2. All the patients presented a feeding pattern of big eaters, 44% of snackers, 40% of sweet eaters and 48% reported regular ingestion of «light» soft drinks. Mean preoperative excess weight loss (EWL) was 13,4% (range 10-31,4%). At 12 months mean EWL was 83,7% and at 24 months 82,4%. Pre and postoperative EWL showed a direct correlation at 12 and 24 months. Mean EWL was significantly lower in snackers, sweet eaters and those drinking «light» soft drinks regularly.
ConclusionPreoperative weight loss correlates directly with postoperative weight loss at 1 and 2 years. Snackers, sweet eaters and «light» soft drink consumers, associated with a big eater pattern, achieve a significantly lower postoperative weight loss.
La obesidad es una de las enfermedades más prevalentes en países desarrollados. En España, su prevalencia para ambos sexos es del 15,5%, observándose un aumento progresivo en los últimos años1,2. El tratamiento inicial de la obesidad debe basarse en la dieta hipocalórica y el ejercicio físico. Sin embargo, en pacientes con obesidad mórbida, la cirugía bariátrica ha demostrado ser el método más eficaz para conseguir una pérdida de peso sustancial y mantenida en el tiempo, además de conseguir una mejora de las comorbilidades asociadas al exceso de peso3. El abordaje laparoscópico es actualmente la vía de elección para la mayoría de procedimientos bariátricos; no obstante, se trata de una cirugía compleja que se realiza en pacientes pluripatológicos, por lo que puede conllevar una importante morbimortalidad4,5. Por todo ello, y ante la diversidad de técnicas quirúrgicas diferentes, se buscan indicadores preoperatorios de buenos resultados posquirúrgicos para elegir el procedimiento más adecuado en cada paciente.
La gastrectomía vertical laparoscópica (GVL) está considerada como un procedimiento restrictivo que consiste en una resección de fundus y cuerpo gástricos, convirtiendo el estómago en un conducto tubular a expensas de la curvatura menor5. Al no existir un componente malabsortivo, la pérdida de peso depende directamente del tipo de alimento que se ingiera tras la cirugía y, por tanto, de la adherencia a la dieta postoperatoria6.
El objetivo de este estudio es evaluar el efecto de los patrones alimentarios preoperatorios y de la adherencia a la dieta pautada antes de la cirugía, sobre la pérdida de peso a corto y medio plazo.
Pacientes y métodosSe realizó un estudio prospectivo de todos los pacientes obesos mórbidos intervenidos mediante GVL como procedimiento bariátrico entre febrero de 2008 y enero de 2012.
Evaluación preoperatoriaTodos los pacientes fueron evaluados por un equipo multidisciplinar compuesto por cirujanos, endocrinólogos, anestesistas, endoscopistas, psiquiatras, psicólogos y enfermeras especialistas en nutrición. Las pruebas diagnósticas realizadas incluían ecografía abdominal, endoscopia digestiva alta, pruebas funcionales respiratorias y analítica sanguínea completa con perfil nutricional. Los psiquiatras y psicólogos realizaron entrevistas individuales de los candidatos a cirugía bariátrica para evaluar su implicación en la adherencia a una dieta postoperatoria. Se pautó y explicó por personal de enfermería entrenado una dieta de 1.200 kcal/día, con características de dieta mediterránea, similar a la que deberían seguir tras la cirugía. Una pérdida de peso de al menos un 10% del exceso de peso fue considerada un requisito indispensable para ser seleccionado como candidato para una GVL. Los pacientes con evidencia de reflujo gastroesofágico o aquellos que no alcanzaron la pérdida de peso requerida (reflejo de mala adherencia a la dieta) fueron excluidos del estudio y seleccionados para someterse a un bypass gástrico.
Técnica quirúrgicaSe realizó un abordaje laparoscópico en todos los pacientes. Se introdujeron 5 puertos: subxifoideo, supraumbilical, hipocondrio derecho, hipocondrio izquierdo y flanco izquierdo. Se seccionaron los vasos cortos de la curvatura mayor gástrica con bisturí armónico (Ultracision, Ethicon Endosurgery, NY, EE. UU.). Se realizó una resección gástrica longitudinal desde el ángulo de His hasta aproximadamente 3-4cm proximal al píloro, utilizando una endograpadora (Echelon Flex, Ethicon Endosurgery, NY, EE. UU.). El tubo gástrico fue previamente calibrado con una sonda de Foucher de 50 French, colocado a lo largo de la curvatura menor gástrica. Se comprobó la estanqueidad del tubo con azul de metileno. Se dejó un drenaje tipo Jackson-Pratt a lo largo de la línea de grapas del tubo gástrico.
Curso postoperatorioDespués de 24 h tras la intervención se administró al paciente una ampolla de azul de metileno diluida en 200ml de agua por vía oral. Tras confirmar que el contraste no salía por el drenaje, el paciente comenzaba a tomar agua o infusiones. Al segundo día postoperatorio podía tomar suplementos hiperproteicos líquidos hasta 600ml. Al 3.er día postoperatorio el paciente era dado de alta si no había habido incidencias durante el postoperatorio.
SeguimientoLa tasa de seguimiento fue del 100%. Todos los pacientes fueron seguidos por el cirujano y el endocrinólogo al mes, 3, 6, 12, 18 y 24 meses tras la operación. Los pacientes fueron seguidos también por enfermería para reforzar la adherencia a la dieta.
Se registraron la pérdida de peso y la evolución de las comorbilidades. El tratamiento farmacológico fue ajustado en función de las necesidades de cada paciente. Se prescribieron diariamente suplementos multivitamínicos y un inhibidor de bomba de protones.
Se recomendó la realización diaria de al menos una hora de ejercicio físico moderado (nadar, caminar…).
VariablesSe registró la pérdida de peso y el porcentaje de exceso de peso perdido (PEP) preoperatorios y postoperatorios a los 12 y 24 meses de la cirugía. Se evaluaron los hábitos alimentarios preoperatorios de los pacientes (gran comedor, picoteador, comedor de dulces y bebedor de refrescos «light».) Se definió como gran comedor a aquel paciente que refería ingerir grandes cantidades de alimento durante las principales comidas. Los pacientes picoteadores se caracterizaban por comer pequeñas cantidades de comida entre horas, pero de forma continuada. Los comedores de dulces eran aquellos que comían diariamente alimentos dulces elaborados con azúcares refinados. Por último, los bebedores de refrescos «light» eran aquellos que bebían, durante las comidas y fuera de ellas, refrescos carbonatados edulcorados. Los diferentes patrones de ingesta no eran excluyentes entre sí, por lo que un mismo paciente puede presentar varios o incluso todos los patrones de ingesta descritos.
Análisis estadísticoTodos los análisis estadísticos fueron realizados con el programa SPSS 17.0 (SPSS Inc., Chicago, IL, EE. UU.). Las variables cuantitativas que seguían una distribución normal fueron definidas por media y desviación típica; en las variables no gaussianas se emplearon la mediana y el rango. Las variables cualitativas fueron definidas por número de casos y porcentaje. La comparación entre variables se realizó con los tests t de Student y correlación de Pearson para variables cuantitativas con distribución gaussiana, y los tests de Mann Whitney y Spearman para variables no gaussianas. Se consideraron significativos valores de p<0,005.
ResultadosSe incluyó a un total de 50 pacientes en el estudio, 44 mujeres (88%) y 6 varones (12%), con una edad media de 43,2±10,2 años, con un intervalo entre 20 y 62 años. Las comorbilidades que presentaban los pacientes incluían diabetes mellitus tipo 2 en el 26% de los casos, dislipidemia en el 50% (40% hipercolesterolemia y 10% hipertrigliceridemia), hipertensión arterial en el 30%, osteoartritis en el 18% y síndrome de apnea obstructiva del sueño en el 14%. Todos los pacientes diabéticos, hipertensos o dislipidémicos estaban recibiendo tratamiento farmacológico con un aceptable control de sus comorbilidades. El IMC preoperatorio medio era de 51,2±7,9 kg/m2.
Todos los pacientes incluidos presentaban un patrón alimentario de grandes comedores. Además, el 44% de los pacientes presentaba un patrón de picoteador, el 40% reconocía ingesta abundante de dulces y el 48% tomaba refrescos «light» como bebida en las comidas.
La pérdida de peso preoperatoria fue de 10,2±3,8 kg con un PEP medio de 13,4% (rango 10-31,4%).
Aparecieron complicaciones en 4 pacientes (8%): 2 pacientes con ISQ órgano/espacio (absceso intraabdominal), una fuga por línea de grapas y una perforación iatrogénica del tercio medio del esófago al introducir la sonda de calibrado. La tasa de mortalidad fue del 2% (el paciente con la perforación esofágica iatrogénica presentó un tromboembolismo pulmonar masivo). Las 2 pacientes con ISQ órgano/espacio presentaron un postoperatorio inmediato sin incidencias y fueron dadas de alta al 3.er día postoperatorio. Al 5.° y 6.° días del alta, respectivamente, acudieron al Servicio de Urgencias por fiebre mayor de 38°C. Una TC abdominal con contraste oral e intravenoso mostró en ambos casos una colección intraabdominal, de 3 y 5,5cm de diámetro máximo, respectivamente, localizadas en hipocondrio izquierdo y ligamento gastrohepático. No se objetivó extravasación de contraste oral. En la paciente con la de 5,5cm se realizó un drenaje percutáneo de la colección y se instauró tratamiento antibiótico (piperacilina/tazobactam 4,5g/8h durante 5 días). En la otra paciente se instauró solo tratamiento antibiótico durante 7 días. Ambas pacientes se recuperaron satisfactoriamente y fueron dadas de altas tras 8 días de ingreso sin incidencias posteriores. La paciente que presentó una fuga por línea de grapas fue diagnosticada a las 24 h de la cirugía, cuando se objetivó salida de azul de metileno por el drenaje. Se colocó una prótesis recubierta por vía endoscópica que se mantuvo durante 4 semanas. Transcurrido este tiempo, se retiró la prótesis, sin nuevas complicaciones posteriores. El paciente que sufrió la perforación esofágica iatrogénica comenzó con taquicardia al día siguiente de la intervención. No se evidenció salida de azul de metileno por el drenaje. Se realizó una TC toraco-abdominal, donde se evidenció una mínima extravasación de contraste a nivel esofágico. Ante la imposibilidad de realizar una endoscopia digestiva alta de urgencia, se realizó una laparoscopia exploradora, observando una mínima salida de contraste a través del hiato esofágico, proveniente de mediastino. Se colocó un drenaje en mediastino. Al día siguiente se realizó la endoscopia, observando una microperforación esofágica de posible origen traumático (la introducción de la sonda de Foucher intraoperatoria fue dificultosa). Se colocó una prótesis recubierta, cubriendo esófago y tubo gástrico. El paciente ingresó en UCI, donde 6 días más tarde comenzó disnea súbita. Una TC torácica mostró un tromboembolismo pulmonar izquierdo masivo, del que falleció.
Al año de la intervención, la pérdida de peso fue de 45,8±11,7 kg, obteniendo un IMC medio de 27,7±2,8 kg/m2 y un PEP medio del 83,7%. A los 2 años, la pérdida media de peso era de 45,5±10,2 kg, obteniendo un IMC medio de 27,9±2,8 kg/m2 y un PEP medio del 82,4%.
La tasa de resolución de la diabetes mellitus fue del 84,6% y de la hipertensión arterial del 86,7%. La hipertrigliceridemia, la osteoartritis y el síndrome de apnea obstructiva del sueño mejoraron en todos los casos, suspendiendo la medicación y la CPAP en el 100% de los pacientes. La hipercolesterolemia mostró una leve mejoría, pero la medicación hipolipidemiante no pudo ser suspendida en ningún caso.
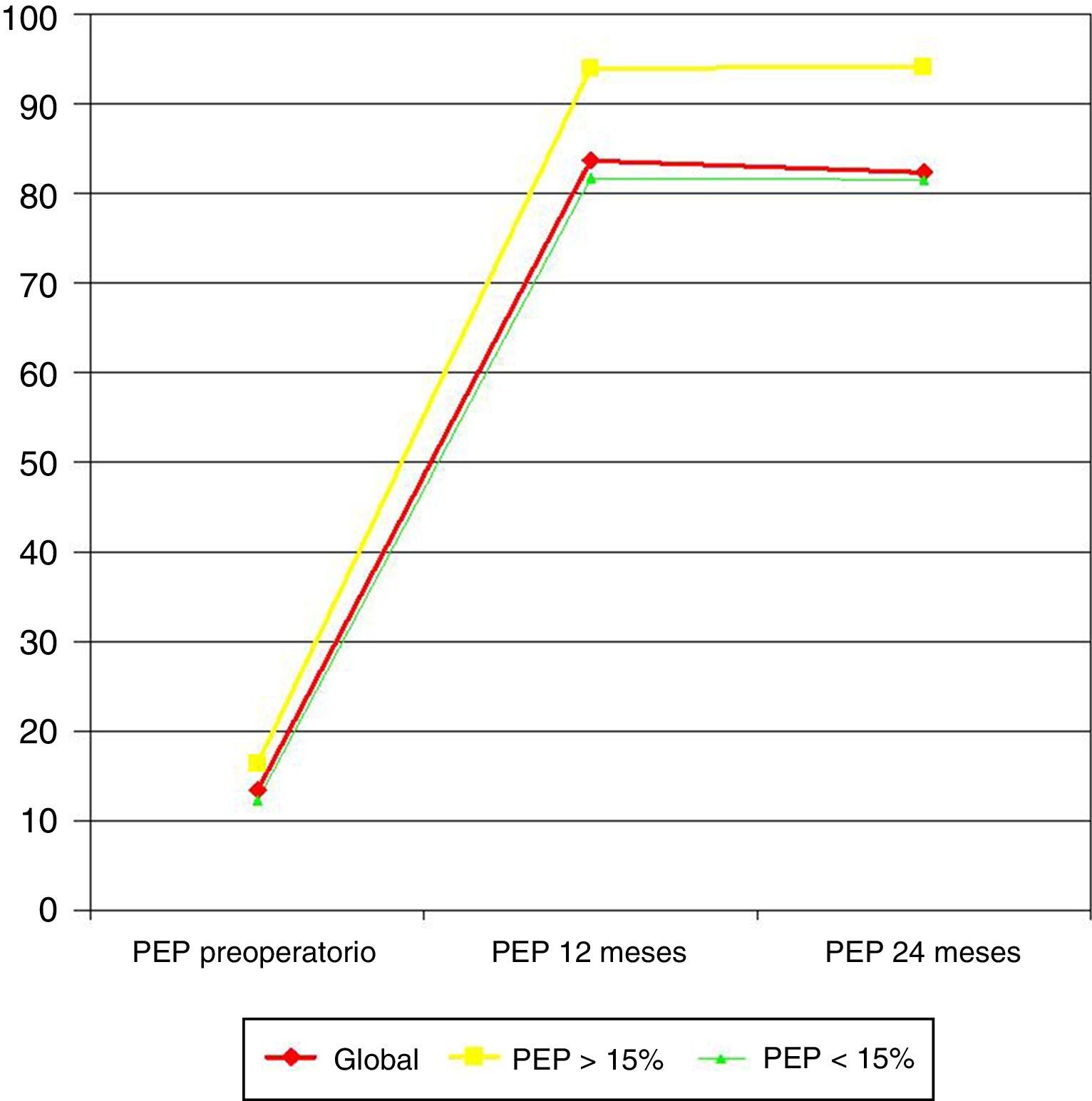
Correlación entre la pérdida de peso preoperatoria y la postoperatoria a los 12 y 24 mesesLa pérdida de peso preoperatoria mostró una correlación directa con la pérdida obtenida a los 12 meses (Pearson 0,597; p=0,003) y a los 24 meses (Pearson 0,573; p=0,001). El PEP prequirúrgico también se correlacionó de forma significativa con el PEP a los 12 meses (Pearson 0,848; p=0,043) y a los 24 meses (Pearson 0,822; p=0,012).
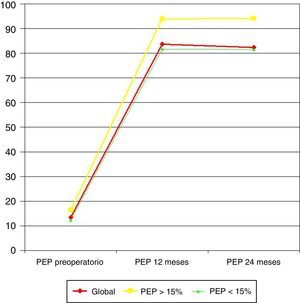
Cuando la pérdida de peso preoperatoria superaba el 15% del PEP (10 pacientes [20%]), el PEP a los 12 meses era significativamente mayor (93,9 frente a 81,6%; p=0,014), así como a los 24 meses (94,1 frente a 81,5%; p=0,002) (fig. 1).
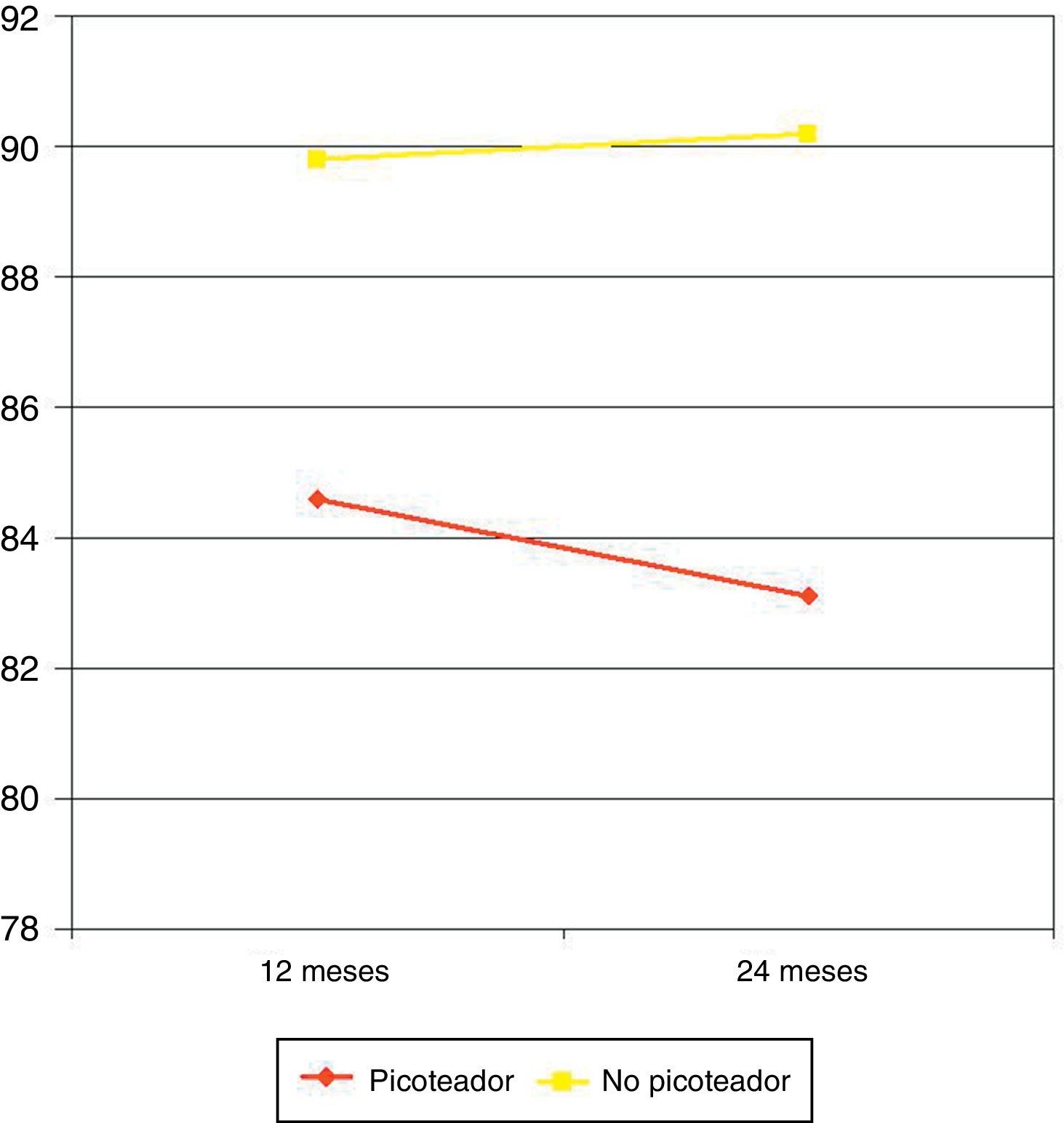
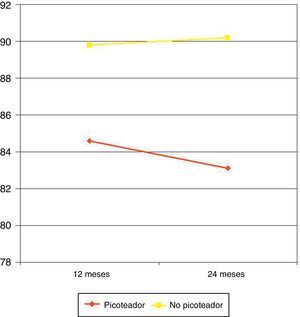
Asociación entre los patrones alimentarios y la pérdida de pesoA los 12 meses de la cirugía, el PEP medio en pacientes picoteadores fue del 84,6 frente al 89,8% en no picoteadores (p=0,037). A los 24 meses el PEP en picoteadores fue del 83,1 frente al 90,2% en no picoteadores (p=0,008) (fig. 2).
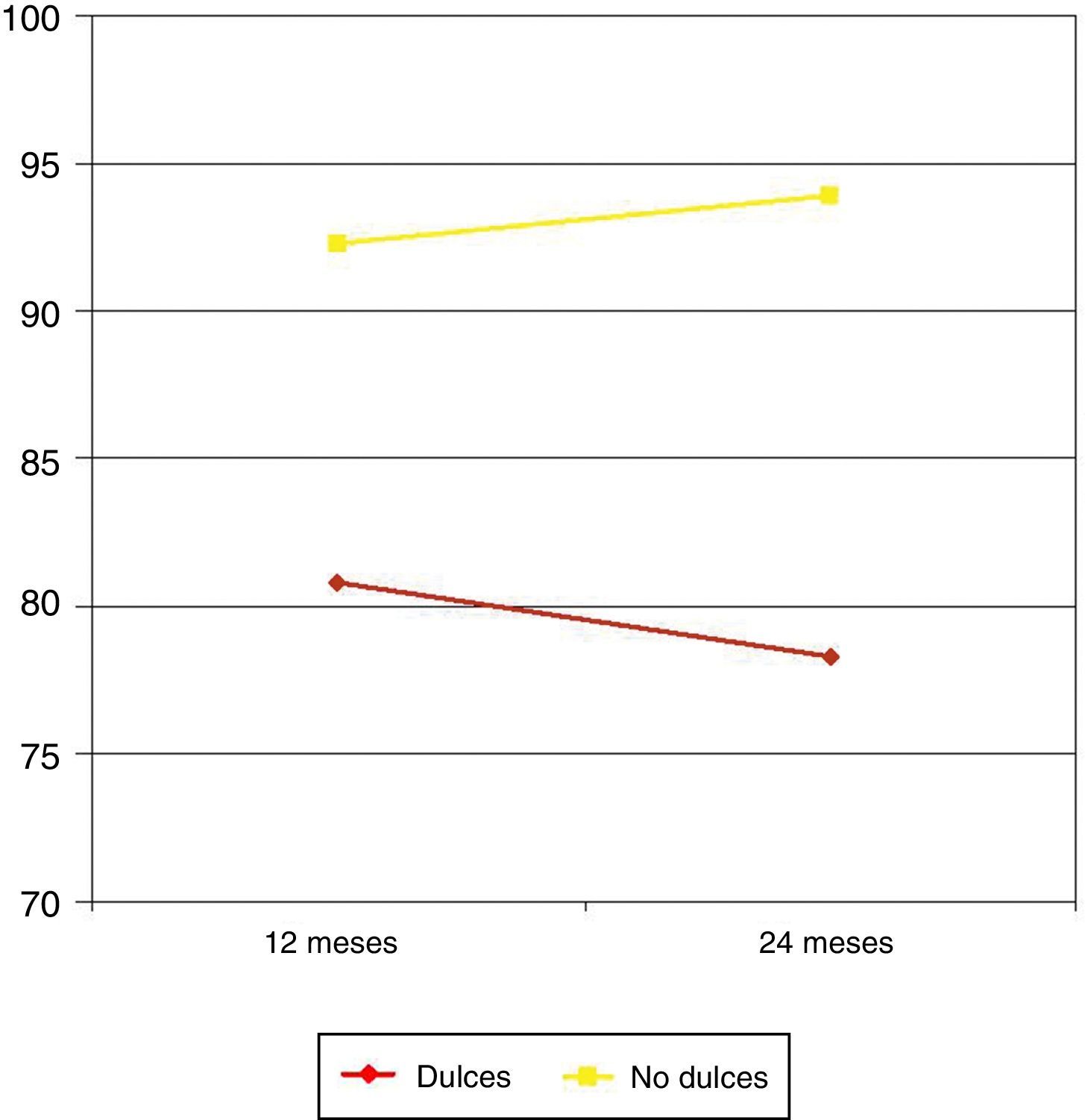
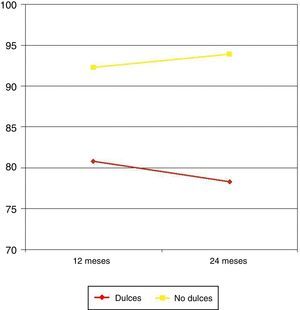
En los pacientes comedores habituales de dulces, el PEP a los 12 meses fue del 80,8 frente al 92,3% en pacientes sin este hábito alimentario (p=0,013). A los 24 meses, el PEP en los comedores de dulces fue del 78,3 frente al 93,9% en no comedores (p<0,001) (fig. 3).
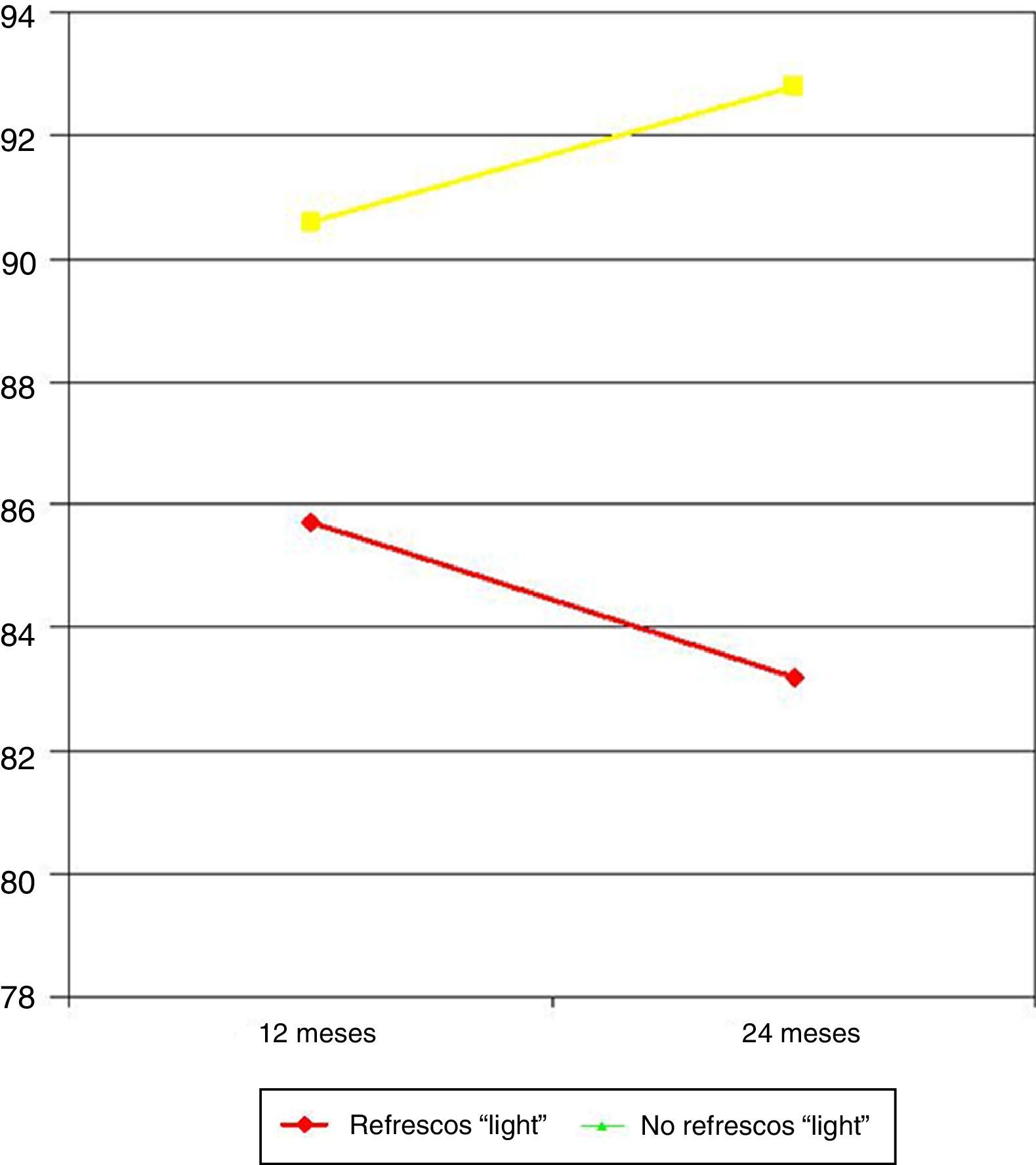
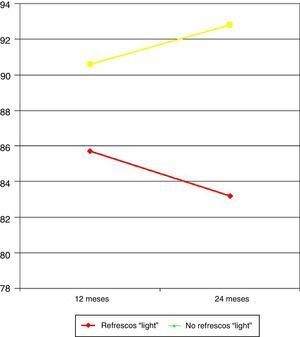
Los pacientes que bebían refrescos «light» mostraron un PEP a los 12 meses del 85,7% frente al 90,6% en los bebedores de agua en las comidas (p=0,041). A los 2 años, el PEP en los primeros fue del 83,2 frente al 92,8% en los otros (p=0,022) (fig. 4).
DiscusiónLa GVL es una técnica bariátrica segura y efectiva, con la que se consigue una pérdida de peso significativa y un alto porcentaje de resolución de comorbilidades. Esto ha hecho que en los últimos años haya ganado relevancia, posicionándose como la segunda técnica bariátrica más realizada en nuestro medio, tras el bypass gástrico. En términos de pérdida de peso, se estima que con ella se consigue una PEP en torno al 70%7. Llama la atención que en nuestra serie el PEP al año era del 83,7% y a los 2 años del 82,4%. En un trabajo anterior de nuestro grupo8, ya se justificaron estos excelentes resultados por la selección de los pacientes. Todos nuestros casos elegidos para ser intervenidos mediante una GVL presentaban un patrón alimentario de comedor de una gran cantidad de comida o «gran comedor», por lo que a priori se beneficiarían de la restricción gástrica. Además, se estableció como condición indispensable una buena adherencia a la dieta preoperatoria, comprobándose con una PEP de al menos el 10%.
La cantidad de peso preoperatorio perdido ha sido mencionada por varios autores como un factor predictivo de éxito de un procedimiento bariátrico en términos de pérdida de peso. Está ampliamente demostrado que las intervenciones sobre el estilo de vida y los cambios conductuales son un claro reflejo del éxito a largo plazo de la pérdida de peso conseguida. En los últimos años, cada vez son más los grupos que buscan una pérdida de peso preoperatoria, pero más con fines de reducir el riesgo operatorio y mejorar el campo quirúrgico, reduciendo la grasa intraabdominal y la esteatosis hepática, que como factor predictivo de resultados a medio-largo plazo. Con el objetivo de correlacionar la pérdida de peso preoperatoria con la postoperatoria, Alvarado et al.9 realizaron un estudio en el que observaron que por cada 1% de pérdida de peso preoperatoria, se perdía un 1,8% de peso postoperatoriamente, concluyendo que la pérdida de peso preoperatoria reflejaría la motivación del paciente para mantener el ejercicio físico y la dieta en el postoperatorio. En la misma línea, Alger-Meyer et al.10 comprobaron que los pacientes que habían conseguido perder el 10% del peso corporal preoperatoriamente presentaban mejores resultados en cuanto a mantenimiento de la pérdida de peso a 3-4 años, mientras que el grupo de Alami11 observó que la pérdida preoperatoria del 10% de peso se relacionaba con una mayor pérdida en el postoperatorio precoz. Sin embargo, otros autores no encontraron diferencias significativas en cuanto a la relación de la pérdida de peso a corto y largo plazo en aquellos pacientes con pérdidas de peso preoperatorias12–14. En una revisión sistemática del tema, incluyendo 14 artículos, la mitad de ellos indicaban una correlación positiva entre la pérdida de peso pre- y postoperatoria, mientras que la otra mitad no observaba esa asociación15. Hasta la fecha, la mayoría de trabajos publicados sobre este tema se refieren al bypass gástrico y ninguno específicamente a la GVL, donde la pérdida de peso preoperatoria, como indicador de adherencia a la dieta, debe tener mucha mayor relevancia que en las técnicas mixtas o malabsortivas. Esto se confirma en nuestra serie, ya que la pérdida de peso preoperatoria se correlaciona de forma directa con la pérdida de peso y con el PEP al año y a los 2 años de la intervención. De hecho, en pacientes que consiguen un 15% de PEP, el resultado final es aún mejor.
Otro dato a tener en cuenta es la manera de obtener la pérdida de peso preoperatoria. Hay autores que proponen pérdidas de peso máximas en 2 semanas administrando una dieta muy baja en calorías o incluso una dieta líquida a expensas de suplementos nutricionales hipocalóricos hiperproteicos con una administración máxima de 800 kcal/día, mientras que otros grupos, como el nuestro, prefieren una pérdida de peso paulatina durante al menos 8 semanas previas a la intervención mediante dietas hipocalóricas de 1.200 kcal/día16,17. En nuestra opinión, este último método es un fiel reflejo de la adherencia del paciente a la dieta, siempre y cuando la dieta preoperatoria sea similar a la que se pautará en el postoperatorio. Si el paciente no muestra un buen cumplimiento antes de la cirugía, resultaría aventurado asumir que la cumplirá tras la operación. Los métodos de pérdida de peso rápida con dietas muy bajas en calorías difícilmente serán predictivos del cumplimiento de otro tipo dieta tras la intervención.
El otro parámetro analizado en nuestro estudio es la asociación de los hábitos alimentarios con la pérdida de peso a los 12 y 24 meses. Como hemos mencionado anteriormente, todos los pacientes cumplían el criterio de gran comedor, condición indispensable para ser seleccionado para someterse a esta técnica bariátrica. Sin embargo un 44% de pacientes además eran picoteadotes, un 40% eran comedores habituales de dulces y un 48% bebían refrescos «light» con la tranquilidad de que estas bebidas no aportaban calorías. El hábito picoteador está considerado un factor predictivo de malos resultados tras cualquier técnica bariátrica, pero esto es más acusado en procedimientos restrictivos18. El paciente picoteador ingiere de forma continua pequeñas cantidades de alimento, por lo que no acaba de producirse la restricción gástrica y, por tanto, no se frena la ingesta. Esto justifica la menor pérdida de peso en pacientes picoteadores de nuestra serie.
De igual manera ocurre con los tomadores habituales de dulces, que también logran una menor pérdida de peso. Los dulces son alimentos con hidratos de carbono simples, que poseen un alto valor calórico y poco efecto saciante. En ellos, el componente restrictivo tampoco es eficaz. Sugerman et al. comprobaron que en pacientes tomadores de dulces, intervenidos mediante una gastroplastia vertical anillada, la pérdida de peso era significativamente menor que en no tomadores de dulces. Sin embargo, en pacientes intervenidos de bypass gástrico, técnica con un importante componente malabsortivo, no hubo diferencias significativas de pérdida de peso entre pacientes tomadores y no tomadores de dulces19.
De forma similar a lo observado en picoteadores y tomadores de dulces, los pacientes que toman bebidas «light» durante las comidas o fuera de ellas, también consiguieron menores pérdidas de peso. Existe abundante evidencia en la literatura que defiende que el consumo de bebidas azucaradas es un factor de riesgo para desarrollar obesidad. Esto lo basan en que el aporte extra de calorías que supone la ingesta de la bebida azucarada no es compensado por una mayor actividad física20,21. A priori, este efecto deletéreo desaparecería con los refrescos «light» que se endulzan mediante edulcorantes y no con la adición de azúcares, consiguiendo así bebidas sin calorías. Sin embargo, algunos autores han observado que la ingesta de estas bebidas no solo no reduce la ingesta de otros alimentos sino que, de hecho, la aumenta. Algunos autores han justificado este fenómeno por el gas de las bebidas carbonatadas que distiende la luz del estómago y a su vez aumenta la liberación de grelina, lo que se traduciría en un aumento del apetito22.
En pacientes con hábitos alimentarios de grandes comedores y que consiguen una pérdida de su exceso de peso de al menos un 10% preoperatoriamente, se logran excelentes resultados realizando una GVL. La pérdida de peso preoperatoria se correlaciona con la pérdida de peso al año y a los 2 años. Aquellos pacientes, que además de grandes comedores, también son picoteadotes, tomadores de dulces o de bebidas «light», logran una menor pérdida de peso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Grupo OBELCHE pertenecen: M. Remedios Alpera, Antonio Aroyo, Elena Miranda, José Luis Muñoz, Ana Murcia, José María Rico, Javier Sola-Vera y Luis Fernando Vences.