La trombosis venosa portal (TVP) es una complicación común en la enfermedad hepática en estadio terminal. Su incidencia en el trasplante hepático (TH) varía en las distintas series desde el 2,1 hasta el 26%, sin embargo, en pacientes cirróticos puede ser tan alta como un 64%1, dependiendo del método diagnóstico utilizado. En el pasado, la TVP era considerada una contraindicación absoluta para realizar un TH, especialmente por su dificultad técnica1,2. No obstante, desde mediados de la década de los 80, con la introducción de diversas técnicas quirúrgicas, la TVP ya no es considerada una contraindicación absoluta en un gran porcentaje de pacientes3. A pesar de la frecuente aparición de TVP en la enfermedad hepática terminal y, en consecuencia, en un porcentaje no despreciable de pacientes candidatos a TH, no existen guías clínicas para su tratamiento antes del trasplante.
Diversas técnicas quirúrgicas se han propuesto para asegurar un flujo portal adecuado durante el TH. A continuación presentamos algunos casos de pacientes con TVP tratados mediante un TH en nuestro centro y las diferentes técnicas quirúrgicas utilizadas.
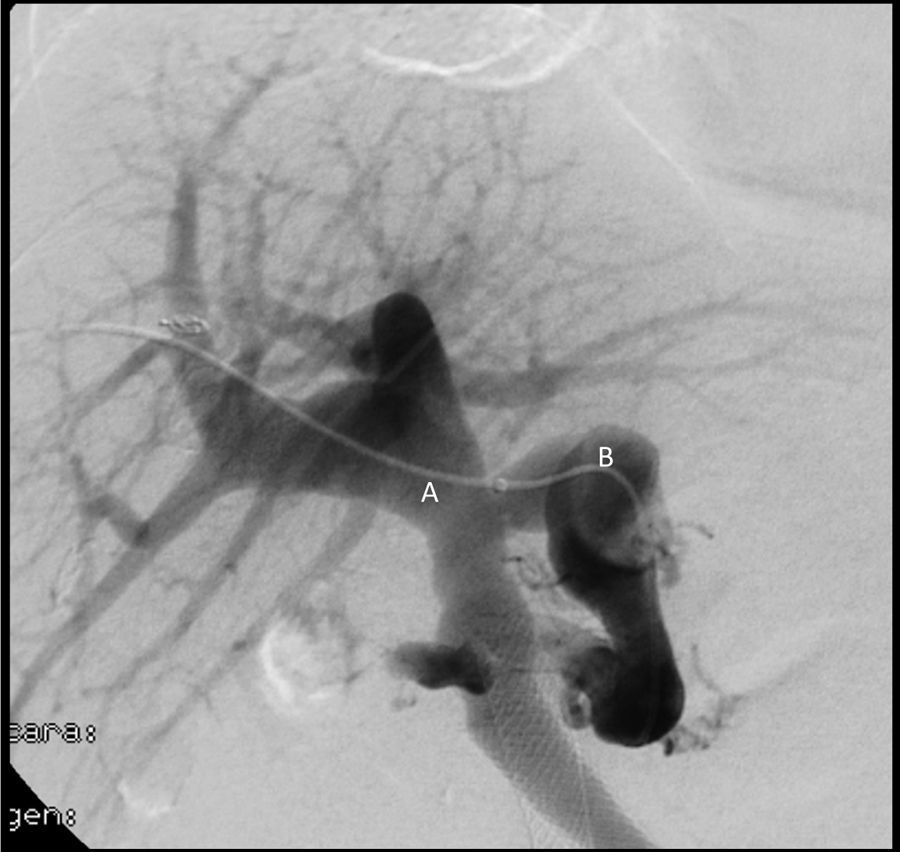
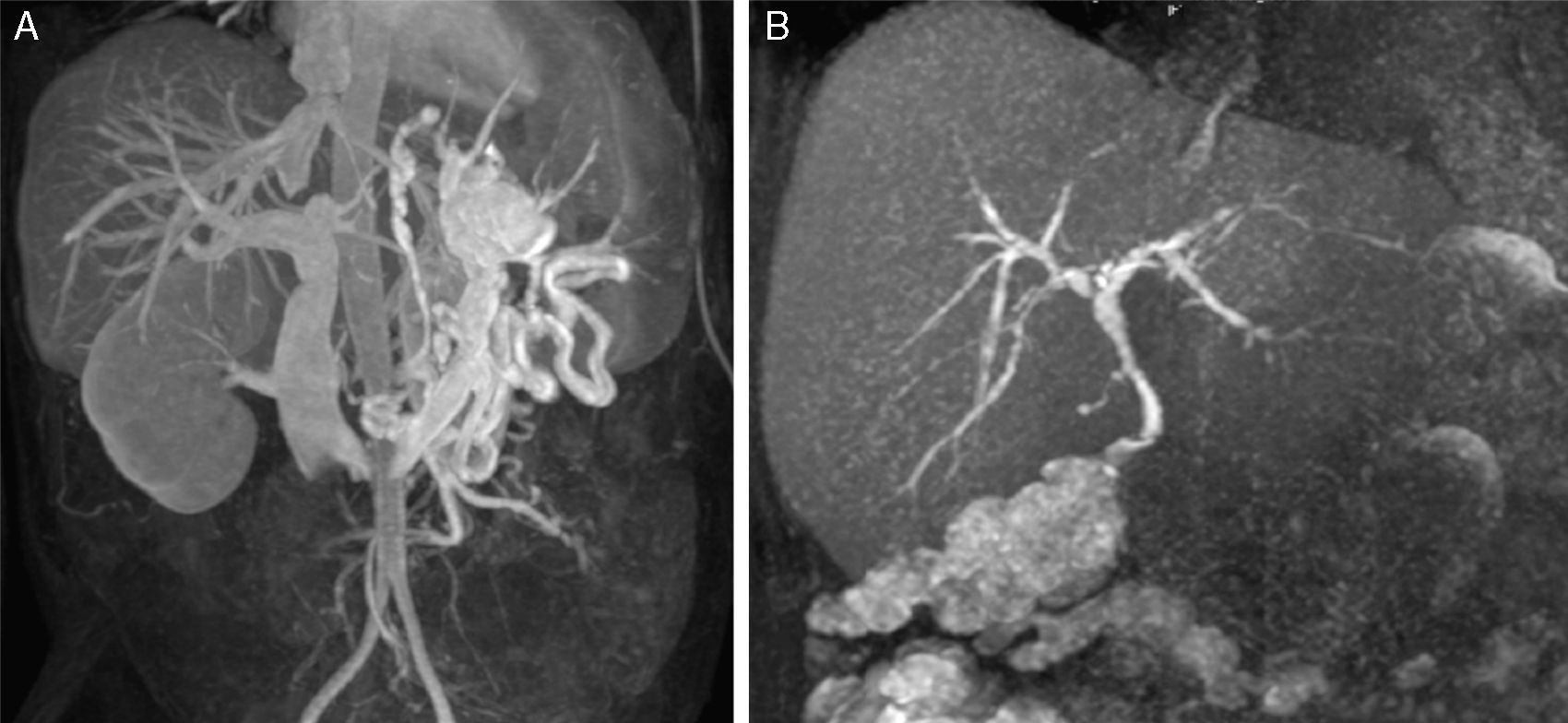
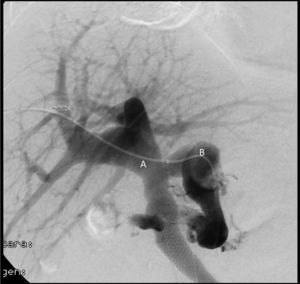
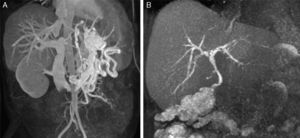
Caso 1Se trata de un varón de 48 años de edad con cirrosis de origen etílico CHILD B y un MELD de 9 con trombosis portal de grado II de Yerdel4. Se realizó THO de donante cadáver y se procedió a trombectomía, anastomosis portoportal terminoterminal y colocación de stent por parte del Servicio de Radiología Intervencionista. En el postoperatorio inmediato presentó fallo del injerto secundario a TVP completa, por lo cual fue reintervenido a las 24 h, intentando recanalización portal mediante hemitrasposición de cava lateroterminal, sin éxito. Es retrasplantado 48 más tarde del primer trasplante, realizándose anastomosis terminoterminal de vena renal izquierda a vena porta con injerto venoso de cadáver, asociando anastomosis terminolateral de variz gástrica a vena porta con otro injerto venoso (fig. 1). El postoperatorio fue satisfactorio, sin complicaciones y, actualmente, a los 8 años del trasplante, se evidencia injerto normofuncionante.
Caso 2Varón de 62 años de edad con un hepatocarcinoma sobre hígado cirrótico de origen alcohólico CHILD B7 y MELD de 13, asociado a trombosis portal de grado iv4, con múltiples ingresos por descompensaciones hidrópicas. Se efectuó TH, con cirugía muy laboriosa de 8 h de duración y politrasfusión, con trombectomía portal y anastomosis portoportal terminoterminal y colocación de stent, sin conseguir flujo portal óptimo, por lo que se decidió realizar anastomosis de vena renal izquierda a vena porta terminoterminal. En el postoperatorio presentó ascitis persistente, por lo que se realizó angiografía que demostró estenosis de anastomosis portal, que se resolvió con un stent (fig. 2). Posteriormente presentó fístula biliar secundaria a isquemia de la vía biliar, con fallo multiorgánico, y falleció a los 40 días postoperatorios.
Caso 3Varón de 50 años de edad con cirrosis de origen etílico CHILD C y MELD de 22, con antecedentes de pancreatitis alcohólica e hipertensión portal por TVP de grado IV, que condicionaron múltiples intervenciones, entre ellas, derivación bilioentérica y shunt esplenorrenal. Se realizó un TH muy laborioso por magma inflamatorio en hilio hepático que impidía disecar sus elementos y condicionó politrasfusión intraoperatoria. Se realizó hemitrasposición de cava terminoterminal, proporcionando un flujo portal adecuado y hepaticoyeyunostomía diferida a las 48 h. Como complicaciones presentó fuga biliar el 7.° día postoperatorio: se reintervino y se reparó la anastomosis hepaticoyeyunal. A los 2 meses desarrolló estenosis del conducto biliar derecho con colangitis de repetición, en la última oportunidad, a los 3 meses del trasplante, con sepsis y fallecimiento.
Caso 4Varón de 49 años de edad, con cirrosis de origen etílico y trombosis portal de grado II. Se realizó TH intentando trombectomía portomesentérica y recanalización fallida de vena mesentérica superior. Se decidió realizar hemitrasposición de cava lateroterminal con cierre parcial de la vena cava retrohepática, condicionando isquemia caliente del injerto prolongada. En el postoperatorio se detectó bajo flujo portal, con fallo secundario del injerto. A las 48 h se retrasplantó, se disecó la vena colateral que drena en vena mesentérica superior y proporcionó un acceso para trombectomía radioguiada y posterior anastomosis mesentérico-portal con injerto venoso y colocación de stent.
La trombosis del eje mesentérico portal era inicialmente una contraindicación absoluta para un TH en el contexto de enfermedad hepática terminal. La fisiopatología de la TVP parece estar relacionada con el aumento de resistencia intrahepática al flujo portal consecuencia de la cirrosis, el daño vascular inducido por la elevada presión portal y los trastornos de coagulación5. Los pacientes con enfermedad hepática en estadio terminal presentan un balance muy lábil de la hemostasia, por esto pueden pasar de estados de hipocoagulabilidad con hemorragia a situaciones de hipercoagulabilidad y trombosis.
La TVP es más frecuente en varones con cirrosis de origen etílico, enfermedad hepática avanzada (CHILDC), hipertensión portal severa, hepatocarcinoma y en aquellos pacientes con tratamiento para el sangrado por HTP (escleroterapia, shunt portosistémico, TIPS, esplenectomía, entre otros)2,4. Según Yerdel et al.4, la presencia de al menos uno de estos factores de riesgo incrementa el riesgo de trombosis venosa portal del 6,6 al 12,5%.
La TVP se define como la ocupación de la luz portal por un trombo con extensión variable. Diversos autores han clasificado la TVP de acuerdo con su extensión y severidad6. Sin embargo, la más extensamente utilizada es la clasificación de Yerdel et al.4:
- -
Grado I: mínima o parcialmente trombosada la vena porta (<50% de la luz de la porta) con mínima o pequeña extensión a la vena mesentérica superior.
- -
Grado II: oclusión de la vena porta >50%, incluyendo la oclusión total, con extensión mínima o sin extensión a la vena mesentérica superior.
- -
Grado III: trombosis completa de la vena porta y la vena mesentérica superior proximalmente.
- -
Grado IV: trombosis completa de la vena porta, asociada a trombosis proximal y distal de la vena mesentérica superior.
La presencia de TVP incrementa significativamente las complicaciones quirúrgicas y exige gran experiencia y habilidad del equipo quirúrgico. Así, diversas alternativas quirúrgicas se han desarrollado cuyo objetivo fundamental será restablecer un adecuado flujo portal para el nuevo injerto y asegurar el mejor drenaje esplácnico posible para disminuir la hipertensión portal. La técnica quirúrgica más utilizada es la trombectomía con anastomosis portal terminoterminal3. Otras técnicas quirúrgicas son la interposición de injertos venosos entre la vena porta del donante y el receptor, hemitrasposición de vena cava tanto terminoterminal como latero-terminal, reconstrucciones extraanatómicas como la anastomosis renoportal y la arterialización portal. La decisión de la técnica quirúrgica depende fundamentalmente de las características y extensión de la trombosis. En caso de trombosis venosa incompleta, usualmente se puede realizar trombectomía con anastomosis portoportal habitual. En caso de trombosis de grados II o III se puede intentar la anastomosis convencional portal y, de no ser posible, se debe realizar anastomosis a una vena colateral, a la vena coronaria o a la vena mesentérica inferior con interposición o no de injerto venoso de donante. En los casos de trombosis portal de grado IV puede optarse también por anastomosis a una vena colateral y, de no ser posible, se realizará hemitrasposición portocava o anastomosis a la vena renal izquierda3.
Otra opción quirúrgica es la arterialización de la vena porta y, como último recurso, en pacientes con trombosis difusa del eje mesentérico, se puede optar por trasplante combinado hepático y de intestino7. En los casos de arterialización portal y hemitrasposición de cava se solucionará el problema del flujo portal para el nuevo injerto; sin embargo, no solucionará la hipertensión portal, de hecho, podría empeorar, precipitando el sangrado de las varices, ascitis persistente y disfunción renal.
En nuestra experiencia, la mayoría de los casos de trombosis portal permiten una trombectomía con anastomosis portal habitual, que, en ocasiones, requiere la colocación de un stent y, en casos limitados, será necesaria la realización de otras técnicas. Sin embargo, consideramos fundamental por parte de los cirujanos de TH el conocimiento de las diversas opciones quirúrgicas, ya que en muchas ocasiones el diagnóstico de trombosis portal se realiza intraoperatoriamente y el retraso en el establecimiento de flujo portal adecuado puede ocasionar un fallo del órgano.
Además de la dificultad técnica que supone la TVP durante un trasplante hepático, existe gran preocupación sobre las complicaciones postoperatorias y la supervivencia de estos pacientes. Según la revisión sistemática de Rodríguez-Castro et al.2 la supervivencia en los primeros 30 días y el primer año postrasplante es menor en pacientes que asocian TVP. En otro metaanálisis no se evidenciaron diferencias estadísticamente significativas en la supervivencia intrahospitalaria y el primer mes, sin embargo, sí se detectó una supervivencia ligeramente inferior en el primer año en los pacientes con TVP1. No obstante, los pacientes cirróticos con TVP que no se trasplantan presentan una mortalidad 2,6 veces mayor que aquellos sin trombosis. Además, en casos de TVP extensa, la calidad de vida postrasplante de estos pacientes se encuentra comprometida por la hipertensión portal residual en hasta un 50% de los casos2,8.
La incidencia de retrombosis es variable según la utilización o no de profilaxis postrasplante, como heparina de bajo peso molecular, antagonistas de la vitamina K o infusión in situ de fibrinolíticos. Rodriguez-Castro et al.2 encontraron un 6,1% de retrombosis utilizando diferentes métodos de prevención, frente a un 10,3% en aquellos sin ningún tratamiento de prevención.
Por último, otra pregunta aún sin contestar es el tratamiento adecuado de la TVP de los pacientes en espera de un injerto. Actualmente no existen guías clínicas claras del tratamiento pretrasplante de la TVP; sí existe evidencia a favor de la anticoagulación de los pacientes en lista de espera de TH, que consigue, en un alto porcentaje de pacientes, repermeabilización portal o que evita progresión de la trombosis9,10.
En conclusión, la TVP es frecuente en los pacientes con cirrosis candidatos a un TH. Esta condición genera gran dificultad técnica durante la cirugía del TH y disminuye la supervivencia a mediano plazo. Por esto, aunque actualmente la TVP no es una contraindicación absoluta para el trasplante, este debe ser realizado por un equipo quirúrgico experto que conozca las diferentes técnicas posibles que permiten restablecer un flujo portal adecuado al nuevo injerto. Otros estudios y guías clínicas deben realizarse para definir el tratamiento preoperatorio de la TVP y la profilaxis adecuada para evitar la retrombosis.
Autoría/colaboracionesAlejandra García Novoa: diseño del estudio, adquisición y recogida de datos, análisis e interpretación de los resultados, redacción del artículo, revisión crítica.
Nicolasa Fernández Soria: adquisición y recogida de datos, análisis e interpretación de los resultados.
Sergio Builes Ramírez: diseño del estudio, análisis e interpretación, recogida de datos y aprobación de versión final.
Namibia Sanluis Verdes y Manuel Gómez Gutiérrez: adquisición y recogida de datos, revisión crítica.
Conflicto de interesesNo existe conflicto de intereses entre los autores.