Determinar qué variables definen el tiempo de asistencia anual medio por paciente en Atención Primaria (AP) en Cataluña, para mejorar la adecuación de la asignación presupuestaria.
DiseñoEstudio ecológico transversal.
EmplazamientoLos Equipos de Atención Primaria (EAP) del Institut Català de la Salut (ICS) en 2016.
ParticipantesLos 285 EAP del ICS, que dan cobertura a un 75% de los ciudadanos mayores de 14 años en Cataluña.
Mediciones principalesTiempo medio de visita anual en medicina familiar por paciente para cada EAP. Se estudió cómo este tiempo dependía de potenciales variables explicativas, a nivel de EAP, mediante modelos de regresión lineal.
ResultadosEl tiempo medio de visita por paciente/año fue de 49 minutos, variando entre 23-87 minutos, según el EAP. Los EAP con población asignada de más edad, más comorbilidad, más atención domiciliaria, peor índice socioeconómico, mayor número de pensionistas jóvenes y mayor dispersión tuvieron más tiempo de visita, mientras que los EAP con más población y más mujeres tuvieron menos tiempo de visita. Estas variables explicaron un 64% de la variabilidad del tiempo de visita.
ConclusionesLa asignación presupuestaria en AP se puede basar en un modelo que incorpore las principales determinantes de la frecuentación de la población y se adecúe a las necesidades reales de ésta. Sería necesario profundizar en aquellos factores que dependen del profesional o de las organizaciones sanitarias para acabar de encontrar un modelo óptimo de asignación de recursos en la AP.
To determine which variables determine the average annual attendance time per patient in Primary Care (PC) in Catalonia to improve the adequacy of the budget allocation.
DesignCross-sectional ecological study.
SettingThe Primary Care health centers (EAP) from the Institut Català de la Salut (ICS) in 2016.
ParticipantsThe 285 EAPs from the ICS, which cover 75% of citizens over 14 years of age in Catalonia.
Main measurementsAnnual average time of visits by a family doctor per patient for each EAP. It was studied how this time depended on potential explanatory variables, at the EAP level, using linear regression models.
Resultsthe average visit time per patient/year was 49 minutes, varying between 23-87 minutes according to EAP. The EAPs with older population, more comorbidity, more home care, worse socioeconomic index, greater number of young pensioners and greater dispersion had more visiting time, while the EAPs with more population and more women expended less time to visit. These variables explained 64% of the visit time variability.
ConclusionsThe budget allocation in PC can be based on a model that incorporates the main determinants of patient’ frequentation and adapts to their real needs. It would be necessary to deepen those factors that depend on the professional or health organizations to finish finding an optimal model of resource allocation in the PC.
La atención primaria (AP), como primera entrada al sistema sanitario, juega un papel primordial en su equilibrio y eficiencia. Para su financiación, diversos sistemas sanitarios han optado por diferentes opciones de pago: prospectivo, retrospectivo o mixto. En el modelo prospectivo, el asegurador transfiere los costes previstos por cada paciente (capitativo), y en el retrospectivo se transfieren los costes reales (reembolso). En ambos modelos se pueden producir ineficiencias y sesgos1.
La identificación de las variables que determinan el gasto sanitario y la frecuentación de los pacientes en AP es clave. Las variables utilizadas para el ajuste de riesgo difieren según países. Edad y sexo son factores universalmente utilizados, pero actualmente la mayoría utiliza ajustes por nivel socioeconómico y comorbilidad1. España dispone de un pago capitativo determinado por población y edad, ajustado por variables como presupuesto histórico y dispersión2. El envejecimiento, la complejidad y las condiciones socioeconómicas actuales abren la oportunidad de encontrar un modelo equitativo en el cual la asignación de recursos venga determinada por aquellos factores que realmente influyen en su utilización.
El objetivo de este estudio fue determinar qué variables determinan el tiempo de asistencia anual medio por paciente en AP en Cataluña, para mejorar la adecuación de la asignación presupuestaria.
Material y métodosEstudio ecológico transversal realizado en 2016 en los 285 Equipos de Atención Primaria (EAP) del Institut Català de la Salut (ICS), con 4.736.386 pacientes asignados mayores de 14 años (75% de la población de Cataluña3). Los datos se obtuvieron de la historia clínica informatizada de AP (Estación Clínica de Atención Primaria) (ECAP).
Se excluyeron pacientes institucionalizados en residencias geriátricas y de disminuidos o aquellos pacientes con > 100 visitas/año. La unidad de estudio fue el EAP, ya que los recursos se asignan por EAP y no por habitante. Se estudiaron únicamente las variables relativas a los sujetos o a su entorno que pudieran influir en el consumo de recursos sanitarios, pero no variables relacionadas con los recursos humanos de los centros.
La variable dependiente fue el tiempo medio (en minutos) que, durante un año, los habitantes asignados a un EAP se visitaron en Medicina Familiar (MF), con los siguientes tiempos por paciente y visita: presencial en el centro (12’), domiciliaria (30’), no presencial (10’). El minutaje se estableció a partir de la revisión de ECAP y fue revisado por expertos. Se sumaron los tiempos de las visitas de todos los pacientes en 2016, y dividiendo por el número total de pacientes de ese EAP se obtuvo el tiempo medio por paciente/año.
Se estudiaron las siguientes variables: % mujeres, edad media, % > 65 años, % > 75 años, índice de sobreenvejecimiento (% > 75 años/% > 65 años), % inmigrantes de un país con producto interior bruto < España, complejidad media según Grupos de Morbilidad Ajustados (GMA), % pensionistas, % pensionistas < 65 años, % pacientes en atención domiciliaria (ATDOM), indicador socioeconómico, rural/urbano, población asignada, número de centros/consultorios, EAP con al menos un consultorio con < 1.000 personas asignadas o que abriera < 5 días/semana.
Los GMA ofrecen un índice de complejidad del paciente con base en todos sus diagnósticos4. El indicador socioeconómico usado fue el de la Agència de Qualitat i Avaluació Sanitàries de Catalunya (AQuAS), un índice de privación basado en ingresos económicos, educación, ocupación, mortalidad y hospitalización5. Estos índices aumentan a mayor complejidad o mayor privación, respectivamente.
La relación entre el tiempo medio de visita/persona/año y las variables explicativas se analizó mediante modelos de regresión lineal múltiple, siendo dicho tiempo la variable dependiente. En la selección de variables se tuvo en cuenta la correlación entre ellas, de forma que si estaban muy correlacionadas se escogía la variable con más efecto; que hubieran mostrado una relación con la variable dependiente en modelos bivariantes con p < 0,10 y que ésta se mantuviera en el modelo múltiple (p < 0,05); en el caso de la misma variable expresada de forma diferente (como edad media o % por grupo de edad) se escogió la que provocaba un mayor R2. Se exploró la inclusión de transformaciones en las variables para ver si mejoraban el ajuste del modelo. El ajuste de los modelos se determinó mediante R2 y la distribución y forma de los residuos. En el caso de que éstos presentaran anomalías, se descartaba el modelo. Con el modelo final de regresión lineal múltiple se predijeron los tiempos medios por sujeto-año para cada EAP y se compararon con los tiempos observados. Todos los tests realizados fueron bilaterales y se consideraron estadísticamente significativos si p < 0,05.
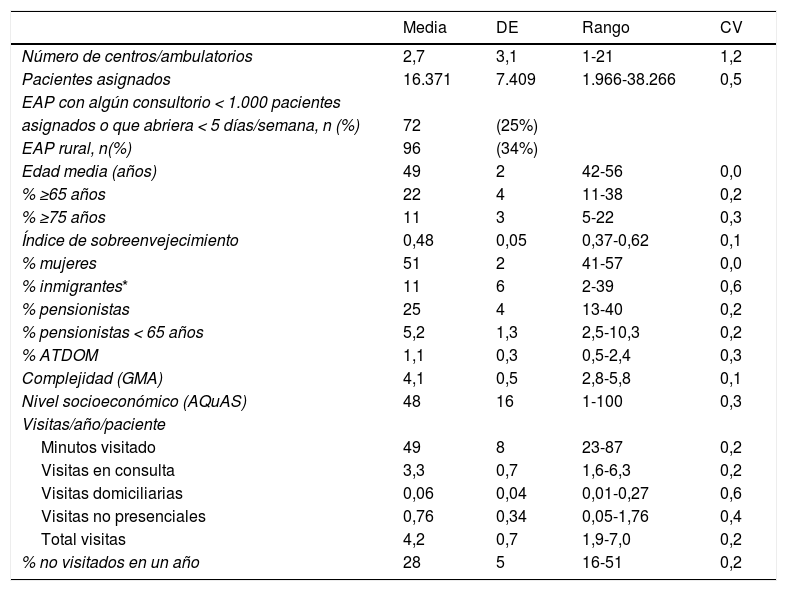
ResultadosUn 1% de los pacientes cumplieron criterios de exclusión y no se incorporaron en el análisis. Las características principales de los EAP se muestran en la tabla 1. El tiempo medio de visita por paciente/año fue de 49 minutos, variando entre 23-87 minutos, según EAP.
Características de los 285 Equipos de Atención Primaria (EAP) estudiados
| Media | DE | Rango | CV | |
|---|---|---|---|---|
| Número de centros/ambulatorios | 2,7 | 3,1 | 1-21 | 1,2 |
| Pacientes asignados | 16.371 | 7.409 | 1.966-38.266 | 0,5 |
| EAP con algún consultorio < 1.000 pacientes | ||||
| asignados o que abriera < 5 días/semana, n (%) | 72 | (25%) | ||
| EAP rural, n(%) | 96 | (34%) | ||
| Edad media (años) | 49 | 2 | 42-56 | 0,0 |
| % ≥65 años | 22 | 4 | 11-38 | 0,2 |
| % ≥75 años | 11 | 3 | 5-22 | 0,3 |
| Índice de sobreenvejecimiento | 0,48 | 0,05 | 0,37-0,62 | 0,1 |
| % mujeres | 51 | 2 | 41-57 | 0,0 |
| % inmigrantes* | 11 | 6 | 2-39 | 0,6 |
| % pensionistas | 25 | 4 | 13-40 | 0,2 |
| % pensionistas < 65 años | 5,2 | 1,3 | 2,5-10,3 | 0,2 |
| % ATDOM | 1,1 | 0,3 | 0,5-2,4 | 0,3 |
| Complejidad (GMA) | 4,1 | 0,5 | 2,8-5,8 | 0,1 |
| Nivel socioeconómico (AQuAS) | 48 | 16 | 1-100 | 0,3 |
| Visitas/año/paciente | ||||
| Minutos visitado | 49 | 8 | 23-87 | 0,2 |
| Visitas en consulta | 3,3 | 0,7 | 1,6-6,3 | 0,2 |
| Visitas domiciliarias | 0,06 | 0,04 | 0,01-0,27 | 0,6 |
| Visitas no presenciales | 0,76 | 0,34 | 0,05-1,76 | 0,4 |
| Total visitas | 4,2 | 0,7 | 1,9-7,0 | 0,2 |
| % no visitados en un año | 28 | 5 | 16-51 | 0,2 |
DE: desviación estándar, CV: coeficiente de variación, ATDOM: programa de visitas domiciliarias, GMA: Grupos de Morbilidad Ajustados, AQuAS: Agència de Qualitat i Avaluació Sanitàries de Catalunya.
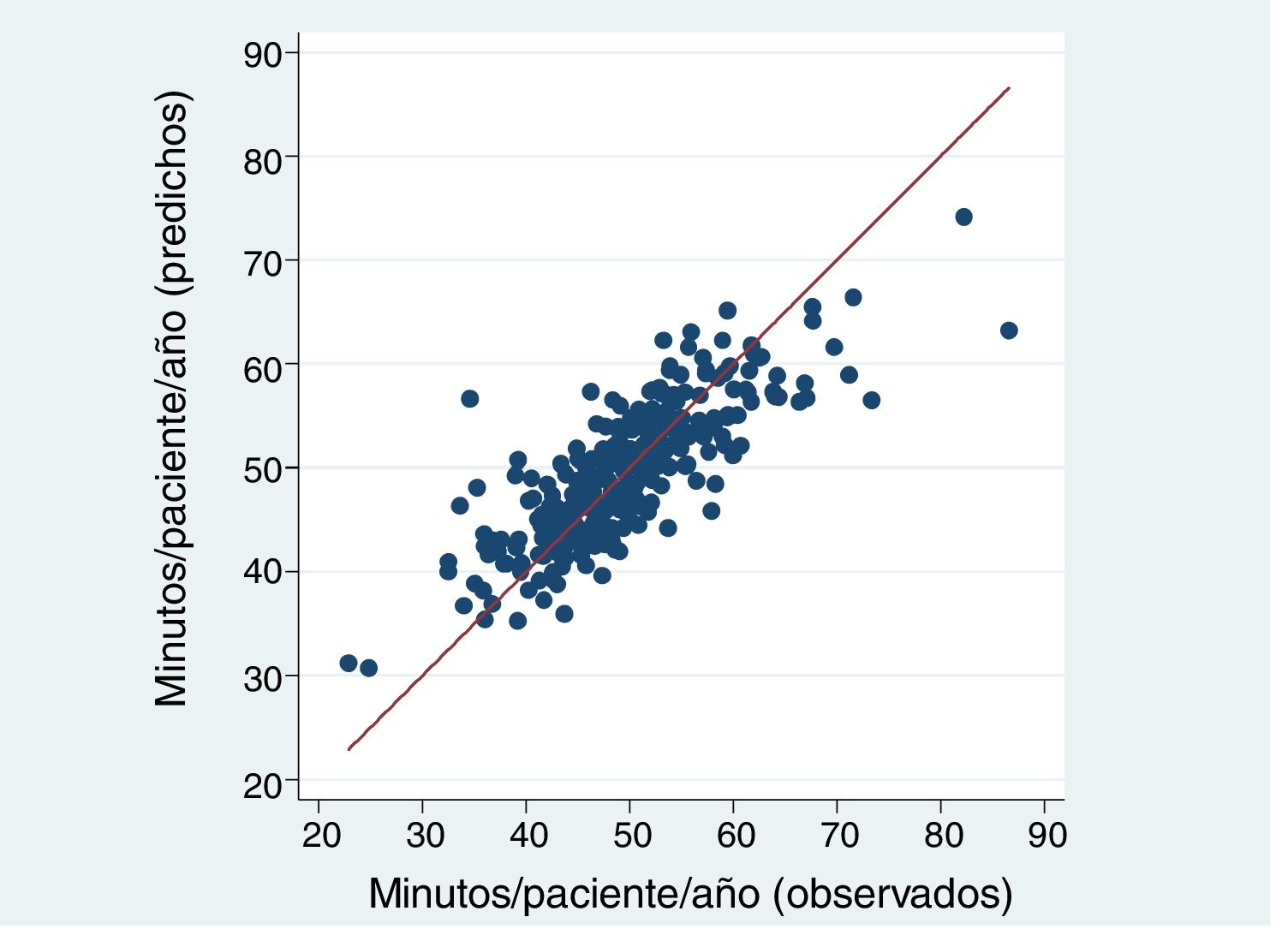
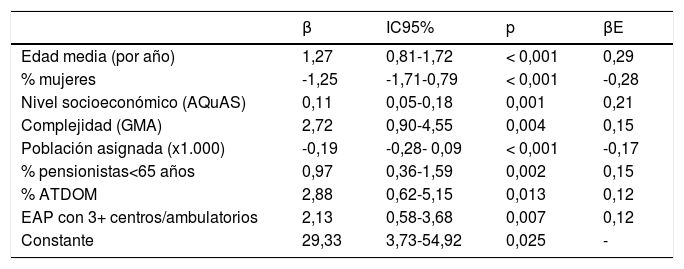
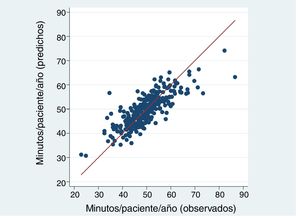
El modelo que mejor explicó el número de minutos de visita/paciente/año obtuvo un R2 del 63,7%. Los EAP con población asignada de más edad, más comorbilidad, más atención domiciliaria, peor índice socioeconómico, mayor número de pensionistas jóvenes, y mayor dispersión tuvieron más tiempo de visita, mientras que los EAP con más población y más mujeres tuvieron menos tiempo de visita (tabla 2). El modelo predijo un tiempo medio de visita/paciente/año entre 31-74 minutos, según EAP, variando los residuos (valor predicho menos valor observado) entre -23 (EAP que realiza más visitas de las que le asigna el modelo) y +22 minutos de visita (EAP al que el modelo le asigna más visitas de las que realiza) por paciente-año (fig. 1). No se detectó, entre las variables estudiadas, ninguna característica que aumentara la diferencia entre los valores observados y predichos.
Variables explicativas del número de minutos medio de visita por paciente/año (n = 285 EAPs). Modelo de regresión lineal múltiple
| β | IC95% | p | βE | |
|---|---|---|---|---|
| Edad media (por año) | 1,27 | 0,81-1,72 | < 0,001 | 0,29 |
| % mujeres | -1,25 | -1,71-0,79 | < 0,001 | -0,28 |
| Nivel socioeconómico (AQuAS) | 0,11 | 0,05-0,18 | 0,001 | 0,21 |
| Complejidad (GMA) | 2,72 | 0,90-4,55 | 0,004 | 0,15 |
| Población asignada (x1.000) | -0,19 | -0,28- 0,09 | < 0,001 | -0,17 |
| % pensionistas<65 años | 0,97 | 0,36-1,59 | 0,002 | 0,15 |
| % ATDOM | 2,88 | 0,62-5,15 | 0,013 | 0,12 |
| EAP con 3+ centros/ambulatorios | 2,13 | 0,58-3,68 | 0,007 | 0,12 |
| Constante | 29,33 | 3,73-54,92 | 0,025 | - |
EAP: Equipo de Atención Primaria, IC95%: intervalo de confianza al 95% de β, p: p-valor para el test β0, βE: coeficiente β estandarizado, AQuAS: Agència de Qualitat i Avaluació Sanitàries de Catalunya, GMA: Grupos de Morbilidad Ajustados, ATDOM: programa de visitas domiciliarias.
Diferentes estudios publicados explican un 20-55% de la variabilidad del número de visitas o del coste mediante modelos de regresión a nivel de paciente incluyendo edad, sexo y comorbilidad6–9. Sin embargo, pocos estudios incluyen en estos ajustes el componente socioeconómico, cuando éste determina las necesidades asistenciales de la población10,11.
Este estudio ecológico explica un 64% de la variabilidad, aporta una mayor población y una mayor heterogeneidad de población que estudios anteriores. Los pacientes institucionalizados representan un bajo porcentaje de la población (0,9%) y fueron excluidos debido a la idiosincrasia de su vinculación con el sistema sanitario, y en especial su modelo de financiación. En cualquier caso, al incluir estos pacientes, o a los pocos con valores extremos (> 100 visitas/año), prácticamente no se alteraron los resultados (datos no mostrados).
El nivel de comorbilidad en AP se ha medido históricamente mediante ACG12 y CRG9, pero desde 2015 Cataluña dispone de los GMA, adaptación validada que explica mejor la utilización de recursos asistenciales. Monterde et al. encontraron que GMA, edad y sexo explicaban el 52% de las visitas de AP4.
Debe tenerse en cuenta el diseño y objetivo de este estudio a la hora de interpretar los resultados. Pretende encontrar las relaciones entre las diferentes características de los EAP y la carga asistencial (medida en minutos que es visitado por MF un paciente asignado a un EAP durante un año), y no la relación entre las características individuales de los sujetos y su nivel de demanda. Uno de los problemas con estos estudios a nivel de EAP es la denominada falacia ecológica, por la cual, asociaciones detectadas a nivel grupal pueden no existir, o ser incluso inversas, a nivel individual. Los modelos a nivel individual tienen habitualmente un menor poder explicativo, aunque los factores explicativos suelen concordar más con los factores que determinan la hiperfrecuentación a nivel de paciente13. Por ello, es importante no generalizar los resultados de este estudio a nivel de paciente. La elección de los EAP como unidades de estudio, y no los individuos, es debida a que los recursos se asignan por EAP y no por individuo. De esta forma, diferentes características de los EAP repercutirán en un diferente uso de recursos, en este caso medido a través del tiempo de visita en MF, y, por ende, en una diferente atribución presupuestaria. La construcción de los modelos de este trabajo pretende, de alguna forma, estandarizar y ajustar la asignación de recursos en los EAP del ICS.
En la mayoría de los estudios, se utiliza el número de visitas sin discriminar el tiempo real o estimado para cada una de ellas6,8. En este caso se buscó un cálculo más realista de la carga que supone la atención para el médico de familia mediante la suma de los tiempos de todas las visitas. Los modelos explicativos usados son relativamente simples, algo no sorprendente al usar variables de grupo, ya que acostumbran a tener mejores propiedades estadísticas que las variables individuales. Modelos más complejos no aportaron una mejoría importante en la explicación de la variabilidad del número de minutos/persona/año en este estudio.
Una posible limitación de nuestro estudio es haber tenido en cuenta solamente las visitas al MF. El funcionamiento de otros profesionales como enfermería podría influir en la frecuentación en AP.
El carácter transversal de nuestro estudio no permite tener en cuenta cambios en el tiempo. A pesar de ello, normalmente los cambios en las variables estudiadas no son bruscos de un año a otro. Analizando los mismos datos referentes al año anterior, los resultados obtenidos fueron muy similares. Otra posible limitación ha sido haber estudiado solamente aquellos factores que dependen del entorno o del individuo, obviando aquellos factores que dependen de los profesionales con sus características, o bien del modelo sanitario imperante y la organización interna de sus proveedores sanitarios. No se han encontrado estudios que evalúen dichos factores, seguramente debido a la dificultad de seleccionar indicadores apropiados y de poder medirlos de forma adecuada.
Por último, y a pesar de que el indicador socioeconómico explica en gran parte la complejidad de la población, en determinadas zonas con inmigración culturalmente muy diversa, la utilización de recursos puede ser debida a motivos diferentes no contemplados14.
El modelo presentado permite obtener el número de MF necesarios por EAP. Una vez estimados los minutos de atención esperados para cada centro, según sus características, dividido por el tiempo de dedicación asistencial estándar de un MF (1.100 horas anuales en nuestro entorno), proporciona el número de profesionales, con sus intervalos de confianza, que necesitaría esa población. A partir de este cálculo de necesidades, se realiza el cálculo presupuestario para cada EAP. El ICS, principal proveedor de AP, a raíz de la huelga de MF de noviembre de 2018, aplicó este modelo para el cálculo del número de MF óptimos a nivel de EAP15.
ConclusiónLa asignación presupuestaria en AP se puede basar en un modelo que incorpore los principales determinantes de la frecuentación de la población y se adecúe a las necesidades reales de ésta. Sería necesario profundizar en aquellos factores que dependen del profesional o de las organizaciones sanitarias para acabar de encontrar un modelo óptimo de asignación de recursos en la AP.
- •
La financiación de la Atención Primaria se ha basado históricamente en diversos modelos, sujetos a ineficiencias y sesgos.
- •
La identificación de las variables que determinan el gasto sanitario y la frecuentación de los pacientes en AP es clave, difiriendo éstas según países, aunque edad y sexo son factores universalmente utilizados.
- •
En Cataluña, el tiempo medio de visita en Medicina de Familia por paciente/año es de 49 minutos, con grandes variaciones entre centros.
- •
Los centros con población asignada de más edad, más comorbilidad, más atención domiciliaria, peor índice socioeconómico, mayor número de pensionistas jóvenes, y mayor dispersión consumen más tiempo de visita, mientras que los que tienen más población y más mujeres consumen menos.
- •
Estas variables explicaron un 64% de la variabilidad del tiempo de visita por paciente y año en Medicina de Familia.
Este trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Francesc Fina (Sistema d’Informació dels Serveis d’Atenció Primària (SISAP) de l’Institut Català de la Salut), por aportar los datos necesarios para desarrollar este estudio, a David Monterde (Oficina d’Estadística de l’Institut Català de la Salut) por sus aclaraciones respecto a los GMA, y a Cristina Colls (Agència de Qualitat i Avaluació Assistencials de Catalunya) por su ayuda respecto al índice socioeconómico.