La epidemia por el virus SARS-CoV-2 ha generado una situación extraordinaria en la asistencia sanitaria de nuestro país. La enorme sobrecarga de trabajo a la que han estado expuestos los profesionales sanitarios, la importante carga emocional, las situaciones estresantes y el miedo al contagio propio y de sus familiares, entre otros aspectos, han podido tener consecuencias en los profesionales, convirtiéndolos en segundas víctimas. El objetivo de este estudio es conocer la sobrecarga emocional de los trabajadores de áreas de pacientes críticos por SARS-CoV-2 en un hospital terciario de la Comunidad de Madrid.
Materiales y métodosEstudio descriptivo transversal, realizado mediante la cumplimentación voluntaria por parte de los profesionales de áreas de cuidados críticos de un cuestionario adaptado a partir de la Escala de Estrés Agudo «EASE COVID-19», consistente en 10 preguntas cerradas tipo Likert a las que se añadieron cuatro preguntas: sexo, categoría profesional, si trabajan habitualmente en áreas de críticos y el sacrificio en sus rutinas. Los datos se recogieron en julio de 2020, para evaluar el impacto de la primera ola. Se realizó una descripción de los datos y se analizó la asociación entre las variables y la respuesta emocional.
ResultadosUn 54% de los encuestados mostró buen ajuste emocional. Lo que más preocupó a los participantes fue la posibilidad de contagiar a sus familiares. Los colectivos con puntuaciones medias más altas fueron los enfermeros, técnicos en cuidados auxiliares de enfermería (TCAE) y celadores, mostrando ajuste emocional el 100% de los médicos, sin encontrarse diferencias por sexo. El 60% de los participantes modificó su rutina familiar, siendo los médicos internos residentes (MIR) los que presentaron mayor porcentaje.
ConclusionesLa crisis sanitaria vivida ha convertido a los profesionales sanitarios en segundas víctimas del SARS-CoV-2. Su detección es fundamental para ofrecerles los recursos y ayuda necesaria para garantizar su bienestar emocional, eliminando barreras y ayudándoles a salir reforzados.
SARS-CoV-2 epidemic has caused an exceptional situation in our country's healthcare system. Healthcare workers could become the second victims as consequence of this pandemic circumstances, such as: the huge work overload that healthcare workers have been exposed to, the excessive emotional overload, the stressful situations and the fear of being infected themselves and to infect their families. The aim of this study is to know the emotional overload of workers in intensive care units during SARS-CoV-2 epidemic in a tertiary hospital in the Community of Madrid.
Material and methodsDescriptive cross-sectional study, carried out through the voluntary completion by workers in intensive care units of a questionnaire adapted from the Acute Stress Scale «EASE COVID-19», with 10 closed-ended Likert scale questions, adding four questions: sex, professional category, if they usually work in intensive care units and the sacrifice in their routines. Data were collected in July 2020, to assess the impact of the first wave. A descriptive analysis was carried out as well as an analysis of the possible links between the collected variables and the emotional response.
ResultsFifty-four percent of surveyed respondents showed good emotional adjustment. The major concern of the participants was the possibility of infecting their families. The highest scores by categories were observed in nurses, assistant nursing care technicians and orderlies, while 100% of doctors showed good emotional adjustment, with no differences between genders. Sixty percent of participants modified their family routine, being medical residents who got the highest percentage.
ConclusionsSanitary crisis has turned healthcare workers into second victims of SARS-CoV-2. Their detection is essential to offer them help and resources to ensure their emotional well-being, removing barriers and helping them to be strengthened.
La epidemia por el virus SARS-CoV-2 ha generado una situación extraordinaria en la asistencia sanitaria de nuestro país, a la incertidumbre habitual en la práctica clínica se ha añadido la correspondiente a la aparición de una nueva enfermedad con riesgo y carga de enfermedad también desconocidos. Los dispositivos sanitarios (hospitales, centros de salud y salud pública) se han visto desbordados y los profesionales sanitarios han estado expuestos a una enorme sobrecarga de trabajo, carga emocional, a situaciones estresantes y han tenido miedo al contagio propio y de sus familiares. Todos estos aspectos han podido tener consecuencias en los profesionales, convirtiéndolos en unas nuevas «segundas víctimas» de la práctica clínica.
Se entiende por segunda víctima a todo el profesional sanitario que participa en un evento adverso, un error médico y/o una lesión relacionada con el paciente, no esperada y que se convierte en víctima en el sentido de que queda traumatizado por el suceso1. Sin embargo, en esta situación concreta, recurrimos al concepto de segunda víctima para hacer referencia a todo profesional sanitario, o de apoyo, implicado en la atención a personas afectadas por COVID-19, que presenta respuestas de estrés agudo al verse sometido de manera continua a una situación extrema provocada por la combinación de una serie de factores críticos, entre los que se encuentran la alarma social, la sobresaturación de los servicios, la escasez de recursos y la evolución tórpida de los pacientes a su cargo en un marco de gran inceridumbre2.
Según reportan diferentes estudios, en ocasiones las segundas víctimas no cuentan con un soporte adecuado en sus instituciones sanitarias3, así, un estudio realizado en nuestro país en 2014 refleja cómo gran parte de las organizaciones sanitarias evaluadas carecían de programas de soporte y ayuda a segundas víctimas. En torno a la mitad de los casos, no tenían una persona de contacto asignada a la que recurrir en caso de verse involucrado en un evento adverso4. Cuidar la salud mental de los trabajadores consigue que desempeñen su trabajo en las mejores condiciones y con ello, el riesgo de cometer errores se reduzca5.
En una situación como la vivida por el SARS-CoV-2 es más probable que se cometan fallos humanos involuntarios, dado que la estrategia ensayo-error era la única opción en demasiados momentos del proceso asistencial, provocando en el profesional una sensación de impotencia e inseguridad que aumenta el riesgo de cometer nuevos fallos.
Por otra parte, es conocido que los pacientes sometidos a medidas de precaución basadas en la transmisión (pacientes aislados) tienen mayor incidencia de eventos adversos que los que no lo están6,7, y a los pacientes COVID-19, por definición, se les aplica como mínimo el «aislamiento por contacto y gotas», por lo que cabe esperar mayor riesgo en la práctica clínica.
Algunos estudios realizados en China durante la pandemia han detectado una prevalencia de ansiedad del 12,5% entre los trabajadores de hospitales, siendo mayor en aquellos que atendieron directamente a pacientes confirmados o sospechosos de COVID-198. Otros estudios reflejan los síntomas más frecuentemente reportados por los profesionales, que incluían depresión, presente en la mitad de los encuestados, ansiedad, insomnio y estrés, siendo más severos entre las mujeres, el personal de enfermería y trabajadores en primera línea9.
Algunos de los servicios más afectados por la epidemia han sido los de cuidados críticos. Sus profesionales han estado sometidos a una gran carga de trabajo, situaciones muy estresantes y han tenido que tomar duras y difíciles decisiones, no en vano la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) se vio obligada a elaborar unas recomendaciones éticas para la toma de decisiones en la situación excepcional de crisis por pandemia COVID-19 en las unidades de cuidados intensivos, para ayudar en la búsqueda del difícil equilibrio oferta-demanda10. El trabajo de estos profesionales en la epidemia por SARS-CoV-2 ha sido encomiable, pero sus vivencias en estos meses han podido afectar a su salud mental y bienestar psicológico.
Las respuestas a periodos de estrés agudo prolongado, como el síndrome del quemado (burnout), la fatiga por compasión, el trastorno por estrés postraumático o el daño moral, aparecen a posteriori, incluso varios meses después de haber vivido la experiencia2. Algunos estudios demuestran que la presencia de burnout entre los trabajadores disminuye la seguridad de los pacientes, con una probabilidad mayor al 60%11. El daño moral12, malestar psicológico que resulta de acciones o de la falta de ellas, que violan principios morales, éticos o normas de conducta del profesional, ha podido ser otra de las respuestas.
Es fundamental detectar a los trabajadores que muestran signos de sobrecarga emocional para actuar a tiempo, empleando los recursos necesarios para evitar que la situación se cronifique y tenga consecuencias y repercusiones futuras, tanto en lo respectivo a su salud como en el rendimiento y desarrollo profesional.
El objetivo de este estudio es conocer y describir la posible sobrecarga emocional, así como los posibles factores asociados en los trabajadores que han atendido a pacientes críticos de COVID-19 durante la primera ola, en un hospital terciario de la Comunidad de Madrid durante la crisis sanitaria, tras haber superado el momento de mayor sobrecarga.
Material y métodosEstudio descriptivo de corte transversal en un Hospital terciario de la Comunidad de Madrid. Se realizó mediante encuesta voluntaria y anónima. Los datos fueron recogidos en julio de 2020.
ParticipantesTodos aquellos profesionales que participan en la asistencia de pacientes críticos de COVID-19 en la Unidad de Cuidados Intensivos (UCI) o Reanimación. Se incluyeron todas las categorías profesionales: médicos facultativos especialistas, médicos internos residentes (MIR), personal de enfermería, técnicos en cuidados auxiliares de enfermería (TCAE), fisioterapeutas, celadores y personal de limpieza. La participación fue voluntaria, anónima y se garantizó la confidencialidad de los datos aportados.
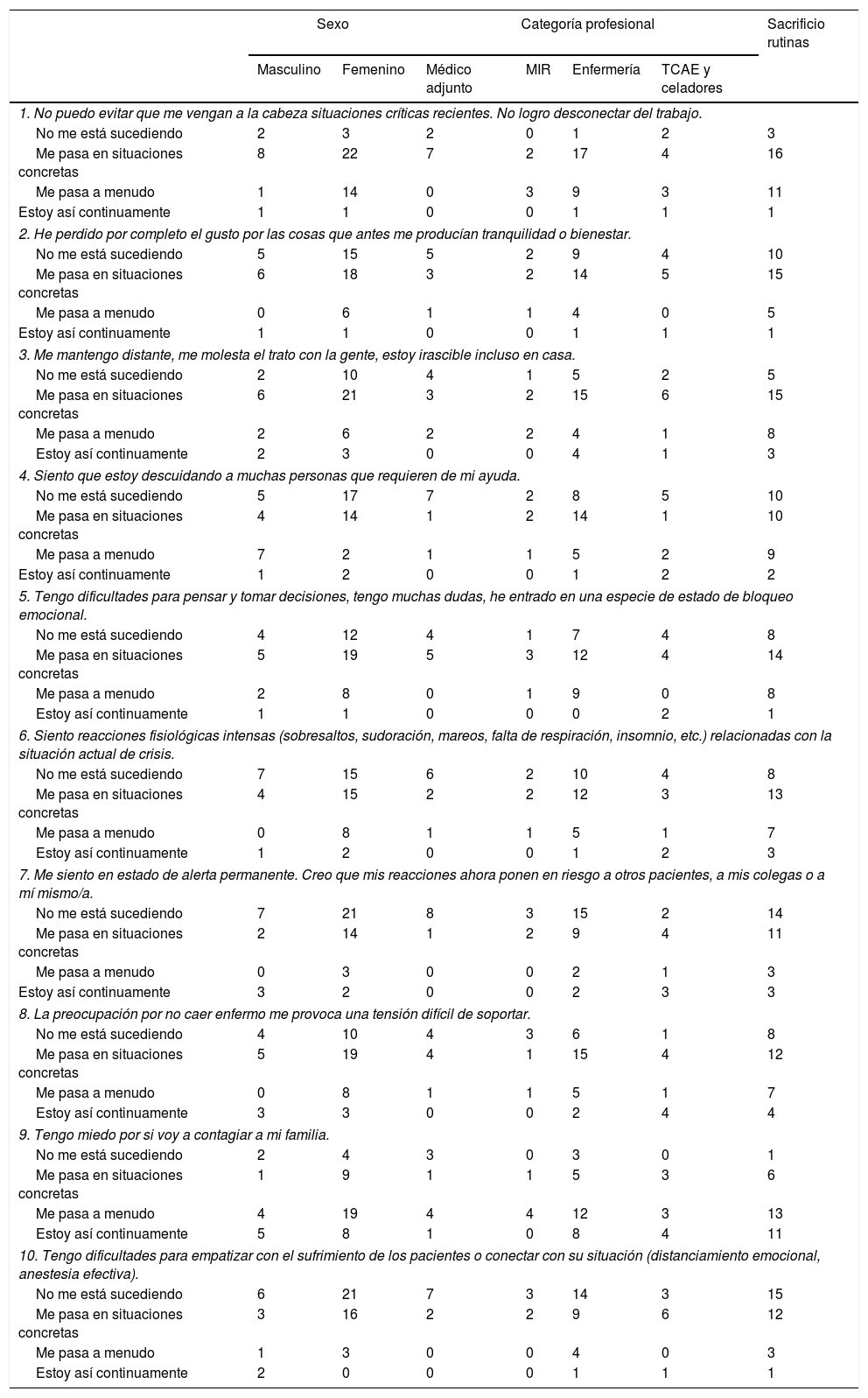
MaterialesSe adaptó la Escala de Estrés Agudo «EASE COVID-19»13 (tabla 1), disponible en https://segundasvictimascovid19.umh.es/p/test.html14. Es una encuesta tipo Likert, con 10 preguntas cerradas con cuatro opciones de respuesta: no me está sucediendo, me pasa en situaciones concretas, me pasa a menudo, estoy así continuamente. La puntuación final oscila entre 0 y 30 puntos y los resultados obtenidos determinan el nivel de sobrecarga emocional que presenta el trabajador: < 10 puntos refleja ajuste emocional, entre 10-14 puntos, estrés emocional, de 15-25 puntos sobrecarga emocional moderada-alta y > 25 puntos refleja estrés agudo extremo.
Resultados preguntas EASE COVID-19 por sexo, categoría profesional y sacrificio de rutinas (n)
| Sexo | Categoría profesional | Sacrificio rutinas | |||||
|---|---|---|---|---|---|---|---|
| Masculino | Femenino | Médico adjunto | MIR | Enfermería | TCAE y celadores | ||
| 1. No puedo evitar que me vengan a la cabeza situaciones críticas recientes. No logro desconectar del trabajo. | |||||||
| No me está sucediendo | 2 | 3 | 2 | 0 | 1 | 2 | 3 |
| Me pasa en situaciones concretas | 8 | 22 | 7 | 2 | 17 | 4 | 16 |
| Me pasa a menudo | 1 | 14 | 0 | 3 | 9 | 3 | 11 |
| Estoy así continuamente | 1 | 1 | 0 | 0 | 1 | 1 | 1 |
| 2. He perdido por completo el gusto por las cosas que antes me producían tranquilidad o bienestar. | |||||||
| No me está sucediendo | 5 | 15 | 5 | 2 | 9 | 4 | 10 |
| Me pasa en situaciones concretas | 6 | 18 | 3 | 2 | 14 | 5 | 15 |
| Me pasa a menudo | 0 | 6 | 1 | 1 | 4 | 0 | 5 |
| Estoy así continuamente | 1 | 1 | 0 | 0 | 1 | 1 | 1 |
| 3. Me mantengo distante, me molesta el trato con la gente, estoy irascible incluso en casa. | |||||||
| No me está sucediendo | 2 | 10 | 4 | 1 | 5 | 2 | 5 |
| Me pasa en situaciones concretas | 6 | 21 | 3 | 2 | 15 | 6 | 15 |
| Me pasa a menudo | 2 | 6 | 2 | 2 | 4 | 1 | 8 |
| Estoy así continuamente | 2 | 3 | 0 | 0 | 4 | 1 | 3 |
| 4. Siento que estoy descuidando a muchas personas que requieren de mi ayuda. | |||||||
| No me está sucediendo | 5 | 17 | 7 | 2 | 8 | 5 | 10 |
| Me pasa en situaciones concretas | 4 | 14 | 1 | 2 | 14 | 1 | 10 |
| Me pasa a menudo | 7 | 2 | 1 | 1 | 5 | 2 | 9 |
| Estoy así continuamente | 1 | 2 | 0 | 0 | 1 | 2 | 2 |
| 5. Tengo dificultades para pensar y tomar decisiones, tengo muchas dudas, he entrado en una especie de estado de bloqueo emocional. | |||||||
| No me está sucediendo | 4 | 12 | 4 | 1 | 7 | 4 | 8 |
| Me pasa en situaciones concretas | 5 | 19 | 5 | 3 | 12 | 4 | 14 |
| Me pasa a menudo | 2 | 8 | 0 | 1 | 9 | 0 | 8 |
| Estoy así continuamente | 1 | 1 | 0 | 0 | 0 | 2 | 1 |
| 6. Siento reacciones fisiológicas intensas (sobresaltos, sudoración, mareos, falta de respiración, insomnio, etc.) relacionadas con la situación actual de crisis. | |||||||
| No me está sucediendo | 7 | 15 | 6 | 2 | 10 | 4 | 8 |
| Me pasa en situaciones concretas | 4 | 15 | 2 | 2 | 12 | 3 | 13 |
| Me pasa a menudo | 0 | 8 | 1 | 1 | 5 | 1 | 7 |
| Estoy así continuamente | 1 | 2 | 0 | 0 | 1 | 2 | 3 |
| 7. Me siento en estado de alerta permanente. Creo que mis reacciones ahora ponen en riesgo a otros pacientes, a mis colegas o a mí mismo/a. | |||||||
| No me está sucediendo | 7 | 21 | 8 | 3 | 15 | 2 | 14 |
| Me pasa en situaciones concretas | 2 | 14 | 1 | 2 | 9 | 4 | 11 |
| Me pasa a menudo | 0 | 3 | 0 | 0 | 2 | 1 | 3 |
| Estoy así continuamente | 3 | 2 | 0 | 0 | 2 | 3 | 3 |
| 8. La preocupación por no caer enfermo me provoca una tensión difícil de soportar. | |||||||
| No me está sucediendo | 4 | 10 | 4 | 3 | 6 | 1 | 8 |
| Me pasa en situaciones concretas | 5 | 19 | 4 | 1 | 15 | 4 | 12 |
| Me pasa a menudo | 0 | 8 | 1 | 1 | 5 | 1 | 7 |
| Estoy así continuamente | 3 | 3 | 0 | 0 | 2 | 4 | 4 |
| 9. Tengo miedo por si voy a contagiar a mi familia. | |||||||
| No me está sucediendo | 2 | 4 | 3 | 0 | 3 | 0 | 1 |
| Me pasa en situaciones concretas | 1 | 9 | 1 | 1 | 5 | 3 | 6 |
| Me pasa a menudo | 4 | 19 | 4 | 4 | 12 | 3 | 13 |
| Estoy así continuamente | 5 | 8 | 1 | 0 | 8 | 4 | 11 |
| 10. Tengo dificultades para empatizar con el sufrimiento de los pacientes o conectar con su situación (distanciamiento emocional, anestesia efectiva). | |||||||
| No me está sucediendo | 6 | 21 | 7 | 3 | 14 | 3 | 15 |
| Me pasa en situaciones concretas | 3 | 16 | 2 | 2 | 9 | 6 | 12 |
| Me pasa a menudo | 1 | 3 | 0 | 0 | 4 | 0 | 3 |
| Estoy así continuamente | 2 | 0 | 0 | 0 | 1 | 1 | 1 |
Se añadieron cuatro preguntas cerradas para evaluar posibles factores de riesgo para el desarrollo de sobrecarga emocional (sexo, categoría profesional, si habitualmente trabajan en la UCI o Reanimación y si sacrificaron su rutina familiar de manera importante). La encuesta fue distribuida de forma impresa y mediante correo electrónico. Se recogió de manera anónima.
Análisis de los datosSe elaboró una base de datos anónima y se procedió a su análisis e interpretación, evaluando las respuestas por pregunta y analizando las posibles diferencias entre categorías. Debido al pequeño tamaño muestral, se decidió agrupar los TCAE y celadores para garantizar la confidencialidad de los datos. Se calcularon las frecuencias y porcentajes de las variables cualitativas y se aplicó para su comparación la prueba de la χ2 de Pearson o el test exacto de Fisher. Para las variables cuantitativas se calcularon las medias para el análisis descriptivo y la prueba de la t de Student para su comparación. Los análisis fueron realizados con el programa estadístico STATA/SE versión 15 (StataCorp LLC, College Station, Texas, EE. UU.).
El estudio fue aprobado por el Comité de Ética de la Investigación con Medicamentos del Hospital (N° registro: 4177, 09/07/2020).
ResultadosEn total cumplimentaron la encuesta 52 personas, de las cuales 9 fueron médicos especialistas (17,31%), 5 MIR (9,62%), 28 enfermeros (53,85%), 8 TCAE (15,37%) y 2 (3,85%) celadores. No hubo fisioterapeutas ni personal de la limpieza entre los participantes. Doce (23,08%) de los participantes fueron hombres y 40 (76,92%) mujeres. El 100% de los participantes trabajaba habitualmente en la UCI o Reanimación.
Analizando las preguntas procedentes de la escala «EASE COVID-19» (Apéndice 1), en primer lugar se contabilizó de forma conjunta la puntuación obtenida en cada una de ellas sobre un total de 156 puntos máximos para cada pregunta (tres puntos máximo por participante). La pregunta que alcanzó una mayor puntuación total fue la 9 («Tengo miedo por si voy a contagiar a mi familia») con 95 puntos, seguida de la 1 («No puedo evitar que me vengan a la cabeza situaciones críticas recientes. No logro desconectar del trabajo»), con 66 puntos y la 3 («Me mantengo distante, me molesta el trato con la gente, estoy irascible incluso en casa»).
La pregunta que obtuvo la puntuación más baja fue la 10, con 33 puntos, («Tengo dificultades para empatizar con el sufrimiento de los pacientes o conectar con su situación» [distanciamiento emocional, anestesia efectiva]), por detrás de la 7 («Me siento en estado de alerta permanente. Creo que mis reacciones ahora ponen en riesgo a otros pacientes, a mis colegas o a mí mismo/a») y de la 2 con 42 puntos («He perdido por completo el gusto por las cosas que antes me producían tranquilidad o bienestar»).
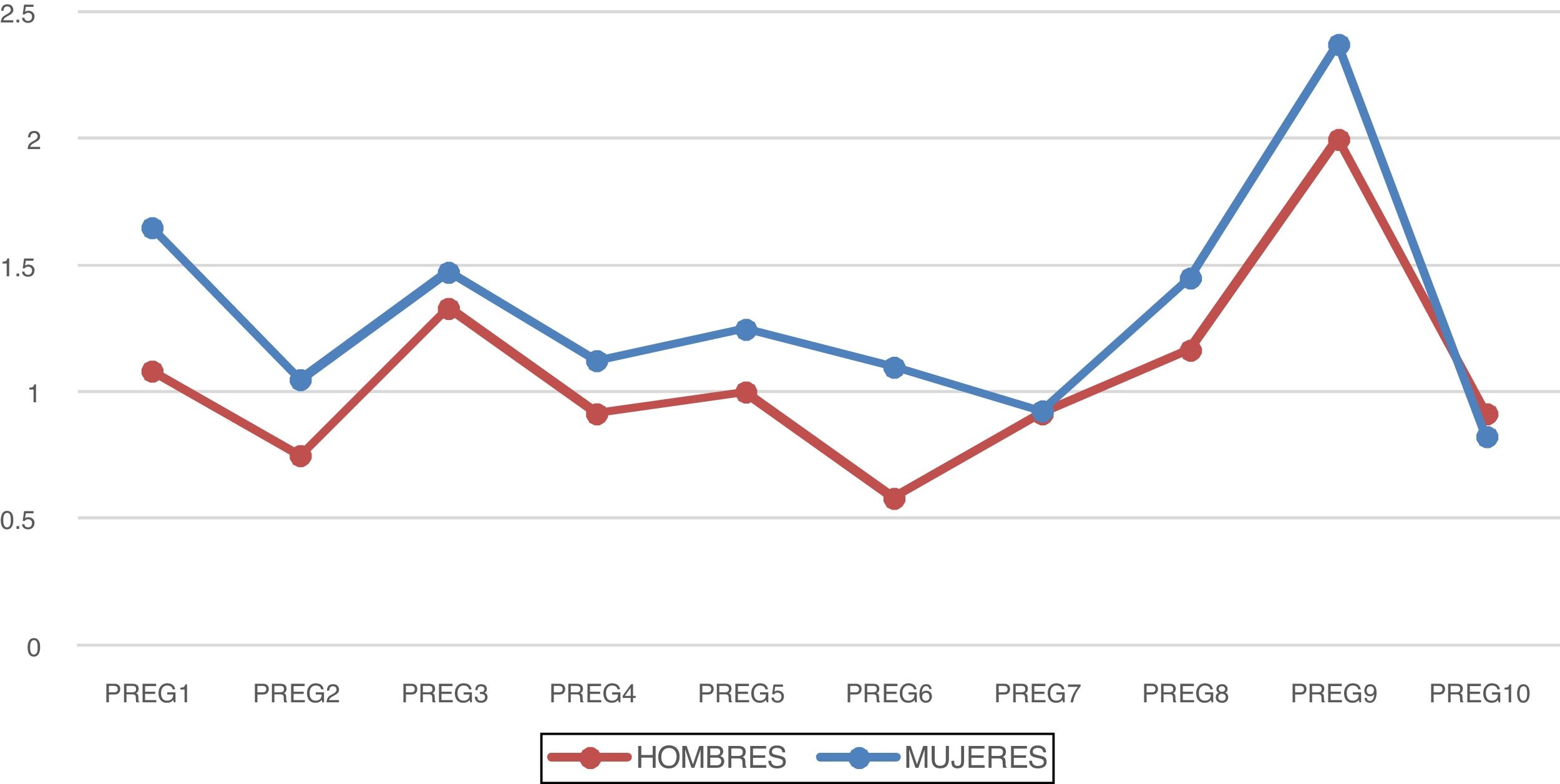
La pregunta con menos puntuación en los hombres fue la 6 («Siento reacciones fisiológicas intensas [sobresaltos, sudoración, mareos, falta de respiración, insomnio, etc.] relacionadas con la situación actual de crisis»), con una puntuación media de 0,58. En el caso de las mujeres fue la 10, con una puntuación media de 0,82 (fig. 1).
La puntuación media obtenida en el cuestionario en el total de participantes es de 10,17 puntos, 10,6 en hombres y 10,03 en mujeres, sin encontrarse diferencias significativas. Las preguntas con mayor puntuación en los hombres fueron, en orden, la 9, 3 y 8, mientras que en mujeres, fueron la 9, 1 y 3.
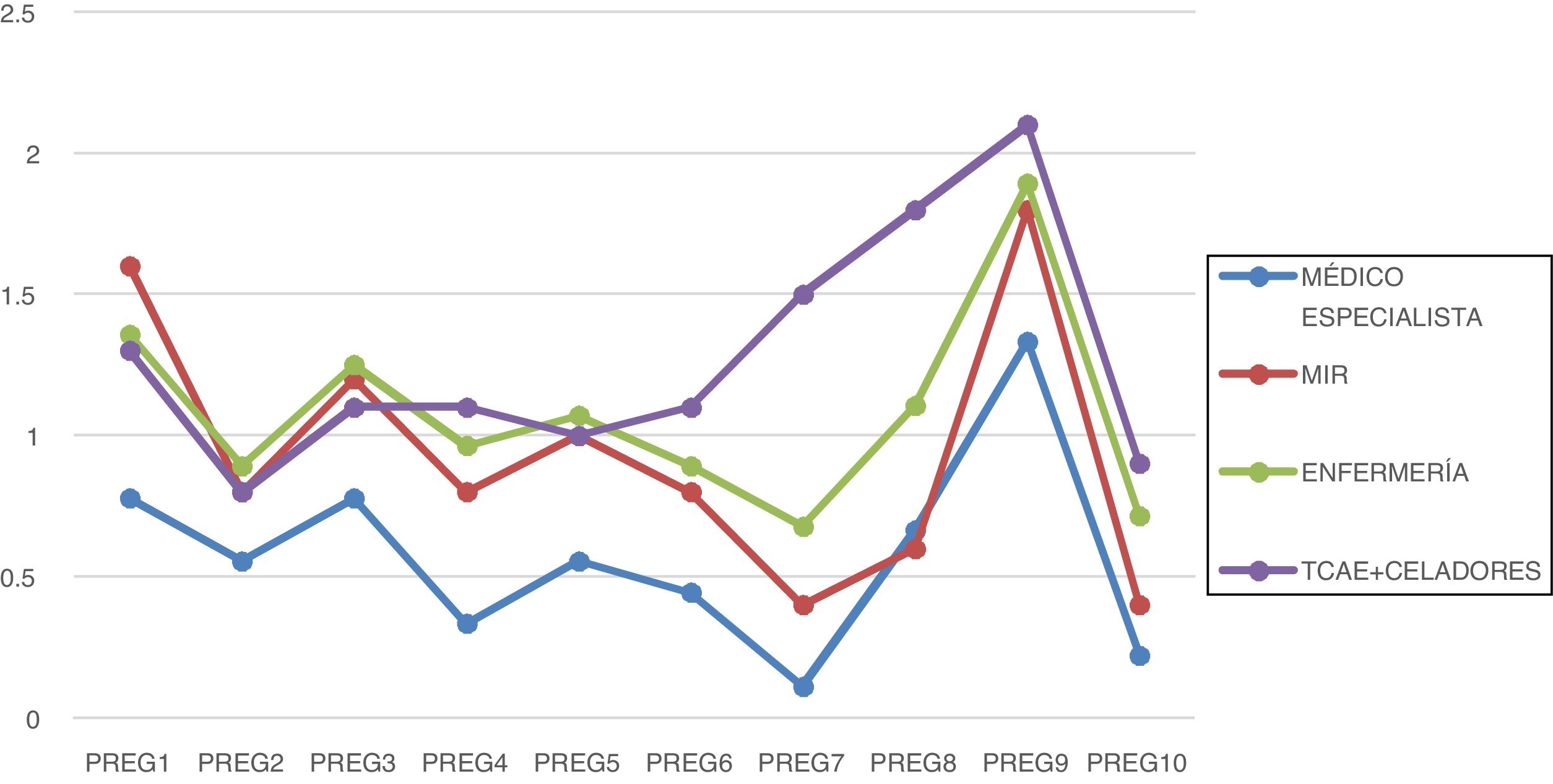
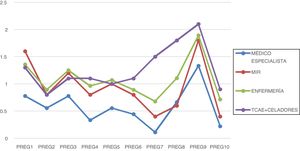
Si atendemos a la categoría profesional, los médicos especialistas obtuvieron una puntuación media de 5,78 puntos, los MIR 9,4 puntos, el personal de enfermería 10,82, y los TCAE y celadores 12,7 puntos de media (fig. 2).
La pregunta 7 («Me siento en estado de alerta permanente. Creo que mis reacciones ahora ponen en riesgo a otros pacientes, a mis colegas o a mí mismo/a»), es la que presentó mayor dispersión por categoría profesional, obteniendo menor puntuación en el colectivo médico, seguido de enfermería. Los TCAE y celadores obtuvieron la mayor puntuación.
Veintiocho participantes (53,85%) obtuvieron una puntuación inferior a 10, lo que se corresponde con ajuste emocional. Esta puntuación la obtuvo el 50% de las mujeres y el 66,67% de los hombres, sin encontrarse diferencias significativas. El 100% de los médicos (tanto especialistas como residentes) presentó ajuste emocional. Trece participantes (25%) obtuvieron una puntuación entre 10 y 14 puntos, lo que se corresponde con estrés emocional. Un total de 10 participantes (19,23%) alcanzaron una puntuación entre 15 y 24 puntos, lo que refleja sobrecarga emocional media-alta. Sólo una de las personas participantes (1,92%) obtuvo una puntuación mayor de 25 puntos. De estos 11 participantes siete eran mujeres y cuatro hombres, y por categoría profesional 7 eran enfermeros y 4 TCAE y celadores.
Treinta y un participantes (59,62%) reconocieron haber sacrificado su rutina familiar de manera importante, sin existir diferencias significativas en cuanto al sexo. Por categoría profesional, los que más sacrificaron su rutina fueron los MIR (80%), seguido del personal de enfermería (60,71%), TCAE y celadores (60%) y médicos especialistas (44,4%).
DiscusiónLos resultados obtenidos en la encuesta son ligeramente mejores que los obtenidos en un estudio realizado a nivel nacional13, aunque el pequeño tamaño muestral limita esta comparación. Más del 50% de los participantes obtuvo una puntuación por debajo de 10, lo que indica adecuado ajuste emocional.
Los colectivos de TCAE y celadores fueron los que presentaron peores puntuaciones. Esto puede ser debido en parte a que, dadas las características de su trabajo, tienen un contacto muy cercano con los pacientes y en ocasiones prolongado, lo que ha podido generar más sentimientos de miedo e inseguridad. Además, es posible que al desconocer más aspectos de la enfermedad que el personal médico, presentasen más inseguridad.
Todos los médicos participantes presentaron adecuado ajuste emocional, lo que podría deberse en parte a los conocimientos y recursos de los que disponen. Una de las hipótesis iniciales era que los MIR, al tener menos experiencia y disponer de menos recursos por ello, podrían haber presentado peores puntuaciones, pero no ha sido así.
La pregunta que obtuvo mayor puntuación «Tengo miedo por si voy a contagiar a mi familiar» concuerda con la bibliografía disponible15. Esto refleja cómo la situación vivida no sólo repercute en el lugar de trabajo de los profesionales, sino también en su vida cotidiana, lo que genera mayor estrés y ansiedad al no poder desconectar por completo. Esto explica el gran porcentaje de encuestados que han modificado su rutina familiar por el miedo al contagio. Separarse de sus familiares y no contar con su apoyo cercano al volver del trabajo para compartir las vivencias y lograr una ventilación emocional adecuada ha podido ser un factor más en la suma de elementos que han alterado el bienestar emocional de los profesionales.
La pregunta que presentó mayor dispersión por categoría profesional refleja el miedo y ansiedad de los profesionales13 y refleja una puntuación decreciente hacia los profesionales que presentan una mayor formación académica.
Es fundamental desde las instituciones ofrecer recursos y apoyo a las segundas víctimas y no sólo en una situación tan excepcional como la que se ha vivido. Son evidentes las importantes repercusiones que pueden tener repercutiendo en su desempeño profesional y, en consecuencia, sobre la seguridad del paciente a corto y largo plazo.
En la encuesta administrada se remitió a los profesionales a la página web de segundas víctimas del SARS-CoV-2, https://segundasvictimascovid19.umh.es/p/inicio.html para disponer de información y recursos. Además, en el Hospital se activó un programa de apoyo psicológico a profesionales sanitarios y el Servicio de Prevención de Riesgos Laborales ofreció su apoyo en todo momento. Ambos recursos permanecen disponibles. Tras una crisis como la vivida, es importante llevar a cabo una adecuada gestión y planificación para retomar la normalidad de manera adecuada16, saliendo reforzados y obteniendo aprendizajes valiosos.
Como debilidades del estudio destaca el pequeño tamaño muestral, que limita la generalización de los resultados y su comparación con otros estudios, la nula representación de algunos profesionales, que podrían haber aportado información valiosa y el posible sesgo de participación, colaborando probablemente los más afectados. Como fortalezas, todas las encuestas se completaron al 100% y aporta información de una de las áreas más expuestas, donde probablemente han vivido algunas de las situaciones más duras y difíciles de esta crisis con un importante número de fallecidos, lo que aumenta el nivel de estrés13.
Es probable que los resultados obtenidos difieran de los que se podrían haber obtenido unos meses atrás o en el momento actual, pero son un reflejo de las consecuencias en los trabajadores tres meses después del peor momento de la crisis sanitaria, cuando habían adquirido una mayor conciencia de lo vivido.
No siempre es fácil identificar a las segundas víctimas. La cumplimentación de este tipo de encuesta puede ayudar a identificarlos y de esta manera ofrecerles apoyo, para que puedan continuar su actividad cotidiana sin miedos o barreras que la dificulten. Su bienestar emocional es imprescindible para llevar a cabo su desempeño profesional en las mejores condiciones, reduciendo el riesgo de cometer errores y aumentando la seguridad del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.
A todos los participantes de la encuesta, tanto por su desempeño profesional como por su participación desinteresada. A los Jefes de Servicio y Supervisores de las Unidades de Cuidados Intensivos y Reanimación por su predisposición a participar en el estudio y colaborar en la difusión del mismo. Al personal administrativo de dichas unidades por colaborar en la difusión y recogida de las encuestas.
Este trabajo ha permitido conocer la sobrecarga emocional experimentada por los trabajadores que han atendido a pacientes con COVID-19 en áreas de cuidados críticos en un hospital terciario de la Comunidad de Madrid, convertidos en nuevas «segundas víctimas».